Контрольный снимок при переломе голени
Заживление переломов в рентгеновском изображении. Контроль заживления переломов. Осложнения переломов. Рентгенологические симптомы. Выполнила: Саая Ч. С.
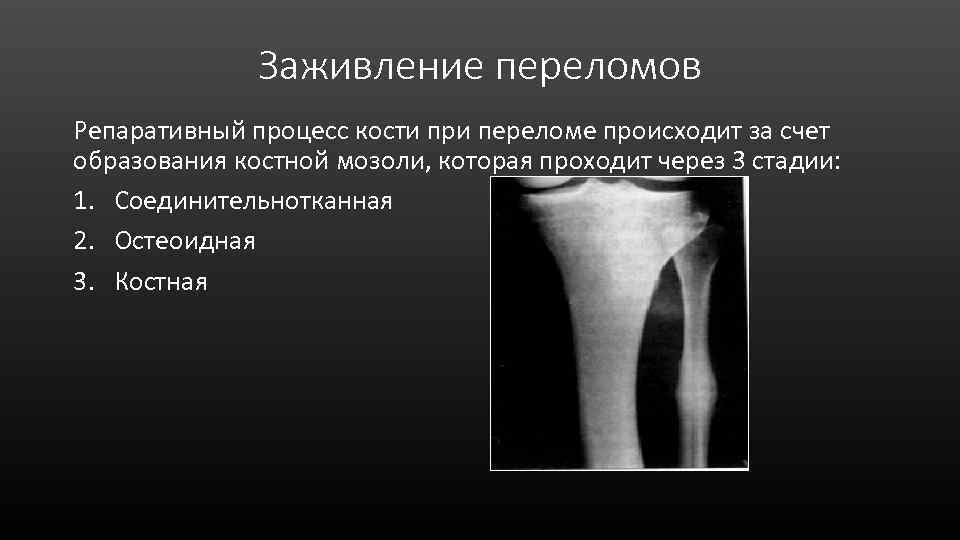
Заживление переломов Репаративный процесс кости при переломе происходит за счет образования костной мозоли, которая проходит через 3 стадии: 1. Соединительнотканная 2. Остеоидная 3. Костная

1 стадия — соединительнотканная • В возникновении соединительнотканной мозоли имеет значение кровоизлияние, которое активизирует регенерацию костной ткани. • Переломы всегда сопровождаются разрывами и повреждениями сосудов кости, костного мозга и мягких тканей, при этом между отломками кости возникают гематомы различных размеров. • В результате организации постравматической гематомы, рассасывания мертвого костного материала и воспалительного процесса в месте перелома формируется недифференцированная грануляционная ткань, соединяющая концы перелома.

1 стадия — соединительнотканная • Постепенно грануляционная ткань замещается плотной соединительной тканью, образующей первичную соединительнотканную мозоль. • Развитие соединительнотканной мозоли начинается к 7 -10 дню после перелома кости. • Рентгенологически в этот период определяется рассасывание краев у конца отломков и некоторое увеличение щели перелома вследствие рассасывания поврежденных костных балок.

2 стадия — остеоидная • Остеоидная мозоль образуется к 20 -30 дню после перелома путем прямой метаплазии соединительной ткани в остеоидную • Рентгенологически в этот период в отломках нарастает остеопороз, на фоне которого определяются участки остеосклероза в некротизированных костных фрагментах • При закрытых переломах эти некротизированные осколки вживают в костную мозоль и замещаются новой костью

3 стадия — костная • Костная мозоль начинает образовываться через 20 -30 дней после перелома за счет обызвествления остеоидной ткани и превращения ее в костную • Рентгенологически развитием костной мозоли считается формирование обширных участков обызвествленной ткани, имеющих костную структуру и окружающих отломки кости в виде муфты со всех сторон • Сроки появления костной мозоли, устанавливаемые рентгенологически, различны – в целом 8 -24 недель после перелома
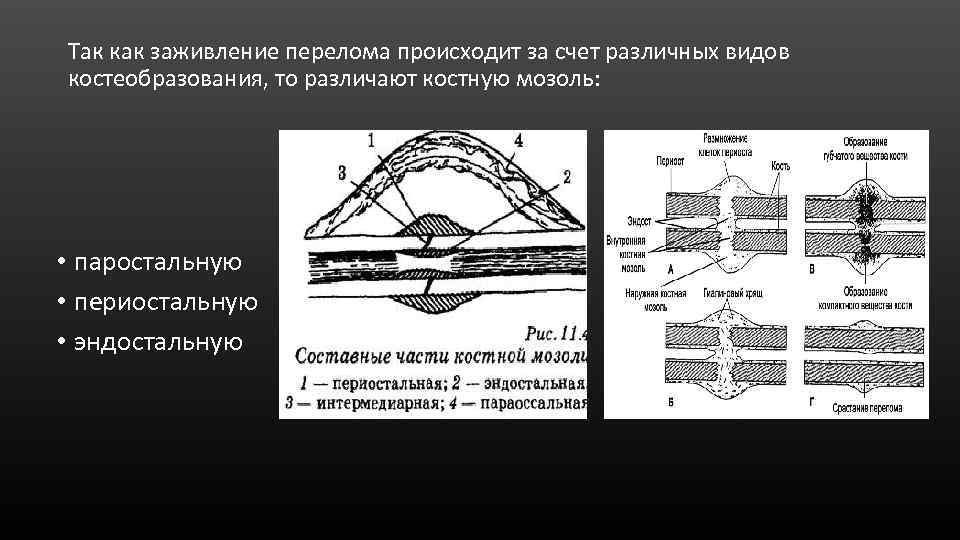
Так как заживление перелома происходит за счет различных видов костеобразования, то различают костную мозоль: • паростальную • периостальную • эндостальную

• Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: от возраста, от места перелома в различных костях и в различных частях одной и той же кости, от вида степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих кость мышц, от способа лечения, от осложнения течения регенеративного процесса, например инфекцией или каким-нибудь общим заболеванием и т. д.

Осложнения переломов • Неправильно сросшийся перелом • Ложный сустав • Избыточная костная мозоль • Постравматический остеомиелит • Замедленная консолидация • Постравматичесий остеолиз • Постравматический асептический некроз • Преждевременное рассасывание костной мозоли (рефрактура) • Посттравматический синостоз
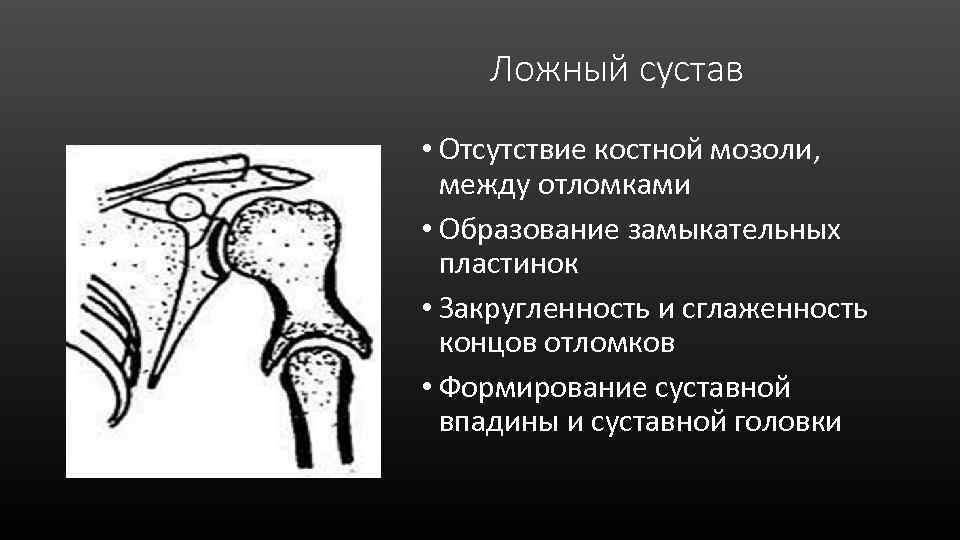
Ложный сустав • Отсутствие костной мозоли, между отломками • Образование замыкательных пластинок • Закругленность и сглаженность концов отломков • Формирование суставной впадины и суставной головки
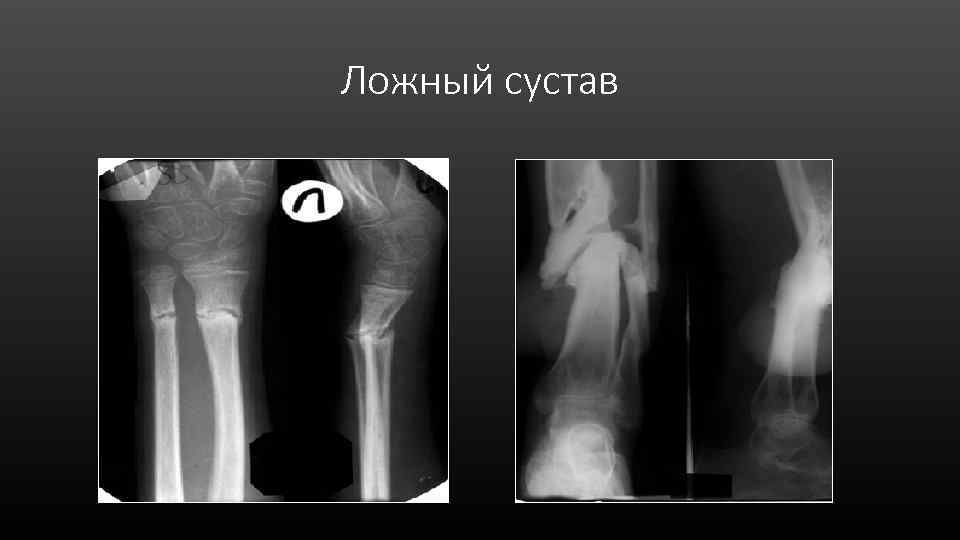
Ложный сустав

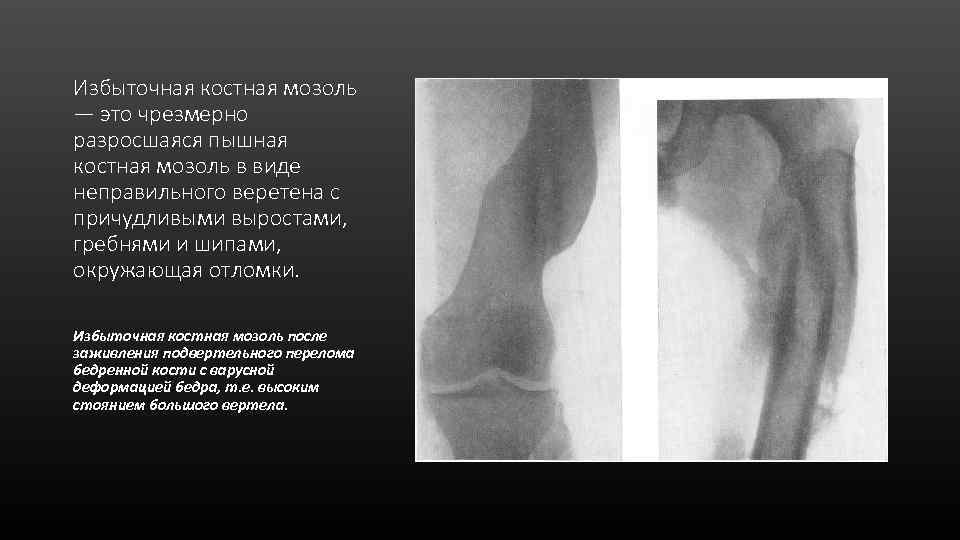
Избыточная костная мозоль — это чрезмерно разросшаяся пышная костная мозоль в виде неправильного веретена с причудливыми выростами, гребнями и шипами, окружающая отломки. Избыточная костная мозоль после заживления подвертельного перелома бедренной кости с варусной деформацией бедра, т. е. высоким стоянием большого вертела.
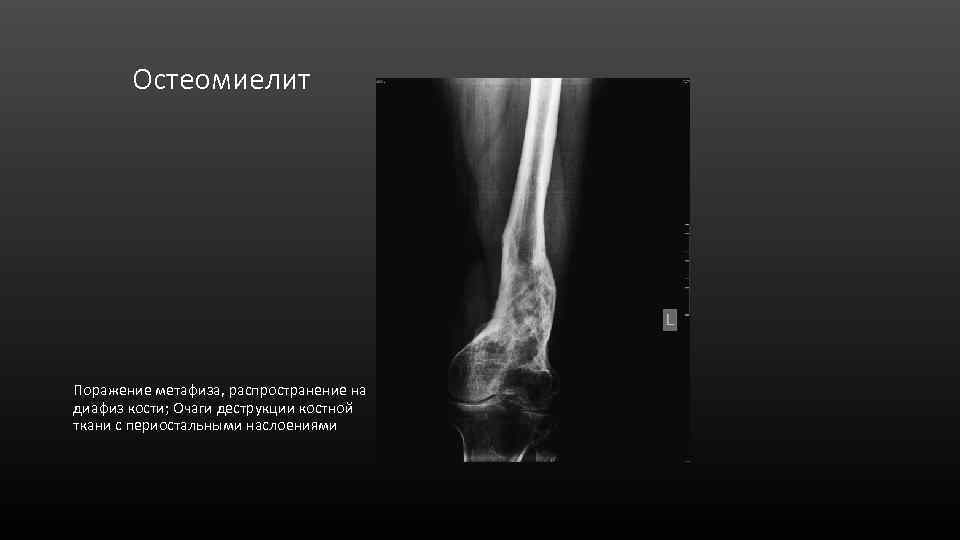
Остеомиелит Поражение метафиза, распространение на диафиз кости; Очаги деструкции костной ткани с периостальными наслоениями

Тактика рентгенологического контроля при переломах • Первичное рентгенологическое исследование показано при любом подозрении на травматическое повреждение костей и суставов • Повторное рентгенологическое исследование необходимо проводить сразу после репозиции, пока продолжает действовать обезболивание для возможности проведения повторной репозиции в случае неправильного стояния отломков • Если используется оперативное соединение костных отломков, рентгенография выполняется сразу после операции

Тактика рентгенологического контроля при переломах • При скелетном вытяжении контрольный снимок необходимо делать через 24 -28 часов • Следующее рентгенологическое исследование проводят через 7 -14 дней, когда спадет отек для определения вторичного смещения отломков • Далее рекомендуется делать снимки через каждые 2 -3 недели для наблюдения заживления перелома и стояния отломков, при переменах гипсовой повязки • В дальнейшем снимки при снятии повязки и клиническом заживлении перелома • По окончании лечения и выписке больного из стационара • И контрольное исследование спустя длительный период (1 -2 года)

Благодарю за внимание!
Источник
Наложение гипсовой повязки ― основной метод лечения травм, при которых происходит повреждение костей, суставов, прилежащих тканей: переломов, вывихов, разрывов связок.
При переломах период восстановления может длиться месяцами, в течение которых пациент вынужден носить гипс. Обычно лечащий врач, хотя бы один раз за это время, даёт направление на повторный рентген, а у пациента из-за этого возникает ряд вопросов.
Можно ли делать рентген через гипс
Рентгенография – аппаратная методика диагностики, основанная на пропускании рентгеновских лучей сквозь человеческое тело. Итоговая картинка отображается на фотоплёнке или цифровой матрице.
В ситуациях, когда гипс снимать нельзя, а получить информацию о состоянии костей или суставов необходимо, делают рентгенографию поражённой области. Несмотря на то, что гипсовая повязка ― это дополнительный барьер, она проходима для рентгеновских лучей. Кости видны через гипс, потому что их плотность выше, чем плотность пропитанных гипсовым раствором бинтов. Качество такого снимка зависит от профессионализма и опыта работников рентгенологического отделения.

Правильно подобранные режимы и проекции позволят врачу не только увидеть на рентгене кость, но и оценить её форму, размеры, структуру костной ткани, положение костей и костных отломков при переломах или вывихах.
Как проходит процедура
Только лечащий врач (хирург или травматолог) решает, в каких ситуациях делать рентген, и даёт соответствующее направление.
Процедура производства снимка называется рентгенографией. Рентгенография через гипс имеет ряд особенностей:
- из-за слоя гипса доза рентгеновского излучения должна быть немного выше по сравнению с обычной;
- повреждённой части тела трудно придать нужное положение (сделать правильную укладку), ведь её подвижность резко ограничена гипсом.
Чтобы врач получил всю интересующую его информацию, приходится делать больше снимков, меняя положение пациента или рентгеновской камеры. Такая рентгенография называется полипозиционной.
Оптимальные дозы излучения, правильное положение пациента и количество необходимых снимков определяют лечащий врач, врач-рентгенолог и рентгенлаборант, выполняющий процедуру.
В каких случаях делают рентген через гипс
Рентгенография поражённой области тела ― это стандартное диагностическое исследование при травмах. Впервые пациента направляют на рентген сразу после обращения за медицинской помощью, ещё до наложения гипса. Это позволяет увидеть перелом или вывих, оценить сложность и тяжесть травмы и выбрать эффективную тактику лечения.
После восстановления формы кости или сустава в зоне повреждения (репозиции) их фиксируют гипсовой повязкой и повторяют рентген через наложенный гипс ― врач должен убедиться в правильном положении костей и костных отломков. Гипс придётся носить несколько недель. Если в этот период не появится никаких тревожных симптомов, можно будет обойтись без повторных снимков.

Иногда в ходе лечения возникают проблемы. Поэтому, если у пострадавшего появляются или усиливаются жалобы, а у доктора есть подозрение, что не всё идёт хорошо, он обязательно направит пациента на контрольное рентгенологическое исследование через гипс, чтобы разобраться с диагнозом.
Рентгенографический мониторинг показан, если для фиксации сломанных костей или суставов применялись спицы, внутренние металлоконструкции, аппарат Иллизарова и другие.
Как часто необходимо повторять обследование
Как часто делать повторные снимки, определяет врач, руководствуясь результатами осмотра и жалобами пациента. Решение принимается индивидуально в каждом конкретном случае.
Контрольную рентгенографию в период ношения гипса назначают по определённым показаниям.
- Тяжёлые травмы ― множественные и оскольчатые переломы, внутрисуставные, со смещением, расположенные рядом с сосудистыми и нервными стволами, открытые переломы. Для отслеживания сращивания костных структур контрольные снимки придётся делать не менее 2-3 раз в разных проекциях.
- Подозрение на возникновение осложнений ― смещение отломков, ухудшение состояния сосудов или нервов в месте перелома, неправильное сращение кости, присоединение инфекции и другие. Мониторинг процесса заживления должен осуществляться до образования костной мозоли.
- Возраст и общее состояние здоровья пациента ― чем старше пациент, тем более хрупкие у него кости, поэтому восстановление повреждённых тканей длится дольше, а при хронических заболеваниях сердца, сосудов, нервной системы возрастает опасность осложнений.
- Повторные травмы ― в гипсе человек становится неловким и неповоротливым, иногда ему приходится учиться пользоваться костылями. В такой ситуации есть опасность падения и получения повторной травмы.
- Нарушения режима лечения ― некоторые пациенты самовольно снимают гипс раньше положенного времени, что может привести к повторным переломам, смещениям отломков и деформации конечности.
Лечащий врач назначает повторный рентген только при необходимости и в интересах своего пациента, с целью восстановления его здоровья. Иногда такая диагностика необходима для контроля эффективности лечения. Если в положенный срок костная мозоль не сформировалась, или сращение происходит медленнее, чем должно, пациенту может быть показана медикаментозная поддержка. Рекомендованы препараты кальция, протеогликаны (специфические компоненты хряща), витамины группы D. Важно уделять достаточное внимание правильному питанию.
Как выглядит перелом на рентгене
На традиционных рентгенограммах ткани человека выглядят особенным образом ― чем плотнее ткань в реальности, тем светлее она на снимке. Кости выглядят светлыми на фоне тёмных мягких тканей.
Есть два главных рентгенологических признака перелома костей, на основании которых врач делает заключение.
- Наличие линии перелома.
При переломе кости в её структуре появляется «разрыв», который на рентгене выглядит тёмной полоской на белом фоне костной ткани и называется линией перелома. Она может располагаться вдоль длинника или поперёк, иметь сложную траекторию. Если при повреждении кость сохранила форму, линию перелома увидеть непросто, это по силам только врачу, хорошо знающему анатомию костей. Более отчётливо линия просматривается на крупных костях, а на мелких (на фалангах пальцев стопы или ладони, пятке) выглядит как тонкая белая полоска на светлом фоне.

- Нарушение формы кости при смещении отломков.
Когда при переломе происходит смещение отломков, рентгенологическая картина перелома настолько очевидна, что не вызывает сомнений и не требует дополнительных исследований для установления диагноза.
Как выглядит трещина
Неполные переломы костей называют трещинами. Трещины чаще бывают у детей и молодых пациентов, у которых кости крепкие и эластичные. Хрупкие кости в пожилом возрасте обычно ломаются полностью.
При трещине линия перелома видна только на участке кости. Она постепенно сужается и теряется в толще неповреждённой костной ткани. Обнаружить трещину трудно, для этого нужны современная аппаратура, хорошее качество снимка, лупа и грамотный специалист.

Какие переломы можно увидеть на рентгене
Легче всего найти на снимках переломы крупных трубчатых костей (бедренной, плечевой, костей голени и предплечья) со смещением отломков. Такой перелом может быть хорошо виден даже непрофессионалу.
Труднее распознать перелом без смещения отломков, когда рентгенологу для заключения требуется найти линию перелома. Бывает, что для подтверждения такой травмы рентгенографию приходится повторять через 7-8 дней после травмы, когда за счёт определённых физиологических процессов линия перелома немного расширяется и становится лучше видна.
Ещё сложнее определить вколоченный перелом, когда из-за чрезмерного сдавления отломки при переломе не расходятся, а наоборот ― проникают друг в друга. Например, при прыжке с высоты часто происходит вколоченный перелом пяточной кости. Сразу после травмы такая линия перелома будет выглядеть на плёнке неровной полоской, ещё более светлой, чем окружающая кость. Рассмотреть её на рентгене легче через несколько дней после травмы.
Чем мельче и тоньше кость, тем сложнее увидеть перелом. Неопытному специалисту бывает трудно распознать на рентгене переломы пальцев или других мелких костей при травме руки. Несвоевременное лечение таких травм может привести к нарушению работы отдельных пальцев или кисти в целом. В подобных ситуациях просто необходимы повторная и сравнительная рентгенографии (когда на снимках сравнивают изображения травмированной и здоровой конечностей).
Хирургу или травматологу не всегда требуется рентгенологическое подтверждение перелома для того, чтобы наложить гипс. Врач может поставить правильный диагноз на основании жалоб пациента, грамотно проведённого осмотра и личного профессионального опыта.
Контрольный рентген после снятия гипса
Когда гипс снят, начинается период реабилитации повреждённой части тела. Ведь во время нахождения в гипсе мышцы и связки не работают и ослабляются. Чтобы восстановить их функцию, потребуется время.
Если перелом был несложный, во время ношения гипса не возникало осложнений, а после его снятия врач при осмотре не увидел тревожных симптомов, то снимок делать необязательно. Но при любых сомнениях доктор даст направление на контрольную рентгенографию.
Делать или нет контрольный снимок после снятия гипса, решает только лечащий врач, учитывая большое количество различных факторов и всегда действуя в интересах выздоровления своего пациента.

Источник
Наложение гипсовой повязки ― основной метод лечения травм, при которых происходит повреждение костей, суставов, прилежащих тканей: переломов, вывихов, разрывов связок.
При переломах период восстановления может длиться месяцами, в течение которых пациент вынужден носить гипс. Обычно лечащий врач, хотя бы один раз за это время, даёт направление на повторный рентген, а у пациента из-за этого возникает ряд вопросов.
Можно ли делать рентген через гипс
Рентгенография – аппаратная методика диагностики, основанная на пропускании рентгеновских лучей сквозь человеческое тело. Итоговая картинка отображается на фотоплёнке или цифровой матрице.
В ситуациях, когда гипс снимать нельзя, а получить информацию о состоянии костей или суставов необходимо, делают рентгенографию поражённой области. Несмотря на то, что гипсовая повязка ― это дополнительный барьер, она проходима для рентгеновских лучей. Кости видны через гипс, потому что их плотность выше, чем плотность пропитанных гипсовым раствором бинтов. Качество такого снимка зависит от профессионализма и опыта работников рентгенологического отделения.
Правильно подобранные режимы и проекции позволят врачу не только увидеть на рентгене кость, но и оценить её форму, размеры, структуру костной ткани, положение костей и костных отломков при переломах или вывихах.
Как проходит процедура
Только лечащий врач (хирург или травматолог) решает, в каких ситуациях делать рентген, и даёт соответствующее направление.
Процедура производства снимка называется рентгенографией. Рентгенография через гипс имеет ряд особенностей:
- из-за слоя гипса доза рентгеновского излучения должна быть немного выше по сравнению с обычной;
- повреждённой части тела трудно придать нужное положение (сделать правильную укладку), ведь её подвижность резко ограничена гипсом.
Чтобы врач получил всю интересующую его информацию, приходится делать больше снимков, меняя положение пациента или рентгеновской камеры. Такая рентгенография называется полипозиционной.
Оптимальные дозы излучения, правильное положение пациента и количество необходимых снимков определяют лечащий врач, врач-рентгенолог и рентгенлаборант, выполняющий процедуру.
В каких случаях делают рентген через гипс
Рентгенография поражённой области тела ― это стандартное диагностическое исследование при травмах. Впервые пациента направляют на рентген сразу после обращения за медицинской помощью, ещё до наложения гипса. Это позволяет увидеть перелом или вывих, оценить сложность и тяжесть травмы и выбрать эффективную тактику лечения.
После восстановления формы кости или сустава в зоне повреждения (репозиции) их фиксируют гипсовой повязкой и повторяют рентген через наложенный гипс ― врач должен убедиться в правильном положении костей и костных отломков. Гипс придётся носить несколько недель. Если в этот период не появится никаких тревожных симптомов, можно будет обойтись без повторных снимков.
Иногда в ходе лечения возникают проблемы. Поэтому, если у пострадавшего появляются или усиливаются жалобы, а у доктора есть подозрение, что не всё идёт хорошо, он обязательно направит пациента на контрольное рентгенологическое исследование через гипс, чтобы разобраться с диагнозом.
Рентгенографический мониторинг показан, если для фиксации сломанных костей или суставов применялись спицы, внутренние металлоконструкции, аппарат Иллизарова и другие.
Как часто необходимо повторять обследование
Как часто делать повторные снимки, определяет врач, руководствуясь результатами осмотра и жалобами пациента. Решение принимается индивидуально в каждом конкретном случае.
Контрольную рентгенографию в период ношения гипса назначают по определённым показаниям.
- Тяжёлые травмы ― множественные и оскольчатые переломы, внутрисуставные, со смещением, расположенные рядом с сосудистыми и нервными стволами, открытые переломы. Для отслеживания сращивания костных структур контрольные снимки придётся делать не менее 2-3 раз в разных проекциях.
- Подозрение на возникновение осложнений ― смещение отломков, ухудшение состояния сосудов или нервов в месте перелома, неправильное сращение кости, присоединение инфекции и другие. Мониторинг процесса заживления должен осуществляться до образования костной мозоли.
- Возраст и общее состояние здоровья пациента ― чем старше пациент, тем более хрупкие у него кости, поэтому восстановление повреждённых тканей длится дольше, а при хронических заболеваниях сердца, сосудов, нервной системы возрастает опасность осложнений.
- Повторные травмы ― в гипсе человек становится неловким и неповоротливым, иногда ему приходится учиться пользоваться костылями. В такой ситуации есть опасность падения и получения повторной травмы.
- Нарушения режима лечения ― некоторые пациенты самовольно снимают гипс раньше положенного времени, что может привести к повторным переломам, смещениям отломков и деформации конечности.
Лечащий врач назначает повторный рентген только при необходимости и в интересах своего пациента, с целью восстановления его здоровья. Иногда такая диагностика необходима для контроля эффективности лечения. Если в положенный срок костная мозоль не сформировалась, или сращение происходит медленнее, чем должно, пациенту может быть показана медикаментозная поддержка. Рекомендованы препараты кальция, протеогликаны (специфические компоненты хряща), витамины группы D. Важно уделять достаточное внимание правильному питанию.
Как выглядит перелом на рентгене
На традиционных рентгенограммах ткани человека выглядят особенным образом ― чем плотнее ткань в реальности, тем светлее она на снимке. Кости выглядят светлыми на фоне тёмных мягких тканей.
Есть два главных рентгенологических признака перелома костей, на основании которых врач делает заключение.
- Наличие линии перелома.
При переломе кости в её структуре появляется «разрыв», который на рентгене выглядит тёмной полоской на белом фоне костной ткани и называется линией перелома. Она может располагаться вдоль длинника или поперёк, иметь сложную траекторию. Если при повреждении кость сохранила форму, линию перелома увидеть непросто, это по силам только врачу, хорошо знающему анатомию костей. Более отчётливо линия просматривается на крупных костях, а на мелких (на фалангах пальцев стопы или ладони, пятке) выглядит как тонкая белая полоска на светлом фоне.
- Нарушение формы кости при смещении отломков.
Когда при переломе происходит смещение отломков, рентгенологическая картина перелома настолько очевидна, что не вызывает сомнений и не требует дополнительных исследований для установления диагноза.
Как выглядит трещина
Неполные переломы костей называют трещинами. Трещины чаще бывают у детей и молодых пациентов, у которых кости крепкие и эластичные. Хрупкие кости в пожилом возрасте обычно ломаются полностью.
При трещине линия перелома видна только на участке кости. Она постепенно сужается и теряется в толще неповреждённой костной ткани. Обнаружить трещину трудно, для этого нужны современная аппаратура, хорошее качество снимка, лупа и грамотный специалист.
Какие переломы можно увидеть на рентгене
Легче всего найти на снимках переломы крупных трубчатых костей (бедренной, плечевой, костей голени и предплечья) со смещением отломков. Такой перелом может быть хорошо виден даже непрофессионалу.
Труднее распознать перелом без смещения отломков, когда рентгенологу для заключения требуется найти линию перелома. Бывает, что для подтверждения такой травмы рентгенографию приходится повторять через 7-8 дней после травмы, когда за счёт определённых физиологических процессов линия перелома немного расширяется и становится лучше видна.
Ещё сложнее определить вколоченный перелом, когда из-за чрезмерного сдавления отломки при переломе не расходятся, а наоборот ― проникают друг в друга. Например, при прыжке с высоты часто происходит вколоченный перелом пяточной кости. Сразу после травмы такая линия перелома будет выглядеть на плёнке неровной полоской, ещё более светлой, чем окружающая кость. Рассмотреть её на рентгене легче через несколько дней после травмы.
Чем мельче и тоньше кость, тем сложнее увидеть перелом. Неопытному специалисту бывает трудно распознать на рентгене переломы пальцев или других мелких костей при травме руки. Несвоевременное лечение таких травм может привести к нарушению работы отдельных пальцев или кисти в целом. В подобных ситуациях просто необходимы повторная и сравнительная рентгенографии (когда на снимках сравнивают изображения травмированной и здоровой конечностей).
Хирургу или травматологу не всегда требуется рентгенологическое подтверждение перелома для того, чтобы наложить гипс. Врач может поставить правильный диагноз на основании жалоб пациента, грамотно проведённого осмотра и личного профессионального опыта.
Контрольный рентген после снятия гипса
Когда гипс снят, начинается период реабилитации повреждённой части тела. Ведь во время нахождения в гипсе мышцы и связки не работают и ослабляются. Чтобы восстановить их функцию, потребуется время.
Если перелом был несложный, во время ношения гипса не возникало осложнений, а после его снятия врач при осмотре не увидел тревожных симптомов, то снимок делать необязательно. Но при любых сомнениях доктор даст направление на контрольную рентгенографию.
Делать или нет контрольный снимок после снятия гипса, решает только лечащий врач, учитывая большое количество различных факторов и всегда действуя в интересах выздоровления своего пациента.
Сейчас в самом разгаре зима, на улицах гололед, участились падения, к тому же многие ездят кататься на коньках, горных лыжах и сноуборде, откуда в травмопункты (РТО) поступают один за другим с переломом эпиметафиза лучевой кости. Где же этот мифический эпиметафиз?
Все достаточно просто: это участок кости примерно в 2 см от края со стороны кисти, там кость ломается легче и чаще всего, поэтому такие переломы часто называют переломами луча в типичном месте. Такие переломы составляют 20-25% от общего числа переломов костей рук и 90% от переломов костей предплечья.У женщин переломы лучевой кости в «типичном месте» встречаются в 2,5 раза чаще, чем у мужчин. Возможная причина этого в том, что прочность костей у женщин в среднем в 1,3-1,5 раза меньше, как и толщина костного (плотного) слоя кости.
Наиболее часто переломы лучевой кости в «типичном месте» отмечаются у женщин старше 40 лет и у детей от 6 до 10 лет.
Если говорить о механизме травмы, то, как Вы наверняка догадались, чаще всего это падение с упором на кисть (согнутую или разогнутую), реже — прямой механизм травмы (например, удар по предплечью).
Диагноз ставится на основании рентгена. Трещин у взрослых людей не бывает (в отличие от детей), диагноз при наличие таковой будет звучать «перелом без смещения» и это чаще всего не влияет на метод лечения и сроки пребывания в гипсе, поскольку от смещения никто не застрахован.
Дальше попробую просто рассказать про виды переломов, какие из них опасны, какие нет, на что обратить внимание и как их можно лечить.При получении травмы лучше всего в течение 1-2 часов попасть в ближайший травмопункт, чтобы успеть до нарастания отека. Для той же цели лучше руку обездвижить (положить на картонку, дощечку) и держать выше пояса (своей силой или на широкой косынке (обязательно не на тонкой веревочке, поскольку это будет только усиливать отек). Далее схема примерно такая:
1. Если перелом открытый, Вам предложат ложиться, сделают прививку от столбняка (тут желательно помнить, когда Вас прививали, если прививали, до этого). При отказе от госпитализации назначат антибиотики, сделают анестезию и положат гипсовую лонгету (не циркулярную гипсовую повязку, а пластинку из гипса на тыльную и ладонную сторону предплечья). Это очень важный момент, поскольку первые 3-5 суток идет активное нарастание отека и при наличие такой циркулярной повязки может нарушиться кровообращение руки и кисти. Поэтому в первые 3 дня после травмы наложение циркулярной повязки противопоказано! Если же такой повязки избежать не удалось, то следить за рукой самостоятельно: пальцы должны быть обычной окраски (а не синими) , отек не должен нарастать, должна сохраняться возможность двигать пальцами, гипс не должен давить. Для помощи самому себе к руке надо прикладывать холод (заморозить бутылку со льдом) и держать руку выше пояса (своей силой или на косынке). Если же появляются и постепенно нарастают вышеперечисленные симптомы, то надо гипс снимать, чем быстрее, тем лучше. Да, это вызовет смещение отломков, но это можно поправить, а Вы себя обезопасите от очень неприятных вещей.
2.
Если перелом закрытый и простой (не касается сустава, то есть не внутрисуставной)
, то актуально описанное выше с момента анестезии и наложения гипсовой лонгеты.
На картинке крайней левый перелом — «простой» (внесуставной): остальные — варианты внутрисуставных переломов
Через 3-5-7 дней (в зависимости от сроков обращения после травмы) врач травмопункта должен рекомендовать Вам повторный прием по месту жительства, чтобы сделать повторный снимок (через гипс! Я знаю истории, когда врачи этот гипс умудрялись снять и вся репозиция была испорчена). Почему именно до конца 1-ой недели? потому что к этому времени при Вашем содействии должен уйти отек, а значит, лонгетка обязательно разболтается и перестанет удерживать отломки в нужном положении. Тут еще один важный момент: если Вы сами это почувствовали дома, то возьмите эластичный бинт и намотайте его сверху, подмотав повязку. Далее варианта развития 2:
а) отек был небольшой и/или Вы вовремя подмотали гипс, смещение не увеличилось и отломки стоят «красиво». тогда Вам фиксируют повязку (гипсом циркулярно или бинтом) и Вы так ходите еще 4-5 недель.
б) появилось так называемое вторичное смещение. Тогда Вам делают повторную репетицию, заново кладут гипс, теперь уже можно сразу циркулярный на те же 4-5 недель.
Перед снятием гипса необходимо сделать рентген и убедиться, что кость срастается (картина на рентгенограмме отстает от реального состояния костной ткани). Потом гипс снимают и — вуаля, мы приступаем к довольно энергоёмкой и не очень приятной части — ЛФК.
Обездвиженный в течение 5-6 недель лучезапястный сустав после снятия гипса не захочет сразу работать. Потребуется какое-то время, чтобы его разработать и вернуть ему былую подвижность. Начните с теплых ванночек с морской солью (температура 37 градусов): опустите туда руку минут на 10, потом начинайте движения: сгибание, разгибание кисти. Запаситесь терпением. Чтобы не тратить время на ванночки на работе, делайте упражнения без них. Не забывайте вернуться к нормальной жизни и стараться делать то, что делаете обычно по дому и на работе: это обычно помогает гораздо лучше. По возможности, запишитесь в поликлинику на физиотерапию.
Про внутрисуставн?
