Типичное место перелома

Согласно статистическим данным на сегодняшний день каждые три секунды у кого-нибудь в мире ломается кость. Причин у этого явления может быть множество, но лидирующая позиция отведена такому серьезному заболеванию как остеопороз.
Профилактические мероприятия при данном явлении нацелены на повышение плотности костной массы, а также на минимизацию ситуаций дома и на улице, способных вызвать перелом.
Что такое типичный перелом костей – места типичных переломов у детей и взрослых
Частота встречаемости переломов у отдельных костей будет различаться, что определяется механизмом получения конкретного травмирования.
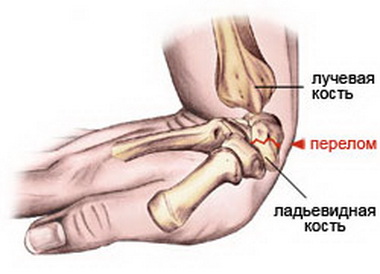
Наиболее распространенными видами повреждений являются:
- Перелом лучевой кости руки. Составляет около 70% всех переломов. Связан с человеческими рефлексами: при падении, в попытках уберечь тело от повреждений пострадавший выставляет руки вперед. Это провоцирует сильную нагрузку на кистевой сустав — и, как правило, заканчивается переломом лучевой кисти.
- Перелом шейки плеча. Зачастую диагностируется у маленьких пациентов, а также у людей после достижения ими 50-летнего возраста вследствие падения на плечо или на локоть. В данном возрасте в организме содержится недостаточное количество кальция, что негативно сказывается на прочности костей.
- Перелом бедра (зачастую в районе шейки). Является своеобразной классической травмой пожилых людей. Отличается трудностью и длительностью лечебных мероприятий.
- Бамперный перелом, в ходе которого нарушается целостность берцовых костей нижних конечностей. Подобные переломы – результат автомобильных аварий, количество которых с каждым годом увеличивается.
- Компрессионный перелом позвоночного столба. Чаще всего, диагностируется при падении с высоты на прямые ноги. Опасность рассматриваемой травмы заключается в высокой вероятности повреждения нервных волокон — что, в дальнейшем, может стать причиной паралича.
- Перелом в области голеностопного сустава. Пик его популярности наступает в зимнее время года, когда сноубордисты и лыжники приступают к своему излюбленному виду спорта. Помимо этого, обычные прогулки по скользкой дорожке могут спровоцировать плачевные последствия.
- Переломы отдельных компонентов лицевой части черепа: нижней челюсти, носа. Такое явление встречается достаточно часто у тех, кто занимается боевыми искусствами.
Вероятные и абсолютные признаки открытых и закрытых переломов костей
Ситуации, когда вероятны типичные переломы костей у человека – когда наиболее вероятно получить типичный перелом луча, черепа и т.д.?
Ситуаций, при которых есть риск получить переломы в типичных местах, существует множество.
Их можно условно разделить на три большие группы:
1. Травмирование новорожденного в процессе родов
Подобное может произойти при осложненных родах — если у роженицы узкий таз, а плод крупный; либо же при ягодичном предлежании. У таких младенцев может диагностироваться перелом ключицы, реже – бедренной кости.
2. Патологические переломы
Имеют место быть вследствие наличия у пациента заболевания, на фоне которого происходит разрушение костной ткани.
Наиболее ярким примером такого недуга является остеопороз. Женская часть населения сталкивается с указанной болезнью чаще, чем мужская. Это объясняется тем, что с наступлением менопаузы количество эстрогенов в крови уменьшается. Данные гормоны, как известно, благотворно влияют на плотность костной массы. Поэтому после 45-летнего возраста у женщин кости начинают терять свою прочность, и под воздействием незначительной силы происходят переломы запястий, чаще всего.
После 75 лет пациентки сталкиваются с более серьезной проблемой – переломом шейки бедра. В некоторых случаях подобная травма может возникнуть при обычной ходьбе.
3. Травматические переломы
Чаще всего, встречаются у молодых людей. Причина перелома – неожиданное воздействие крупной механической силы на абсолютно здоровые кости.
Примером травмоопасной ситуации является ДТП, катание на сноуборде либо коньках, падение с большой высоты, драка и т.п.
Дети в подобных ситуациях могут отделаться ушибом – кости у них отличаются большой гибкостью.
Отдельную — и наиболее тяжелую по последствиям группу переломов — составляют травмы, вызванные огнестрельным оружием.
Профилактика типичных переломов костей в спорте и жизни, у пожилых и молодых – как предупредить травмы?
Полностью исключить ситуацию, при которой можно заработать перелом – задача невыполнимая.
Однако, существует ряд мероприятий, благодаря которым, можно минимизировать риск развития подобной ситуации, а также повлиять на скорость заживления уже сломанных костей.
Для этого стоит придерживаться следующих рекомендаций:
- Ограничить употребление алкогольных напитков. Алкоголь негативно сказывается на метаболических процессах: в частности, это касается качества усвоения кальция. Подобное явление ведет к истончению кости.
- Профилактика дефицита витамина Д. Он способствует усвоению кальция в организме. Ежедневные 15-минутные солнечные ванны благоприятствуют выработке нужного количества данного витамина. Но здесь главное не переусердствовать – ультрафиолетовые лучи могут стать причиной появления рака кожи.
- Полный отказ от табакокурения. Сигаретный дым негативной влияет на плотность костного минерала. Кроме того, уже сломанные кости у курильщиков срастаются медленнее, чем у тех, кто не курит.
- Поддержание массы тела в пределах нормы. Речь идет о предупреждении ожирения и чрезмерной худобы. Оба этих патологических состояния ведут к развитию остеопороза. В первом случае необходимо пересмотреть рацион питания, ограничив количество жирной, соленной и копченной пищи. Худоба же нередко является следствием идеализирования чрезмерно тонких форм, что сопровождается пропагандой изнурительных диет. Это все может привести к появлению нервно-психической анорексии, что зачастую диагностируется у девочек-подростков. Главная опасность указанного недуга в подростковом возрасте – дефицит костной массы.
- Правильное питание. Следует помнить, что продукты богатые на протеин, а также кофеиносодержащие напитки способствуют вымыванию кальция из организма. Для укрепления костей полезно включать в рацион питания зеленые овощи, свеклу, ягоды, какао, красное мясо, а также сою. Соевые продукты содержат эстроген растительного происхождения, который крайне необходим женщинам в постклимактерическом периоде.
- Занятия спортом. Они, безусловно, должны присутствовать в жизни взрослых и детей, так как благодаря им происходит укрепление мышц, что служат природным амортизатором. В среднем, рекомендуется делать физические упражнения минимум три раза в неделю по 30-40 минут. Тем, кто занимается легкой атлетикой необходимо позаботиться о приобретении качественной спортивной обуви. Велосипедистам и любителям роликовых коньков следует надевать защитный шлем, налокотники и наколенники. И самое главное – тренировки не должны быть изнурительными, – это может привести к интенсивной утрате эстрогена, что, как уже указывалось выше, приводит к потере костной массы. Лучше, чтобы все систематические спортивные мероприятия осуществлялись под контролем тренера.
- Минимизация травмоопасных ситуаций в доме. Для этого ванную комнату нужно снабдить резиновым ковриком и специальными поручнями, а на полы в остальных комнатах постелить мягкие ковры. Ходить по квартире следует в тапочках, которые не скользят и не спадают. Все провода, и не нужные вещи, что разбросаны по комнатах, необходимо спрятать. Если в доме есть пожилой человек, у которого нарушена координация движений, его следует обеспечить специальными ходунками или палочкой.
- Ношение специальной обуви в зимнее и летнее время. При гололедице лучше оставаться дома – но, если такой возможности нет, следует передвигаться очень аккуратно: по присыпанной песком поверхности.
Владельцам транспортных средств для избегания аварийных ситуаций на дорогах следует выполнять следующие процедуры:
- Своевременно проходить технический осмотр авто, и устранять даже мелкие поломки.
- Менять шины со сменой сезонов.
- Комплектовать машину подушками безопасности.
- Выполнять правила дорожного движения: пристегивать ремни безопасности, не разговаривать по телефону во время вождения машины, не садиться за руль в состоянии алкогольного опьянения и т.д.
Источник
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося.
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости – «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов.
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней — локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку.
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.

Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.

Распространенное у обывателя понятие «вправление перелома» –неверное. Устранение смещения отломков правильно называть –репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:

После операции:

До операции:

После операции


Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Источник
