Смещение костных отломков при переломах
Справочник по травматологии и ортопедии
А. А. Корж, Е. П. Меженина, А. Г. Печерский, В. Г. Рынденко. Справочник по травматологии и ортопедии. Под ред. А.А. Коржа и Е. П. Межениной. — Киев: Здоров’я, 1980. — с. 216.
Классификация переломов.
Переломы костей весьма многообразны по механизму возникновения, характеру излома, локализации, смещению отломков, сопутствующему повреждению мягких тканей и др.
Прежде всего переломы костей делят на 2 основные группы:
- травматические и
патологические.
Патологический перелом — это перелом измененной патологическим процессом кости (воспалительным, дистрофическим, диспластическим, опухолевым и др.). Он также возникает от одномоментного воздействия травмирующей силы, но сила эта может быть намного меньше той, которая необходима для возникновения перелома нормальной, здоровой кости.
Переломы делятся на:
- закрытые и
открытые (огнестрельные).
Открытый перелом качественно всегда отличается от закрытого, так как он бактериально загрязнен, такой перелом всегда может закончиться нагноением. Лечение открытых переломов представляет собой отдельный раздел травматологии.
Как закрытые переломы, так и открытые могут быть как со смещением отломков, так и без смещения их.
Переломы без смещения отломков (правильнее говорить — без клинически значимого смещения, так как какие-то микросмещения при переломах всегда имеют место) встречаются примерно у 1/3 больных.
Виды смещения отломков:
- по ширине;
- по длине;
- под углом;
- ротационные;
комбинированные, когда одновременно отмечается 2 и больше видов смещения, например, по ширине и под утлом, по длине и ротационное и др.
В зависимости от причинного фактора, приведшего к смещению отломков, последние можно подразделить на 2 группы:
- первичные — от воздействия самой травмирующей силы (например, от удара тяжелым предметом);
вторичные — возникающие от воздействия на отломки тяги мышц.
По характеру излома различают переломы:
- поперечные ;
- косые ;
- оскольчатые ;
- винтообразные ;
- двойные ;
- раздробленные ;
- компрессионные ;
- вколоченные ;
отрывные.
Такое разделение переломов, в основу которого положена характеристика самого излома, его многообразие и качественные отличия, имеет важное практическое значение, так как каждый из названных видов имеет свои особенности механогенеза, то есть может возникнуть только при определенных воздействиях травмирующей силы на кость. Лечить каждый такой перелом нужно обязательно с учетом характера излома.
По локализации переломы принято делить (если речь идет о длинных трубчатых костях) на диафизарные, метафизарные и эпифизарные.К этому распределению примыкает деление всех переломов на внутрисуставные, околосуставные и внесуставные.
Клиническая практика требует выделения еще одной группы повреждений— переломо-вывихов, которые, как уже следует из названия, сочетают в себе перелом, локализующийся внутрисуставно или околосуставно, с вывихом в этом же суставе. Такое повреждение особенно сложно в диагностическом и лечебном плане и опасно для функции в прогностическом аспекте. Особенно частой локализацией переломо-вывихов являются локтевой, голеностопный суставы, несколько реже плечевой, луче — запястный, тазобедренный, Очень часто происходит сочетание вывиха позвонков с теми или другими переломами тел, дужек или отростков, особенно в шейном отделе позвоночника.
У детей при еще дифференцирующихся эпифизарных хрящах (зонах роста) плоскость излома кости может пройти через эпифизарный хрящ. Такие переломы называются эпифизеолизами.
Разъединение кости происходит, собственно, не через толщу самого росткового хряща, а по зоне прилегания этого хряща к метафизарном у отделу кости. Большей частью при смещениях эпифизарного отдела кости вместе с эпифизом происходит отрыв клиновидного участка метафиза. Такие повреждения именуют остеоэпифизеолизами .
К переломам следует отнести и такие повреждения кости, при которых нарушение ее целости происходит в виде надлома, трещины, вдавления, растрескивания.
Надлом — плоскость излома проходит не больше чем на половину диаметра трубчатой кости. Трещина — плоскость излома проходит больше чем на половину диаметра кости, но не доходит до конца ее, сохраняется перешеек неповрежденной костной ткани.
Вдавление наблюдается большей частью на костях черепа.
При растрескивании кость в различных направлениях пронизывается множественными трещинами, что обычно бывает при прямом массивном ударе.
Травма, вызвавшая перелом кости, одновременно приводит к нарушению целости надкостницы и мягких тканей: мышц, сосудов, нервов. Между отломками и в окружающие кость ткани изливается кровь.
Закрытый перелом кости представляет собой очаг повреждения с различными компонентами патологоанатомических изменений, среди которых собственно перелом кости представляет собой лишь один, хотя и ведущий, признак.
Особенно значительны повреждения и изменения при прямом механизме травмы: возможны обширные повреждения мягких тканей, вплоть до размозжения.
В костных отломках могут происходить структурные макро — и микроскопические изменения на значительном протяжении, что в целом сказывается в первую очередь на микроциркуляции в зоне перелома и проявляется развитием некротических и дистрофических процессов как в самой кости, так и в окружающих мягких тканях.
Заживление перелома
При переломе кости в зоне травмы возникает очаг ирритации, который приводит в действие механизмы препаративной регенерации- заживление костной раны (мозолеобразование).
Процесс заживления перелома протекает стадийно.
Вначале, в первые 3-4 дня, в зоне повреждения образуется первичная бластома — это первая, по сути, подготовительная стадия, во время которой формируется материальный запас для регенерата, мобилизуются окружающие поврежденный участок клеточные и тканевые ресурсы и включаются нервные и гуморальные звенья управления регенеративным процессом.
С момента усиленной дифференцировки клеток и их пролиферации, которая наступает в разных зонах регенерата в различное время, начинается вторая стадия репарации кости — фаза образования и дифференцировки тканевых структур (с 3-4-го дня по 12-15-й день после травмы). Недифференцированные клетки первичной бластомы обладают плюрипотентными свойствами, они являются полибластами и могут дифференцироваться и зависимости от ряда факторов как в остеобласты, так и фибробласты и хондробласты, которые приводят к преобладанию в регенерате рубцовой или хрящевой ткани.
С клинической точки зрения, не вдаваясь в тонкие биохимические процессы в зоне регенерации, можно выделить 3 основных фактора, определяющих направления репаративного процесса: 1) анатомическое сопоставление; 2) неподвижность отломков на весь период, необходимый для консолидации; 3) восстановление кровоснабжения в зоне перелома.
Оптимальное сочетание этих 3 условий приводит к первичному заживлению костной раны, к первичной непосредственной дифференцировке регенерата в костную ткань. Если же такого оптимального сочетания указанных факторов достичь по той или иной причине не удается, между отломками, кроме остеоидной ткани, накапливается фибробластическая и хондробластическая ткань (вторичное заживление).
Третья стадия процесса регенерации кости может быть названа стадией образования ангиогенных костных структур и минерализации, белковой основы регенерата. Эта стадия уже отчетливо выявляется рентгенологическими методами (с 12-15-го дня до 1-2 месяцев после травмы).
Четвертая стадия — стадия вторичной перестройки и восстановления исходной структуры кости. Длится она месяцами.
Патологические переломы
Патологическим принято называть перелом кости, пораженной каким-либо болезненным процессом и вследствие этого потерявшей свою прочность.
Для возникновения патологического перелома обычно не требуется воздействия значительной силы. Наиболее частыми причинами снижения прочности кости являются опухоли, дистрофические и диспластические процессы в ней (остеопороз, фиброзная или хрящевая дисплазия, дистрофическая костная киста, аневризмальная костная киста, врожденная ломкость костей, остеолиз и др. ). Клинические проявления патологического перелома отличаются несколько меньшей остротой и выраженностью по сравнению с травматическими переломами, значительные смещения отломков бывают редко.
Иногда патологический перелом является первым проявлением заболевания кости, о котором пи больной, ни его родственники до этого события ничего не знали. Рентгенография обязательна: с ее помощью уточняется характер изменений в костях, в том числе вид и характер перелома, степень смещения отломков,
Лечение большей частью консервативное. Остеосинтез не осуществляют из-за деструкции поврежденной кости. В последние годы появились предложения хирургическим путем резецировать локальный участок кости, пораженной патологическим процессом, сопоставить отломки и произвести остеосинтез одним из известных способов. Отдельные авторы допускают возможность образовавшийся дефект замещать аллотрансплантатом, не ожидая сращения отломков. По-видимому, такая тактика наиболее оправдана при метастазах злокачественной опухоли в кость, когда удается радикально убрать основной очаг. Процессы сращения кости при патологическом переломе протекают, как правило, без особых извращений в тот же срок, что и при травматическом переломе кости, исключая, естественно, злокачественный рост в кости.
Внутрисуставные переломы (общие сведения).
К внутрисуставным переломам относят переломы суставных концов костей на участке, ограниченном капсулой сустава. Проникновение излома в полость сустава, как правило, вовлекает в патологический процесс весь сустав в целом. При этом возникает гемартроз, повреждается суставной хрящ, капсула сустава, нередко при смещении отломков нарушается конгруэнтность суставных поверхностей, резко страдает функция сочленения. Контрактура и тугоподвижность в суставе — наиболее частые поздние осложнения внутрисуставных переломов.
Клиника, диагностика. Среди клинических признаков внутрисуставных переломов, помимо общих для всяких переломов признаков (боль, отечность тканей, подвижность отломков, нарушение функции), следует особо отметить деформацию сустава с нарушением взаимоотношения опознавательных точек (костных выступов), что свидетельствует о смещении отломков. Каждый из этих признаков может проявляться по-разному и в неодинаковой степени в зависимости от тяжести повреждения, степени смещения отломков, локализации перелома и многих других условий. Поэтому при установлении диагноза должен быть учтен весь комплекс клинических признаков в совокупности. Дифференцируют внутрисуставные переломы чаще всего с травматическими вывихами.
Рентгенодиагностика. Исключительно важное значение для диагностики внутрисуставных переломов имеет рентгеновский метод исследования. Как минимум производят рентгенографию поврежденного сустава в 2 проекциях. Для уточнения положения отломков и прохождения плоскости излома применяют также и тангенциальные проекции, специальные укладки, стерео- и томорентгенографию. Необходимость применять при внутрисуставных повреждениях дополнительные рентгеновские методы исследования объясняется диагностическими трудностями, особенно в детском возрасте и в таких сложных суставах, как, например, локтевой. Параллельное расположение плоскости излома замыкательной пластинке суставного конца кости, прохождение ее через эпифизарные или апофизарные зоны без значительного смещения отломков трудно выявить без дополнительных рентгеновских снимков.
Лечение. Внутрисуставной перелом — прежде всего повреждение сустава. Это положение накладывает отпечаток на все элементы врачебного действия: диагностику, лечение, профилактику осложнений и тяжелых последствий.
Выбирая метод лечения, нужно стремиться, чтобы в данных конкретно сложившихся условиях он позволил ограничиться наименьшим сроком фиксации поврежденного сустава.
Точная анатомическая адаптация отломков при переломах обеспечивает восстановление подвижности в суставе и предупреждает развитие деформирующего артроза. Лишь при многооскольчатых внутрисуставных переломах неизбежны незначительные «ступеньки» между отломками.
Ранние движения в суставе — залог восстановления подвижности в поврежденном сочленении. Поэтому врач не должен без надобности удлинять срок фиксации сустава гипсовой повязкой, если пришлось ее применить.
Из традиционных методов лечения внутрисуставных переломов чаще всего при смещениях отломков применяют оперативный. Операция позволяет анатомически сопоставить отломки и надежно скрепить их между собой винтами, специальными гвоздями, шпильками, спицами с опорными площадками и др.
Скелетное вытяжение, вытяжение с помощью дистракционных аппаратов также находит применение при лечении внутрисуставных повреждений со смещением отломков, которое можно устранить тягой по длине (Т- и У-образные чрезмыщелковые переломы плечевой кости, переломы шейки бедренной кости у детей, некоторые оскольчатые переломы верхнего и нижнего концов берцовых костей и др. ).
Гипсовую повязку как самостоятельный метод лечения внутрисуставных переломов можно применять только при переломах без смещения отломков.
Внутрисуставные переломы чрезвычайно многообразны. Каждое сочленение имеет свои особенности в отношении механизма повреждения, характера смещения отломков, последующих осложнений. В связи с этим для успешного их лечения необходимы конкретные знания данной патологии в каждом суставе.
Источник
Второй основной рентгенологический симптом перелома, а именно смещение отломков, имеет большее диагностическое значение, чем наличие линии перелома. Строго говоря, перелом кости может стать рентгенологически определяемым только в том случае, когда налицо смещение — хотя бы самое ничтожное, в пределах долей миллиметра.
Смещение отломков есть решающий практический признак перелома, ибо смещение в пределах одной кости мыслимо лишь при нарушенной целости этой кости. Правда, смещение может иметь место и при псевдартрозе, но отличие между свежим переломом и ложным суставом с элементарной легкостью проводится анамнестически, клинически и на основании других рентгенологических признаков. Поэтому и в тех случаях, где на рентгенограмме обнаруживается несомненное смещение отломков, а сама линия перелома не видна, диагноз перелома может считаться установленным без сомнений.

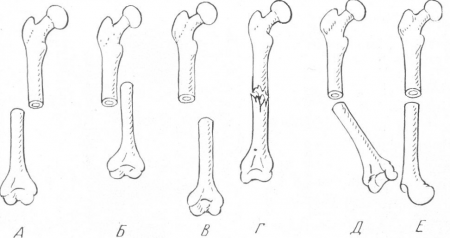
Рис. 18. Схема различных видов смещения отломков. А — боковое смещение; Б — продольное смещение с захождением отломков; В — продольное смещение с расхождением отломков; г— продольное смещение с вклинением отломков; Д — угловое смещение; Е — периферическое смещение.
Отломки могут сместиться в различных плоскостях (рис. 18), смещение может быть : А — боковое, Б, В, Г — продольное, причем в случае Б отломки могут заходить один задругой, В — расходиться и Г — вклиниться один в другой. Смещение может происходить Д — под углом (угловое смещение), и, наконец, Е — с поворотом по окружности, периферическое смещение.
Боковое смещение (рис. 18, А) происходит часто. Оно легко узнается на снимке по штыкообразному положению отломков, а при небольших степенях — по тому признаку, что прямая линия, проведенная через корковый слой одного из отломков, проходит за линию перелома либо по костномозговому каналу второго отломка — неполное боковое смещение, либо по мягким тканям, оставаясь параллельной длинной оси второго отломка — полное боковое смещение. Снимок дает правильное представление о степени бокового смещения только в том случае, когда плоскость смещения параллельна плоскости рентгеновской пленки, или, другими словами, когда центральный луч перпендикулярен к плоскости смещения. При обратных условиях небольшое боковое смещение остается просмотренным; значительное смещение еще может быть распознано, так как контуры отломка, лежащего ближе к пленке, резче, чем контуры другого отломка, стоящего ближе к аноду (рис. 19).
Рентгенологическая картина продольного смещения зависит в первую очередь от того, в каком направлении подлиннику кости смещены отломки — с расхождением, с захождением или с вклинением. Продольное смещение с захождением (рис. 18, Б) встречается довольно часто при переломах диафизов больших трубчатых костей. Рентгенологическое заключение безошибочно лишь в том случае, когда на снимке отломки лежат рядом. Если же снимок произведен в такой проекции,
что концы отломков расположены по ходу центрального луча один за другим, то их тени накладываются друг на друга, сливаются, происходит так называемая суперпозиция теней с увеличением интенсивности тени в 2 раза. Поэтому, имея перед собой один единственный подобный снимок цилиндрической кости, рентгенолог не может исключить вклинения отломков. При переломах плоских костей, например лопатки, суперпозиция отломков имеет большое диагностическое значение, так как сама линия перелома в виде просветления не видна, она дает только полоску затемнения, и смещение служит собственно единственным рентгенологическим симптомом перелома (рис. 20, 87).
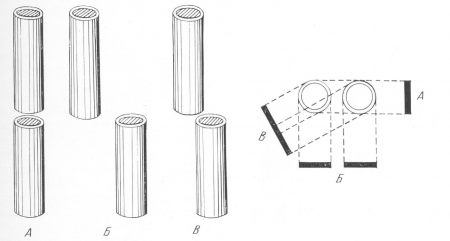
Рис. 19. Схема бокового смещения отломков в рентгеновском изображении. А — отломки смещены в плоскости, перпендикулярной к пленке; в этой проекции смещение рентгенологически не определяется; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает истинное представление о характере и степени смещения; В — промежуточное положение, неправильно ориентирующее исследователя.
Определение продольного смещения с расхождением отломков (см. рис. 18, В) — это всегда самая легкая задача для рентгенодиагностики. Этот вид смещения встречается редко, он характерен для переломов надколенной чашки, локтевого отростка локтевой кости, одного из вертелов бедра и различных костных выступов, к которым прикрепляются сильно сокращающиеся мышцы. Попадается диастаз отломков иногда и при переломах плечевой кости, где сказывается действие силы тяжести дистальной части конечности, или при применении слишком большого вытяжения. При любом обычном положении исследования рентгенограмма дает точное представление о степени смещения.
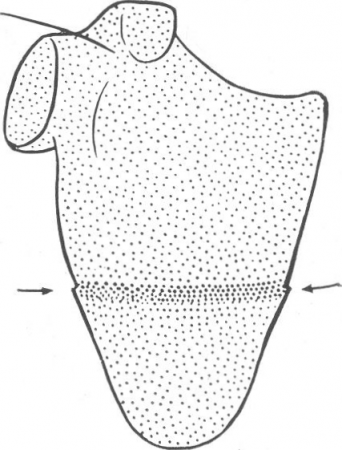
Рис. 20. Перелом лопатки. Продольное и боковое смещение с захождением отломков является единственным симптомом перелома. Линия перелома видна как полоска затемнения.
Вклиненные (вколоченные, импактированные, имплантированные) переломы (см. рис. 18, Г) встречаются главным образом близ суставных концов длинных трубчатых костей. Как правило, крепкий корковый слой диафиза врезывается в эпифизарное губчатое вещество, вызывая подчас большое разрушение костных балок. Типичные места для вклинения отломков — это шейка бедра, верхний конец плеча, дистальный эпифиз лучевой кости, проксимальный эпифиз первой пястной кости и т. д. Некоторые авторы, как, например, К. Ф. Вегнер, проводят резкую грань между „вклиненными” и „сколоченными” переломами; при вклиненном переломе один из отломков разрушен, расколот на несколько частей, при сколоченном же переломе непременным условием является шероховатая поверхность обоих отломков, вследствие чего отдельные зубцы и выступы сцепляются друг с другом, и отломки фиксированы.
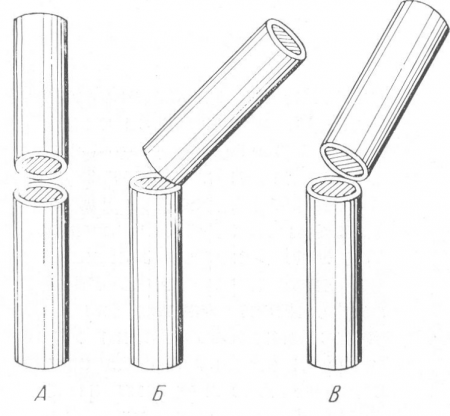
Рис. 21. Схема углового смещения отломков в рентгеновском изображении. А — отломки лежат в плоскости, перпендикулярной I? пленке; смещения не видно; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает правильное представление о характере и степени смещения; В — промежуточное положение, показывающее на рентгенограмме меньшее смещение, чем в действительности.
Вколоченные переломы могут представлять значительные трудности при клинической диагностике, так как основные симптомы перелома (подвижность в пределах кости, боли, нарушение функции, крепитация, припухлость и пр.) могут отсутствовать. Поэтому рентгенологическое исследование является здесь особенно ответственным. Рентгенодиагностика не трудна, если на снимке видна линия перелома или если имеется еще другое смещение, кроме вклинения, хотя бы и самое незначительное. Нередко, однако, линия перелома в губчатом веществе не видна, а всякое другое смещение отсутствует; в этих случаях распознавание вклиненного перелома и рентгеновыми лучами представляет нелегкую задачу. Единственным рентгенологическим симптомом вклинения может иногда служить деформация кости, как, например, варусная деформация при переломе шейки бедра.
Угловое смещение (см. рис. 18,Д) — это наиболее частый вид смещения, и он происходит при всевозможных переломах. Оси отломков образуют угол, величина которого колеблется в широких пределах, от нескольких градусов до почти прямого угла. Длинная ось одного из отломков, продолженная за линию перелома, при этом проходит мимо длинника другого отломка. Рентгенограмма дает истинное представление о направлении угла и о его размерах только в том случае (рис. 21), если центральный луч идет перпендикулярно к той плоскости, в которой лежат смещенные под углом отломки и которая параллельна плоскости пленки. Если же отломки лежат в плоскости центрального луча, то смещение под углом не видно совсем или же едва только намечается по одному вторичному признаку. Этот косвенный рентгенологический симптом выражается в том, что резкость контуров отломков нарастает по направлению к линии перелома, когда верхушка угла смотрит в сторону пленки, или же, наоборот, когда более резко контурируются в случае направления угла смещения вверх эпифизарные концы трубчатой кости. Таким образом, если на одном снимке определяется большое смещение под углом, а на втором снимке, произведенном в плоскости, перпендикулярной к плоскости первого снимка, углового смещения не видно совсем, то, значит, первый снимок показывает максимальную, т. е. истинную величину угла. Если же угловое смещение обнаруживается на обоих снимках, то рентгенограммы.
Если угловое смещение обнаруживается на обоих снимках, то рентгенограммы показывают промежуточную, какую-то среднюю степень смещения, и истинное смещение отломков на самом деле еще больше, чем это видно на каждой рентгенограмме в отдельности. Этот вид смещения всегда имеет важное клиническое значение, и даже небольшое угловое смещение, особенно вблизи суставов, должно быть в протоколе рентгенологического исследования подчеркнуто (рис. 22).
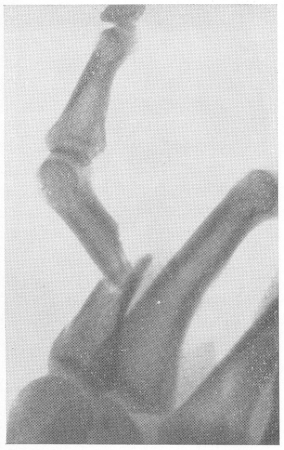
Рис. 22. Резко выраженное угловое смещение отломков при переломе диафиза основной фаланги одного из пальцев руки. Всякое угловое смещение, даже самое незначительное, требует исправления.
Смещение по периферии (рис. 18, Е), наконец, также встречается часто, почти при всех переломах конечностей, причем вокруг длинной оси конечности обычно поворачивается дистальный отломок. Таково, например, характерное периферическое смещение при переломах диафиза бедра, когда надколенник и передний конец стопы смотрят наружу, и поэтому по одному виду нижних конечностей на носилках под одеялом опытный травматолог правильно оценит положение. Рентгенодиагностика этого вида смещения является простым делом в том случае, если на снимке видны оба эпифизарных конца длинной трубчатой кости с характерными опознавательными образованиями; поворот кости обнаруживается по косому или боковому рисунку одного суставного конца кости при неизмененной картине другого эпифиза. Вообще, смещение по периферии легче узнать, если линия перелома находится вблизи сустава. Просматривается же этот, наиболее трудный для рентгенологического исследования вид смещения в том случае, если снимок произведен на небольшой пленке, захватывающей только небольшую область перелома, в особенности же если переломана трубчатая цилиндрическая кость. Поэтому в принципе прав Г. А. Зедгенидзе, когда он выставляет требование всегда производить рентгенологическое исследование при переломах костей так, чтобы на снимках были захвачены обязательно оба соседних с переломом сустава и прилегающие к ним кости, т. е. когда он распространяет на рентгенологическое исследование общеизвестный принцип фиксации отломков при их лечении. Периферическое смещение и степень его определяются клинически и проще и точнее, чем рентгенологически.
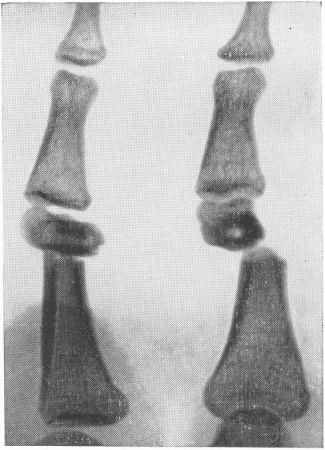
Рис. 23. Т-образное смещение отломков при поперечном переломе диафиза основной фаланги пальца руки.
Практически смещение отломков происходит при переломах не в одной плоскости, а в нескольких, т. е. имеется комбинация различных только что описанных элементарных видов смещения. Так, например, продольное смещение с захождением отломков невозможно без бокового смещения. При переломе диафиза может одновременно быть и боковое, и угловое, и продольное, и периферическое смещение отломков. Примером значительного комбинированного смещения может служить Т-образное смещение, когда один из отломков „сидит верхом”, т. е. своим корковым слоем упирается в конец другого отломка (рис. 23). Для типичных переломов в определенных местах костей в зависимости от механизма происхождения перелома и натяжения мышц, как известно, типичным является и характер смещения. Наиболее резкие смещения отломков наблюдаются при огнестрельных переломах. При описании смещения в заключении в каждом отдельном случае лучше не следует пользоваться словами „большое”, „небольшое”, „значительное” и пр.; здесь в особенности подобные выражения слишком субъективны и ведут к недоразумениям, поэтому необходимо давать точные цифры — число градусов, измеренное простым гониометром при угловом смещении, сантиметры и миллиметры при других видах, а также, само собой разумеется, направление смещения (в анатомических выражениях — дистально, в латеральном направлении и т. д.).
Для правильной оценки смещения отломков с клинических позиций голая рентгенологическая характеристика совершенно недостаточна. Рентгенолог должен вкладывать и в это дело, как во всех областях клинической рентгенодиагностики, компетентное знание клиники травматических повреждений. Ведь некоторые, совсем небольшие смещения при одних переломах могут давать очень плохие клинические исходы и поэтому обязательно требуют немедленного исправления, между тем как при других переломах грубые и бросающиеся в глаза смещения отломков относительно безразличны для будущей функции, поэтому вполне терпимы и исправлению совсем не подлежат.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
