Рентгеновские снимки переломов стопы фото

Рентгенография переломов – основной метод инструментальной диагностики, используемый при травмах костей. В процессе обследования делают снимки кости или сустава как минимум в двух проекциях. Если полученные изображения не позволяют определить характер имеющегося у пациента повреждения, дополнительно выполняют снимки в косой проекции. Перед обследованием до наложения гипса пациенту вводят средства для местной анестезии, с помощью которых удается снизить боль и обеспечить фиксацию травмированной части тела в неподвижном положении.

Признаки перелома на рентгеновском снимке
Основным рентгенологическим показателем перелома костей является серое просветление на фоне белой кости, имеющее вид неровной линии, часто с зазубренными краями. Если светлая полоса не достигает второго края кости, перелом считает неполным. Если же линия просветления проходит через всю кость, следует вести речь о полном переломе.В первом случае заметного смещения отломков нет, во втором же оно хорошо визуализируется на снимке.
Смещение может быть:
- продольным (по длине кости),
- боковым (по ширине кости),
- угловым (по оси кости),
- периферийным (возникает, когда отломок поворачивается вокруг своей продольной оси).
Боковое и продольное смещение измеряется в сантиметрах, а периферийное и угловое – в градусах.
Если полоса просветления проходит через суставную поверхность кости, перелом является внутрисуставным. В детском возрасте часто встречается перелом по типу «зеленой веточки»: костная ткань сломана, а эластичная надкостница остается целой.
Как расшифровываются результаты рентгенографии при переломах в разных участках скелета
Рентгенография переломов подтверждает, что травмы такого характера в каждом отделе скелета обладают рядом особенностей, и эта специфика отображается на снимке. Кроме того, следует отличать линии перелома от имеющихся в большинстве костей сосудистых каналов, костных эпифизов (закругленных краев костей), а также от так называемых зон Лоозера.
 Последние являют собой полосы просветления на рентгенограмме, которые отображают степень приспособления отдельных участков костей к повышенной нагрузке. Чаще всего они возникают в плюсневой, седалищной, большеберцовой костях, в ключице, лопатке, костях предплечья.
Последние являют собой полосы просветления на рентгенограмме, которые отображают степень приспособления отдельных участков костей к повышенной нагрузке. Чаще всего они возникают в плюсневой, седалищной, большеберцовой костях, в ключице, лопатке, костях предплечья.
Иногда зоны Лоозера формируются и при обычной физической нагрузке в пораженной костной ткани при рахите, остеодистрофии и других заболеваниях. Предлагаем более подробно ознакомиться с тем, как выглядит перелом на рентгеновском снимке в разных участках скелета в сравнении с изображением неповрежденных костей.
Визуализация перелома костей черепа на рентгенограмме
Одна из частей черепа, которая часто подвергается переломам – это его свод (то есть верхняя часть). В большинстве случаев наблюдаются линейные переломы, которые возникают в том месте, где непосредственно и была приложена сила. На рентгенограмме повреждение имеет вид резкой, иногда зигзагообразной и местами раздваивающейся линии с неровными краями.
Если эта полоса расположена в пределах одной пластины, перелом называется неполным, а если в пределах обеих – полным. Иногда переломы переходят на черепные швы (места соединения костей черепа), которые в норме на снимке также имеют вид полос просветления. При накладывании на них линий переломов возникает расхождение швов, на рентгене полоса просветления становится отчетливее и шире.
Переломы свода черепа могут быть еще вдавленными, дырчатыми, оскольчатыми.
Эти виды диагностировать легче, поскольку на снимке четко просматривается смещение отломков, которые в норме отсутствуют.
 При переломе лобной кости линия просветления проходит к лобной пазухе, верхней стенке глазницы, в случае повреждения височной и теменной костей – к средней черепной ямке, при переломе затылочной кости – к задней черепной ямке.
При переломе лобной кости линия просветления проходит к лобной пазухе, верхней стенке глазницы, в случае повреждения височной и теменной костей – к средней черепной ямке, при переломе затылочной кости – к задней черепной ямке.
Отчетливее всего на рентгене просматриваются переломы челюсти. В зависимости от того, как на снимке проходит полоса просветления, они подразделяются на продольные, поперечные, косые.
Переломы челюстных костей сопровождаются в большинстве случаев значительным смещением отломков.
Самое распространенное повреждение – когда линия перелома проходит от луночки последнего зуба челюсти к ее углу.
Как выглядят переломы верхних конечностей на рентгенограмме
На снимках неповрежденные трубчатые кости окрашены в яркий белый цвет, губчатое наполнение же имеет вид сероватого просветления, расположенного вдоль их центра. Округлые края костей (костные эпифизы) выглядят как серые полосы просветления.
Рентген перелома руки выполняется в прямой и боковой проекциях. Перелом плечевой кости без смещения фрагментов заметен только на снимке, сделанном в боковой проекции. А переломы со смещением хорошо просматриваются на всех изображениях: видно, когда кость отклонена кнаружи под небольшим углом.
20 % всех переломов руки приходится на локоть как результат падения, поскольку на уровне подсознания в такой ситуации человек рефлекторно в целях самосохранения выставляет именно эту часть руки.
Перелом ключицы на рентгене также несложно диагностировать. В большинстве случаев его линия проходит поперек кости, значительно реже – по диагонали. При этом обе части ключицы смещаются: тот край, который присоединяется к грудине, отклоняется вверх и внутрь, а тот, который крепится к лопатке – вниз и наружу. Эта травма встречается реже, чем перелом руки. Пациенты большей частью дети и подростки.
Перелом лучевой кости на рентгене может иметь вид поперечной, продольной, косой или спиралеобразной линии просветления. Часто такое повреждение случается рядом с запястьем.
Рентгенография переломов нижних конечностей
 Снимки нижних конечностей выполняются в двух-трех проекциях и являются комбинацией зон затемнения (кости) и участков просветления (костные эпифизы, хрящевые и мягкие ткани).
Снимки нижних конечностей выполняются в двух-трех проекциях и являются комбинацией зон затемнения (кости) и участков просветления (костные эпифизы, хрящевые и мягкие ткани).
Наиболее часто травмам подвергается большой палец, пяточная, предплюсневые и плюсневые кости стопы. Полосы переломов видны на изображениях в тыльно-подошвенной, боковой и косой проекциях.
При подворачивании стопы кнаружи может случиться перелом лодыжки. Если повреждение возникло при чрезмерном повороте стопы внутрь, рентген лодыжки покажет отрыв верхней части наружной лодыжки. Линия излома от внутренней лодыжки может доходить до нижней внутренней части большеберцовой кости. На рентгенограмме часто заметен отрыв внутренней лодыжки у основания и линия перелома в наружной лодыжке на уровне сустава.
Иногда две поверхности кости, разделенные полосой перелома, расположены не параллельно, а под углом. Так выглядит перелом лодыжки со смещением на рентгене.
Переломы позвоночника на рентгенограммах
Если есть подозрение на перелом позвоночника, делают его снимки в двух проекциях – прямой и боковой, являющихся взаимно перпендикулярными. В качестве центра снимка избирается участок, в котором локализовано предполагаемое повреждение. Чтобы поставить диагноз, врач проводит оценку формы, контуров, структуры позвонков в сравнении с нормой.
Если на снимке тело позвонка имеет клиновидную форму (в норме она плоско-вогнутая), замыкательная пластинка выглядит неровной или ступенеобразной, высота тела позвонка уменьшилась как минимум на треть, по сравнению с остальными (эффект компрессии), а высота межпозвонковых дисков в поврежденном сегменте, наоборот, увеличилась, у пациента имеет место компрессионный перелом. В случае такой травмы на рентгене можно обнаружить на теле позвонка асимметричность или же полное отсутствие центральной сосудистой щели при ее наличии у здоровых позвонков.
Если на прямой рентгенограмме позвоночника визуализируется слишком большое интерперпендикулярное расстояние, а на боковом снимке увеличен передне-задний размер тела позвонка и заметна его деформация, имеющая кифотический характер, ведут речь о взрывном переломе.
Если повреждены все три колонны позвоночника, отчетливо видна их деформация, контур позвоночного канала нарушен, позвонки сместились на уровень поврежденного позвоночно-двигательного сегмента, у пациента диагностируют переломо-вывих. Обнаружить признаки повреждения спинного мозга позволяет компьютерная и магнитно-резонансная томографии.
Частота проведения рентгенологического обследования при переломах
Как показывает практика, рентген после перелома, если травма нетяжелая, делают не более трех раз: первый – при обращении в медицинское учреждение для постановки диагноза, второй – после наложения гипса в процессе лечения, чтобы посмотреть, правильно ли срастается кость, третий (контрольный) – перед снятием гипса.
Если повреждение тяжелое (к примеру, оскольчатый многокомпонентный перелом большеберцовой кости), тогда обследование может проводиться намного чаще, а если возникнет необходимость, то и ежедневно.
Частое проведение рентгенологического обследования может понадобиться, если:
- в травму вовлечены мягкие ткани, связки, нервные узлы, сосуды (в частности, крупные артерии);
- есть риск присоединения инфекции;
- существует угроза развития осложнений после хирургического вмешательства.
Многие пациенты интересуются, нужно ли делать рентген после снятия гипса. Опять-таки, все зависит от тяжести травмы. Если лечащий врач не считает данную процедуру необходимой, он ее не назначит во избежание дополнительного облучения больного.
Рентгенологическое исследование показано, если спустя некоторое время после снятия гипса в зоне повреждения опять возникли болевые ощущения и отечность. Кроме того, у каждого пациента есть право записаться на рентген после того, как был снят гипс, даже без назначения лечащего врача.
Нужно ли снимать гипс перед рентгенографией
Ответ на вопрос о том, делают ли рентген через гипс, положительный. Рентгеновские лучи хорошо проходят через данный материал. Поэтому когда назначают рентгенографию в процессе лечения, чтобы посмотреть, как проходит заживление, гипс не снимают. Его наличие не влияет на четкость изображения. На основании полученной картины врач имеет возможность сделать выводы относительно того, какой тактики лечения следует придерживаться в дальнейшем.
Говоря о том, можно ли сделать рентген через гипс, следует отметить, что отсутствие необходимости в его удалении позволяет минимизировать дискомфорт, причиняемый пациенту во время процедуры, а также избежать случайного повреждения еще не сросшейся окончательно кости.
В каких еще случаях может понадобиться рентгенография костей
Рентгенологическое обследование костной ткани позволяет диагностировать не только переломы костей. Его назначают при наличии подозрений на
- артрит (воспаление суставов),
- артроз (дегенеративно-дистрофические изменения в суставах),
- остеопороз (низкий уровень плотности костей),
- аномалии развития отдельных участков скелета,
- добро- или злокачественные опухоли костей.
Рентген назначают также в тех случаях, если необходимо удостовериться в том, что у больного действительно нет противопоказаний к хирургическим операциям.
Травматология – рентгенограммы 2 часть: Видео
Загрузка…
Источник
24.02.2014
Что такое травма голеностопа?
Голеностопный сустав или голеностоп – это блоковидный сустав, в котором все движения осуществляются исключительно в одной плоскости. Выполняет он одну важную функцию – разгибание и сгибание стопы. Сустав состоит из таранной, большеберцовой (внутренняя часть лодыжки) и малоберцовой (наружная часть лодыжки) кости.
Перелом голеностопного сустава
Переломы голеностопного сустава являются наиболее частым видом переломов. Изолированный перелом наружной лодыжки, чаще всего, сопровождается еще и вывихом или переломом стопы. Переломы голеностопного сустава можно условно разделить на на перелом со смещением обломков и без него. Перелом таранной кости – это практически всегда результат падения с большой высоты на не согнутые ноги. Перелом таранной кости – довольно тяжелая травма из-за ее сложного кровоснабжения.
Среди симптомов перелома голеностопа наиболее часто проявляются следующие:
- Болевой синдром в области голеностопа;
- Невозможность осуществления осевой нагрузки на ногу (не получается встать на нее);
- Резкое ограничение работы сустава;
- Существенная деформация области сустава;
- Выраженный отек сустава;
Чаще всего в диагностике перелома голеностопа, как и при любом другом переломе, используется рентгенография. Исследование должно быть выполнено в двух проекциях: в боковой и фронтальной. В качестве дополнительного метода используют компьютерную томографию, чтобы визуализировать ткани сустава в 3D.
Реабилитация и лечение переломов голеностопа
Для лечения перелома голеностопа применяются консервативные и оперативные методики лечения. Оперативным методом лечения в настоящий момент пользуются практически все врачи. Огромное значение во время лечения перелома голеностопного сустава имеет грамотно проведенная репозиция костей.
Наиболее точно сопоставить все обломки кости удается только во время операции. А верный выбор фиксатора-импланта поможет костям правильно срастись.
Реабилитация после перелома голеностопа происходит в традиционном ключе, который включает в себя лечебную физкультуру, курс лечебного массажа, а также другие физиотерапевтические процедуры.
Восстановление после перелома голеностопа.
Реабилитацию пациента после получения травмы и оперативного лечения можно разделить на 2 периода: иммобилизацию и восстановление функций поврежденного сустава.
- Иммобилизация – это, прежде всего, обездвиживание. Если во время получения травмы были сломаны обе лодыжки с подвывихом стопы, то данный период восстановления голеностопа после перелома должен продлиться до 12 недель. Если же перелом обошелся без смещения отломков, этот период может быть сокращен до 4-5 недель. В данный период принято проводить комплексную терапию по сращиванию костей. В первую очередь пациент обязан посещать лечебную физкультуру. Если же перелом является спортивной травмой, то и лечение обязательно должно учитывать этот важный факт. Как только послеоперационный отек спадет, а гипсовая повязка будет заменена, вполне возможны занятия с баскетбольными, волейбольными мячами, а также на кольцах или брусьях без соскоков.
- Следом за периодом иммобилизации следует период, призванный восстановить временно утерянные функции конечности. Период этот начинается с того момента, когда будет снята гипсовая повязка. Восстановление в короткие сроки чаще всего применяется в случае спортивной травмы, однако некоторые рекомендации вполне можно перенять и во время обычной травмы голеностопного сустава. Для разработки голеностопа после перелома и восстановления функции сустава в полном объеме вы должны будете пройти курс лечебной физкультуры, осуществляемой в теплой воде, имеет смысл записаться на курс лечебного массажа голени, а также на курс электрофореза с йодистым калием и новокаином. Весь комплекс процедур, в первую очередь, служит цели скорейшего восстановления полной функции голеностопного сустава. Кроме того, полезно будет выполнять некоторые специализированные упражнения, направленные на восстановление после перелома голеностопа.
Источник
Рентген стопы считается самым информативным и простым способом диагностики заболеваний, связанных с поражением костей. Рентгенография делается в случаях появления боли в стопе и ее деформации. Это неинвазивный метод исследования, позволяющий специалисту получить информацию о целостности костных тканей.

Показания к назначению
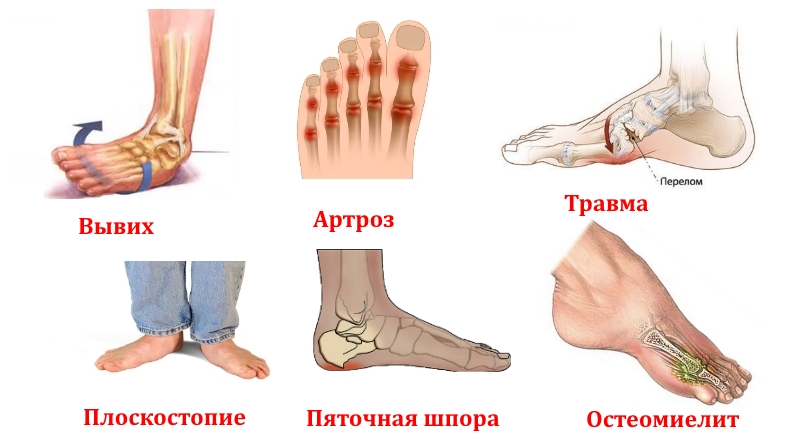
Здоровая стопа обеспечивает опору и смягчает резкие механические нагрузки, а также играет важную роль в балансировке тела. Боли, возникающие в стопе, указывают на развитие заболеваний костно-суставной системы. Можно выделить самые распространенные из них:
- Вывихи. Нередко сопровождаются поражением сустава, а также разрывом связок. В основном наблюдаются в области голени.
- Остеоартроз. Нарушение обмена веществ, а также интенсивные нагрузки вызывают преждевременное разрушение тканей хрящей. При этом заболевании ухудшается кровообращение и откладываются соли. Это приводит к развитию воспалительного процесса.
- Переломы. Нарушение целостности стопы негативно влияет на функционирование всей конечности. Переломам подвержены все элементы стопы.
- Плоскостопие. Слабость мышечного аппарата приводит к уплощению стопы, которая начинает искривляться.
- Плантарный фасциит. Образуется костный нарост, который напоминает шип. Пяточная шпора возникает на подошве около ахиллова сухожилия.
- Последствия сопутствующих патологий, например подагры или диабета.
- Остеомиелит. Заболевание характеризуется образованием свища. Рентген определит область кости, в которой происходит разрушительный процесс, места нахождения гнойных образований.
- Злокачественные новообразования. Рентгенография позволит обнаружить опухоль на первой стадии развития.
Рентген желательно проводить после любого повреждения. Стопы подвержены чрезмерным нагрузкам, поэтому травмы распространены. Рентген позволит сразу обнаружить вывих или перелом. Без этого исследования определить тип травмы и место ее локализации трудно.
Основные предпосылки для проведения рентгенографии:
- частое проявление боли в области стопы без предшествующих интенсивных нагрузок;
- присутствие в анамнезе разных травм;
- явные изменения внешнего вида стопы: нарушение размера, формы и цвета кожи;
- пациент подвержен риску развития болезней двигательного аппарата (большая масса тела, профессиональный спорт, генетическая предрасположенность);
- инфекционное заболевание суставов;
- воспалительный процесс в костях;
- при подозрении на плоскостопие.
Кроме этого, рентген назначают в период терапии для контроля эффективности схемы лечения.
Как проходит диагностика
Рентгеновский снимок осуществляется простым способом или с нагрузкой. Целесообразность метода определяет специалист, указывая в направлении способ проведения исследования.
Стандартный способ
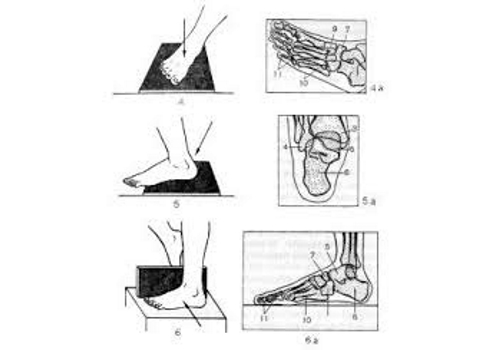
Это основной способ диагностики, выявляющий повреждения стопы. Во время рентгена делается несколько снимков не в двух проекциях, в четырех:
- передне–задняя — проводят одновременно на левой и правой стопах;
- тыльно–подошвенная — пациент отклоняет назад ногу, а излучение регулируется вертикально;
- косая — лучи направлены под углом в 45°;
- боковая — рентгеновские лучи направляют перпендикулярно боковой области стопы.
Специальной подготовки, перед тем как будет получена доза облучения, не требуется. Но обязательно прикрывают область половых органов, а женщинам еще и молочные железы фартуками, в которые помещены свинцовые пластины.
Для получения фото прямой проекции придется лечь на спину, согнув в коленях ноги. Косая проекция ‒ в положении лежа на боку, между коленей кладут подушку.
Если получен перелом плюсны, то нужен снимок в боковой проекции. Пострадавший ложится на сторону, где находится травма, а неповрежденную ногу вытягивает вперед. Чтобы диагноз был поставлен наиболее точно, нередко применяют сочетание методик.
С нагрузкой
Для обнаружения плоскостопия или вальгусной деформации врачу необходимо смоделировать положение стопы под нагрузкой.
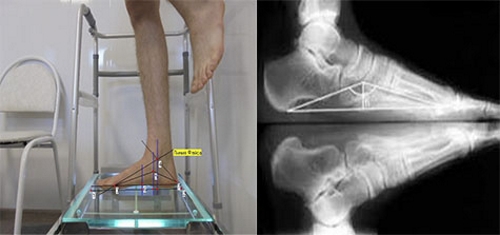
Специфичность этого диагностического метода характеризуется тем, что снимки делают в различных проекциях и в момент, когда пациент стоит на поврежденной ноге, а другую прижимает к животу. Это нужно для получения более точных результатов, так как врач видит состояние стопы под нагрузкой. Пациент встает на пленку, и делается снимок в прямой проекции. Затем кассету ставят сбоку от голеностопа и делают боковой снимок.
Если снимок стопы приходится выполнять повторно, то пациенту следует принять то же положение, что и прежде.
Что позволяет определить процедура
Снимок просматривает рентгенолог, который не ставит диагноз, а просто фиксирует разрушения в структуре стопы. Полученная рентгенограмма передается лечащему врачу, который ставит окончательный диагноз и подбирает правильную схему терапии после расшифровки снимка.
С помощью рентгенографии можно обнаружить множество патологий голеностопа:
- подагра и артрит;
- врожденные заболевания суставов и костей;
- поражения костной ткани (трещины, вывихи и переломы);
- развитие онкологического заболевания (остеома);
- дегенеративный процесс в суставах;
- пяточная шпора;
- плоскостопие;
- нарушение метаболизма;
- возрастные изменения.
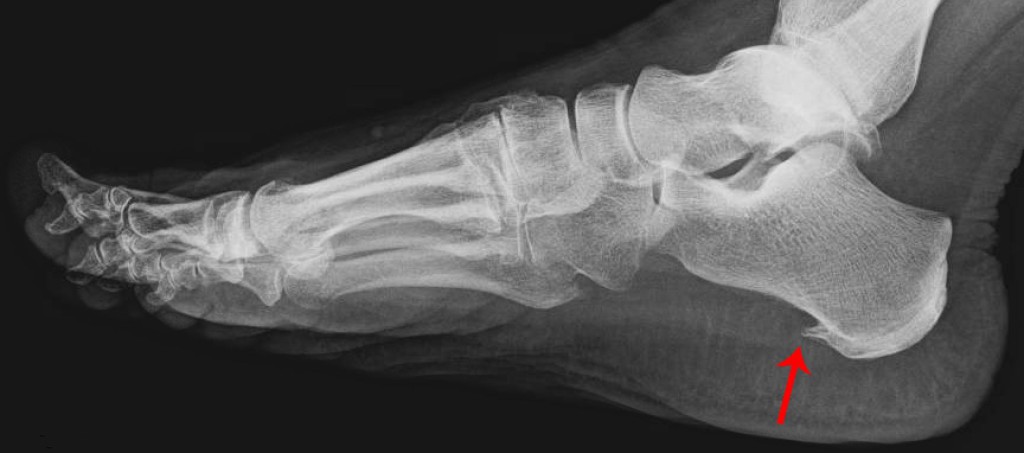
Анализируя снимок, врач оценивает:
- Состояние поверхности костей. При онкологическом заболевании видно, что верхний слой костной ткани разрушается. Но бывает наоборот: происходит окостенение надкостницы и дальнейшее ее отслаивание.
- Форму, размер и взаиморасположение костей. Если размер кости увеличен, то диагностируется гиперостоз — увеличение массы костного вещества. Уменьшение размера свидетельствует об атрофии кости из-за отсутствия физических нагрузок.
- Состояние суставной щели. При наличии артрита она неравномерно сужается. В запущенном состоянии соединительная ткань сращивает элементы сустава и преобразуется в костную, тем самым блокируя подвижность сустава.
- Структуру ткани кости. Затемненные участки на костных структурах могут указывать на остеопороз. При этом виден расширенный костномозговой канал при тонком наружном слое кости. Иногда диагностируется остеосклероз, который характеризуется повышенной плотностью костей. На снимках отчетливо видны отмершие ткани.
- Угол стопы. Явные отклонения от нормальных показателей указывают на продольное плоскостопие. Для того чтобы выявить поперечное плоскостопие, смотрят на отклонение большого пальца стопы внутрь.

Если подозревается плоскостопие, то следует внимательно изучить снимок. Обязательно нужно измерить угол свода стопы, он не должен превышать 130°, а высота свода должна быть более 3,5 см.
Переломы на рентгенограмме выглядят небольшими растянутыми затемнениями с ломаными контурами. Сразу можно определить место трещины или перелома, наличие осколков и возможное их смещение.

На снимке здоровой ступни видны кости с ненарушенной целостностью и однородной структурой, с четкими и равномерными контурами, без каких–либо затемнений.
Заключение
Рентгенография проводится на современном оборудовании и является безопасной. Новейшие аппараты не требуют мощного излучения для получения информативных снимков. Облучение незначительное и сводится к минимуму. Польза от данного исследования намного превышает возможное негативное воздействие.
Источник
