Переломы костей голени остеосинтез пластиной
Этапы и техника остеосинтеза при переломах костей голени
а) Показания для остеосинтеза переломов костей голени:
— Относительные показания: переломы со значительным повреждением мягких тканей, открытые переломы I и III типов, оскольчатые переломы, инфицирование места перелома и инфекция несращенного перелома с тяжелым сопутствующим вовлечением сустава (возможно применение внешнего навесного фиксатора).
— Альтернативные операции: внутренняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: оцените двигательную функцию, чувствительность и кровоснабжение конечности.
в) Специфические риски, информированное согласие пациента:
— Ослабление/потребность в коррекции выравнивания
— Инфекция раневого канала от винта (5-10% случаев)
— Изменение способа лечения
г) Обезболивание. Местное, региональное или общее обезболивание.
д) Положение пациента. Лежа на спине, возможно использование электроннооптического усилителя изображения.
е) Оперативный доступ. Передний для наложения одностороннего фиксатора.
ж) Этапы операции:
— Репозиция
— Установка винтов Шанца
— Направление сверления
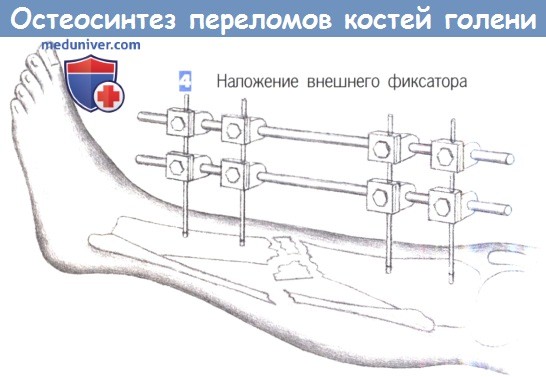
— Наложение внешнего фиксатора
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Начните сборку с самых удаленных от перелома винтов.
— Предупреждение: избегайте мальротации.
— Фиксируйте винты Шанца в противоположном кортикальном слое.
— В длинных костях должны быть созданы четыре точки надежной кортикальной фиксации с каждой стороны перелома (то есть, по крайней мере, два винта должны быть вкручены в каждый главный фрагмент, и, по крайней мере, три — в бедренную кость).
— Стабильность можно увеличить созданием тяги на винтах Шанца и путем сборки двухъярусной стержневой системы в продольной оси.
— При многоуровневых переломах возможно применение конструкции, перекидывающейся через сустав.
— В области перелома возможно применение техники фиксации кости.
и) Меры при специфических осложнениях. Инфекция раневого канала от винта: удалите винт Шанца, выполните кюретаж просверленного отверстия, введите новый винт в другом месте.
к) Послеоперационный уход после остеосинтеза переломов костей голени:
— Медицинский уход: ежедневная проверка выходных отверстий винтов и положения оси, возможен рентгенологический контроль.
— Активизация: сразу же, без перенесения веса на поврежденную конечность.
— Период нетрудоспособности: зависит от общей ситуации.
л) Этапы и техника остеосинтеза переломов костей голени:
1. Репозиция
2. Установка винтов Шанца
3. Направление сверления
4. Наложение внешнего фиксатора
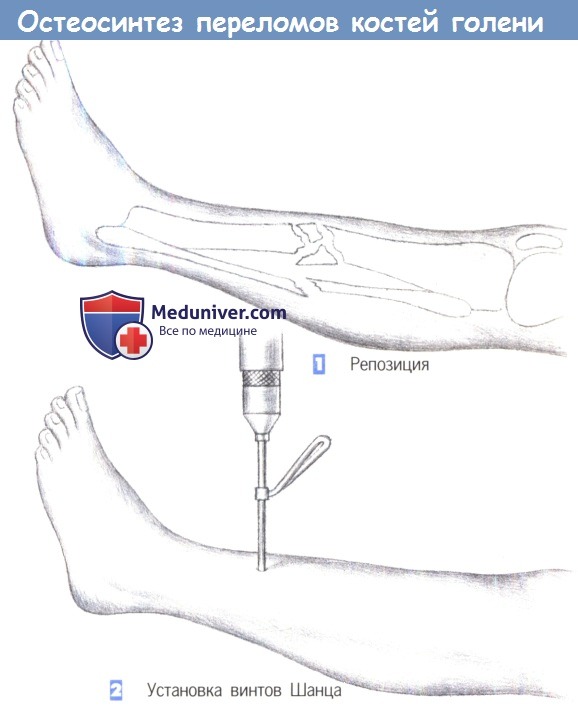
1. Репозиция. Применение внешней фиксации показано в случаях обширного повреждения мягких тканей, при оскольчатых переломах или переломах с дефектами кости, а также при инфицировании несращенного перелома. Цель операции заключается во введении не менее двух винтов Шанца или стержней Штейнманна в каждый (главный) фрагмент.
Стержни Штейнманна используются для рамочных фиксаторов. В данном случае односторонняя фиксация иммобилизацией достигается введением двух винтов Шанца в каждом фрагменте.
2. Установка винтов Шанца. Винты Шанца вводятся под рентгенологическим контролем. Отверстие для винта предварительно просверливается через маленький разрез кожи, сверлами различных размеров (3,2 мм, 3,6 мм, 4,5 мм). Для достижения лучшей стабильности оказалось эффективным вкручивать винты Шанца под углом около 15° друг к другу.
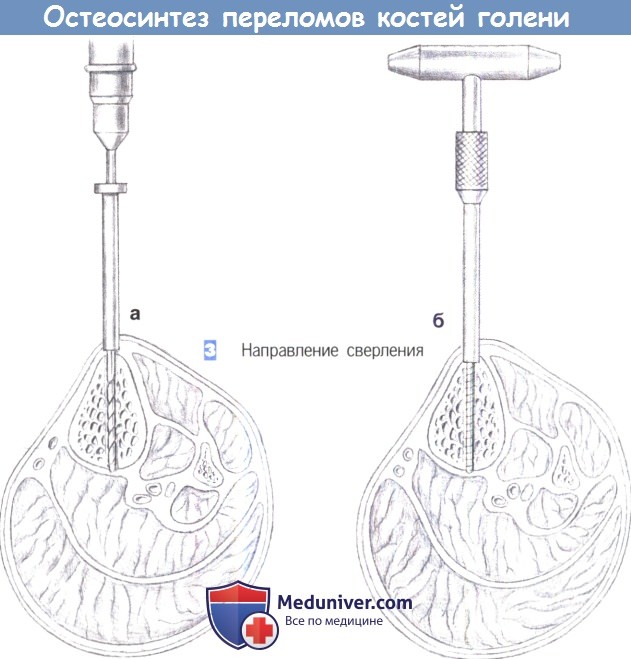
3. Направление сверления. Сверление начинается на переднем крае большеберцовой кости и примерно на этом же уровне достигается противоположный кортикальный слой (а). После предварительного сверления винт Шанца вкручивается вручную с использованием стандартной техники (б). Проходить сквозь мягкие ткани следует только с одной стороны.

4. Наложение внешнего фиксатора. После вкручивания последнего винта может быть наложен фиксатор. Необходимо соблюдать осторожность для предотвращения смещения большеберцовой кости. При наличии обширного раздробления следует избегать как компрессии, так и дистракции.
— Также рекомендуем «Этапы и техника операции при переломе медиальной лодыжки»
Оглавление темы «Техника операций при травме»:
- Техника репозиции шейки бедра динамическим бедренным винтом
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Этапы и техника протезирования головки бедренной кости
- Этапы и техника остеосинтеза диафиза бедра пластиной
- Этапы и техника операции при переломе надколенника
- Этапы и техника остеосинтеза большеберцовой кости штифтом
- Этапы и техника остеосинтеза при переломах костей голени
- Этапы и техника операции при переломе медиальной лодыжки
- Этапы и техника операции при переломе латеральной лодыжки
- Этапы и техника операции при разрыве малоберцовой связки
- Этапы и техника операции при разрыве ахиллова сухожилия
Источник
Этиология и механогенез ▪ Прямая травма (напр., сильный удар палкой), непрямая травма (напр., падение) или вращение (напр.,лыжная травма). ▪ Часто повреждение мягких тканей и открытые переломы из-за поверхностного расположения большеберцовой кости по передней поверхности голени.
Показания ▪ Нестабильные переломы со смещением. ▪ Открытые переломы. ▪ Внутрисуставные переломы. ▪ Патологические переломы и деструктивные процессы в области голени.
Противопоказания ▪ Перелом ы костей гонения без смещения. ▪ Чаще всего переломы костей голени в период роста.
Диагностика ▪ Обычное обследование см. 1.3 предоперационная диагностика. ▪ Клиническое обследование: тяжесть повреждений мягких тканей и кожи (открытый перелом), боль при надавливании, ограничение движений, деформация и патологическая подвижность, крепитация, ▪ Исследование периферического кровотока (определение пульса, при необходимости доплеровское исследование), двигательная и тактильная чувствительность (Внимание: синдром фасциальных футляров), при необходимости интраартериальное исследование. ▪ Рентгенологическое исследование: передне-задняя и боковая рентгенография костей голени, коленного сустава и -верхней части голеностопного сустава. ▪ При необходимости измерение давления в мышечном ложе голени.
Объяснение ▪ Точное объяснение преимуществ и недостатков при консервативном и хирургическом лечении. ▪ Общий операционный риск см. 1.2 и 1.8.3. ▪ Редко повреждение нервов (n.fibularis с симптомом повисшей стопы) или сосудов (a.tibialis anterior). ▪ Риск послеоперационных глубоких тромбозов или легочной эмболии. ▪ Риск нарушения заживления раны с некрозом кожи и мягких тканей. ▪ Развитие синдрома фасциальных футляров с необходимостью выполнения фасциотомии, ▪ Опасность послеоперационного остеомиелита. ▪ Нарушение оси голени. ▪ Расшатывание имплантата, формирование ложного сустава (особенно при оскольчатых переломах).
Предоперационная подготовка ▪ Бритье всей конечности. ▪ Натощак в день операции.
В операционной ▪ Интубационный наркоз или регионарная анестезия. ▪ Положение: на спине: — шинирование костномозгового канала: положение на ортопедическом столе; колено согнуто под 90° (Внимание: подушка под дистальный отдел бедра из-за опасности повреждения нервов и сосудов); — остеосинтез пластиной: конечность прямая, коленный сустав свободен для движений, гемостатический жгут на бедро. ▪ Обработка всей конечности дистальнее манжеты. ▪ Обложить операционное поле полотняными или одноразовыми клеящимися пеленками (чаще всего набор для конечностей). ▪ У операционного стола: оператор со стороны поврежденной конечности, 1-й ассистент напротив, операционная сестра со стороны ножного конца, при необходимости 2-й ассистент со стороны головного конца, ЭОП наискосок кзади от оператора или напротив (при шинировании костномозгового канала). ▪ Рекомендуется профилактика инфекции (напр., однократное внутривенное введение 2,0 г Gramaxin®), при открытых переломах обязательно.
Операция Длительность операции: 45—120 мин.
Методы ▪ Интрамедуллярный остеосинтез (шинирование костномозгового канала): закрытое шинирование без обнажения линии перелома (рис. 36): — динамическое или статическое укрепление гвоздя; проведение гвоздя без рассверливания канала.

Рис. 36. Интрамедуллярный остеосинтез отломков костей голени.
▪ Остеосинтез пластиной (рис. 37). ▪ Винтовой остеосинтез. ▪ Наружная фиксация.
Выбор метода ▪ Интрамедуллярный остеосинтез (шинирование костномозгового канала) при переломах диафиза большеберцовой кости в средней трети, при переломах в проксимальной и дистальной частях с укреплением шины. ▪ Остеосинтез пластиной: прежде всего при вращательных и спиральных переломах в проксимальной и дистальной трети большеберцовой кости. ▪ Винтовой остеосинтез: при косых и торсионных переломах. ▪ Наружная фиксация: тяжелые повреждения кожи и мягких тканей при сложных оскольчатых переломах как первый этап, сложные открытые переломы.

Рис. 37. Накостный остеосинтез большеберцовой кости.
Оперативный доступ ▪ Шинирование костномозгового канала: разрез кожи от головки большеберцовой кости проксимальное бугристости, тупое расслоение связки надколенника (рис. ЗЗ б). ▪ Остеосинтез пластиной или винтами: латеральнее гребня большеберцовой кости, дистально с легким изгибом в сторону внутренней лодыжки. ▪ Наружная фиксация: через небольшие разрезы.
Наиболее частые методы
Шинирование костномозгового канала большеберцовой кости ▪ Как можно более точная репозиция перелома на вытяжном столе под ЭОП-контролем в 2-х проекциях перед обработкой операционного поля. ▪ Доступ см. выше, костномозговой канал вскрыть шилом. ▪ Провести в канал гибкое сверло приблизительно на 1 см выше голеностопного сустава под ЭОП-контролем, при этом костный фрагмент нанизывается на сверло. ▪ Постепенно, начиная с диаметра сверла 9 мм (фронтальная плоскость) и увеличивая диаметр на 0,5 мм, рассверлить костномозговой канал на 11—12 мм под контролем ЭОЛ. ▪ Определить длину гвоздя и провести проводник. ▪ Забить гвоздь с помощью молотка и направительного приспособления. ▪ Удалить проводник, дренировать костномозговой канал. ▪ Ушить пателлярную связку, послойное ушивание раны.
Проксимальное или дистальное укрепление шины Аналогичный метод как на бедре (см. 5.4). Проведение гвоздя без рассверливания костномозгового канала ▪ Методика соответствует операции на бедре (см. 5.4). ▪ Нет необходимости в рассверливании костномозгового канала
Остеосинтез пластиной переломов диафиза большеберцовой кости ▪ Доступ латеральнее гребня большеберцовой кости. ▪ Выделить место перелома без отслоения надкостницы. ▪ Репозиция перелома и удерживание отломков репозиционными крючками. ▪ Нейтрализирующую пластину расположить с медиальной стороны большеберцовой кости. ▪ Фиксация фрагментов компрессирующими винтами (если возможно, винты провести через имеющиеся отверстия в пластине, в противном случае пластину снять). ▪ ЭОП-контроль в 2-х проекциях. ▪ Подкожное дренирование, ушивание раны.
Послеоперационное лечение ▪ Положение после операции на пластмассовой шине. ▪ Удалить дренажи через 24—48 часов. ▪ С 1 послеоперационного дня пассивные двигательные упражнения на двигательной шине. ▪ Физиотерапия с изометрическими двигательными упражнениями, дыхательная гимнастика. ▪ С 5—7 дня, при отсутствии болевого синдрома, начать нагрузку на большеберцовую кость с 10—15 кг. ▪ Профилактика тромбозов малыми дозами гепарина на период стационарного лечения. ▪ Снять швы на 10—12 день. ▪ Рентгенологический контроль: вдень операции, перед выпиской, через 2,3 и 6 месяцев. ▪ Выписка из стационара после заживления раны и достаточной мобилизации.
Реабилитация ▪ Полная нагрузка (решает оператор в зависимости от клинических и рентгенологических данных): — костномозговое шинирование: через 1—3 месяца; — остеосинтез пластиной или винтами: через 3—6 месяца. ▪ Удаление металлоконструкций через 1&—24 месяца (у пожилых людей имплантат не удаляется).
Осложнения и их лечение ▪ Послеоперационный синдром фасциальных футляров: фасциотомия на голени. ▪ Инфекция: раскрыть и обработать рану, адекватное дренирование, антибактериальная терапия, при необходимости замена метода на внешнюю фиксацию. ▪ Обширное повреждение мягких тканей, в том числе при открытых переломах: повторное вмешательство с обработкой раны, временное закрытие раны заменителем кожи (напр., EpicarcP) или вакуумной повязкой (напр., Vacuseal®) ▪ Ложный сустав и расшатывание имплантата: чаще всего повторная операция с необходимостью нового остеосинтеза.
Особенности ▪ При распространенном повреждении мягких тканей с медиальной стороны пластина монтируется на большеберцовой кости латерально. ▪ При нестабильной лодыжечной вилке (одновременно перелом малоберцовой кости и разрыв синдесмоза) дополнительная стабилизация малоберцовой кости пластиной в виде полу- или 1 /3 трубки (доступ через отдельный разрез по заднему краю малоберцовой кости).
Источник
Остеосинтез винтами при переломе шейки бедра
Рентгеновский снимок остеосинтеза при переломе ключицы
Гвозди из титанового сплава для вставки в голени со стопорными винтами. В верхнем правом углу показано в уменьшенном виде весь набор разной длины гвоздей и винтов.
Перелом (вращательный перелом) в нижней голени и верхней малоберцовой кости около 3 месяцев после операции; мозоль.
Остеосинтез — (др.-греч. ὀστέον — кость; σύνθεσις — сочленение, соединение) хирургическая репозиция костных отломков при помощи различных фиксирующих конструкций, обеспечивающих длительное устранение их подвижности. Цель остеосинтеза — обеспечение стабильной фиксации отломков в правильном положении с сохранением функциональной оси сегмента, стабилизация зоны перелома до полного сращения.
Метод является одним из основных при лечении нестабильных переломов длинных трубчатых костей, а, часто, единственно возможным при внутрисуставных переломах с нарушением целостности суставной поверхности.
В качестве фиксаторов обычно используются штифты, гвозди, шурупы, винты, спицы и т. д., изготавливаемые из материалов, обладающих биологической, химической и физической инертностью.
Классификация методов остеосинтеза[править | править код]
- По времени постановки:
- первичные
- отсроченные
- По способу введения фиксаторов:
- наружный чрескостный компрессионно-дистракционный
- погружной:
- накостный
- внутрикостный
- чрескостный
Отдельно различают новый метод — ультразвуковой остеосинтез.
Краткая характеристика методов остеосинтеза[править | править код]
Наружный чрескостный компрессионно-дистракционный остеосинтез(ЧКДО)[править | править код]
Наружный чрескостный компрессионно-дистракционный остеосинтез выполняется при помощи компрессионно-дистракционных аппаратов (Илизарова, Волкова — Оганесяна, Гудушаури, Ткаченко, Обухова, Акулича и др.). Этот метод дает возможность не обнажать зону перелома, возможность ходить с полной нагрузкой на нижнюю конечность, без риска смещения отломков, также не нужна гипсовая иммобилизация. Используются фиксаторы в виде металлических спиц или гвоздей, проведенных через отломки костей перпендикулярно к их оси.
Компрессионно-дистракционный остеосинтез в челюстно-лицевой хирургии[править | править код]
В настоящее время метод широко используется в челюстно-лицевой хирургии для устранения различных деформаций лица, связанных с недоразвитием и дефектами костей черепа.[1]
С помощью компрессионно-дистракционных аппаратов соединяются костные фрагменты, полученные после остеотомии. Компрессия и дистракция выполняется при сохранении функции, что обеспечивает активные процессы остеогенеза, гистогенеза и ангиогенеза.
Применение КДО по сравнению с другими методами лечения имеет достаточно весомые преимущества: отсутствие осложнений, присущих методам костной пластики; восстановление симметрии лица достигается исключительно местными тканями; мягкие ткани постепенно адаптируются к новой форме костного скелета, что значительно снижает риск рецидива; значительно меньше травматичность операции и её длительность; меньше процент послеоперационных осложнений; в большинстве случаев достигается стойкий положительный функциональный и косметический результат.[2]
Погружной остеосинтез[править | править код]
Погружной остеосинтез — это оперативное введение фиксатора кости непосредственно в зону перелома. В зависимости от расположения фиксатора по отношению к кости данный метод бывает внутрикостным (интрамедуллярным), накостным и чрескостным. Для внутрикостного остеосинтеза используют различные виды стержней (гвозди, штифты), для накостного — различные пластинки с винтами, шурупами, для чрескостного — винты, спицы. Нередко возможно сочетание этих видов остеосинтеза.
Внутрикостный остеосинтез[править | править код]
Внутрикостный остеосинтез может быть закрытым и открытым. При закрытом после сопоставления отломков по проводнику через небольшой разрез вдали от места перелома вводят под рентген-контролем фиксатор. При открытом зону перелома обнажают, отломки репонируют и в костный канал сломанной кости вводят фиксатор.
Накостный остеосинтез[править | править код]
Накостный остеосинтез производят с помощью фиксаторов-пластин различной толщины и формы, соединяемые с костью при помощи шурупов и винтов. Иногда при накостном остеосинтезе в качестве фиксаторов возможно применение металлической проволоки, лент, колец и полуколец, крайне редко — мягкий шовный материал (лавсан, шелк).
Чрескостный остеосинтез[править | править код]
При чрескостном остеосинтезе фиксаторы проводятся в поперечном или косопоперечном направлении через стенки костной трубки в зоне перелома.
Показания[править | править код]
Абсолютные показания:
- переломы, не срастающиеся без оперативного вмешательства
- переломы, при которых есть риск повреждения костными отломками кожи, мышц, сосудов, нервов и т. д.
- неправильно сросшиеся переломы
Относительные показания:
- медленносрастающиеся переломы
- вторичное смещение отломков
- невозможность закрытой репозиции отломков
- коррекция плоскостопия
- вальгусная деформация
Противопоказания[править | править код]
- открытые переломы с обширной зоной повреждения
- резкое загрязнение мягких тканей
- занесение инфекции в зону перелома
- общее тяжелое состояние
- наличие тяжелой сопутствующей патологии внутренних органов
- выраженный остеопороз
- декомпенсированная сосудистая патология конечностей
- заболевания нервной системы, сопровождающиеся судорогами
Остеосинтез в ветеринарии[править | править код]
Соединение и удержание костных отломков могут быть достигнуты разными способами с использованием шелка, кетгута, капрона, скрепок, пластмассовых, древесных и других штифтов, проволоки, пластин, шурупов, болтов, костных трасплантатов и т.д. При закрытых переломах остеосинтез следует выполнять не позднее, чем через сутки после травмы, так как в более поздние сроки делать вытяжение и репозицию отломков труднее, при этом приходится дополнительно травмировать ткани. В случае открытых переломов операцию проводят как можно раньше, до развития клинических признаков инфекции.[3]
См. также[править | править код]
- Малоинвазивный металлосинтез пластиной
- Пластина с угловой стабильностью
- Репозиция
- Чрескожный металлостеосинтез
- Distraction_osteogenesis
Примечания[править | править код]
Литература[править | править код]
- Волков М. В., Гудушаури О. Н. и Ушакова О. А. Ошибки и осложнения при лечении переломов костей, М., 1979;
- Каплан А. В., Махсон Н. Е. и Мельникова В. М. Гнойная травматология костей и суставов, с. 171, 188, М., 1985;
- Соков Л. П. Курс травматологии и ортопедии, с. 80, М., 1985;
- Ревенко Т. А., Гурьев В. Н. и Шестерня Н. А. Атлас операций при травмах опорно-двигательного аппарата, М., 1987;
- Рычагов Г. П., Гарелик П. В., Кремень В. Е. Общая хирургия. — Мн.: Интерпрессервис; Книжный Дом, 2002. — 928с.
- Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972.
Ссылки[править | править код]
- [1]: Научно-популярная статья на сайте о остеосинтезе
- [2]: (недоступная ссылка с 09-05-2018 [736 дней]) Статья о видах остеосинтеза
- Сайт — справочное пособие по остеосинтезу
- Остеосинтез костей голени — обучающее видео
Источник
