Перелом тибиального плато
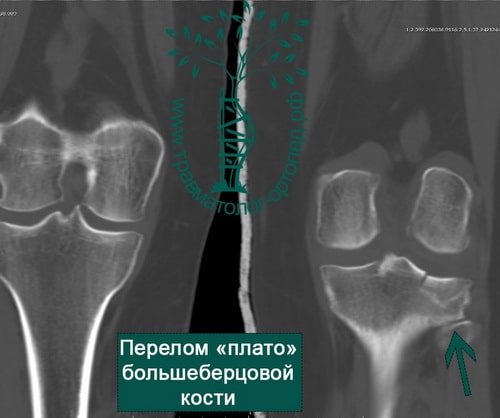
Перелом плато большеберцовой кости или внутрисуставной перелом мыщелков большеберцовой кости обычно распространяется на метафиз большеберцовой кости, проявляется нарушением целости суставной поверхности и, как правило, приводит к её инконгруэнтности вследствие смещения по проходящей по ней линии перелома или импрессии части суставной поверхности.
Эпидемиология
По данным разных авторов данный вид переломов составляют 13% среди переломов длинных костей нижней конечности, 8 — 10% внутрисуставных и 2 — 6% от числа всех переломов.
В 75-80% случаев поражает латеральное плато большеберцовой кости (в 50% случаев сочетается с повреждением латерального мениска) и в 5-10% — медиальное плато большеберцовой кости 5-10% — двусторонний перелом.
50% пациентов являются пешеходами при дорожно-транспортных происшествиях.
Патология
К наиболее распространенным механизмам перелома относят черезмерную вальгусную, варусную, осевую нагрузку, или их сочетание.
Классификация
Наиболее распространена клиническая классификация Шацкера (J.Shazker,1979), выделяющая шесть типов перелома, расположены в порядке возрастания тяжести перелома как с точки зрения тяжести последствий и сложности лечения.
- I тип: перелом с расщеплением латерального плато большеберцовой кости и углублением (преимущественно у молодых людей)
- чистый раскол со смещением нераздробленного клиновидного фрагмента наружного мыщелка латерально и книзу. Чаще наблюдается у молодых пациентов со средним возрастом 32 года, не имеющих остеопороза. Является результатом высокоскоростного бокового удара: вальгизация с осевой нагрузкой. Высокая прочность губчатой кости молодых не даёт импрессии. Единственный тип, который поддаётся полной закрытой репозиции и допускает фиксацию без пластин.
- II тип: перелом с расщеплением большеберцовой кости со смещением (вывихом) латеральной суставной поверхности (преимущественно у пожилых пациентов с остеопорозом).
- раскол сочетающийся с импрессией. Перелом наружного мыщелка, при котором наряду с фрагментом клиновидной формы имеется вдавление суставной поверхности в метафизарную кость. Данные повреждения встречаются чаще у лиц старшей возрастной группы при наличии остеопороза. Если импрессия достигает 5 – 8 мм, или имеются признаки нестабильности коленного сустава, то необходима открытая репозиция с восстановлением суставной поверхности и замещением костного дефекта ауто-, аллотрансплантатом или заменителем кости. В качестве фиксатора используется опорная пластина по наружной поверхности.
- III тип: углубление латерального плато большеберцовой кости без перелома с расщеплением через суставную поверхность.
- Чистая импрессия. На рентгенограмме перелом определяется как точный отпечаток наружного мыщелка бедра, опущенный ниже края мыщелка Б/Б кости. При этом переломе нет клиновидного фрагмента, а кортикальный слой либо интактен, либо имеется слепая незавершённая вертикальная линия перелома по задней поверхности наружного мыщелка.
- IV тип: перелом с расщеплением медиального плато большеберцовой кости с/без углубления.
- Переломы внутреннего мыщелка обычно представлены отдельным клиновидным фрагментом, однако при высокоэнергетичных травмах может наблюдаться его раздробление. Необходима открытая репозиция с остеосинтезом опорной пластиной по внутренней поверхности.
- V тип: перелом с расщеплением через медиальное и латеральное плато большеберцовой кости. Раньше называли Т- и Y-образные переломы.
- Бикондилярные переломы с отколом обоих мыщелков требуют фиксации обоих мыщелков.
- VI тип: отделение плато большеберцовой кости от подлежащего метафиза/диафиза (массивная травма).
- Перелом обоих мыщелков с потерей связи между диафизом и метафизом.
Источник
Внутрисуставные переломы плато большеберцовой кости
АНАТОМИЯ ПЛАТО БОЛЬШЕБЕРЦОВОЙ КОСТИ И КОЛЕННОГО СУСТАВА
+
Плато называют суставную площадку большеберцовой кости, которая образует коленный сустав.
Плато образует медиальный (внутренний) и латеральный (наружный) мыщелки большеберцовой кости. Между ними находится межмыщелковое возвышение. Межмыщелковое возвышение служит точкой фиксации передней крестообразной связки к большеберцовой кости.
Медиальный мыщелок, включая его суставную поверхность, прочнее латеральной. В результате переломы латерального или наружного мыщелка встречаются гораздо чаще.
Поверх мыщелков большеберцовой кости лежат мениски. Мениски и связки коленного сустава играют важную роль в стабильности коленного сустава. Мениски также амортизируют ударную нагрузку на суставную площадку (плато) большеберцовой кости, предохраняя хрящ от износа.
КАК ПРОИСХОДИТ ВНУТРИСУСТАВНОЙ ПЕРЕЛОМ ПЛАТО БОЛЬШЕБЕРЦОВОЙ КОСТИ?
+
Перелом — чаще всего результат падения с высоты на выпрямленную в коленном суставе ногу. Иногда причиной перелома может быть столкновение автомобиля и пешехода. Мыщелок большеберцовой кости ломается о противостоящий мыщелок бедренной кости, который, как правило, остается неповрежденным.
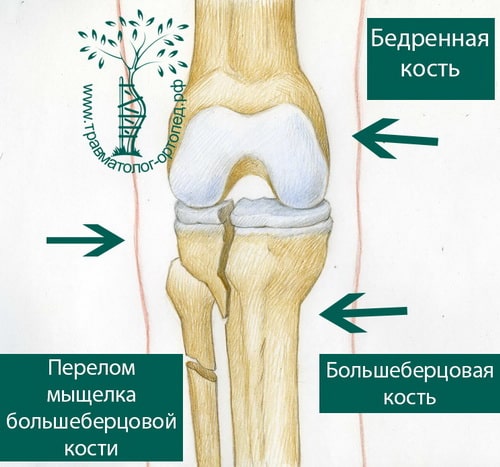
ДИАГНОСТИКА И СИМПТОМЫ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ ВЕРХНЕЙ ТРЕТИ (ПЛАТО) БОЛЬШЕБРЕЦОВОЙ КОСТИ
+
После травмы коленный сустав обычно отекший и может быть деформирован. Колено с кровоподтеками, синяками и сильно увеличено в размерах за счет скопления крови внутри сустава. При травме часто повреждаются связки коленного сустава, поэтому при обследовании врачом может выявляться нестабильность сустава различной степени выраженности.
Диагностика и лечение внутрисуставных переломов большеберцовой кости значительно улучшились в последнее время. Обычно для выявления перелома выполняют рентгенографию в нескольких проекциях, но определение количества осколков или выявление степени поражения суставной поверхности большеберцовой кости без КТ невозможно.
Для диагностики разрывов связок коленного сустава в некоторых случаях может быть показана магнитно-резонансная томография (МРТ). Собранные воедино данные рентгена, КТ и МРТ дают полное представление о повреждении коленного сустава и позволяют планировать операцию.
ЛЕЧЕНИЕ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ БЕЗ СМЕЩЕНИЯ
+
Переломы плато большеберцовой кости без смещения могут быть вылечены консервативно, то есть без операции. Необходимы пункция коленного сустава для удаления крови из его полости и наложение фиксирующей ортезной повязки. Полная нагрузка на ногу разрешается только после заживления перелома в срок от 10 до 12 недель.
ЛЕЧЕНИЕ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ ПЛАТО БОЛЬШЕБЕРЦОВОЙ КОСТИ СО СМЕЩЕНИЕМ
+
При внутрисуставных переломах со смещением обычно проводится операция. Операция по установке в правильное положение костных отломков и их фиксации пластинами и винтами в медицине называется остеосинтезом.
Во время операции обнажается поверхность мыщелков, смещенные костные фрагменты высвобождаются и устанавливаются на свои прежние места. Мелкие и нежизнеспособные фрагменты удаляются. Далее костные отломки жестко фиксируются поддерживающими пластинами и винтами.
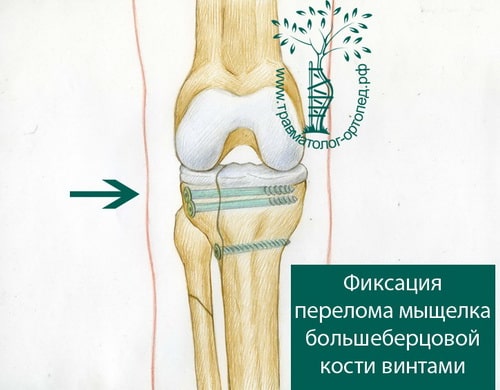
Если после фиксации костей коленный сустав нестабилен, то поврежденные во время травмы связки также требуют восстановления.
Существуют также малоинвазивные способы восстановления сустава. При них фиксация отломков осуществляется чрезкожно специально сконструированными винтами, а пластина проводится к кости через разрезы на коже не более 2 см длиной. Такой подход снижает риск осложнений и дает хороший результат.
При сильно раздробленных переломах плато отмечается смятие кости и образование в ней дефектов. Для того чтобы заместить дефект кости, используется трансплантат. Костный трансплантат заполняет создавшиеся после перелома полости. За счет этого увеличивается стабильность в области перелома и уменьшается риск смещения отломков после операции.
В послеоперационном периоде конечность находится в возвышенном положении на шине до уменьшения отека. Конечность обычно фиксируется в специальном функциональном ортезе. Движения в суставе начинают как можно раньше. Полная осевая нагрузка разрешена после заживления перелома, обычно через 10–12 недель.
ЧТО МОЖЕТ БЫТЬ ПРИ НЕПРАВИЛЬНОМ ЛЕЧЕНИИ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ?
+
После травматичной операции или при тяжелом раздробленном переломе плато большеберцовой кости риск развития контрактуры и тугоподвижности в колене крайне высок. Это предотвращается началом ранней разработки движений в суставе после операции.
Некоторые остаточные деформации — часто встречающееся осложнение после операции. Причина деформации — не выполненная в полном объеме коррекция положения костных отломков во время операции или вторичное смещение после нее. При деформации одна часть сустава нагружается сильнее, чем противоположная, в связи с чем развивается артроз коленного сустава.
Резвившаяся после операции нестабильность коленного сустава также может предрасполагать к артрозу. Причина нестабильности — это не диагностированные после травмы разрывы связок коленного сустава, а также несвоевременное их восстановление.
ПРИМЕРЫ ЛЕЧЕНИЯ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ БОЛЬШЕБЕРЦОВОЙ КОСТИ В НАШЕЙ КЛИНИКЕ
+
Пример 1
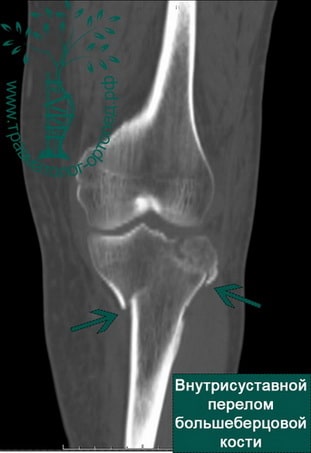
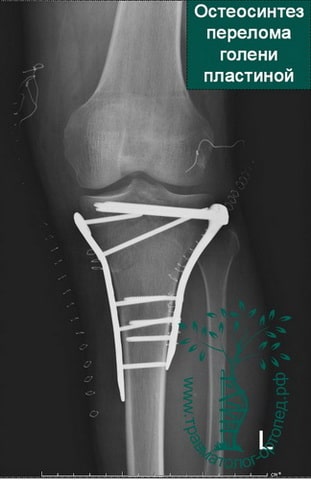
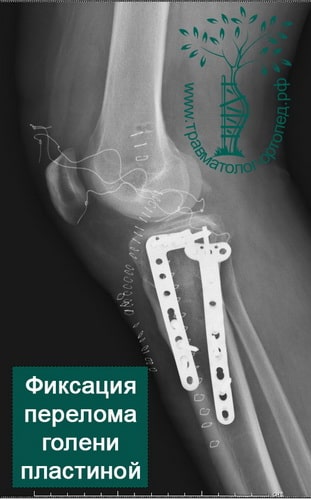
Пример 2

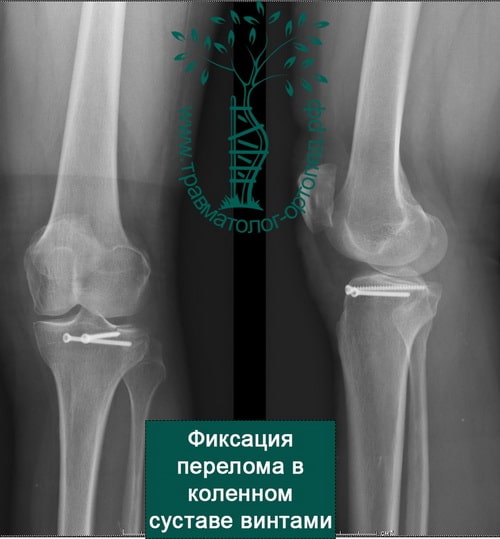
Пример 3
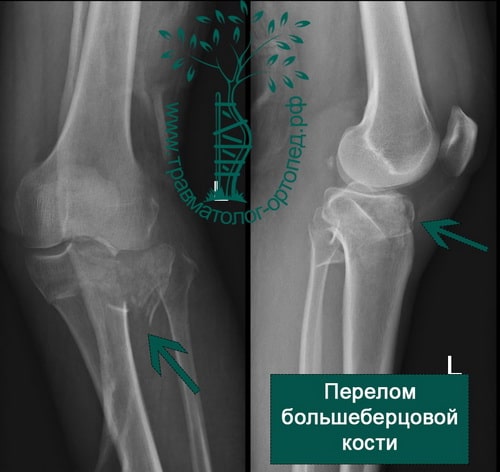
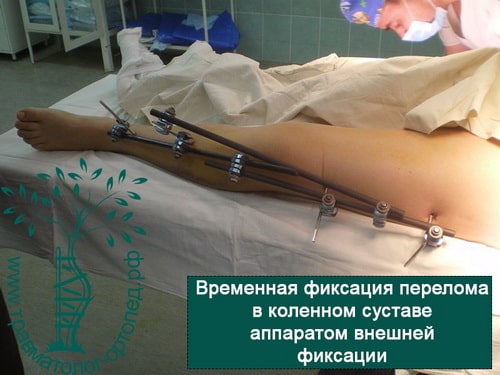
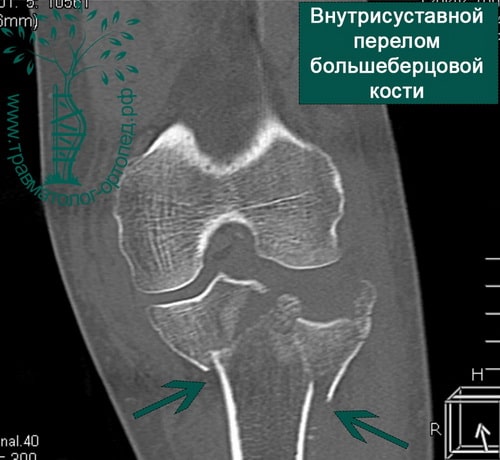
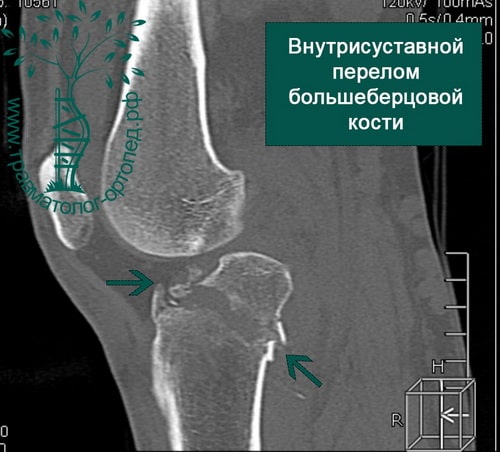
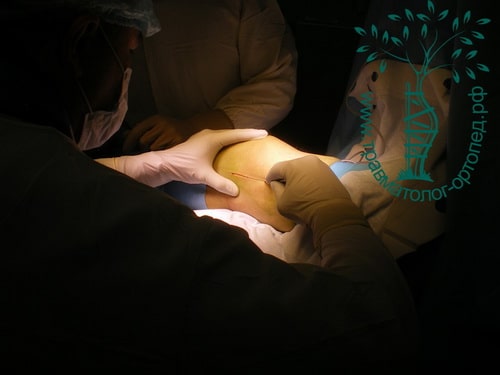
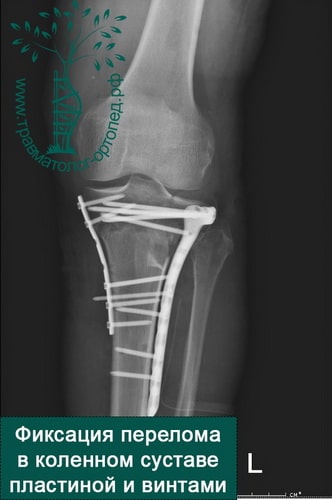
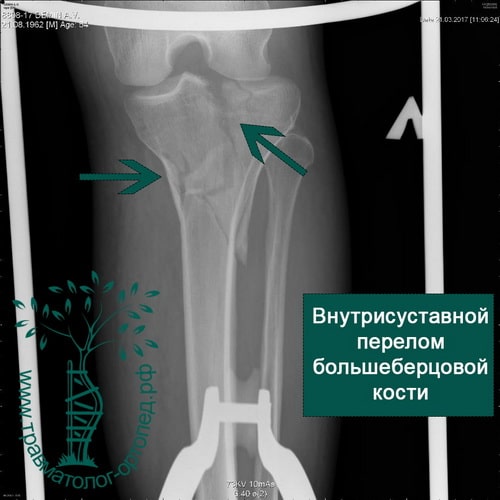
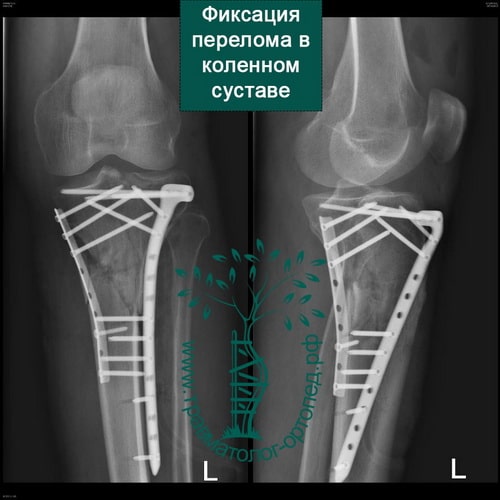
Пример 4
ПОЧЕМУ ВАМ СТОИТ ЛЕЧИТЬСЯ У НАС?
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение внутрисуставных переломов большеберцовой кости — от 49500 рублей до 99500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная анестезия)
- Остеосинтеза внутрисуставного перелома большеберцовой кости
- Расходные материалы и импланты (пластины и винты от ведущих мировых производителей)
* Анализы и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
- Пункция коленного сустава
- Введение препаратов гиалуроновой кислоты в коленный сустав при необходимости
Наша команда
* мы нацелены на то, чтобы оказывать помощь наивысшего качества

Бессараб Максим Сергеевич
- Кандидат медицинских наук
- Специалист в артроскопической и малотравматичной хирургии суставов, а также хирургии стопы
- Доктор Бессараб в соверешенстве владеет всеми консервативными
и оперативными методами лечения спортивных травм - Выполняет свыше 500 артроскопических операций в год
Подробнее

Чарчян Артак Михайлович
- Врач травматолог-ортопед высшей категории
- Кандидат медицинских наук
- Заведующий отделением в крупной городской больнице г. Москвы
- Известный в России специалист по эндопротезированию суставов, а также лечению переломов костей малотравматичными способами
- Доктор Чарчян выполняет свыше 400 высокотехнологичных операций в год
Подробнее

Миронов Андрей Николаевич
- Врач травматолог-ортопед
- Председатель AO Trauma Russia
- Один из ведущих специалистов в России по лечению переломов и последствий травм таза, а также костей верхних и нижних конечностей
- Специалист мирового уровня в лечении тяжелых сочетанных травм
- Длительное время работал в университетской клинике Саарланда (Германия)
- Практически нет ни одного практикующего травматолога в СНГ, кто бы не обучался на курсах AO Trauma у доктора Миронова
Источник
ïÔ×ÅÔÉÔØ | |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ óÅÒÇÅÊ 19 óÅÎÔÑÂÒØ 2011, 01:32 | |||||||||||||||||||||
| ôÉËÏÊ ×ÉÄ ÐÅÒÅÌÏÍÁ ÍÏÖÎÏ ÌÅÞÉÔØ ÞÅÒÅÚ ÍÉÎÉÄÏÓÔÕÐÙ! ðÒÉ ÜÔÏÍ ×ÙÐÏÌÎÉÔØ ÚÁËÒÙÔÏ ÒÅÐÏÚÉÃÉÀ ÏÔÌÏÍËÁ ÍÅÔÏÄÏÍ ÌÉÇÁÍÅÎÔÏÔÁËÓÉÓÁ ÉÌÉ ÐÏÄÄÁ×ÉÔØ ÅÇÏ ÐÕÇÏ×ÞÁÔÙÍ ÛÉÌÏÍ É ÚÁÆÉËÓÉÒÏ×ÁÔØ ÓÐÏÎÇÉÏÚÎÙÍÉ ×ÉÎÔÁÍÉ, ËÏÔÏÒÙÈ ÂÕÄÅÔ ×ÐÏÌÎÅ ÄÏÓÔÁÔÏÞÎÏ × ÄÁÎÎÏÍ ÓÌÕÞÁÅ. áÒÔÒÏÓËÏÐÉÀ É ÐÌÁÓÔÉÎÙ × ÄÁÎÎÏÍ ÓÌÕÞÁÅ ÉÓÐÏÌØÚÏ×ÁÔØ ÎÅ ÎÕÖÎÏ! | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ âÅÒÅÖÎÏÊ óÅÒÇÅÊ 19 óÅÎÔÑÂÒØ 2011, 02:05 | |||||||||||||||||||||
| á üïð Õ ÷ÁÓ ÅÓÔØ? é ÞÔÏ ÚÎÁÞÉÔ ÆÉËÓÉÒÏ×ÁÔØ ÚÁËÒÙÔÏ? âÅÚ ÒÅÐÏÚÉÃÉÉ? þÔÏ ÍÅÛÁÅÔ ÏÔËÒÙÔØ ÍÅÓÔÏ ÐÅÒÅÌÏÍÁ? áÎÅÍÉÑ ÎÅ ÐÏÍÅÈÁ, ÎÁÌÏÖÉÔÅ ÔÕÒÎÉËÅÔ. íÏÖÎÏ É ÂÅÚ ÁÒÔÒÏÔÏÍÉÉ, ÅÓÌÉ ÅÓÔØ üïð. á ÍÏÖÎÏ É ÂÅÚ üïðÁ, Ó ÉÎÔÒÁÏÐÅÒÁÃÉÏÎÎÙÍÉ ÒÅÎÔÇÅÎÏÇÒÁÍÍÁÍÉ. ôÏÌØËÏ ÜÔÏ ÄÏÌØÛÅ É ÂÏÌØÛÅ ÔÅÒÐÅÎÉÑ ÐÏÔÒÅÂÕÅÔ.é × ÜÔÏÍ ÓÌÕÞÁÅ ÁÒÔÒÏÔÏÍÉÑ ÐÏÍÏÖÅÔ ÌÕÞÛÅ ÐÒÏËÏÎÔÒÏÌÉÒÏ×ÁÔØ ËÁÞÅÓÔ×Ï ÒÅÐÏÚÉÃÉÉ. á ×ÉÎÔÙ ÓÐÏÎÇÉÏÚÎÙÅ ËÁËÉÅ? äÏÓÔÁÔÏÞÎÏÊ ÄÌÉÎÙ, ÞÔÏÂÙ ÚÁÃÅÐÉÔØÓÑ ÚÁ ÐÒÏÔÉ×ÏÐÏÌÏÖÎÙÊ ËÏÒÔÉËÁÌ? ó ËÏÎÃÅ×ÏÊ ÎÁÒÅÚËÏÊ? ûÁÊÂÙ ÅÓÔØ ÉÌÉ ×ÉÎÔÙ Ó ÂÏÌØÛÉÍÉ ÛÌÑÐËÁÍÉ? ïÔ ÜÔÏÇÏ ×ÅÄØ ÔÏÖÅ ×ÏÚÍÏÖÎÏÓÔÉ ÆÉËÓÁÃÉÉ ÚÁ×ÉÓÑÔ. | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ ÷.íÁÛÔÁÌÏ× 19 óÅÎÔÑÂÒØ 2011, 15:06 | |||||||||||||||||||||
| ëÁË ÓÄÅÌÁÔØ ÈÏÒÏÛÏ, ÐÒÉ ÏÔÓÕÔÓÔ×ÉÉ ×ÓÅÇÏ ? ðÏ ÚÁËÏÎÕ ÖÁÎÒÁ — ÓÕÓÔÁ×ÎÏÊ ÐÅÒÅÌÏÍ ÔÒÅÂÕÅÔ ÒÅÐÏÚÉÃÉÉ ÓÕÓÔÁ×ÎÏÊ ÐÏ×ÅÒÈÎÏÓÔÉ, ÚÎÁÞÉÔ ÁÒÔÒÏÔÏÍÉÑ, ËÏÎÔÒÏÌØ ÒÅÐÏÚÉÃÉÉ ÇÌÁÚÏÍ É ò=ËÏÎÔÒÏÌØ., ÆÉËÓÁÃÉÑ — ×ÉÎÔÏÍ ÍÏÖÅÔ ÂÙÔØ ÄÏÓÔÁÔÏÞÎÏ, ÎÏ ÔÏÌØËÏ ÎÅ 6,5 Á ÐÏÔÏÎØÛÅ 3,5, | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ Alexander Chelnokov 19 óÅÎÔÑÂÒØ 2011, 21:33 | |||||||||||||||||||||
| îÁÄÏ ÎÁÞÁÔØ Ó ÕÔÏÞÎÅÎÉÑ ÈÁÒÁËÔÅÒÁ ÐÅÒÅÌÏÍÁ, Ô.Å. Ó ëô. ðÏÈÏÖÅ, ÔÁÍ ÅÓÔØ ÕÞÁÓÔËÉ ÉÍÐÒÅÓÓÉÉ. | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ Maxim Agalakov 19 óÅÎÔÑÂÒØ 2011, 21:35 | |||||||||||||||||||||
| ËÏÎÓÅÒ×ÁÔÉ×ÎÏÅ ÌÅÞÅÎÉÅ ÐÏÄÏÂÎÏÇÏ ÐÏ×ÒÅÖÄÅÎÉÑ ÍÏÖÅÔ ÷ÁÓ ÐÒÉÑÔÎÏ ÕÄÉ×ÉÔØ. | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ äÅÄÏË íÉÈÁÉÌ 19 óÅÎÔÑÂÒØ 2011, 23:03 | |||||||||||||||||||||
| 41 ÇÏÄ- ×ÏÚÒÁÓÔ ÍÏÌÏÄÏÊ. è×ÁÔÉÔ É ×ÉÎÔÏ×, ÎÏ ÅÓÌÉ ÅÓÔØ ÉÍÐÒÅÓÓÉÑ É ÄÅÆÅËÔ ËÏÓÔÎÏÊ ÔËÁÎÉ ÅÅ ÎÁÄÏ ×ÏÓÐÏÌÎÉÔØ. á ×ÏÏÂÝÅ, ÐÅÒÅÌÏÍÙ ÍÙÝÅÌËÏ× ÎÅÐÒÅÄÓËÁÚÕÅÍÙ. ÓÍ ÆÁÊÌ ÐÒÉÌÏÖÅÎÉÅ. ðÅÒÅÌÏÍ ÍÙÝÅÌËÏ× ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ.docx | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
| Re: íÅÔÏÄ ÏÐÅÒÁÔÉ×ÏÇÏ ÌÅÞÅÎÉÑ — ÐÅÒÅÌÏÍ ÔÉÂÉÁÌØÎÏÇÏ ÐÌÁÔÏ òÏÍÁÎ ä. 20 óÅÎÔÑÂÒØ 2011, 22:14 | |||||||||||||||||||||
| ïÇÒÏÍÎÏÅ ÓÐÁÓÉÂÏ ËÏÌÌÅÇÉ ÚÁ ÓÔÏÌØ ÉÓÞÅÒÐÙ×ÁÀÝÉÅ ÏÔ×ÅÔÙ.îÏ ëô Õ ÎÁÓ ÎÅÔ, ÁÒÔÒÏÓËÏÐÉÉ ÔÏÖÅ, ÄÁ É ×ÙÂÏÒ ×ÉÎÔÏ× ÎÅ×ÅÌÉË. ïÔËÒÏÅÍÓÑ É ÂÕÄÅÍ ÎÁÄÅÑÔØÓÑ, ÞÔÏ ÐÏÌÕÞÉÔØÓÑ ÚÁÆÉËÓÉÒÏ×ÁÔØ ÔÅÍ , ÞÔÏ ÅÓÔØ! | |||||||||||||||||||||
| [ ïÔ×ÅÔÉÔØ ] | |||||||||||||||||||||
|
