Перелом стінки гайморової пазухи

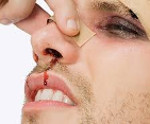
Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

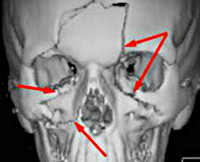
КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Источник
Последствия травм верхнечелюстной пазухи. Лечение травмы гайморовой пазухи
Осложнения зависят от вида травмы. Если слизистая оболочка осталась целой и повреждена только костная стенка полости, послеоперационный период, как правило, проходит без осложнений.
Если между невредимой слизистой оболочкой и поврежденной костной стенкой попадает часть корня, оставаясь там на длительное время, то вокруг корня развивается воспалительный процесс, который не распространяется на эпителий слизистой оболочки.
При нарушении целостности слизистой оболочки в большинстве случаев рана заживает безо всяких последствий, если удаление зуба или части его корня произошло из-за острого пульпита, парадонтоза или же хронического периодонтита.
Так как слизистая оболочка хотя и повреждена, но потери ткани нет, воздух, поступающий из носовой полости в верхнечелюстную пазуху к ране, ее краями может закрывать перфорационное отверстие в виде клапана. После этого кровь, попавшая в полость, может удаляться через средний носовой ход.
В случае прорыва слизистой оболочки при удалении зуба из-за острого гнойного периодонтита или гнойного периостита, если больного оставить без наблюдения и лечения, может развиться гнойный гайморит.
Если слизистой оболочки недостаточно, чтобы закрыть перфорационное отверстие, то к моменту эпителизации краев раны, через 7—10 дней, может образоваться свищ между лункой и верхнечелюстной пазухой. Частым осложнением в результате перфорации полости является гнойный гайморит. Причина заключается в том, что слизистая оболочка полости, выстланная мерцательным эпителием, подвергается воздействию неактивной флоры полости рта.
Согласно статистике, в перфорированных и оставшихся открытыми пазухах гнойный гайморит возникает: через 3 дня — в 20% случаев, через 6 дней — в 60% и через неделю — в 80% случаев.
Если одновременно с нарушением слизистой оболочки в полость попала часть корня, которая своевременно не была из нее удалена, то верхнечелюстная пазуха инфицируется, отмечается развитие гнойного гайморита с последующим образованием свища. Очень редко бывает, когда попавший в полость корень, как инородное тело, образует вокруг себя ограниченное пролиферативное воспаление и, осумковавшись, не влечет вышеописанных явлений.
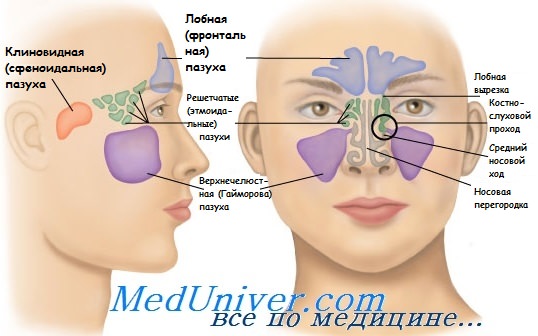
Лечение травмы гайморовой пазухи
Лечение соответствует виду травмы. Если повреждена лишь костная стенка полости, слизистая же оболочка осталась невредимой и костный дефект величиной с горошину или с фасолину, то никакого лечения не требуется.
Если отломался дистальный край альвеолярного отростка, то удаление нужно сейчас же прекратить и отломавшуюся кость осторожно отделить при помощи распатора от мягких тканей как со стороны щеки, так со стороны нёба и позади альвеолы. Нередко определяют, что слизистая оболочка полости на относительно большом участке свободна, носовая проба отрицательна, что является, как указывалось ранее, признаком целостности слизистой оболочки.
Для защиты последней мягкие ткани, отделенные от отломавшегося альвеолярного отростка, после соответствующей обработки соединяют так, чтобы не образовывалось мертвое пространство. Под мертвым пространством подразумевают широкую щель, оставленную между слоями ткани.
Если при повреждении костной стенки полости слизистая оболочка остается невредимой, а часть корня попадает между слизистой оболочкой и костной стенкой, то эта часть корня должна удаляться в стационарных условиях. После уточнения локализации по рентгеновскому снимку производят трапециевидный разрез слизистой оболочки со стороны преддверия рта, соответственно сегменту альвеолы удаленного зуба.
Затем слизисто-надкостничный лоскут отсепаровывают вверх настолько, чтобы поверхность поврежденной костной стенки полости была свободна от мягких тканей. После этого костными кусачками Луэра стараются настолько расширить находящееся на стенке полости отверстие, чтобы часть корня можно было удалить при помощи серпообразного элеватора или экскаватора Блэка. Вмешательство нужно проводить осторожно, чтобы не перфорировать слизистую оболочку полости.
Если костная стенка полости удалена на значительном или же на небольшом участке, а слизистая оболочка перфорирована, то дефект можно пластически закрыть широким трапециевидным слизисто-надкостничным лоскутом со стороны преддверия рта. Если часть корня удалось удалить, не повредив слизистой оболочки, при небольшом костном дефекте стенки, то необходимости в пластике раны указанным способом нет.
— Также рекомендуем «Повреждение слизистой гайморовой пазухи. Тактика при глубокой травме верхнечелюстной пазухи»
Оглавление темы «Осложнения удаления зубов»:
1. Повреждения альвеолярной лунки. Корни зубов под мягкими тканями
2. Перелом тела нижней челюсти. Кровотечение при переломе нижней челюсти
3. Повреждения нижней челюсти при удалении зуба. Повреждения верхнечелюстной пазухи
4. Травма верхнечелюстной пазухи при удалении зуба. Причины травм при удалении зубов
5. Типы травм верхнечелюстной пазухи при удалении зуба. Диагностика травмы гайморовой пазухи
6. Последствия травм верхнечелюстной пазухи. Лечение травмы гайморовой пазухи
7. Повреждение слизистой гайморовой пазухи. Тактика при глубокой травме верхнечелюстной пазухи
8. Воздушность гайморовой пазухи. Закрытие перфорационного отверстия верхнечелюстной пазухи
9. Восстановление слизистой верхнечелюстной пазухи. Ведение раны гайморовой пазухи
10. Кровотечение после удаления зуба. Лечение кровотечений из лунки зуба
Источник
Гайморотомія — це хірургічне втручання з розкриття гайморової (верхньощелепної) пазухи, необхідне пацієнтам з гайморитом і синусити, яким не можна допомогти за допомогою більш сприятливих медикаментозних або фізіотерапевтичних (промивання) методів. Під час операції хірург отримує доступ до гайморової пазухи, санує її, звільняючи від слизу, патологічного вмісту і сторонніх предметів.
Покази до гайморотомії
Розтин гайморової пазухи може бути показано пацієнтам з наступними діагнозами:
- хронічний гайморит, що не піддається іншим методам лікування;
- поліпозні утворення на слизових оболонках верхньощелепної пазухи;
- доброякісні новоутворення;
- наявність кіст у верхній щелепі;
- травматичне пошкодження стінок гайморової пазухи.
Хронічний гайморит може бути показанням до проведення операції, якщо його загострення регулярні (двічі-тричі на рік). Також показанням до призначення розтину гайморової пазухи можуть бути ускладнення гнійного гаймориту, які можуть бути внутрішньочерепними, орбітальними або навіть здатні спровокувати сепсис.
Окремим показанням до проведення гайморотомії є видалення з неї сторонніх тіл, які можуть потрапити туди, наприклад, під час стоматологічних маніпуляцій. Це можуть бути уламки кореня зуба, зубні імплантати, згустки крові, частинки пломбувального матеріалу або матеріалу для синус-ліфтингу. Гайморит, спровокований таким чином називається одонтогенних.
Якщо у пацієнта підозрюється наявність злоякісного новоутворення при проведенні гайморотомії робиться біопсія — відбір тканин для лабораторного гістологічного дослідження на предмет злоякісних клітин.
При перерахованих вище показах, відмова від гайморотомії може спровокувати розвиток менінгіту, енцефаліту і сепсису.
Протипоками до проведення запланованої гайморотомії можуть бути:
- вагітність;
- гостре або хронічне в стадії загострення інфекційного захворювання;
- декомпенсована анемія;
- порушення системи згортання крові;
- хронічні патології внутрішніх органів або обміну речовин в стадії декомпенсації.
У таких випадках спочатку необхідно дочекатися усунення протипоказання (дозволу вагітності, подолання інфекції та ін.), Лише після того проводити гайморотомію.
види гайморотомії
Розтин верхньощелепної пазухи може здійснюватися кількома методами: мікрохірургічним, ендоназальним або ж радикальним. В ході операції доступ до пазухи може бути отриманий через середній або нижній носові ходи, передню стінку пазухи, бугор верхньої щелепи або альвеолу зуба. Який саме доступ вибрати, вирішує лікуючий лікар з урахуванням стану здоров’я пацієнта, його індивідуальних анатомічних особливостей та клінічної картини захворювання.
Радикальна гайморотомія по Колдуелл-Люку проводиться наступним чином: в ротовій порожнині під верхньою губою хірург робить надріз м’яких тканин і отвір в стінці пазухи, через який вводяться інструменти. Через цей отвір порожнина пазухи очищається від поліпів, кіст, накопичень вмісту і сторонніх предметів. Після цього пазуха промивається, виводиться дренаж в ніздрю, а розрізи в слизових оболонках вшиваються.
Мікрохірургічна гайморотомія має на увазі, що через ротову порожнину (над четвертим-п’ятим зубом з боку щоки) в передній стінці верхньощелепної пазухи робиться невеликий (всього кілька міліметрів) отвір. Через цей отвір лікар вводить мікроскоп і необхідні для маніпуляцій інструменти, видаляє гній, слиз і інший накопичився матеріал. Через цей же отвір порожнина промивається антисептиками і лікарськими розчинами.
Ендоназальний доступ передбачає, що лікар розширює природне сполучення, що з’єднує гайморову пазуху з носовим ходом. Можливий варіант, при якому, замість розширення існуючого, формується штучне сполучення на рівні середнього або нижнього носового ходу.
Ендоназальні підходи користуються все більшою популярністю в силу наступних причин:
- мінімальний травматизм — хірурги намагаються розширювати існуючі соустя пазух;
- відсутність синців та набряків після операції;
- зручність для хірурга — він отримує повноцінний і детальний огляд пазухи під різними кутами;
- малий відсоток ускладнень і рецидивів гаймориту після оперативного втручання;
- швидка реабілітація пацієнта — короткий післяопераційний період.
Крім того, для ендоназальної гайморотомії нехарактерні рідкісні, але все ж присутні ускладнення радикальної гайморотомії: пошкодження трійчастого нерва, утворення свища і рясна кровотеча.
Також можливий трансальвеолярний доступ (по Заславському-Нейману), коли на місці вирваного зуба верхньої щелепи відкривається доступ в пазуху. Метод застосовується рідше через те, що обмежує можливості лікаря у плані огляду пазухи і проведення необхідних маніпуляцій. Найчастіше застосовується для усунення осколка зуба, що залишилося після видалення.
Підготовка до гайморотомії
Прийом пацієнтів з отоларингологічною патологією починається з консультації ЛОРа. Якщо встановлена необхідність проведення гайморотомії, пацієнту призначається пакет передопераційних обстежень, щоб виключити можливі протипоказання до оперативного втручання. Здаються зразки сечі для загального аналізу, крові для аналізу на ВІЛ, гепатити, сифіліс, згортання і для загального аналізу крові.
Пацієнт може бути відправлений на консультацію до суміжних фахівців: стоматолога і анестезіолога. Проводяться апаратні обстеження — рентгенографія органів грудної клітини і електрокардіограма. Також потрібен висновок терапевта.
Всі ці обстеження необхідні для того, щоб переконатися в тому, що майбутня операція пройде успішно, результати її будуть позитивними, а відновлення пацієнта пройде без ускладнень.
проведення гайморотомії
Тривалість операції залежить від обраного типу доступу, але в цілому займає близько 30-60 хвилин. Пацієнт може знаходиться, як під місцевим знеболенням, так і під загальним наркозом. Все залежить від показань і психоемоційної реакції пацієнта — багато важко переносять маніпуляції в ділянці обличчя.
В ході операції шляхом обраного доступу лікар проникає в верхньощелепну пазуху, виробляє її очищення і промивання. Після цього, при необхідності (наприклад, у разі кровотечі з пазухи), в пазуху поміщається тампон, який виводиться в ніздрю і через нього ж витягується після операції. Рана, через яку здійснювався доступ до пазусі, вшиваються.
Реабілітація після операції
Після проведення розтину верхньощелепної пазухи, в ній, на термін від восьми годин до двох діб може знаходиться тампон або дренаж, які потім, після попереднього знеболювання, витягується через ніздрю. В термін до тижня може спостерігатися набряклість в області вилиць і верхньої губи, з боку проведеного втручання.
Пацієнти можуть скаржитися на відчуття хворобливості і тяжкості в прооперованій пазусі, можливе порушення чутливості крил носа і шкіри в області верхньої губи. Можливо тимчасове оніміння зубів з боку оперованої пазухи. Порушення приписів лікаря в післяопераційному періоді загрожує носовою кровотечею, головний і зубний біль, рясним виділенням слизу і нудотою.
По частині наслідків, проведення гайморотомії ендоназальним способом краще, так як реабілітація після неї проходить швидше, простіше і, найчастіше, вимагає лише прийому знеболюючих препаратів.
Важливо, щоб пацієнти в післяопераційному періоді підтримували належний рівень гігієни ротової порожнини: чистили зуби, полоскали горло антисептиком і ретельно виконували всі приписи лікаря. Настільки ретельний догляд за ротовою порожниною необхідний тому, що збудники інфекції з рота можуть проникнути в носові ходи і тільки прооперовану пазуху, спровокувавши рецидив захворювання.
У перші години і дні після гайморотомії, як і будь-якого іншого оперативного втручання, важливо дотримуватися постільного режиму, не наражатися на фізичні навантаження. Крім того, заборонено сильно сякатися і займатися плаванням. Для зняття набряку можуть бути призначені промивання відварами лікарських трав, сольовими розчинами або медикаментами.
Переваги операції в клініці Оксфорд Медікал
Отоларингологічні операції проводяться на базі приватного хірургічного стаціонару клініки «Оксфорд Медікал Київ» по вулиці Березняківська, 30Б. Сучасний операційний блок включає дві нові операційні з сучасним обладнанням.
У разі необхідності госпіталізації, пацієнти перебувають у комфортабельних одно- і двомісних палатах з окремими санвузлами, функціональними ліжками і доступом до інтернету через wi-fi клініки.
Источник
