Перелом стенок орбиты симптомы
Признаки переломов стенок орбиты. Принципы лечения. Прогноз и последствия для зрения.

Трещины и переломы костных стенок орбиты, как правило, образуются в результате сильных ударов крупным предметом по области глаз, голове, в результате дорожно-транспортных происшествий или падения с высоты.

Виды переломов
По целостности кожных покровов:
- открытые (т.е. имеющие контракт с внешней средой, в том числе с придаточными пазухами носа);
- закрытые (изолированные от внешней среды).
По тяжести поражения:
- со смещением костных отломков;
- без смещения костных отломков;
- неполные (трещины).
По месту удара:
- прямые (перелом в месте приложения силы);
- непрямые (перелом удален от места приложения силы, происходит за счет общей деформации).
В зависимости от силы воздействия может быть перелом одной или нескольких стенок орбиты, нередко сопутствуют переломы костей черепа разной степени тяжести.
Признаки переломов стенок орбиты
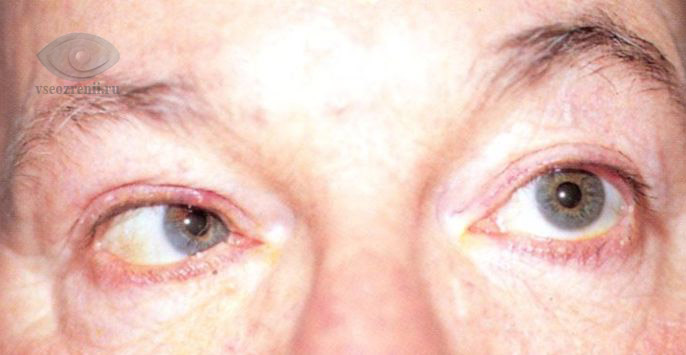
Клиническая картина и дальнейший прогноз в большинстве случаев зависят от силы удара и повреждения соседних структур. Например, перелом верхней стенки орбиты нередко связан с повреждением головного мозга. Переломы нижней и внутренней стенок осложняются возможностью попадания инфицированного слизистого отделяемого из придаточных пазух носа в орбиту.
Основные признаки переломов:
- Кровотечение из носа, кровоизлияние под кожу век.
- Наличие воздуха под кожей в области глаза (особенно часто при чихании или шмыгании носом после травмы). При этом, при надавливании на кожу, под пальцами ощущаются едва заметные щелчки — лопанье пузырьков воздуха в тканях.
- Ограничение подвижности глаза, двоение.
- Невозможность широко открыть рот.
- Смещение глазного яблока вглубь орбиты (энофтальм), вниз (гипофтальм), редко — выпирание глаза наружу (экзофтальм).
- Снижение чувствительности кожи в области скулы, щеки, верхней губы, нижнего века, верхнего века, лба (на стороне повреждения).
Перелом канала зрительного нерва
При переломе канала зрительного нерва велика вероятность повреждения самого нерва, что ведет к необратимой слепоте.
Канал зрительного нерва — костная структура длиной 5-6 мм, внутри которого от глаза к головному мозгу идет зрительный нерв. При переломе канала зрительного нерва велика вероятность повреждения самого нерва как костными отломками, так и отеком или кровоизлиянием внутри канала. В подобных случаях требуется срочное хирургическое вмешательство, снимающее избыточное давление на нерв (гибель нерва ведет к необратимой слепоте).
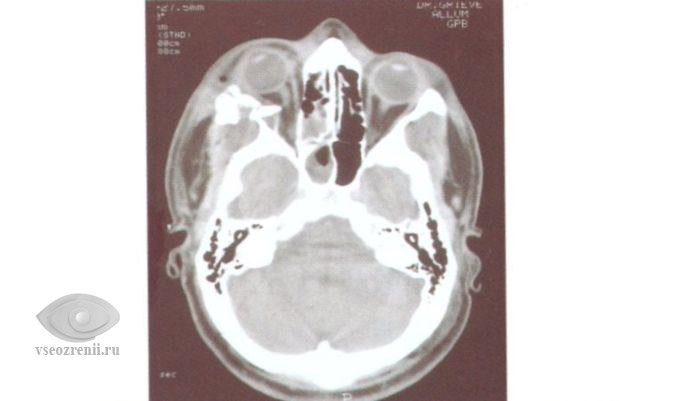
Диагностика переломов стенок орбиты
Диагностика проводится с помощью обычной рентгенографии в нескольких проекциях, а также компьютерной томографии.
Принципы лечения
При удовлетворительном состоянии пациента хирургическое восстановление анатомических структур возможно в течение первых 72 часов после травмы. Однако, если состояние пациента тяжелое, на первый план выходит спасение жизни и реконструктивные операции откладываются.
В зависимости от места перелома может потребоваться консультация или даже совместное хирургическое вмешательство с нейрохирургом, оторинолярингологом или челюстно-лицевым хирургом.
При переломах стенок орбиты (особенно внутренней) от резкого втягивания воздуха, чихания и т.д. следует воздержаться на пару недель.
Прогноз и последствия
В каждом конкретном случае прогноз, необходимость и сроки вмешательства, также как и последствия, определяются степенью повреждения. При своевременном лечении прогноз в большинстве случаев благоприятный. Косметические дефекты могут потребовать проведения пластической хирургии в отдаленном периоде.
Источник
Основной причиной травматических повреждений глазницы является тупая травма.
Различают повреждения мягких тканей орбиты и ее костных стенок. Повреждения могут быть изолированные, могут сочетаться с одновременным повреждением глазного яблока, костей черепа, головного мозга, придаточных пазух носа, челюстей, костей лица, мягких тканей лица и головы. При офтальмологическом исследовании отмечаются разной степени отек и гематома век, субконъюнктивальные кровоизлияния, экзофтальм или энофтальм, ограничение подвижности глазного яблока, снижение или потеря зрения.
Экзофтальм появляется вследствие смещения внутрь орбиты костных отломков или ретробульбарной гематомы. Экзофтальм может быть разной степени вплоть до вывиха глазного яблока.
Энофтальм зависит от расхождения отломков.
Снижение или потеря зрения объясняется ущемлением зрительного нерва в канале, сдавление его здесь кровоизлиянием, ретро-бульбарной гематомой, разрывом нерва на разных уровнях или отрывом от глазного яблока. Очень часто стенки орбиты страдают при переломе верхней челюсти и лицевых костей.
Лимберг А.А. (1941) делит переломы верхнего отдела лица на пять типов:
I — перелом скуловой кости;
II — перелом костей носа;
III — низкий поперечный перелом верхней челюсти от грушевидного отверстия к крыловидному отростку основной кости;
IV — перелом в суборбитальной зоне, полный отрыв верхней челюсти с носовыми костями;
V — суббазальный перелом по месту соединения верхней челюсти и скуловой кости с другими костями черепа или полное черепно-лицевое разъединение.
Клиника перелома верхней челюсти: открытый прикус, сильные боли при смыкании челюстей, удлинение и уплощение лица, отечность и симптом «очков», кровотечение из носа, изменение чувствительности в области иннервации второй ветви тройничного нерва при переломах в области подглазничного отверстия, энофтальм, диплопия при односторонних переломах, переломы и вывих зубов верхней челюсти. При суббазальных переломах имеют место нарушения функции глазничного, верхнечелюстного, глазодвигательного, обонятельного и даже зрительного нервов. При переломах костей носа, а они составляют 10% всех переломов лицевого скелета, может быть перелом орбиты, придаточных пазух носа. Почти у 40% имеет место сочетанная черепно-мозговая травма. Переломы скуловой кости у половины больных сопровождаются сочетанными повреждениями верхней челюсти, костей орбиты и носа. У 25% больных имеются черепно-мозговые повреждения (сотрясение и ушибы мозга, переломы или трещины основания черепа). При этом переломе быстро возникает отек мягких тканей в подглазничной и околоушножевательной областях, распространяющийся на нижнее и верхнее веко; отмечаются дефект нижнеглазничного края орбиты, кровотечение из носа и ушей, боли и ограничение при открывании рта и при жевании, головокружение, шум в ушах, понижение слуха и зрения, энофтальм, смещение глазного яблока вниз.
Лечение: объем оказываемой помощи зависит от общего состояния больного. Первая помощь — профилактика асфиксии, остановка кровотечения, противошоковые мероприятия, а затем иммобилизация. Переломы скуловой кости и дуги без смещения лечат консервативно, со смещением — оперативно.
При закрытых переломах верхней стенки глазницы жалобы больных сводятся к снижению зрения, появлению двоения. Больные обычно заторможены, рефлексы угнетены, имеется анизорефлексия, изменение ликвора. В области глазницы отмечается деформация стенки орбиты, гематома век и конъюнктивы, экзофтальм, птоз, повреждение верхней прямой мышцы, синдром верхней глазничной щели. На глазном дне имеется побледнение диска зрительного нерва, а позже развивается его атрофия.
Больные с закрытыми переломами наружной стенки глазницы жалуются на боль, чувство онемения в области латеральной стенки глазницы, затруднение при открывании рта. Может быть асимметрия лица, связанная с гематомой, отеком тканей и смещением костных фрагментов в области наружной стенки глазницы. Если припухлость височной области твердая на ощупь, но более мягкая в нижней части, то нельзя исключить ликворею, поэтому проведение диагностических пункций исключено.
При переломах нижней стенки глазницы могут быть двоение, гематома век, экзофтальм, ограничение подвижности глазного яблока кверху, понижение чувствительности в области нижнего века, щеки.
При переломах скуловой кости и дуги наблюдается отек мягких тканей в подглазничной области, околоушно-жевательной, а также височной и подвисочной ямках, который распространяется на верхнее и нижнее веки. Имеется хемоз конъюнктивы, диплопия, энофтальм, смещение глазного яблока, подкожная эмфизема лица, поражение отводящего, лицевого и тройничного нервов, снижение остроты зрения.
При переломах дна орбиты в гайморову пазуху выпадают жировая клетчатка, нижняя прямая и косая мышцы, возникают экзофтальм, гематома, диплопия, анестезия и гипостезия щеки, ограничение подвижности глазного яблока кверху. Это бывает при переломах тела верхней челюсти (Лефор I).
Лефор II или IV тип по Лимбергу — отрыв челюсти вместе с носовыми костями от скуловой кости и основания черепа. Линия перелома пересекает переносицу, внутреннюю стенку глазницы, проходит по дну орбиты через нижнеорбитальный край в области соединения со скуловой костью. Сзади линия перелома проходит через перегородку носа и основание крыловидных отростков. Этому типу могут сопутствовать переломы основания черепа и решетчатой кости.
Лефор III или V тип по Лимбергу — линия перелома проходит с внутренней стенки глазницы на ее наружную стенку, пересекает наружный орбитальный край и скуловую дугу, т.е. при этом переломе происходит отрыв верхней челюсти вместе с носовыми костями и скуловой костью или полное черепно-лицевое разъединение. Также бывает перелом основания черепа, перелом верхней челюсти и сочетание с переломами других костей лицевого скелета.
Закрытые переломы внутренней стенки глазницы характеризуются гематомой век, крепитацией в области век и глазницы.
При ударе тупым предметом может быть пульсирующий экзофтальм, как следствие разрыва внутренней сонной артерии в пещеристой пазухе. При осмотре имеются отек век, хемоз конъюнктивы, резко расширенные венозные сосуды, экзофтальм, пульсация глазного яблока, синхронная с пульсацией плечевой артерии и ритмичный шум при прослушивании через веки стетоскопом. На глазном дне — отек диска зрительного нерва, расширенные вены. Часто при контузии бывают сочетанные переломы: орбиты с костями средней зоны лица, черепно-мозговыми поражениями и повреждениями глаза. Краниальные поражения — это сотрясение или ушиб головного мозга, коматозные состояния, шок, субдуральные гематомы, трещины передней стенки черепной ямки и т.д.
Контузии мягких тканей глазницыделятся на контузии легкой степени, когда имеется небольшое ограничение подвижности глазного яблока и экзофтальм, не превышающий 3 мм. При средней степени тяжести — экзофтальм более 3 мм, выраженная офтальмоплегия, что обусловлено гематомой глазницы. При тяжелых контузиях, наряду с экзофтальмом и офтальмоплегией имеются изменения в зрительном нерве, вызванные геморрагиями в его оболочки, сдавлением гематомой.
Осложнения контузии мягких тканей глазницы — это вторичный менингит, абсцесс головного мозга, возникающие в результате переноса инфекции из нагноившейся ретробульбарной гематомы.
Повреждения мягких тканей глазницы нередко сочетаются с повреждением мягких тканей лица, ЛОР-органов, головного мозга. Исходом этих травм являются рубцы, деформация век, лица, функциональные нарушения.
В месте расположения глазного яблока имеется углубление черепа, которое называется глазницей или орбитой. Нередко среди травм лица встречается перелом орбиты, представляющий собой повреждение стенок глазницы в результате воздействия силы, превосходящей прочность травмируемой зоны. Получить подобную травму можно при неудачном падении, драке, занятии спортом, либо в ДТП.

Статистические данные
 Получение данной травмы характерно для людей в возрасте от 20 до 40 лет. Чаще всего нарушению подвергается нижняя стенка глазницы, перелом которой способен образоваться при ударе по глазному яблоку, либо по краю орбиты. В этой ситуации потребуется лечение в больнице.
Получение данной травмы характерно для людей в возрасте от 20 до 40 лет. Чаще всего нарушению подвергается нижняя стенка глазницы, перелом которой способен образоваться при ударе по глазному яблоку, либо по краю орбиты. В этой ситуации потребуется лечение в больнице.
Перелому глазницы, как правило, подвержен мужской пол. Обычно происходит изолированный перелом, реже повреждаются 2 стенки. Иногда травмированными оказываются сразу 3 или 4 стенки орбиты. В детском возрасте перелом нижней стенки глазницы наблюдается в 25-70% от всех повреждений в зоне лица.
Признаки
На появление перелома орбитальной кости могут указывать следующие признаки:
- Наличие болевых ощущений в зоне глазницы.
- Жалобы потерпевшего на нечеткое зрение (видимость, как в тумане) из-за шокового состояния.
- Двоение в глазах при попытке рассмотреть близко находящиеся предметы.
- Образование отечности в зоне века.
- Появление значительной гематомы в районе века.
- Вследствие отечности и гематомы у пострадавшего глазная щель сужается.
- Ограничивается подвижность глазного яблока.
- Возникновение экзофтальма, либо энофтальма.
- Для повреждения орбиты глаза характерно опущение внешнего глазного угла.
- Возможно появление подкожной крепитации.
Если полученная травма достаточно тяжелая, то в ране могут присутствовать частички жировой клетчатки, глазные наружные мышцы будут повреждены, а также есть вероятность развития офтальмоплегии.
Диагностика
 Кликните на изображение для увеличения
Кликните на изображение для увеличения
Поставить верный диагноз возможно на основе жалоб пострадавшего, внешнего осмотра, а также сделав рентгеновский снимок, КТ и МРТ. Предположить, что произошел перелом нижней стенки орбиты можно в том случае, если потерпевший жалуется на двоение глаз при вертикальных движениях. Данный диагноз наблюдается у 58% больных.
Важно знать, что в 30% случаях глазная травма происходит наряду с нейротравмой. Очень часто ее определяют во время лечения больного в нейрохирургическом отделении. Поэтому необходимо вовремя обращаться за помощью в стационар, иначе есть риск образования посттравматической деформации.
Классификация
Классифицируют глазничные переломы в основном по анатомическим признакам. Однако для медиков большое значение играет не только место, где располагается поврежденный участок, но и насколько сильно произошло нарушение целостности костной ткани, что представляется возможным определить по степени энергетического воздействия.
Исходя из целостности поверхности кожи, различают:
- Открытые, которые контактируют с внешней средой и с придаточными пазухами носа.
- Закрытые, которые не имеют контакта с внешней средой.
Исходя из тяжести повреждения:
- Имеющие смещение отломков кости.
- Не имеющие смещения отломков кости.
- Неполные в виде трещины.
 В зависимости от локализации удара:
В зависимости от локализации удара:
- Прямые, для которых характерен перелом в месте воздействия силы.
- Непрямые, когда перелом расположен далеко от места воздействия силы. Образуется вследствие деформации.
В зависимости от степени энергетического воздействия:
- Низкоэнергетические – незавершенные переломы, когда наблюдается незначительное смещение отломков. В этом случае хирургическое вмешательство не требуется.
- Среднеэнергетические – переломы, для которых характерен умеренный сдвиг отломков. Для них свойственно открытое вправление и жесткая фиксация отломков кости. Является наиболее часто встречающимся разновидностью перелома.
- Высокоэнергетические – переломы, имеющие самую большую степень смещения, при которой отломки кости лишены стабильности. Также характеризуется нарушением архитектоники лица. Данная разновидность перелома возникает в редких случаях.
Исходя из вида полученного повреждения, в каждом отдельном случае пострадавшему назначается индивидуальное лечение.
Лечение
 При получении перелома нижней стенки глазницы следует оказать первую медицинскую помощь: обработать раны дезинфицирующим раствором и наложить асептическую повязку.
При получении перелома нижней стенки глазницы следует оказать первую медицинскую помощь: обработать раны дезинфицирующим раствором и наложить асептическую повязку.
Лечение направлено на восстановление целостности кости орбиты. Если нарушено положение глазного яблока, его необходимо исправить. Также результатом лечения должно быть возобновление всех двигательных глазных функций, устранение диплопии и косоглазия.
В случае получения легкого повреждения, например, линейного перелома, можно обойтись консервативным лечением. Курс такого лечения обычно составляет две недели. При более тяжелых травмах, скорее всего, потребуется оперативное вмешательство.
Чтобы предотвратить избыточное давление на глазное яблоко, врачи могут отложить проведение операции. Тем не менее, следует знать, если произойдет большое кровоизлияние за глазным яблоком, это приведет к увеличению давления на зрительный нерв. В этом случае зрение способно ухудшиться, либо появиться слепота. Для предотвращения подобной ситуации используют дренаж и останавливают кровотечение из орбиты. Если нарушены слезоотводящие пути, то прибегают к имплантации трубки, либо дакриоцисториностомии.
При консервативном лечении дыхательные пути нельзя подвергать повышенным нагрузкам и давлению. Не рекомендуется даже сморкаться, так как при этом воздух в глазнице сжимается, что чревато образованием отека в области глаза, из-за чего он может полностью закрыться.
Если вовремя не начать лечение, после двух-трёх недель с момента получения травмы между отломками костей орбиты появляются фиброзные и костные срастания. При этом костные обломки нижней стенки глазницы, смещение которых произошло при переломе, начинают разрушаться. Вместо этого образуется грубая рубцовая структура, которая не сможет справиться с функцией костного каркаса.
Если не было оказано лечение в течение 3 месяцев, деформацию принято считать сформированной. В данном случае происходят необратимые патологические процессы, характеризующиеся эстетическими и функциональными повреждениями.
В данные момент есть разнообразные способы исправления кости орбиты. При операции делают маленькие разрезы, которые потом не видно. Поэтому в будущем после травмы явных шрамов на лице вовсе не заметно. Также операцию могут провести с внутренней стороны века, при которой приходится открывать участок перелома и прибегать к протезированию.
Своевременное оказание квалифицированной медицинской помощи поможет избежать неприятных последствий. По возможности лучше следить за своим здоровьем и не допускать возникновение подобных травм.
Источник
Дроздова Е.А., Бухарина Е.С., Сироткина И.А.
Перелом медиальной стенки орбиты при тупой травме может привести к диплопии вследствие дисфункции внутренней прямой мышцы и дислокации глазного яблока, также к посттравматическому дакриоциститу при деформации и изменении топографии слезного мешка. Типичным местом повреждения внутренней стенки орбиты является перелом слезной кости и/или бумажной пластинки решетчатой кости, лобного отростка верхней челюсти. Наибольшие трудности вызывает выявление клинических и лучевых признаков перелома медиальной стенки орбиты.
Цель — изучить особенности перелома медиальной стенки орбиты при тупой травме.
Материал и методы. С 2005-2011 гг. на стационарном лечении в офтальмологическом отделении МБУЗ ОКБ № 3, г. Челябинска находились 38 (6,8 %) пациентов с повреждением медиальной стенки орбиты из 562 пациентов с травмой орбиты. Всего: мужчин — 29 (76,3 %), женщин — 7 (18,4 %), детей — 2 (5,3 %); средний возраст 31,8 ± 6,91 лет. Срок от момента травмы до обнаружения перелома составил от 1 суток до 6 месяцев. В исследование не были включены пациенты с сочетанным повреждением глазного яблока и потерей зрения, что предотвратило наличие диплопии.
У всех пациентов изучен анамнез, выполнено стандартное офтальмологическое обследование, лучевые методы исследования орбит и черепа: рентгенография (ROOM-200 M), ультразвуковое исследование — УЗИ (A/B SCAN-HUMPREY-837). Спиральная компьютерная томография — СКТ (Light Speed 16GE) проведена 26 пациентам, магнитно-резонансная томография — МРТ (Signa Excite 1,5t GE) орбит, придаточных пазух носа — 3, также дакриоцистография (ДЦГ) и СКТ с контрастированием слезно-носовых путей (СНП) — 16. Статистическая обработка данных проведена с помощью программы «Statistica 6.0» в среде Windows.
Результаты и обсуждение. При изучении анамнеза установлены обстоятельства травмы: избиение — 23 пациентов (удар в область спинки носа и орбиты кулаком, ногой, локтем, камнем), самостоятельное падение — 15 (удар лицом в области орбиты о землю при падении с высоты, во время катания на санках, ДТП).
По срокам выявления перелома медиальной стенки орбиты выделены 3 группы пациентов.
В 1-й группе (14 пациентов), обратившихся в 1-3 сутки после травмы, на вероятный перелом медиальной стенки орбиты указывали клинические симптомы: смещение или западение спинки носа — 6 (43 %), сужение глазной щели — 8 (57 %), носовое кровотечение — 9 (64 %), эмфизема век с крепитацией при пальпации кожи век и пузырьками воздуха под конъюнктивой — 12 (86 %), экзофтальм (3 мм и более) после чихания, опорожнения носа — 10 (71 %), ограничение подвижности глазного яблока кнаружи с развитием диплопии — 14 (100 %), назальная ликворея — 2 (14 %). При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 13 (93 %) пациентов, воздух под крышей орбиты — у 11 (79 %). Методом СКТ во фронтальной плоскости, при сравнении расстояния от середины корня носа до носового лимба на стороне повреждения и на контралатеральной стороне, выявлена латеральная дистопия, что подтвердило перелом медиальной стенки орбиты. При СКТ определено повреждение внутренней стенки орбиты у 11 (79 %) пациентов: лобного отростка верхней челюсти, бумажной пластинки решетчатой кости, слезной косточки. Через отверстие перелома в решетчатую пазуху проникала орбитальная клетчатка и часть или все брюшко внутренней прямой мышцы и было фиксировано в зоне перелома у 4 (29 %), увеличение ширины внутренней прямой мышцы при кровоизлиянии определено у 8 (57 %) пациентов, гемосинус решетчатой пазухи — 13 (93 %).
Во 2-й группе (8 пациентов) жалобы на двоение и ограничение подвижности глазного яблока отмечены через 1,5-2 недели после рассасывания гематомы век и возможности открыть глазную щель. У 7 пациентов при рентгенографии не выявлено симптомов перелома орбиты, двоение при горизонтальных движениях глаз и ограничение подвижности глазного яблока офтальмолог и невролог определили как парез прямых мышц глаза и/или контузию головного мозга. Методом СКТ определено ограниченное — 3 (38 %), распространенное — 5 (62 %) повреждение медиальной стенки орбиты.
У 3 пациентов на фоне противовоспалительного и рассасывающего лечения положительного эффекта не отмечено: сохранялись жалобы на двоение при отсутствии движений глазного яблока кнаружи. При МРТ определен полный разрыв внутренней прямой мышцы в виде прерывания сигнала по наружному контуру у 2 пациентов в Т2 режиме. Кроме того, выявлен газ (воздух) в виде округлых образований с четкими контурами в орбитальной клетчатке со сниженной интенсивностью сигнала, сравнимой с сигналом полости придаточных пазух носа в Т1 и Т2 режимах. У 1 пациента на 7-е сутки в задних клетках решетчатого лабиринта обнаружены гиперинтенсивные очаги (Т1) — кровь, оказывающие компрессионное воздействие на зрительный нерв у вершины орбиты.
В 3-й группе 16 пациентов обратились за медицинской помощью через 2-6 месяцев после травмы с жалобами на слезотечение и гнойное отделяемое из нижней слезной точки. При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 2 пациентов. Методом ДЦГ у 8 из 16 пациентов определена эктазия слезного мешка — 5 (46 %), неравномерное контрастирование носослезного канала (НСК) — 3 (40 %). У 10 (73 %) из 16 больных не удалось оценить состояние НСК дистальнее места облитерации из-за проекционного наслоения деформированных костных структур орбиты.
При СКТ выявлен перелом лобного отростка верхней челюсти и слезной кости, которые были утолщены (гиперостоз) — 11 (69 %), разрушение клеток решетчатого лабиринта с дефектом кости — 5 (31 %), экссудат в передних клетках решетчатого лабиринта — 2 (13 %). Методом СКТ с контрастированием СНП выявлена деформация, эктазия слезного мешка — 6 (38 %), рубцовые изменения слезного мешка — 4 (25 %); дистопия слезного мешка — 3 (19 %); сужение НСК в проксимальном — 2 (13 %), дистальном участках — 1 (6 %), на всем протяжении — 3 (19 %); блокада устья НСК гипертрофированной нижней носовой раковиной — 2 (13 %), рубцовая деформация средней (1) и/или нижней носовых раковин (1).
Выводы. Клиническими методами и при рентгенографии перелом медиальной стенки орбиты диагностирован у 63 % пациентов. СКТ — исследование позволило определить область и распространенность перелома медиальной стенки орбиты у 96 % пациентов. Полученные данные подчеркивают значимость совместной и своевременной работы офтальмологов, неврологов и челюстно-лицевых хирургов при подозрении на перелом медиальной стенки орбиты.
Источник
