Перелом диафиза 2 плюсневой
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
АНАТОМИЯ И ФУНКЦИЯ стопы
+
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
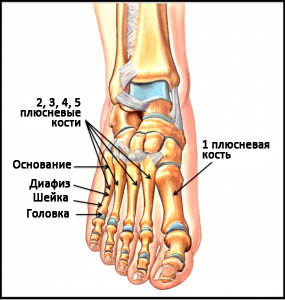
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
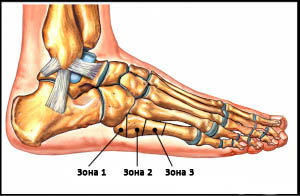
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
СИМПТОМЫ ПЕРЕЛОМОВ ПЛЮСНЕВЫХ КОСТЕЙ
+
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
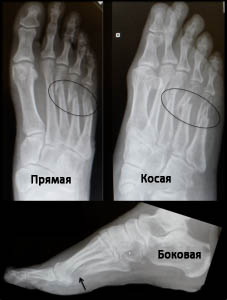
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
ОСНОВНЫЕ ВИДЫ ПЕРЕЛОМОВ ПЛЮСНЕВЫХ КОСТЕЙ
+
Перелом танцора (отрывной перелом основания 5-ой плюсневой кости)
Отрывные переломы происходят в области основания 5-ой плюсневой кости (зона 1), где прикрепляется сухожилие короткой малоберцовой мышцы и подошвенная фасция. Такое повреждение нередко называют «переломом танцора», поскольку оно возникает при неудачном приземлении после прыжка или подворачивании стопы после прыжка. В подобной ситуации происходит скручивание голеностопного сустава при одновременном сокращении короткой малоберцовой мышцы, что ведет к отрыву основания 5-ой плюсневой кости.
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
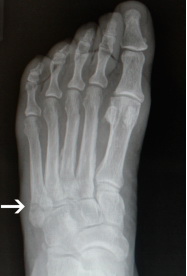
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Перелом Джонса (стрессовый перелом метадиафиза 5 плюсневой кости)
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
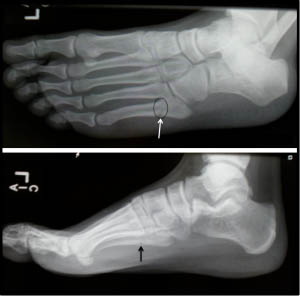
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
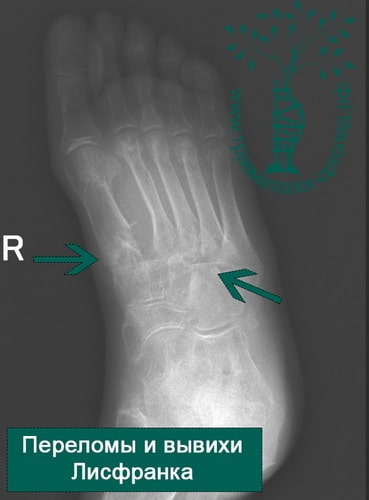
Переломы оснований плюсневых костей и повреждения Лисфранка
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
Стрессовые переломы плюсневых костей
Стрессовые переломы плюсневых костей поначалу редко бывают видны на рентгенограммах, а становятся видны только через 5-6 недель после начала симптомов, когда появляется костная мозоль. Раньше этого периода диагноз может быть установлен на основании МРТ или сцинтиграфии. Стрессовые переломы 2-3 плюсневых костей обычно происходят на уровне диафиза или шейки. Часто такие переломы возникают при внезапном усилении физических нагрузок, например, у армейских новобранцев во время длительных маршей. Поэтому такие переломы также называются «маршевыми». У танцоров балета, часто встающих на пальцы стопы, могут возникать стрессовые переломы основания 2-ой плюсневой кости.
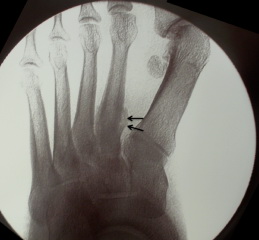
Рис. Стрессовый перелом 2 плюсневой кости.
Нейропатические переломы плюсневых костей
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
КАК ЧАСТО ВСТРЕЧАЮТСЯ ПЕРЕЛОМЫ ПЛЮСНЕВЫХ КОСТЕЙ
+
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
ВАРИАНТЫ ЛЕЧЕНИЯ И РЕЗУЛЬТАТЫ
+
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
ФАКТОРЫ РИСКА И ПРОФИЛАКТИКА
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.
ПОЧЕМУ ВАМ НЕОБХДИМО ЛЕЧИТЬСЯ У НАС
+
Видео о нашей клинике травматологии и ортопедии
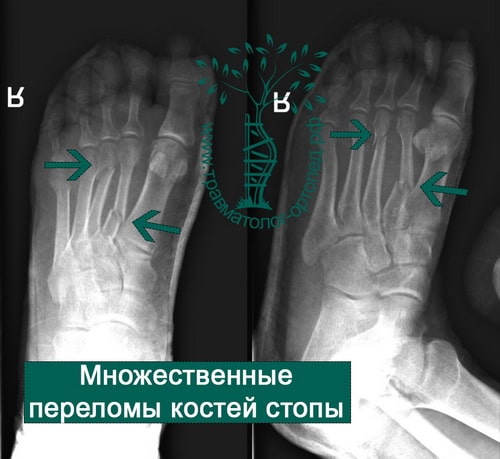
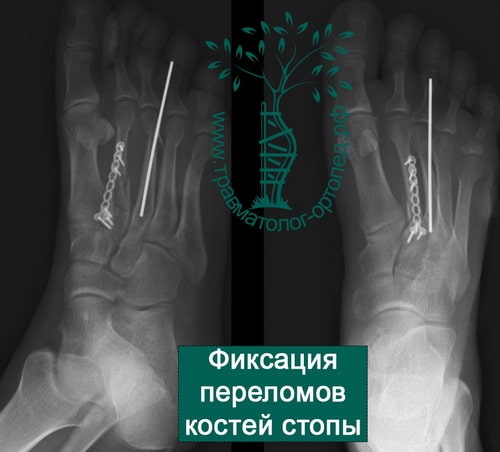
ПРИМЕРЫ ОПЕРАЦИЙ ПРОВЕДЕННЫХ В НАШЕЙ КЛИНИКЕ ПО ПОВОДУ ПЕРЕЛОМОВ КОСТЕЙ СТОПЫ
+
Пример 1
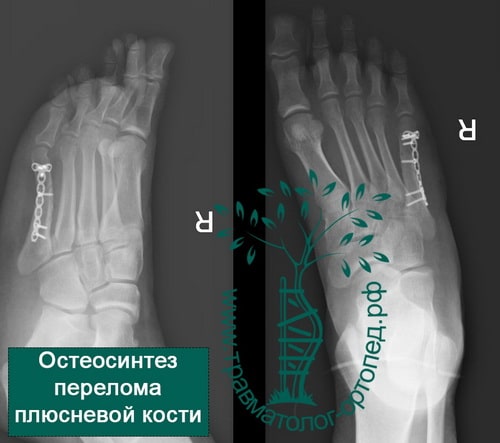
Пример 2
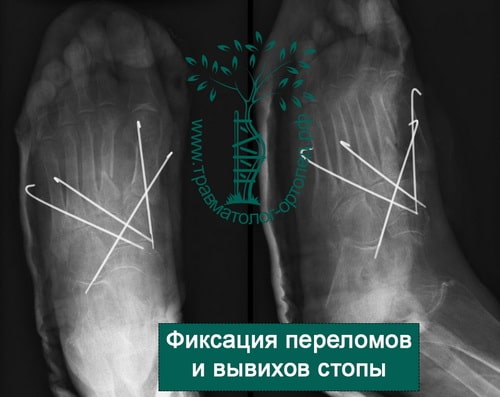
Пример 3
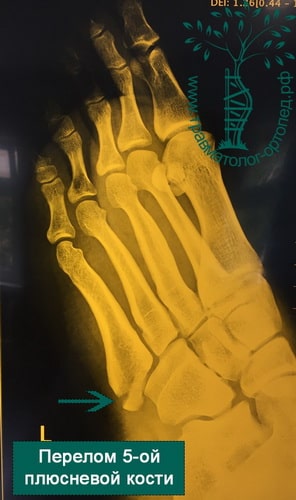
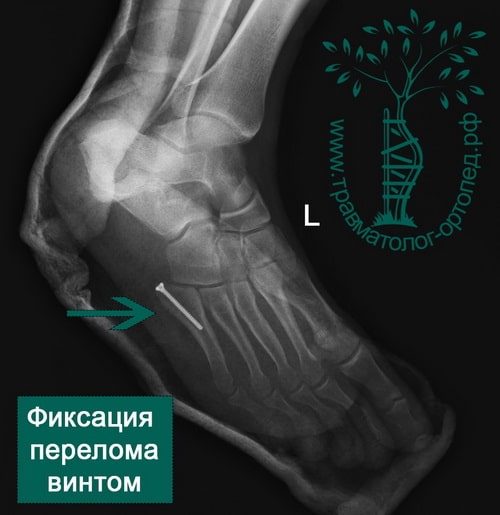
Пример 4
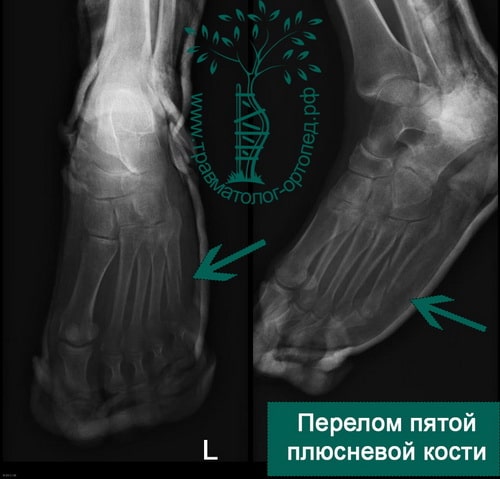
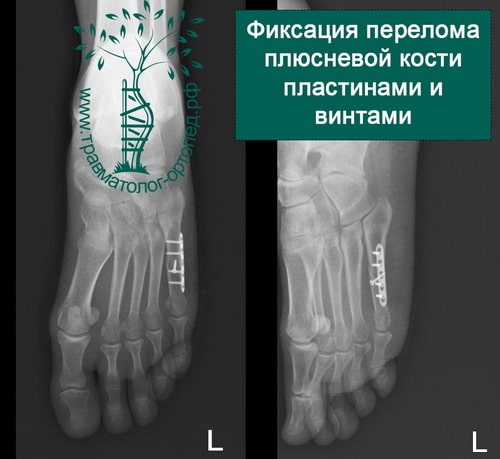
Пример 5
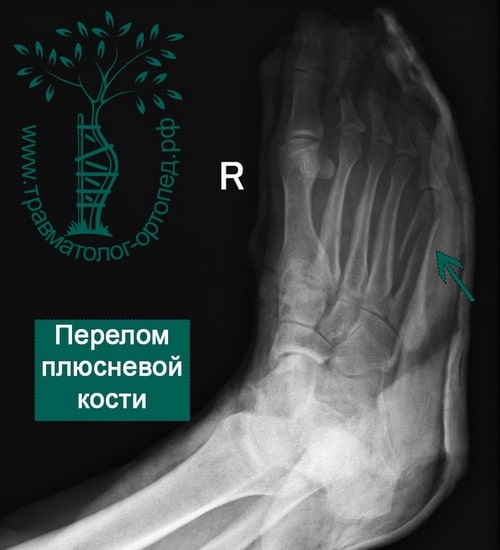
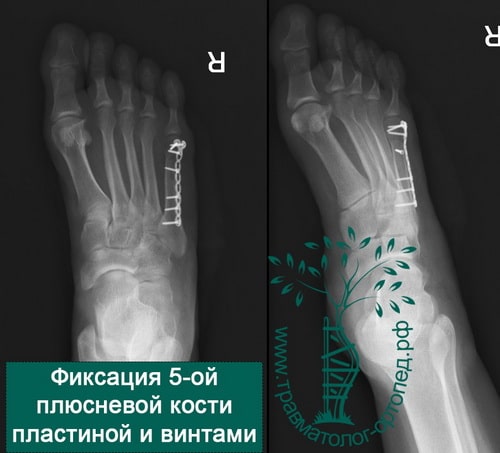
Пример 6
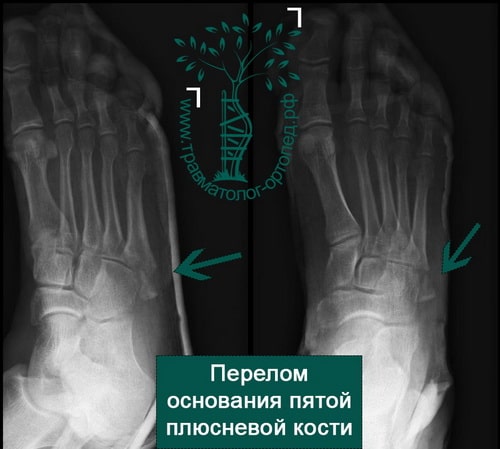
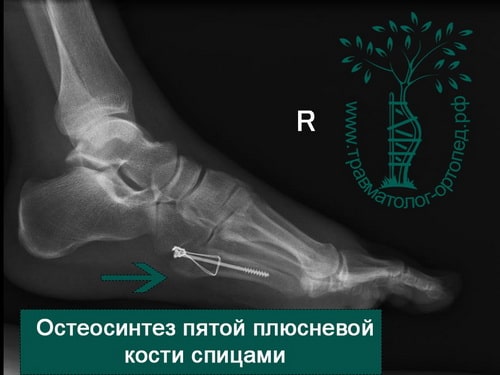
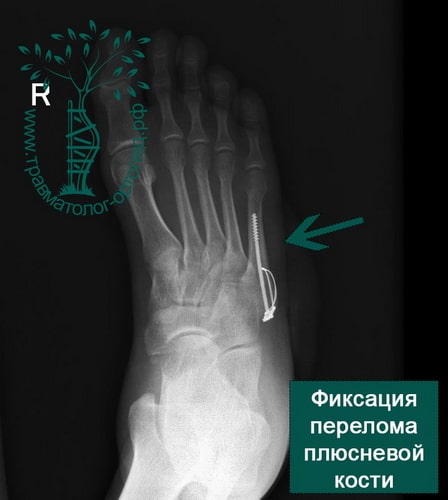
Пример 7
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов пальцев стоп и плюсневых костей — от 19500 рублей до 59500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Операция: Остеосинтеза перелома плюсневой кости или фаланг пальцев
- Расходные материалы (стержни, пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник
Переломы плюсневых костей. Диагностика и лечение
Как и в кисти, I, IV и V плюсневые кости являются подвижными, в то время как II и III сравнительно фиксированы. Максимальная весовая нагрузка в фазу отталкивания при ходьбе приходится на II и III плюсневые кости, и, как правило, именно в этом отделе чаще всего отмечаются стрессовые переломы. Хроническая перегрузка приводит к возникновению микропереломов, которые через продолжительный период времени завершаются ремоделированием кости. Острые эпизоды повторного напряжения через короткие промежутки времени могут привести к появлению стрессовых переломов. Прямая травма или сдавле-ние стопы также приводят к возникновению переломов плюсневых костей. Часто этот механизм вызывает множественные переломы послед-них.
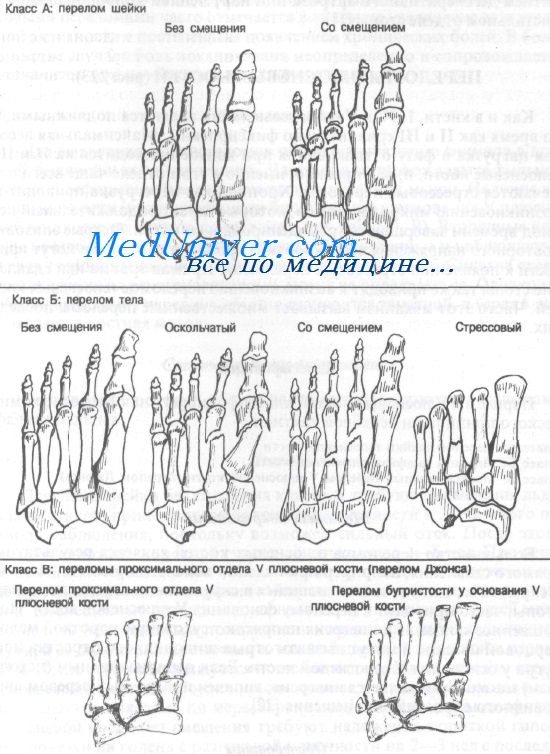
Переломы плюсневых костей классифицируют на основе анатомического принципа и лечебной тактики:
Класс А: перелом шейки плюсневой кости
Класс Б: перелом диафиза плюсневой кости
Класс В: проксимальный перелом V плюсневой кости (перелом Джонса)

Большинство переломов плюсневых костей является результатом прямого сдавления, например при падении тяжелого предмета на ногу. Непрямой механизм, заключающийся в скручивании переднего отдела стопы, часто приводит к перелому основания V плюсневой кости. Подошвенное сгибание и инверсия напрягают сухожилие короткой малоберцовой мышцы и могут вызвать отрыв шиловидного отростка или бугра у основания V плюсневой кости. Если первоначальным (исходным) механизмом является инверсия, типичен поперечный перелом шиловидного отростка без смещения.
Переломы класса А и Б обычно проявляются болью, припухлостью и болезненностью при пальпации, локализованной над тыльной поверхностью среднего отдела стопы. Давление по оси поврежденной пястной кости усиливает боль. У всех пациентов с подозрением на перелом диафиза или шейки плюсневой кости следует документировать силу и качество пульса на тыльной артерии стопы. Переломы класса Б обычно проявляются болезненностью, локализованной над областью повреждения, и лишь незначительной припухлостью. Анамнез типичен для растяжения связок голеностопного сустава. У больных со стрессовыми переломами часто отмечается в анамнезе увеличение двигательной активности с постепенным появлением хронических болей. В большинстве случаев боль локализована неопределенно и сопровождается незначительной припухлостью и кровоизлияниями.
Для выявления этих переломов обычно достаточно снимков в прямой, боковой и косой проекциях. Часто они сопровождаются тыльной угловой деформацией вследствие тяги внутренних мышц. Наличие везалиевой кости (вторичный центр окостенения) у основания V плюсневой кости можно спутать с переломом. Вторичные центры окостенения, как правило, гладкие, закругленные и наблюдаются с двух сторон; часто они имеют склерозированные края. Сначала стрессовые переломы рентгенологически могут не определяться. Однако через 2—3 нед линия перелома обычно становится заметной, а через 4 нед выявляется костная мозоль.
Переломы плюсневых костей часто сопровождаются переломами фаланг пальцев.
Лечение переломов плюсневых костей
Переломы шейки без смещения класса А требуют применения льда, анальгетиков, приподнятого положения конечности и 24-часового периода наблюдения, поскольку возможен сильный отек. После этого следует наложить короткий гипсовый сапожок на 4—6 нед. При переломах шейки со смещением показаны лед, приподнятое положение конечности, анальгетики и срочное направление к ортопеду для репозиции. Несмещенные переломы диафизов II—V плюсневых костей можно лечить приподнятым положением конечности, прикладыванием пузыря со льдом, анальгетиками и толстой давящей повязкой в первые 24 ч. После этого рекомендуется ношение под передним отделом стопы плюсневой подкладки Томаса и пользование костылями.
Полная весовая нагрузка показана по мере переносимости. Переломы диафиза I плюсневой кости без смещения требуют наложения короткой гипсовой повязки на голень с разгрузкой конечности на 2—3 нед с последующей заменой ее коротким гипсовым сапожком еще на 2 нед. Переломы диафиза II—V плюсневых костей со смещением требуют репозиции. Если направление к ортопеду невозможно, проводят местную анестезию и на пальцы стопы накладывают дистракционный аппарат. Противовытяжение за дистальный отдел большеберцовой кости осуществляется грузами. После репозиции от кончиков пальцев до заднего отдела стопы накладывают гипс без подстопника. В этот момент прекращают противовытяжение и гипсовую повязку продолжают до бугристости большеберцовой кости. Настоятельно рекомендуются снимки после вправления. Через 4 нед показана смена гипсовой повязки на гипсовый сапожок еще на 3—4 нед. Переломы I плюсневой кости со смещением требуют направления к ортопеду для репозиции. При невозможности этого должна быть предпринята закрытая репозиция по вышеописанной методике. При успешном ее выполнении следует наложить гипсовую повязку сроком на 6 нед. При переломах, не поддающихся закрытой репозиции, может потребоваться открытый метод вправления.
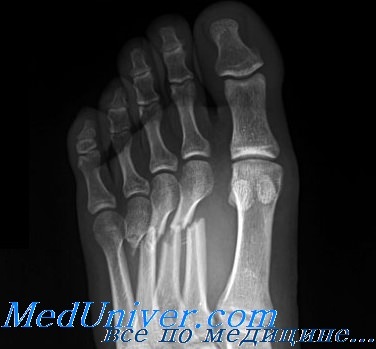
Отрывной перелом класса В у основания V плюсневой кости без смещения требует наложения давящей повязки с нагрузкой на конечность по мере переносимости. Больным с сильными болями может помочь ношение короткого гипсового сапожка в течение 3 нед. Затем показано ношение супинатора для поддержки свода стопы. Следует быть внимательным, чтобы не спутать поперечный перелом проксимального отдела диафиза V плюсневой кости с переломом Джонса, проходящим через ее бугристость. Поперечные переломы, располагающиеся выше бугристости, имеют совсем иной прогноз и лечение. При них наблюдается высокая частота замедленного сращения и несращения.
Аксиома: поперечный перелом основания V плюсневой кости не следует путать с переломом Джонса, проходящим через ее бугристость. Лечение и прогноз для этих переломов различные.
Поперечные переломы проксимального отдела диафиза V плюсневой кости лечат иммобилизацией в коротком гипсовом сапожке. Прогноз в этих случаях сомнителен и вероятность замедленного сращения и несращения высока.
Осложнения переломов плюсневых костей
При переломах шейки или диафиза плюсневых костей с поперечным или угловым смещением часто развивается подошвенный кератоз. Поэтому показано раннее направление к ортопеду. Поперечные переломы проксимального отдела V кости или переломы диафиза остальных плюсневых костей часто осложняются несращением и по этой причине требуют направления к специалист.
— Вернуться в раздел «травматология»
Оглавление темы «Переломы костей голени, стопы»:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
