Перелом де кервена

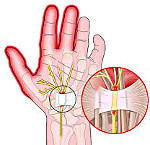
Болезнь де Кервена – это сужение канала, в котором проходят сухожилия большого пальца. Сопровождается воспалением сухожильных влагалищ. Возникает вследствие постоянной повышенной нагрузки на кисть, нередко – в связи с выполнением профессиональных обязанностей. Обычно развивается постепенно. Течение хроническое. Для заболевания характерна боль в основании I пальца и небольшой местный отек. Из-за боли у пациентов снижается или утрачивается способность выполнять ряд движений с участием как I пальца, так и всей кисти. Диагноз выставляется на основании предъявляемых жалоб и осмотра больного, дополнительные исследования не требуются. Консервативная терапия обеспечивает эффект примерно в 50% случаев. Радикальным методом лечения является операция.
Общие сведения
Болезнь де Кервена (хронический тендосиновит, стенозирующий тендовагинит, стенозирующий лигаментит) – сужение (стеноз) канала, в котором расположены сухожилия I пальца кисти. Причина заболевания – постоянная травматизация канала при движении в нем сухожилий. Заболевание развивается постепенно и протекает хронически. Женщины страдают чаще мужчин, пожилые люди – чаще молодых. Обычно выявляется связь заболевания с характером работы или повышенной нагрузкой на кисть при выполнении бытовых обязанностей.
Болезнь де Кервена
Причины
В современной травматологии и ортопедии доминирует мнение, что болезнь де Кервена носит преимущественно профессиональный характер. Заболевание, как правило, наблюдается у пианистов, домработниц, доярок, прачек, швей, слесарей, скорняков, каменотесов, полевых рабочих, маляров, намотчиц, утюжильщиц и т. д. Вместе с тем, эта патология может выявляться и у неработающих женщин. В последнем случае развитие болезни связано с выполнением домашних обязанностей и ношением маленьких детей на руках.
Патогенез
I палец – самый активный. Он участвует практически во всех мелких движениях кисти и играет существенную роль при выполнении целого ряда более крупных операций, например, фиксации предметов или инструментов. При постоянном выполнении движений, связанных с длительным напряжением большого пальца и отклонением кисти в сторону мизинца, и без того немалая нагрузка на канал и сухожилия еще больше увеличивается. Создаются благоприятные условия для развития стеноза и сопутствующего воспаления. По мере прогрессирования болезни из-за сужения канала сухожилия начинают все сильнее тереться о его стенки, в сухожильных влагалищах возникает воспаление (тендовагинит), и они отекают, приводя к еще большему повреждению канала при движениях и стимулируя дальнейшее развитие стеноза.
Симптомы болезни де Кервена
Заболевание развивается постепенно. Обычно больные впервые приходят на прием через несколько дней или недель после возникновения симптомов. Примерно в 7% случаев наблюдается острое начало, связанное с предшествующей травмой кисти. При сборе анамнеза заболевания выясняется, что вначале пациентов беспокоила боль только при значительном разгибании и отведении большого пальца, а также при резком отведении кисти в сторону мизинца. В последующем болевой синдром прогрессирует и возникает даже при незначительных движениях.
Пациенты жалуются на боль в нижней части предплечья и проекции лучезапястного сустава на стороне большого пальца. Боли могут возникать исключительно во время движений или быть давящими, ноющими, постоянными, не исчезающими даже в покое. При случайных неловких движениях возможно также возникновение резкой боли во сне. Более чем в половине случаев боли отдают вниз, по наружной поверхности I пальца или вверх, по предплечью, локтевому суставу и плечу.
Диагностика
Осмотр обязательно проводится в сравнении обеих кистей – это позволяет точно выявить порой не слишком сильно выраженные, но абсолютно характерные для болезни де Кервена изменения со стороны больной кисти. В области лучезапястного сустава со стороны I пальца определяется незначительный или умеренный местный отек. Анатомическая табакерка сглажена или не выявляется из-за припухлости. Кожа над пораженной областью не изменена, местного повышения температуры нет. Редкие случаи шелушения, покраснения и местной гипертермии обусловлены не самим заболеванием, а самостоятельным лечением, которое иногда проводят пациенты, прежде чем обратиться к врачу.
При пальпации выявляется болезненность в области поражения, достигающая максимума в проекции шиловидного отростка лучевой кости. Надавливание на область сухожилий I пальца безболезненно. Чуть ниже шиловидного отростка прощупывается плотное и гладкое образование округлой формы – тыльная связка, утолщенная в области канала. После исследования пораженной области больного просят положить руки ладонями вниз и отклонить кисти поочередно в сторону мизинца и большого пальца. Кисти пациента практически одинаково отклоняются в сторону I пальца. При отклонении в сторону мизинца выявляется ограничение движений на 20-30 градусов по сравнению со здоровой кистью, а движение сопровождается выраженной болезненностью.
Кроме того, на больной руке определяется ограничение отведения большого пальца. Для выявления симптома пациента просят поставить кисти на ребро ладонями друг к другу. При движениях заметно значительное ограничение отведения (разница между больной и здоровой стороной составляет от 40 до 80 градусов). Разница при разгибании I пальцев не так разительна, однако тоже видна невооруженным глазом.
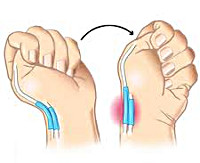
Еще одним исследованием, позволяющим подтвердить диагноз, является тест Финкельштейна. Пациент прижимает большой палец к ладони и плотно сжимает его остальными пальцами, а затем отводит кисть в сторону мизинца. Движение сопровождается резкой болью в области поражения. Также при данном заболевании выявляется нарушение способности удерживать предметы с помощью I пальца. Пациента просят одновременно взять какие-то предметы (например, ручки или спичечные коробки) I и II пальцами обеих рук. При потягивании за предмет выявляется боль и слабость при удерживании с больной стороны. Диагноз болезни де Кервена выставляется на основании клинических данных. Дополнительные исследования не требуются.
Лечение болезни де Кервена
Лечение осуществляется ортопедом или травматологом. Консервативная терапия проводится амбулаторно. Пациенту накладывают гипсовую или пластиковую шину сроком на 1-1,5 месяца, обеспечивая покой пораженной конечности, а в последующем рекомендуют носить специальный бандаж для I пальца. Кроме того, больному назначают нестероидные противовоспалительные средства (ибупрофен, напроксен и т. д.). При выраженном болевом синдроме выполняют местные блокады.
При неэффективности консервативной терапии показано хирургическое лечение. Операция проводится в стационарных условиях в плановом порядке. Обычно используют местную анестезию. До начала обезболивания врач отмечает самую болезненную точку, а после введения новокаина выполняет косой или поперечный разрез над областью шиловидного отростка, проходящий через эту точку. Затем он тупым крючком осторожно отводит в сторону подкожную клетчатку вместе с венами и поверхностной ветвью лучевого нерва и обнажает тыльную связку. Связка рассекается и частично иссекается.
При длительном течении болезни в области поражения могут возникать сращения сухожилия с сухожильным влагалищем и влагалища с надкостницей. При обнаружении все спайки тщательно иссекают. Рану зашивают послойно, предварительно убедившись в полностью свободном движении сухожилий. Руку укладывают на косыночную повязку. Швы снимают на 8-10 день. Трудоспособность обычно восстанавливается через 14-15 дней после операции. В послеоперационном периоде возможно онемение и ползание мурашек в области I, II и половины III пальца, обусловленное обезболиванием или сдавливанием поверхностной ветви лучевого нерва. Эти симптомы исчезают в течение 2-3 недель.
Прогноз и профилактика
Прогноз благоприятный. При консервативном лечении удовлетворительный эффект отмечается в 50% случаев. После операций обычно наблюдается хорошее восстановление. Следует учитывать, что заболевание обусловлено хроническим патологическим процессом в области кольцевидной связки. Если пациент после операции по-прежнему перегружает руку, заболевание может рецидивировать. Поэтому больным обычно рекомендуют изменить характер профессиональной деятельности и уменьшить нагрузку на руку при выполнении бытовых обязанностей.
Источник
Болезнь де Кервена (тендовагинит де Кервена) – это довольно редко встречающееся заболевание, описанное впервые де Кервеном в 1895 году и носящее его имя. Сущность данного заболевания состоит в воспалительном процессе каналов тыла лучезапястного сустава с последующим утолщением их стенок и ущемлением проходящих через каналы сухожилий.
Причины и условия возникновения
Болезнь де Кервена поражает главным образом женщин, зачастую в возрасте 40-60 лет. Обе руки поражаются одинаково часто; заболевание обеих рук встречаются редко.
Наличие травмы отмечается в подавляющем числе случаев, причем острая травма редко бывает значительной силы, и проявление болезни наблюдается не вскоре после нее, так что между ними трудно установить связь. В преобладающем числе случаев дело заключается в хронической травме с однообразными, повторяющимися движениями кисти и особенно в сочетании с перенапряжением разгибателей пальцев кисти, что наблюдается при выполнении некоторых физических работ (стирка белья, мытье полов, работа в саду, уход за ребенком и др.).
Часто повторяющиеся разгибания пальцев и кисти и их перенапряжение ведут к трению и давлению на эндотелиальный слой канала, что и приводит в итоге к патологическим изменениям.
Хотя травматизации подвергаются все тыльные каналы, но особенно неблагоприятные условия создаются в первом канале, заболевание которого и наблюдается в подавляющем большинстве случаев.
Обычно данное заболевание наблюдается у вполне здоровых в остальном людей.
Гистология
В наружных стенках каналов, образованных в результате слияния тыльной поперечной связки с синовиальной оболочкой, при нормальном гистологическом строении различают пять слоев. Внутренний состоит из эндотелия с однорядно или двухрядно расположенными плоскими или кубическими клетками с веретенообразными или овальными ядрами с нечеткими границами клеток. Во многих местах эндотелиальный слой расширяется, образуя лимфатические сосуды, регулирующие количество жидкости в сухожильных влагалищах. Под эндотелием заложен узкий рыхлый соединительнотканный слой с кровеносными сосудами и нервными волокнами. Соединительнотканный и эндотелиальный слои вместе образуют так называемую скользящую ткань Бизальского.
Кнаружи от скользящего слоя Бизальского находится средний соединительнотканный слой, который делится на две части: наружная часть имеет волокна, направленные поперечно к оси сухожилия, внутренняя состоит из соединительнотканных волокон, расположенных параллельно оси сухожилия. Наружная часть среднего слоя более широка, чем внутренняя. Самый наружный, т. е. пятый, слой представляет собой рыхлую соединительную ткань, в которой проходят сосуды и нервы. Таким образом, средний слой (третий и четвертый) вместе с пятым является тыльной поперечной связкой.
Изучение микроскопических препаратов, полученных из взятых при операциях кусочков измененных тканей, показывает преимущественно воспалительные изменения и только в небольшом числе случаев простое утолщение соединительной ткани без каких-либо воспалительных изменений.
При легком течении болезни де Кервена микроскопические изменения выражаются только в утолщении сухожильного влагалища, в чем принимает главное участие упругая соединительная ткань. В далеко зашедших случаях отмечается гибель эндотелия. Исчезающие упругие соединительнотканные пучки срединного слоя местами заменяются небольшими группами хрящевых клеток, которые располагаются рядами, следуя направлению соединительнотканных волокон. Утолщение захватывает преимущественно средний слой, который с развитием процесса постепенно погибает. Разрушение касается главным образом укрепляющей связки.
Симптомы
Ведущим симптомом болезни де Кервена является боль, которая зачастую появляется спонтанно на уровне шиловидного отростка лучевой кости, а в довольно редких случаях, когда причины болезни остаются неизвестными, появляется постепенно. Больных беспокоят приступы сильных болей, отдающих как в проксимальном направлении по ходу лучевой кости, так и в дистальном, в сторону большого пальца.
В тяжелых случаях боль сразу становится сильной и постоянной, особенно при движении I пальца и лучезапястного сустава, главным образом при разгибании I пальца и приведении его к локтевому краю кисти. Боль бывает столь интенсивной, что лишает больного возможности не только продолжать работу, но и обслуживать себя в быту. Женщина не может причесаться, выполнить простейшую домашнюю работу, так как любое движение в кисти из-за содружественного движения I пальца причиняет нестерпимую боль.
В легких случаях болезни де Кервена больные жалуются на непостоянную местную боль при некоторых движениях I пальца, главным образом при длительном напряжении кисти. Эти больные в течение длительного времени сохраняют работоспособность. Между легкими и тяжелыми формами имеется бесконечное количество переходных форм с различными проявлениями болезни, зависящими как от состояния изменений в тканях, так и от индивидуальных особенностей больного.
Вслед за жалобами больного на боль довольно быстро появляется припухлость в области шиловидного отростка у основания анатомической табакерки. Кожа не меняет свой цвет, припухлость же принимает вид вертикально расположенного гребешка. При локализации процесса в пятом и шестом каналах припухлость находится у головки локтевой кости.
В области шиловидного отростка луча есть особая точка, при надавливании на которую появляется сильная боль. Данная точка располагается над сухожилием длинной отводящей мышцы и короткого разгибателя большого пальца в том месте, где сухожилия выходят из первого канала. Этот симптом является патогномоничным для данного страдания и встречается во всех наблюдающихся случаях.
В начале болезни в сравнительно редких случаях может наблюдаться легкая крепитация, а иногда щелканье над шиловидным отростком при сгибании и разгибании I пальца.
Для данного заболевания характерно длительное хроническое течение, продолжающееся месяцами, а иногда и годами.
Дифференциальная диагностика
Те больные с болезнью де Кервена, которые длительное время лечились с ошибочными диагнозами артрита, периартрита и т. п., по-видимому, были под наблюдением врачей, которые не знают о существовании описываемой болезни.
Точно так же легко отличить болезнь де Кервена от болезни Кинбека и последствий переломов костей локтевой, лучевой и запястья. При тендовагините де Кервена возникает локализованная боль при надавливании на место выхода сухожилий из первого канала. Данный симптом отсутствует при перечисленных заболеваниях. У больных этими болезнями при надавливании возникает боль в любом отделе шиловидного отростка, а не только на его тыльной стороне. При этих страданиях нет усиления боли в случае приведения пальца к локтевой стороне ладони и разгибании I пальца.
Большие затруднения в диагнозе могут возникать у тех больных, у которых боль иррадиирует в верхние отделы руки. Дегенеративные изменения в межпозвоночных дисках, сдавление нерва передней лестничной мышцей (скаленус-синдром), сдавление нерва между ключицей и I ребром, добавочное шейное ребро могут быть источниками иррадиирующих болей.
Тщательно собранный анамнез и обследование, вдумчивое обсуждение полученных результатов помогают правильно распознать заболевание.
Лечение
Лечение болезни де Кервена может быть консервативным и оперативным. Консервативное лечение на ранних стадиях болезни и при незначительной боли может быть проведено тепловыми процедурами (тепловыми ваннами и парафиновыми аппликациями). Широкое распространение имеют физиотерапевтические методы, ультрафиолетовое облучение, УВЧ терапия и ионтофорез. Эти методы лечения могут быть рекомендованы только тем больным, которые не жалуются на значительную боль и могут продолжать работу.
Несмотря на большой выбор таких способов, все же приходится отметить их малую эффективность.
Большого внимания при болезни де Кервена заслуживает создание полноценного покоя, что достигается наложением прочной гипсовой лонгеты на 10-14 дней. Одна гипсовая лонгета в состоянии ликвидировать боль, и в тех случаях, когда есть возможность устранить этиологический фактор, выздоровление может быть стойким.
При неэффективности консервативного лечения показано оперативное вмешательство. Технически операция при болезни де Кервена не представляет затруднений и может быть выполнена под местной инфильтрационной анестезией. Стараются избегать продольных разрезов, чтобы предотвратить сращение кожи с сухожилиями или стенкой их влагалища, а также по косметическим соображениям, так как, рассекая перпендикулярно кожные складки, продольный разрез образует довольно широкий рубец.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!

Источник
Болезнь де Кервена (синоним: стенозирующий тендовагинит) – хроническое воспаление сухожилий большого пальца руки, которое может вызывать симптомы различной степени тяжести.
 Тендовагинит
Тендовагинит
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) болезнь обозначается кодом M65.
Болезнь де Кервена – описание
Швейцарский хирург Фриц де Кервен описал в 1895 году первый тендинит, который сегодня известен под названием тендовагинит де Кервена. Болезнь влияет на первое из шести отделений сухожилий на тыльной стороне кисти.
В здоровом состоянии обе сухожилия плавно скользят через сухожильный отсек, окруженный смазочной жидкостью. Если сухожилия повреждены или травмированы повторяющимися нагрузками, сумка может воспалятся.
Теносиновит шиловидного отростка лучевой кости также известен в разговорной речи как большой палец домохозяйки, потому что женщины страдают примерно в 8 раз чаще, чем мужчины. Расстройство возникает в возрасте от 40 лет.
Причины развития
Причиной патологии может быть чрезмерное растяжение или движение большого пальца. Классический пример – это матери, которые несут своего ребенка на руках.
Инфекционные заболевания возникают при открытых травмах на сухожилии. Наиболее распространенными патогенами в открытых ранах являются стафилококки и стрептококки.
 Стафилококк
Стафилококк
Иногда причиной инфекции могут быть хламидии, микоплазмы, которые могут вызвать иммунологические перекрестные реакции. Антибиотикотерапия зависит от патогена и эффективна при серологическом выявлении активной инфекции. Считается также, что хламидиоз, микоплазма и другие участвуют в хронических и ревматологических процессах. Первичные инфекции могут иногда проявляться почти бессимптомно.
Во многих случаях причина тендовагинита де Кервена остается неясной.
Симптомы
Типичные симптомы тендовагинита имени де Кервена – боль в запястье под большим пальцем. В особенности болевые ощущения возникают во время движений. Практически любое движение большого пальца может вызвать боль. Поврежденный участок сильно опухает.
На более поздней стадии сухожилия могут быть полностью заблокированы. Большинство жалоб часто длится несколько недель или даже месяцев. Пациенты обычно сообщают, что перед наступлением симптомов они занимались тяжелой физической работой, связанной с использованием пальцев.
Диагностика
В дополнение к местным отекам мягкой ткани и боли под давлением, различные тесты могут быть использованы в клиническом исследовании. Тест Финкельштейна помогает с высокой точностью выявить заболевание.
Дальнейшие этапы диагностики (например, рентгенография – рентген-снимок) обычно не требуются. Рентгенография может быть полезна в некоторых случаях, если врач хочет исключить механическую блокировку в суставе. В неясных случаях ультразвуковое сканирование (сонография) может четко визуализировать сухожилия и окружающие структуры.
 Рентгенография
Рентгенография
Лечение
Лечение первоначально осуществляется консервативными способами. Они особенно эффективны на ранних стадиях, когда симптомы не особо выражены. Важно избегать возбуждающих боль действий. Для этого большой палец требуется обездвижить гипсом. Для борьбы с воспалением местные противовоспалительные препараты могут применяться в виде мази.
Если теносиновит де Кервена не проходит, пациенту назначают противовоспалительные инъекции кортизона (обычно вместе с местной анестезией). Однако следует позаботиться о том, чтобы инъекции не повредили сухожилие.
Если боль повторяется, а терапия кортизоном не приносит результатов, рекомендуется хирургическое вмешательство (операция и блокада нервов). Его можно выполнять в амбулаторных условиях. Для того чтобы хирург мог лучше видеть нервы, сухожилия и другие структуры, процедура выполняется без крови. Это означает, что пациенту надевают манжету на плечо, чтобы подавить кровоснабжение предплечья. Затем небольшой разрез кожи производится в продольном направлении над поврежденным отделом сухожилия. Если между сухожилиями имеется дополнительная перегородка, она также будет разорвана.
В конце процедуры на запястье и предплечье накладывается компрессионная повязка. Примерно через неделю пациент может начать с более легких занятий. Примерно через три недели после процедуры рука и запястье восстанавливаются.
Некоторые медицинские исследования по экстракорпоральной ударно-волновой терапии показывают, что 70-80% пациентов сообщили о значительном облегчении симптомов через три месяца. Другие исследования не показывают никакого эффекта. В России метод лечения не покрывается страховыми компаниями, поскольку качественных исследований, оценивающих эффективность данной терапии, не существует. Процедура рекомендуется только при неэффективности других мер терапии. Важно обсудить применение УВТ с доктором, чтобы избежать последствий.
 Химическая структура кортизона
Химическая структура кортизона
Совет! Не рекомендуется лечение народными (традиционными) средствами или альтернативными лечебными процедурами.
Лечить болезнь и ее последствия может только врач. Некоторые препараты нельзя принимать при грудном вскармливании, поэтому необходимо соблюдать осторожность. Самостоятельно ставить уколы также не рекомендуется при костных или сухожильных болезнях. Перед применением любых лекарственных средств лучше проконсультироваться с доктором. Важно правильно оценить потенциальные риски и пользу перед употреблением препаратов.
Источник
