Остеосинтез спицами переломов лучевой кости
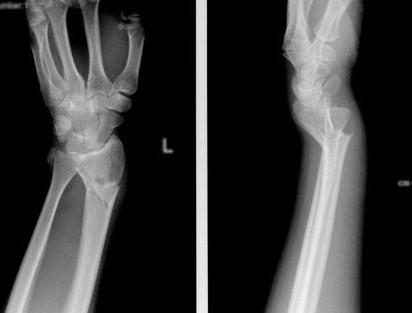
Перелом лучевой кости — это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
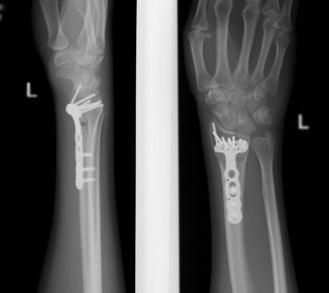
Фиксация спицами или винтами
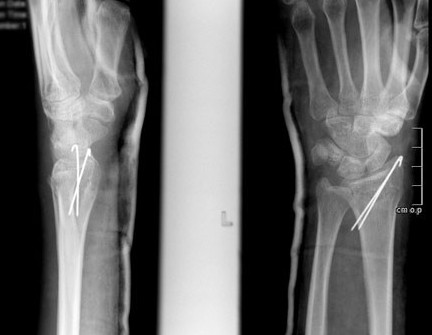
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Источник
Техника операции остеосинтеза спицей дистального перелома лучевой кости
а) Показания для операции остеосинтеза спицами дистального перелома лучевой кости:
— Плановые: разгибательный перелом с дорсальным раздроблением и нестабильные одно — и двухфрагментные переломы, поддающиеся закрытой репозиции.
— Противопоказания: оскольчатые переломы, открытые переломы с повреждением мягких тканей, сгибательные переломы.
— Альтернативные операции: внешняя фиксация, фиксация пластиной, трансплантат из губчатой кости.
б) Предоперационная подготовка. Подготовка пациента: анатомическая репозиция путем тяги и противотяги в вертикальном направлении.
в) Специфические риски, информированное согласие пациента:
— Повреждение сосудов и нервов
— Инфекция
— Смещение
— Рефлекторная симпатическая дистрофия
— Сниженная амплитуда движений
— Удаление фиксаторов
г) Обезболивание. Местное обезболивание (+ анестетик в гематому).
д) Положение пациента. Лежа на спине, подлокотник, электронно-оптический усилитель изображения.
е) Оперативный доступ. Над шиловидным отростком лучевой кости.
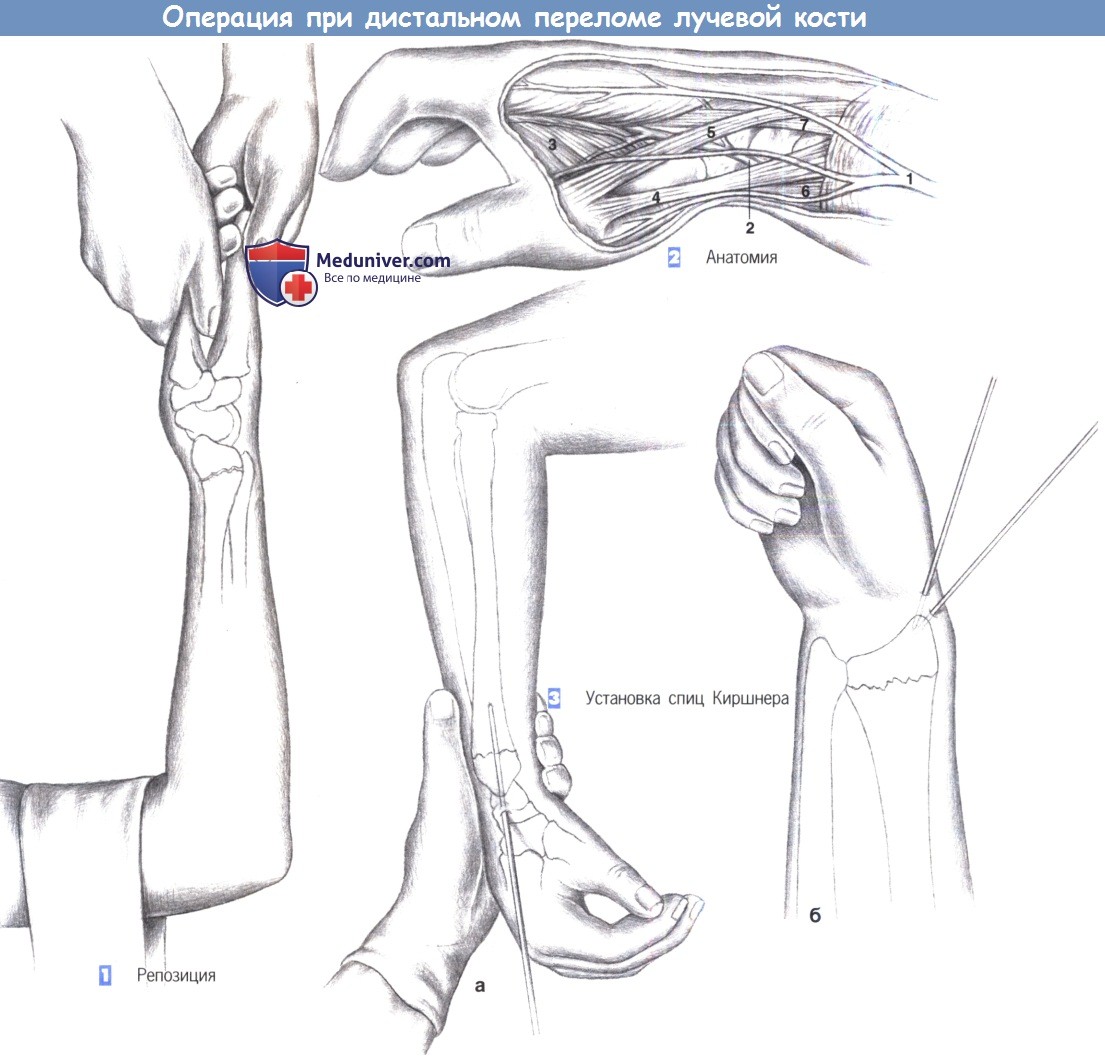
ж) Этапы операции:
— Репозиция
— Анатомия
— Установка спиц Киршнера
— Чрескостный остеосинтез
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Критерии неустойчивости дистальных переломов лучевой кости: раздробление метафиза, смещение в лучелоктевом соединении, вывих локтевой кости, перелом дистального отдела лучевой кости.
— Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
и) Меры при специфических осложнениях. Утрата репозиции после фиксации спицами Киршнера: внешний фиксатор или фиксация пластиной.
к) Послеоперационный уход после операции остеосинтеза спицами дистального перелома лучевой кости:
— Медицинский уход: иммобилизация в гипсовой повязке ниже локтя. Рентгенография сразу после операции и через 2 и 4 недели. Удаление спиц Киршнера через 5-6 недель.
— Физиотерапия: предлагается после удаления спиц Киршнера.
— Период нетрудоспособности: 3-6 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза спицами дистального перелома лучевой кости:
1. Репозиция
2. Анатомия
3. Установка спиц Киршнера
4. Чрескостный остеосинтез

1. Репозиция. Репозиция достигается обычным образом путем продольного вытяжения за большой палец. Противотяга обеспечивается жестко фиксируемой вокруг плеча петлей. Репозиция может быть проведена под обезболиванием после введения анестетика в гематому.
Если перелом имеет переразгибание, то в качестве точки опоры для ладони должна использоваться рука ассистента или твердый край стола. Чтобы восстановить поверхность сустава, запястье должно быть сильно согнуто. Локтевой наклон поверхности лучевого сустава обеспечивается сильным вытяжением за большой палец. После правильного вправления перелома, подтвержденного рентгенологически, можно выполнить фиксацию спицами Киршнера.
2. Анатомия. Чтобы избежать повреждения сухожилий и сосудов, важно знать анатомию дорсальной поверхности предплечья. Необходимо предотвратить повреждение длинного разгибателя пальцев и лучевого сгибателя запястья. Между ними лежит легко пальпируемый шиловидный отросток лучевой кости.
1 — поверхностная ветвь лучевого нерва; 2 — лучевая артерия; 3 — приводящая мышца большого пальца кисти; 4 — короткий разгибатель пальцев; 5 — длинный разгибатель пальцев; 6 — лучевой сгибатель запястья; 7 -длинный лучевой разгибатель запястья.
3. Установка спиц Киршнера. Немного дистальнее хорошо пальпируемого шиловидного отростка лучевой кости выполняется разрез кожи, и под рентгенологическим контролем проводится 2-мм спица Киршнера (а). Спицы Киршнера вводятся чрескожно от лучевого шиловидного отростка косо в локтевом и проксимальном направлении, пока они не пройдут через обращенный в локтевую сторону кортикальный слой лучевой кости.
Спицы Киршнера просверливаются под острым углом друг к другу (б). Они должны пересечь место перелома перпендикулярно, в переднезадней проекции, и твердо зафиксировать обращенный в локтевую сторону кортикальный слой лучевой кости. После обрезания концов спиц Киршнера они погружаются в толщу тканей и перелом дополнительно иммобилизируется дорсальной гипсовой лонгетой. Кожные швы требуются только тогда, когда был выполнен длинный разрез.
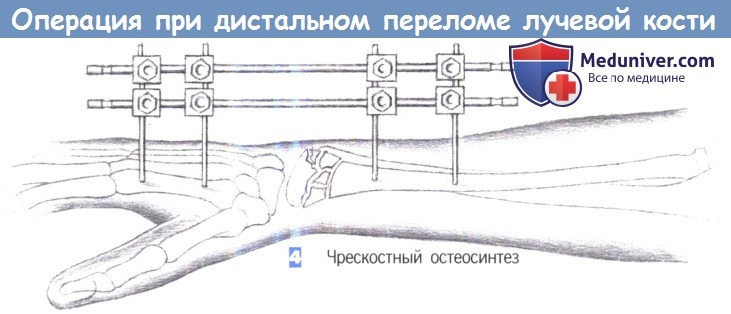
4. Чрескостный остеосинтез. При мелкооскольчатых переломах дистальной части лучевой кости часто невозможно вылечить перелом непосредственно открытой репозицией и внутренней фиксацией. В этой ситуации лучше иммобилизировать лучевую кость, используя внешний чрескостный фиксатор.
С этой целью в проксимальную часть лучевой кости и во вторую пястную кость вворачивается по два винта Шанца. Затем дистальная часть лучевой кости может быть фиксирована плоским или V-образным фиксатором.
Видео урок нормальной анатомии лучевой кости
Другие видео уроки по данной теме находятся: Здесь
— Также рекомендуем «Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)»
Оглавление темы «Техника операций»:
- Техника операции при чрез- и надмыщелковом переломе плечевой кости
- Этапы и техника операции при переломе локтевого отростка локтевой кости
- Этапы и техника операции при переломе диафиза лучевой кости
- Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
- Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости
- Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)
- Этапы и техника восстановления сухожилия сгибателей кисти
- Этапы и техника восстановления сухожилия разгибателей кисти
- Этапы и техника декомпрессии запястного канала при туннельном синдроме
- Этапы и техника наружной фиксации таза
Источник
В основном остеосинтез лучевой кости применяется при сложных осколочных переломах, которые требуют профессионального хирургического вмешательства. Сама процедура подразумевает под собой соединение и фиксацию отломков костных структур до их полного срастания. Остеосинтез способен восстановить нормальную подвижность запястья и избежать искривления верхних конечностей, что наблюдается при неправильном срастании переломов.

Когда проводят?
Основным показанием к остеосинтезу является оскольчатый перелом лучевой кости, при котором частички костной структуры неспособны самостоятельно скрепиться и срастись, не нарушая нормальное анатомическое положение конечностей. Подобное оперативное вмешательство показано при внутрисуставных переломах, что часто встречаются при неудачном приземлении на запястье. Остеосинтез проводится при большой вероятности повреждения кожных покровов отломками, что отмечается, когда закрытый перелом превращается в открытую форму. В таком случае операция проводится в экстренном порядке.
К хирургическому вмешательству приводит перелом лучевой кости со смещением, что сопровождается повреждением тканей или осложнением в виде ущемления кровеносных сосудов или нервных волокон. Показанием к проведению операции служат неправильно сращенные переломы, которые подвергались лечению, повторные осколочные явления и медленно срастающиеся кости.
Если отмечается смещение костных структур, операция проводится в первые 2 недели после полученного перелома.
Вернуться к оглавлению
Виды остеосинтеза лучевой кости
 Вид операции зависит от тяжести и сложности самого перелома.
Вид операции зависит от тяжести и сложности самого перелома.
Согласно методике и средств, которые применяются при проведении остеосинтеза, выделяют 2 основных разновидности процедуры:
- Внутренний. Погружной метод подразумевает под собой скрепление и фиксирование отломков костных структур непосредственно в теле человека, путем внедрения специальных имплантатов. В зависимости от степени и сложности поражения используют пластины, винты, проволоки, спицы, штифты.
- Наружный. Используются различные аппараты или их отдельные секции для фиксации отломков костей при политравмах. Аппаратные конструкции используют для предварительного закрепления костных структур, нередко сочетают с другими методами лечебной терапии. Чаще применяют аппарат Илизарова.
Вернуться к оглавлению
Как проводится?
Остеосинтез способен восстановить функциональность кисти и вернуть ей полную работоспособность. Как правило, срастание лучевой кости занимает около 2-х месяцев. Хотя при использовании специальных фиксаторов и комплексов упражнений разрабатывать конечность можно через 2 недели после вмешательства. Само проведение операции зависит от того, какой материал и методика используется.
Вернуться к оглавлению
Остеосинтез пластиной
Используется металлический материал, который изготовлен специально для восстановления лучезапястной области. Значительные отломки сопоставляются, после чего покрываются пластиной и фиксируются винтами. При этом налаживаются швы на кожу минимум на 14 дней, и специальная лонгета еще на 2 недели. После операции назначают болеутоляющие препараты и минеральные комплексы. По истечении срока пластина не удаляется.
Вернуться к оглавлению
Аппарат внешней фиксации
 Метод чрезкостный, предназначенный для сжатия или растяжения.
Метод чрезкостный, предназначенный для сжатия или растяжения.
Его задача заключается в фиксации частиц кости при помощи спиц, что внедряются сквозь кожу непосредственно в кость. Применяются пожилым людям и при значительных отеках тканей. Подобная процедура не требует лишних надрезов, но важно осуществлять контроль спиц и обрабатывать место их входа. Первые 2 недели нужно носить лонгету, вместе с аппаратной конструкцией. Аппарат удаляют не ранее, чем через 6 недель под рентгеновским контролем. Далее руку перевязывают стерильным материалом. Подобная процедура повторяется через день около 1 месяца. В это время поврежденная конечность находится в фиксированном положении на косыночной повязке.
Вернуться к оглавлению
Спицы и винты
Фиксация такого рода проводится при минимальных осколочных отломках от кости. При этом их скрепление осуществляется винтами или спицами через незначительные отверстия на коже. После операции на руку налаживается гипсовая лангета сроком на 14 дней, после чего конечность можно начинать разрабатывать. Извлечение спиц проводится в среднем через 7 недель после вмешательства.
Для проведения операций при помощи любой из методик используют проводниковую анестезию.
Вернуться к оглавлению
Возможные противопоказания
Остеосинтез считается необходимой процедурой при ряде сложных переломов. Но также существуют противопоказания к проведению подобного рода операции:
- дети дошкольного возраста;
- пожилые люди с выраженным нарушением плотности костей;
- открытые переломы с большим масштабом повреждений;
- проникновение грязи в рану;
- наличие инфекции;
- общее плохое состояние пациента;
- сложные сопутствующие недуги;
- остеопороз на поздних стадиях;
- болезни сосудов.
Важно отметить, что проведение оперативного вмешательства носит индивидуальный характер и рассматривается согласно особенностям организма пациента и тяжести травмы. Поэтому противопоказания являются относительными и при необходимости пересматриваются хирургом в пользу проведения операции.
Источник