Осложнения переломов верхней челюсти

Осложнения, возникающие при переломах челюстей, виды, причины, лечение
К осложнениям, возникающим при переломах челюстей относят:
— травматический остеомиелит;
— травматический гайморит (верхнечелюстной синусит);
— замедленная консолидация отломков;
— сращение отломков в неправильном положении;
— ложный сустав.
Травматический остеомиелит
Относится к осложнениям, возникающим при переломах челюстей и встречается в 10-30 % случаев переломов челюстей. Наиболее часто развивается при переломах нижней челюсти.
Этиология
Травматический остеомиелит развивается в случае:
— позднего оказания специализированной помощи больному с переломом челюсти и длительного инфицирования костной ткани;
— значительного скелетирования концов костных фрагментов, что ухудшает кровообращение и трофику тканей в зоне перелома;
— наличия зубов (корней) в щели перелома, а также расположенных рядом зубов с хроническими одонтогенными очагами инфекции;
— несвоевременного удаления зуба из щели перелома;
— недостаточно эффективной иммобилизации отломков челюстей или её отсутствия;
— снижения иммунологической реактивности организма и при наличии тяжёлых сопутствующих заболеваний;
— несоблюдения лечебного режима больным и неудовлетворительного гигиенического состояния полости рта;
— совокупности нескольких вышеперечисленных факторов. Выделяют три стадии травматического остеомиелита: острую, подострую и хроническую.
Острая стадия
Острая стадия развивается через 3-4 дня от начала травмы. Состояние больного ухудшается, повышается температура тела, появляется потливость, слабость, усиливается боль в области перелома,
возникает неприятный запах изо рта. В околочелюстных тканях увеличивается посттравматический отёк. Затем образуется воспалительный инфильтрат с последующим формированием абсцесса или флегмоны. Открывание рта ограничено, определяется инфильтрат в тканях преддверия и собственно полости рта. Возможно формирование поднадкостничного гнойника. У ряда больных появляется симптом Венсана. Из зубодесневых карманов зубов, расположенных кпереди и кзади от щели перелома, выделяется гной.
Острая стадия травматического остеомиелита протекает менее бурно и с признаками менее выраженной интоксикации организма по сравнению с острой стадией одонтогенного остеомиелита, так как при открытом переломе воспалительный экссудат оттекает в полость рта, а не всасывается.
Диагностировать острую стадию можно не ранее чем через 4- 5 дней от начала его развития.
Таким образом, в первые дни заболевания отличить по клиническим признакам нагноение костной раны от острой стадии травматического остеомиелита не представляется возможным. Заподозрить её развитие можно в процессе адекватного лечения развившегося воспалительного процесса в ране в течение 4-5 дней и его неэффективности (недостаточной эффективности).
Лечение
Лечение в острой стадии травматического остеомиелита предполагает вскрытие гнойников, удаление зуба из щели перелома, проведение антимикробной, дезинтоксикационной, десенсибилизирующей, общеукрепляющей и симптоматической терапии. Обязательна эффективная иммобилизация отломков челюсти.
Вследствие проводимого лечения воспалительные явления в ране стихают, улучшается самочувствие больного, нормализуются лабораторные показатели крови. Но окончательного выздоровления не наступает: послеоперационная рана полностью не эпителизируется, формируются свищи, через которые выделяется гной. Самопроизвольно свищи не закрываются. Заболевание переходит в подострую стадию.
Подострая стадия
В подострой стадии погибшая костная ткань начинает отграничиваться от здоровой с формированием секвестра. При зондировании тканей через свищевой ход можно обнаружить шероховатую поверхность мёртвой кости. Наряду с деструкцией костной ткани в
ней происходят репаративные процессы, направленные на образование костной мозоли, которая в данном случае выполняет и роль секвестральной капсулы (коробки). При пальпации можно определить утолщение нижней челюсти. Подострая стадия длится 7-10 дней.
Лечение
В этот период необходимо предупреждать обострение воспалительного процесса, стимулировать защитные силы организма с целью ускорения формирования секвестров и оптимизации условий для образования костной мозоли: витаминотерапия, аутогеммотерапия, дробное переливание плазмы крови, общее УФО, УВЧтерапия, рациональное питание.
Хроническая стадия
В хронической стадии отмечается припухание тканей в области нижней челюсти за счёт её утолщения по нижнему краю и наружной поверхности вследствие образовавшейся секвестральной коробки (костной мозоли). На коже часто определяются свищи с незначительным гнойным выделением. При зондировании через свищевой ход иногда определяется подвижный секвестр, поверхность которого шероховатая. В полости рта на фоне отёчной слизистой оболочки могут определяться свищевые ходы с выбухающими грануляциями, иногда прорезывающийся секвестр. Имеется тугоподвижность отломков. В случае отсутствия сращения отломков (нет секвестральной коробки, не образовалась энхондральная мозоль) подвижность отломков будет выраженной. На рентгенограммах нижней челюсти определяется деструкция костной ткани в зоне перелома в виде повышенной прозрачности костной ткани.

Рентгенограмма нижней челюсти, боковая проекция. Хронический травматический остеомиелит. Отмечается наличие секвестров в зоне перелома
В поздние сроки видна зона остеосклероза на концах отломков, контрастная тень различной величины и формы — секвестр. Нередко он может быть краевым. Между костными фрагментами прослеживается менее плотная тень костной мозоли (секвестральной капсулы).
Лечение
В хронической стадии удаляют секвестр внеротовым, реже — внутриротовым доступом. Оптимальные сроки для секвестрэктомии — 3-4 нед после перелома, чаще 5-6 нед. Учитывая, что гнойно-некротический процесс в кости угнетает репаративный остеогенез и может быть причиной образования ложного сустава, желательно удалять секвестр в оптимальные сроки — сразу же, как он сформировался, иногда не дожидаясь образования прочной секвестральной коробки (костной мозоли). В случае недостаточной прочности секвестральной коробки костные фрагменты после удаления секвестра закрепляют (мини-пластинки или аппараты). Если образуется костный дефект более 2 см, его восполняют трансплантатом. Костную рану изолируют от полости рта, накладывая глухие швы на слизистую оболочку. Внутриротовым доступом удаляют небольшие секвестры.
Профилактика
Профилактика травматического остеомиелита.
— Ранняя иммобилизация костных отломков.
— Своевременное удаление зубов из щели перелома.
— Тщательная изоляция щели перелома от полости рта после её промывания антисептическими растворами, наложение глухих швов на разорванную слизистую оболочку.
— Проведение терапии, направленной на восстановление микроциркуляции в отломках (назначение антикоагулянтов; введение растворов, улучшающих реологические свойства крови, и др.).
— Раннее применение антибиотиков, чувствительных к костной ткани.
— Проведение общеукрепляющей терапии, направленной на создание оптимальных условий для репаративного остеогенеза.
— Использование физиолечения.
— Тщательный уход за полостью рта, соблюдение гигиенических мероприятий.
Следующее осложнение при переломах челюстей — травматический гайморит (верхнечелюстной синусит)
Является осложнением перелома верхней челюсти или скуловой кости. Осложнение развивается, если при переломе указанных костей образуются мелкие костные осколки, которые смещаются в верхнечелюстную пазуху вместе с инородными телами, осколками зубов. При повреждении стенок пазухи её слизистая оболочка отслаивается и разрывается. Скелетированные участки пазухи покрываются грануляционной тканью, которая, созревая, превращается в рубцовую. Внутри её могут быть замурованы инородные тела. В пазухе развиваются полипы. Вколоченные в пазуху костные фрагменты могут срастаться. Покрываясь слизистой оболочкой, они образуют самостоятельные изолированные полости, которые могут нагнаиваться.
Больные жалуются на плохое самочувствие, быструю утомляемость, затруднённое носовое дыхание на стороне перелома, гнойное с неприятным запахом отделяемое из половины носа, головную боль и чувство тяжести в области верхней челюсти, усиливающееся при наклоне головы вперёд. Некоторые больные указывают на свищ с гнойным отделяемым во рту или в подглазничной (скуловой) области, периодическое припухание мягких тканей в области верхней челюсти.
При осмотре может быть выявлена деформация средней зоны лица, на коже определяются рубцы или свищи со скудным гнойным отделяемым в подглазничной (скуловой) области. При передней риноскопии отмечается гипертрофия носовых раковин, гиперемия слизистой оболочки носовых ходов и раковин. Под средней носовой раковиной может быть гной, выделяющийся из соустья пазухи.
В полости рта также могут быть свищи и рубцы, деформация альвеолярного отростка. На рентгенограммах придаточных пазух носа определяется неравномерное снижение прозрачности верхнечелюстной пазухи. Могут быть видны тени инороднъгх тел. Конфигурация пазухи на стороне поражения чаще изменена за счёт деформации её костных стенок, отдельные участки которых могут отсутствовать.
Лечение
Лечение больных с хроническим травматическим верхнечелюстным синуситом только оперативное. Проводят радикальную
операцию гайморотомии с созданием искусственного соустья с нижним носовым ходом.
Профилактикой развития хронического травматического верхнечелюстного синусита является своевременная и радикальная хирургическая обработка раны в области костей средней зоны лица, ревизия верхнечелюстной пазухи, иссечение её нежизнеспособной слизистой оболочки, формирование искусственного соустья с нижним носовым ходом.
Замедленная консолидация отломков нижней челюсти
Отломки нижней челюсти срастаются в течение 4-5 нед. К концу 4-5 нед происходит минерализация первичных коллагеновых структур. Подвижность костных фрагментов изчезает. Консолидация отломков, однако, может запаздывать на 2-3 нед. Причиной этого может быть генетическая предрасположенность, которая реализуется при неблагоприятных условиях (М.Б. Швырков). К ним относятся: неэффективная иммобилизация отломков, неправильное их расположение (не устранено смещение), интерпозиция мягких тканей между отломками, трофические расстройства в отломках в связи с повреждением нижнего луночного нерва. Этому также будет способствовать авитамиоз, диабет, инфекционные заболевания и др.
Большое значение в развитии замедленной консолидации имеет низкое значение потенциальной остеоиндуктивной активности кости (Д.Д. Сумароков). Это зависит от недостаточной активности остеокластической резорбции в первой фазе репаративного остеогенеза. Она оказывается растянутой во времени, и концентрация морфогенетического белка (остеоиндуктивного фактора) не достигает концентрации, необходимой для неосложнённого остеогенеза. Со временем резорбция усиливается, продолжительность её увеличивается, и остеоиндуктор достигает пороговой концентрации, необходимой для неосложнённого остеогенеза. Однако остеогенез замедляется, стадийность его нарушается.
В условиях затянувшейся гипоксии метаболизм тканей смещается в сторону анаэробного гликолиза. Пополняется пул хондро- и фибробластов, а дифференцировка остеобластов замедляется. Синтезируется коллаген, бедный гидроксипролином и гидроксилизином. Оссификация замедляется. Зона между отломками длительное время (до 2-3 нед) остаётся аваскулярной, роста сосудов в ней нет.
Эндостальный остеогенез тормозится. Преобладает периостальный энхондральный остеогенез. Это обусловлено выраженной гипоксией тканей, в условиях которой перициты трансформируются в фибробласты, а вблизи немногочисленных сосудов, где гипоксия выражена меньше, — в хондробласты. Происходит энхондральное окостенение. К концу 6-й нед в образовавшейся костной мозоли ещё имеется хондроидная ткань, которая позже исчезает (Д.Д. Сумароков, М.Б. Швырков).
При замедленной консолидации к концу 3-й нед имеется небольшая припухлость мягких тканей в области перелома. Она обусловлена формирующейся периостальной хрящевой мозолью (энхондральный остеогенез). К концу 4-й нед сохраняется подвижность отломков. Если в дальнейшем в течение 2 мес сохраняется подвижность отломков, то необходимо отломки фиксировать методом остеосинтеза. Это является единственным способом предотвратить формирование ложного сустава. Уменьшение деформации лица и отсутствие подвижности костных отломков свидетельствует о резорбции хрящевой костной мозоли и образовании костного сращения отломков челюстей.
Профилактика и лечение этого осложнения — стимуляция защитных сил организма, медикаментозная оптимизация репаративного остеогенеза с учётом его стадийности.
Ложный сустав (псевдоартроз)
Ложный сустав может быть неблагоприятным исходом таких осложенений, возникающих при переломах челюстей, как замедленная консолидация или травматический остеомиелит. При этом осложнении нарушена целостность кости и имеется подвижность её фрагментов, что приводит к нарушению функци нижней челюсти.
Ложный сустав возникает при условии потери костной ткани не более 5 мм. При утрате костной ткани более 5 мм возникает дефект нижней челюсти.
Сформировавшийся ложный сустав представлен утолщёнными или истончёнными концами отломков, которые покрыты корковой замыкающей пластинкой.
Они соединены между собой фиброзной перемычкой или тяжем, а снаружи покрыты фиброзной капсулой.
Причинами формирования ложного сустава могут быть:
— поздняя и недостаточно эффективная иммобилизация отломков нижней челюсти;
— неправильное стояние костных фрагментов;
— внедрение мышцы между концами отломков;
— патологический перелом челюсти;
— развитие воспалительного процесса в области концов костных отломков;
— неадекватная общая терапия.
На фоне замедленной консолидации к концу 3-й нед образовавшаяся фиброзная ткань покрывает концы отломков и проникает в щель перелома. Через 4 нед вдоль капилляров, врастающих в уже имеющуюся хрящевую мозоль, начинает образовываться костная ткань. Остеогенез на концах отломков происходит быстрее в связи с тем, что ветвление капилляров в этой зоне более энергичное, чем врастание их внутрь костного отломка. На фоне образовавшейся компактной костной ткани несколько позже формируется замыкательная пластинка на концах отломков.
В основе формирования ложного сустава, как исхода травматического остеомиелита, лежит выраженная гипоксия тканей, что обусловливает преобладание фиброгенеза над остеогенезом.
При обследовании обнаруживается подвижность отломков. Лицо может быть деформировано, прикус нарушен. При открывании рта определяется самостоятельное смещение каждого из отломков. Симптом патологической подвижности отломков положительный.
На рентгенограмме видна замыкательная пластинка на концах костных фрагментов.

Рентгенограмма нижней челюсти, боковая проекция. Определяется «ложный сустав» в области перелома
Лечение больных с ложным суставом оперативное. Иссекают рубцы и фиброзную спайку между отломками. Склерозированные концы костных фрагментов отсекают до обнажения кровоточащей зоны. Костный дефект восполняют трансплантатом, сопоставляют отломки под контролем прикуса и фиксируют их, используя методы хирургического остеосинтеза, показанные в конкретной клинической ситуации.
Консолидация отломков в неправильном положении
Причина сращения отломков в неправильном положении:
— неправильно выбранный метод иммобилизации;
— погрешности ведения больного или нарушение им лечебного режима;
— позднее обращение больного за помощью и несвоевременное её оказание.
Отломки нижней челюсти могут срастись, сместившись по вертикали или горизонтали. Возможна комбинация вариантов.
Больные жалуются на неправильный прикус, затруднённое пережёвывание пищи. При обследовании обнаруживается западение тканей на здоровой стороне, смещение подбородка в сторону перелома, припухлость на стороне перелома.
При пальпации определяется утолщённый участок кости, соответствующий расположению сместившихся и сросшихся отломков. Нарушение прикуса зависит от локализации перелома и характера смещения отломков.
При консолидации отломков верхней челюсти в неправильном положении возможны жалобы на диплопию, слезотечение, нарушение носового дыхания, потерю обоняния, тяжесть в области верхней челюсти, неправильное смыкание зубов. При обследовании больного можно отметить деформацию лица, иногда — опущение нижнего века и косоглазие, энофтальм, нарушение проходимости носослёзного канала. При пальпации определяются костные выступы, западения в средней зоне лица. Прикус нарушен.
На рентгенограмме определяется характер и выраженность смещения отломков.
Лечение больных в основном хирургическое. Однако если с момента травмы прошло не более 4-5 нед и имеется тугая подвижность отломков, возможна попытка восстановления правильного положения отломков с помощью вытяжения. Если с момента перелома прошло несколько месяцев, проводят кровавую репозицию отломков с последующей их иммобилизацией. Возможно использование компрессионно-дистракционного метода.
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
Возможно заинтересует:
Советуем прочитать:
Источник
Любое травмирование костей черепа крайне опасно. Чаще всего страдает челюсть, в группе риска – молодые мужчины в возрасте от 18 до 40 лет. Переломы верхней и нижней челюсти требуют серьезного и незамедлительного лечения, поэтому очень важно вовремя обратиться к специалисту.

Основные причины перелома челюсти
Подобные патологии возникают под влиянием на кость механического воздействия, сила которого превышает ее прочность. Чаще всего переломы челюстно-лицевой области (ЧЛО) возникают в следующих случаях:
- Дорожно-транспортные происшествия.
- Экстремальные виды спорта.
- Выраженное физическое воздействие.
- Огнестрельное оружие.
Не каждый, кто попадает в такие неприятные ситуации, получает перелом челюсти. Кости черепа очень крепкие, поэтому происшествие должно быть действительно серьезным. Правда, есть люди, которые больше других подвержены неогнестрельным переломам нижней и верхней челюсти.
При наличии следующих предпосылок кости черепа ломаются чаще и проще:
- Онкологические заболевания.
- Воспалительные процессы в костной ткани.
- Инфекционные болезни, в особенности туберкулез.
- Прием некоторых лекарственных препаратов.
- Нарушение минерализации костей.
- Проблемы с метаболизмом.
- Острый дефицит витаминов и микроэлементов.
Симптомы перелома челюсти
Перелом кости – это всегда больно, поэтому не заметить его невозможно. И все же люди иногда путают признаки перелома челюсти и вывиха и, не осознавая серьезность ситуации, пытаются решить проблему в домашних условиях. Чтобы правильно определить травму, нужно знать ее основные симптомы:
- Боль, которая усиливается при касании к подбородку и любом движении челюстью.
- Неестественная подвижность костей.
- Нарушение прикуса. Во многих случаях человек и вовсе не может сомкнуть челюсть.

Фото: промежутки между зубами при переломе челюсти
В зубном ряду практически всегда образуются промежутки.
- В большинстве случаев зубы ломаются или выпадают.
- Изменение рельефа костей, в особенности в области подбородка. Травма заметно его смещает.
- Появляются гематомы и кровоподтеки на лице и в полости рта.
- Повышенное слюноотделение.
- Западание языка.
- В большинстве случаев пациент совершенно не может нормально разговаривать, есть и двигать челюстью.
- Возникает общее недомогание. Пациента мучает головная боль и головокружение. Иногда повышается температура, и появляется сонливость.
Все эти симптомы можно считать общими. Они характерны для любых типов подобной травмы, но есть и более узкие признаки, от которых зависит классификация переломов нижней и верхней челюсти.
Классификация переломов челюсти
Специалисты различают более десятка разных видов переломов, а лечение пациента полностью зависит от принадлежности травмы к тому или иному типу. В первую очередь можно выделить переломы нижней и верхней челюсти, но и эти группы делятся на несколько более мелких в зависимости от ряда признаков.
Виды переломов челюсти по тяжести травмы
- Закрытый перелом. При нем повреждается кость, но мягкие ткани вокруг остаются целыми. Этот вид патологии является менее опасным, так как лечение длится сравнительно недолго. Неогнестрельный закрытый перелом нижней челюсти без осложнений заживает за 3–4 недели.
- Открытый перелом. Осколки кости могут сместиться в сторону и повредить мягкие ткани, сосуды и суставы. Такую патологию можно узнать по сильному кровотечению. Чаще встречаются открытые переломы нижней челюсти.
Открытая травма опасна вдвойне, поскольку при ней высок риск бактериального поражения и сильной потери крови. Медицинская помощь должна быть оказана незамедлительно.
Виды переломов челюсти по смещению обломков
- Перелом без смещения. При такой травме кость может быть поделена даже на множественные фрагменты, но они находятся в стандартном положении и не смещаются по отношению друг к другу. Трещина может быть неполной. Травма легче подвергается лечению и несет за собой минимум последствий.
-
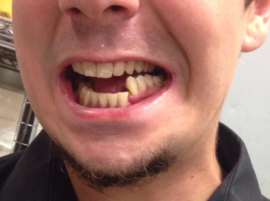 Перелом со смещением. В этом случае обломки челюсти меняют свое положение, что причиняет дополнительную боль и усложняет лечение. При открытых повреждениях кость всегда смещена. Перелом нижней челюсти со смещением встречается чаще, чем такая же травма верхней части черепа. Узнать повреждение можно по сильному отеку и асимметрии лица.
Перелом со смещением. В этом случае обломки челюсти меняют свое положение, что причиняет дополнительную боль и усложняет лечение. При открытых повреждениях кость всегда смещена. Перелом нижней челюсти со смещением встречается чаще, чем такая же травма верхней части черепа. Узнать повреждение можно по сильному отеку и асимметрии лица. - Оскольчатый перелом. Кость раскалывается на отдельные фрагменты разного размера, которые располагаются в хаотичном порядке. В большинстве случаев патология сопровождается повреждением мягких тканей, требует незамедлительной медицинской помощи и длительного лечения. Часто после стационара пациентам приходится обращаться еще и к пластическому хирургу.
Виды переломов челюсти по локализации травмы
Виды перелом нижней и верхней челюсти определяются не только симптомами, но и расположением:
- Средний перелом находится посередине кости.
- Если травма дислоцируется у боковых резцов, ее определяют, как резцовую.
- Клыковым переломом называется травма в области третьих зубов верхней или нижней челюсти.
- Трещина в районе подбородка обозначается как ментальная. Она является одной из самых распространенных челюстных травм из-за того, что подбородок у человека заметно выпирает.
- Ангулярный перелом может быть только на нижней челюсти. Он находится в углах этой кости, ближе к основанию черепа.
Врачи могут использовать и более обширную классификацию подобных травм. Сколько именно существует типов патологии, даже сложно представить – каждый случай индивидуален по-своему.
Первая помощь при переломе челюсти
Самое первое, что нужно делать, если человек сломал челюсть, – звонить в скорую помощь. Уже после этого можно принимать меры для облегчения состояния пострадавшего:
- Поскольку повреждения чаще всего появляются в случае ДТП, драк, падений, в первую очередь нужно убедиться, что жизни человека ничего не угрожает.
- При наличии нескольких неогнестрельных травм, сначала нужно заняться именно челюстью. Исключением являются открытые переломы других костей, если травма головы закрытая.
- Если идет кровь, к ране нужно прижать чистую, желательно стерильную ткань. Если повреждение небольшое, подойдет и вата.
-
 Если пациент без сознания, аккуратно переверните его набок. Очистите ротовую полость от сгустков крови и рвотных масс. Делать это нужно предельно осторожно, обмотав палец чистой тканью.
Если пациент без сознания, аккуратно переверните его набок. Очистите ротовую полость от сгустков крови и рвотных масс. Делать это нужно предельно осторожно, обмотав палец чистой тканью. - Затем следует уложить больного в удобную позу и постараться больше его не двигать. Если пациент в сознании, на сломанную челюсть накладывается пращевидная повязка, как на фото справа.
- Для уменьшения боли прикладывается лед. Если есть возможность, стоит дать пострадавшему обезболивающее. Эффективней всего в таком случае подействует инъекция внутримышечно. Из таблеток подойдут Анальгин, Напроксен, Ревалгин.
Поскольку пациент не в состоянии глотать, обезболивающую таблетку нужно растолочь и растворить в воде. Если человек без сознания, можно закачать жидкость в шприц без иглы и аккуратно вылить лекарство прямо в горло.
Лечение перелома челюсти

Шинирование
Как только пациент попадает в больницу, его отправляют на рентген, чтобы узнать, сломана ли челюсть, и определить точное расположение и степень опасности травмы. От классификации перелома зависят этапы лечения. В большинстве случаев будет сделано шинирование, но могут назначаться и дополнительные методы терапии.
На челюсть со стороны повреждения накладывается специальное пластиковое устройство или конструкция из проволоки. При травме с обеих сторон кости используется более сложное и жесткое изделие. После установки конструкции в области улыбки формируется череда петель. Крючки на верхней и нижней челюсти соединяются резинками.
Основная задача шинирования – сохранить неподвижность костной ткани ровно на столько времени, сколько будет заживать перелом челюсти. Обычно лечение длится от 3 недель до полугода.
При ангулярных травмах со смещением требуется наложение костного шва. Для этого трещину обнажают от мягких тканей, во фрагментах кости делают небольшие отверстия по всей длине разлома. Затем части соединяют между собой специальной проволокой и закрывают мягкой тканью.

После основной операции начинается реабилитация. Для более быстрой регенерации тканей используются магнитная терапия, ультрафиолетовое облучение, электрофорез кальция в месте перелома или другие лечебные процедуры.
Лечение перелома челюсти в домашних условиях
Через 3–4 недели, если перелом несложный, и человеку уже ничего не угрожает, его могут выписать из стационара. Обычно к этому моменту кость зарастает не полностью, поэтому специалист дает ряд рекомендаций для продолжения лечения в домашних условиях:
- При открытом переломе челюсти прописывают антибиотики, после выписки из больницы нужно продолжить принимать их дома.
- Для ускорения заживления назначаются поливитаминные комплексы, богатые кальцием и веществами, которые улучшают его усвоение.
- Лечить трещину в челюсти можно и народными средствами, но перед их применением нужно проконсультироваться с врачом. Больше всего специалисты одобряют парафинотерапию.
- После снятия шины придется носить в течение нескольких месяцев специальную фиксирующую повязку – сначала она надевается на весь день, а потом только на ночь.
- Если шину уже сняли, челюсть нужно разрабатывать. Ежедневно по несколько минут человек должен делать несложные упражнения: двигать челюстью из стороны в сторону, широко открывать и закрывать рот.
Все перечисленные рекомендации можно применять только в качестве дополнения к основному лечению, которое проходит в больнице. Вылечить перелом без медицинской помощи невозможно.
Питание при переломе челюсти
Из-за травмы усложняется процесс принятия пищи, ведь пациенту больно даже открывать рот, не говоря уже о жевании. И все же человек должен получать достаточное количество полезных веществ. От этого зависит, сколько времени будет заживать трещина в челюсти. При дефиците полезных веществ увеличивается срок лечения, и появляется больше осложнений, поэтому кормление пациента проходит по определенным правилам:
- Прямо в горло пациента вставляется резиновая трубка, через которую будет вводиться питательный раствор или жидкая пища. Обычно трубку ставят через участок, где отсутствует один или несколько зубов, что при повреждениях костей черепа бывает довольно часто. Если просвета нет, то трубка помещается в рот через щель после зуба мудрости. Такое питание удобно тем, что оно возможно даже в домашних условиях.
- Если пациент с переломом челюсти находится в реанимации, врачи делают капельницы со специальным раствором, богатым питательными веществами, витаминами и минералами. Если и это невозможно, используется питательная клизма.
- Основу рациона составляет перетертое мясо, смешанное с молоком или бульоном, детское питание, пюреобразные супы, блюда из фруктов и овощей, жидкие каши.
- Пациенту потребуется большее количество калорий, чем ему нужно обычно. Вдобавок повышается витаминно-минеральная ценность питания.
Последствия перелома челюсти
Такая сложная травма не может пройти бесследно, даже при правильном лечении присутствуют определенные осложнения:
-
 Деформация черт лица. Возникает асимметрия, иногда очень заметная (смотрите фото). Обычно такое последствие проявляется при переломе челюсти со смещением. При менее опасных патологиях, такое изменение практически незаметно.
Деформация черт лица. Возникает асимметрия, иногда очень заметная (смотрите фото). Обычно такое последствие проявляется при переломе челюсти со смещением. При менее опасных патологиях, такое изменение практически незаметно. - Потеря зубов и их искривление. Во многих случаях образуются просветы между зубами, нарушается прикус.
- Оставшиеся зубы могут шататься при жевании, чаще всего такое явление наблюдается после ангулярного перелома.
- У подавляющего большинства пациентов после лечения перелома хрустит челюсть. Причем это может длиться до конца жизни.
- Из-за жидкого питания возникают проблемы с желудочно-кишечным трактом.
Нужно понимать, что травмирование головы – это всегда опасно. Только правильная и своевременная медицинская помощь сведет количество последствий к минимуму.
Источник
