Нейропатия лучевого нерва после перелома
Нейропатия в области лучевого нерва руки – распространенная патология. Вызывается чрезмерным сдавливанием, воспалением или физическим повреждением нервного пучка, проходящего в области лучевой кости предплечья. Из-за такой анатомической особенности, этот пучок получил название лучевого нерва.
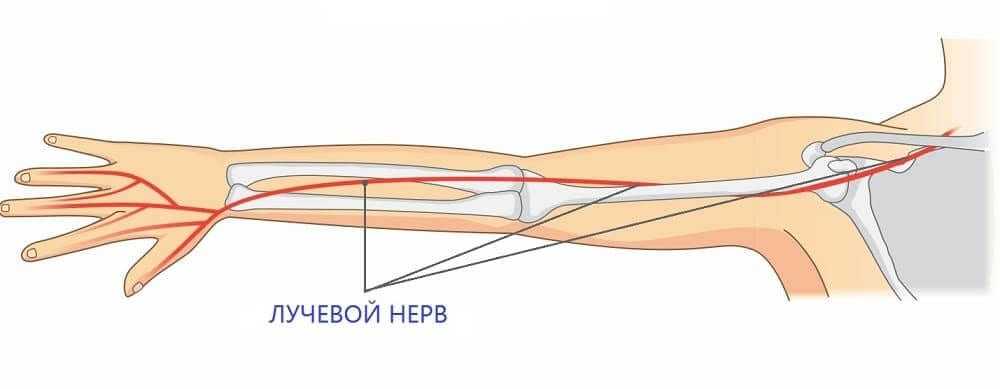
При повреждении лучевого нерва нарушается подвижность мышц, расположенных ниже места поражения этого своеобразного “кабеля”. Кстати, латинское название у него – nervus radialis.
Анатомическая характеристика
Началом рассматриваемого нервного пучка является плечевое сплетение. Из района большой грудной мышцы, он идет через всю руку к кисти.
В составе имеет волокна, которые воспринимают раздражение (чувствительные) и двигательные, обусловливающие сокращение мышц. Управляет первым, вторм и третьим пальцами, мышцами-разгибателями кисти.
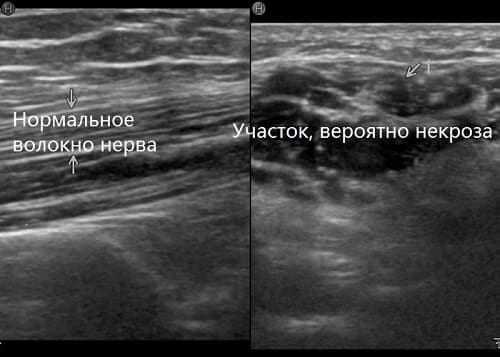
Нейропатия означает, что на каком-то участке лучевой нерв повреждается и теряет способность передавать адекватные импульсы. Проявляется это нарушением чувствительности (реже) или параличом мышц, за движения которых этот нерв отвечает (чаще).
Патология требует тщательного исследования, установления причины и комплексного лечения. К сожалению, последствия нейропатии устранить сложно. В случае гибели участка нерва (некроза) или разрыва пучка – невозможно.
Причины
Главными причинами проблем с нервными пучками верхней конечности, рук, становятся:
- инфекционные процессы в запущенной форме, не получившие лечения в необходимые сроки;
- травмы, в зависимости от стороны, посттравматическая нейропатия лучевого нерва может проявиться как слева, так и справа;

- тяжелое отравление, интоксикация;
- передавливание (компрессия) нерва, что бывает даже во сне с закинутой назад рукой;
- использование жестких подплечников костылей;
- перенапряжение мышц при физических упражнениях или тяжелой работе.
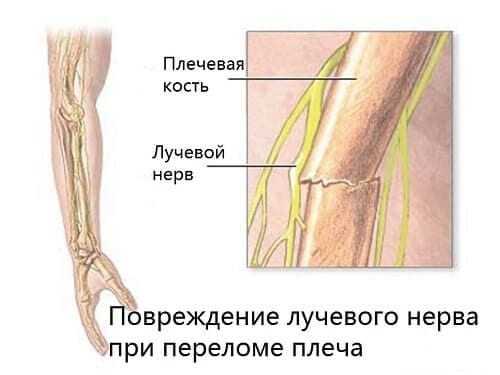
Серьезную опасность несут переломы плеча и предплечья. Ствол нерва может травмироваться сломанной костью до разрыва. Кроме того, есть риск сдавления его отеком мягких тканей в месте ушиба, повреждения.
Поэтому при любых повреждениях и травмах рук, в особенности – задней поверхности плеча, предплечья, нужно обращать внимание на начальные проявления нейропатии.
Симптомы заболевания
Главные симптомы поражения лучевого нерва вне зависимости от причины повреждения, примерно одинаковы, и различаются только по месту локализации.
Начиная с уровня повреждения ствола, отмечаются:
- развитие отека в месте поражения;
- утрата чувствительности ниже поврежденного участка;
- возникновение болезненных судорог, спазмов мышц руки;
- нарушение координации движений;
- снижение двигательной активности в поврежденной области, а затем и по всей руке.
При хронических процессах, чувствительность и подвижность руки снижаются медленно, порой – незаметно. В случае острой травмы, такие явления возникают мгновенно.
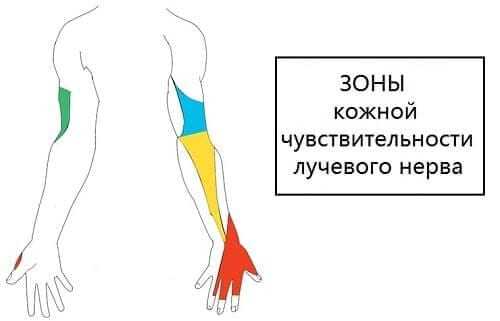
Резкие боли (невралгия) с покалыванием могут возникать при специфических движениях пальцев или в области локтя и предплечья. Учитывая области руки, за которые nervus radialis отвечает, о проблемах с ним говорят следующие симптомы:
- Паралич кисти, которая просто висит при поднятии руки перед собой. В неврологии даже есть такой термин, как “рука лучника”, характерная для грубой лучевой нейропатии.
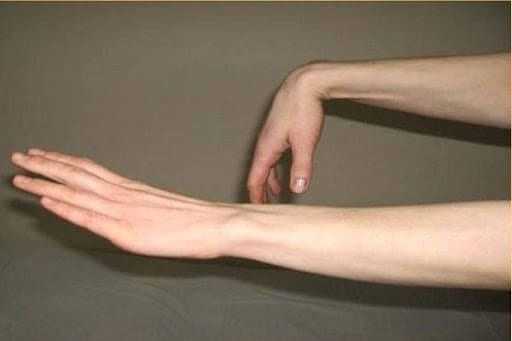
- Утрата кожной чувствительности (онемение) в области большого, указательного и среднего пальцев.
- Неспособность совершать этими пальцами движения. В частности – отвести первый (большой) в сторону.
Любое из подобных состояний – повод обратиться к врачу как можно скорее.
Диагностика
Главная задача – установить причину и место повреждения пучка.
Например, если волокна сдавливаются рубцами после травмы мягких тканей, нужно найти этот участок и сделать операцию невролиз лучевого нерва. То есть освободить его, убрать компрессию.
Чтоб полностью восстановиться от последствий нейропатии, посетить невролога нужно при первых симптомах, описанных выше. Доктор проводит осмотр и ряд тестов для уточнения функциональности руки. Параллельно идет анализ данных относительно причины патологии.
При отсутствии очевидных поводов (перелом, тяжелая травма мягких тканей), пациента нужно дообследовать. Человека отправляют на анализы крови, мочи (глюкоза крови, отравление тяжелыми металлами и т.д.).
В случае травмы обязательно проводят УЗИ периферического нервного ствола. Дополнительно организовываются консультации с хирургами и травматологами. Могут потребоваться инструментальные обследования, чтобы увидеть состояние нервных тканей.

Лечение
При появлении симптомов невропатии (неврита) лучевого нерва руки, особенно при парезе (параличе кисти), нужно срочное лечение, в Москве и других городах России для этого следует обратиться к неврологу.
После проведения диагностических мероприятий и выявления первопричины патологического состояния, назначают терапевтическую схему. Ее задачами является не только вылечивание нервной ткани, восстановления подвижности руки, но и устранение первопричины, приведшей к подобной патологии.
В лечении, врачи комбинируют несколько способов помощи. Методы комплексной терапии подбираются с учетом особенностей пациента.
В отдельных случаях, в качестве вспомогательного средства, прибегают к народным методам – согревание, примочки и компрессы. Но использовать их можно только как дополнительный компонент. И после консультации с доктором о добавлении конкретного рецепта к назначенному лечению.
Курс терапии предполагает использование медикаментов, физиотерапевтических процедур, специализированные физические нагрузки.
При разрыве нервной ткани проводится оперативное вмешательство. И как можно скорее: пучок сшивают, пока его волокна не погибли.
В некритических ситуациях, когда отсутствует сильная боль и угроза некроза со стороны нерва, лечение проводится в домашних условиях с регулярными посещениями врача.
Лекарственный компонент
Появление клинической картины повреждения лучевого нерва, служит поводом для медикаментозного лечения:
- Противовоспалительные средства, оказывающие дополнительный болеутоляющий эффект. Подбираются каждому пациенту, в зависимости от его состояния. Как правило, это быстродействующие лекарства, которые пьются короткими курсами. Использовать без назначения врача не рекомендуется из-за вероятных и нешуточных побочных эффектов.
- Противоотечные лекарства используются на первом этапе лечения, так как позволяют снизить отек и сдавление пучка. Используются недолго и аккуратно, под наблюдением лечащего невролога. Многие из них в качестве побочного эффекта выводят из организма калий, осложняя работу сердечно-сосудистой системы.
- Атихолинэстеразные медикаменты улучшают проводимость нервных тканей, восстанавливая нормальную передачу чувствительных и двигательных импульсов.
- Сосудорасширяющие средства улучшают кровообращение, способствуют восстановительным процессам в организме.
- Витамины группы B благоприятствуют восстановлению нервных тканей, улучшают их трофику (питание).
Врач может порекомендовать применение дополнительных лекарств и средств. В первую очередь, направленных на устранение первопричин, приведших к патологическому состоянию.
Физиотерапевтический компонент
Дополнительно, при лечении нейропатии лучевого нерва, для сокращения сроков восстановления и симптомах, говорящих об отсутствии острой патологии, применяют физиопроцедуры:

Лечебная гимнастика
Приоритетным методом восстановления при посттравматической невропатии лучевого нерва становится лечебная гимнастика.
Комплекс упражнений разрабатывается с учетом специфики самочувствия пациента и характера повреждения нервной ткани. Занятия проходят под наблюдением тренера, а впоследствии самостоятельно.
Базовые упражнения:
- Поставьте руку, согнутую в локтевом суставе на стол перпендикулярно поверхности. Предплечье при этом должно быть параллельно столешнице. Медленно и аккуратно разводите большой и указательный пальцы, опуская первый и поднимая второй. Сделайте 10 повторений.
- Положение не меняется. Указательный палец начинает опускаться, а средний при этом плавно поднимается. 10 стандартных повторений.
- Заставляйте фаланги пальцев работать при помощи здоровой руки. Возьмите их в ладонь и аккуратно сгибайте. В качестве финального движения заставьте больную ладонь сжаться в кулак при помощи здоровой руки. Проведите манипуляции 10 раз подряд.
Действенными, и при этом щадящими, считаются такие упражнения:
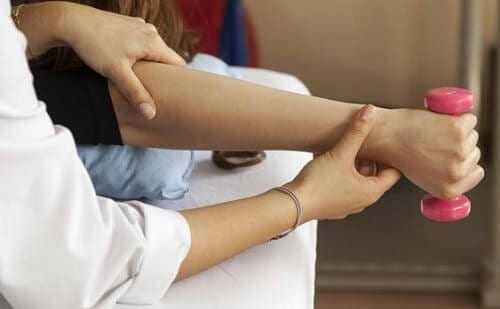
- массируйте фаланги больных пальцев постепенно их выпрямляя;
- каждый палец поочередно опускайте и поднимайте, а затем с помощью здоровой руки оттягивайте назад, начинать лучше с большого пальца;
- удерживайте груз, поначалу небольшой, сколько сможете, постепенно нараащивая массу;
- совершайте вращательные движения каждым пальцем попеременно, а затем всеми одновременно;
- поставьте кисть ребром на стол, сжимайте и разжимайте пальцы резкими движениями, не помогая себе здоровой рукой.
Улучшение подвижности будет заметно уже через несколько сеансов.
Профилактика
Чтобы избегнуть развития невралгии лучевого нерва левой или правой руки и тем более некроза, нельзя забывать о профилактике заболевания. Так как оно развивается не только после травм, но и вследствие нарушений обмена веществ. Отмечается и при недостаточной физической активности.
Действия, которые сохранят ваше здоровье, просты и полезны для общего самочувствия:
- восстановление обменных процессов в организме, при любых сбоях в обмене веществ возрастает шанс заболеваний нервной системы;
- самомассаж кистей и предплечий, если в них чувствуется усталость;
- здоровый образ жизни и физические нагрузки, в идеальном случае – регулярные спортивные тренировки;
- своевременное лечение вирусных, инфекционных заболеваний;
- сон в правильной позиции, при которой конечность не будет пережата;
- употребление необходимого количества витаминов и необходимых микроэлементов.

При низкой физической активности, например – сидячая работа за компьютером, регулярно делайте зарядку. Разминаясь через определенные промежутки времени, хотя бы каждые 25 минут. Также не забывайте о сбалансированном питании, добавках в меню витаминов группы B.
Самым важным аспектом профилактики паралича (невроза) лучевого нерва, клинов, является отсутствие повреждений, травм. Занимаясь спортом, активными видами деятельности, физической работой, помните о мерах безопасности.
Список использованной литературы
- Extra-articular distal-third diaphyseal fractures of the humerus: A comparison of functional bracing and plate fixation / A. Jawa, P. McCarty, J. Doornberg, M. Harris, D. Ring // J. Bone Joint Surg. Am. 2006. 88, No 11. P 2343-2347.
- Ristic S., Strauch R.J., Rosenwasser M.P The assessment and treatment of nerve dysfunction after trauma around the elbow // Clin. Orthop. Relat. Res. 2000. No 370. P 138-153.
- Стадников В. В. Ошибки и осложнения при медицинской реабилитации больных с переломами костей верхней конечности, осложнёнными повреждением нервов: автореф. дис. … канд. мед. наук. Л., 1985. 14 с.
- Томилов А. Б., Зубарева Т. В., Кузнецова Н. Л. Динамическая оценка нервно-мышечного аппарата конечностей после транспедикулярной фиксации при неосложненных нестабильных переломах грудного и поясничного отделов позвоночника // Травматологии и ортопедия России. 2011. № 4.
- Худяев А.Т., Мартель И.И., Самылов В.В., Мещерягина И.А., Россик О.С. Малоинвазивные методы лечения повреждений периферических нервов. Гений ортопедии. 2012; 1: 85—8.
- Кхир Бек М. Комплексная диагностика и оптимальный подход к лечению травматических повреждений лучевого нерва: автореф. дис. канд. мед. наук. — М., 2009. — 24 с.
Источник
На чтение 10 мин. Опубликовано 25.07.2019
 Нейропатия лучевого нерва – распространенное заболевание, которое обычно возникает из-за сдавливания нерва.
Нейропатия лучевого нерва – распространенное заболевание, которое обычно возникает из-за сдавливания нерва.
Проблема может возникнуть и по другой причине. Обязательно проводится лечение.
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Симптомы патологии
 Симптомы напрямую зависят от типа поражения. Всего существует 3 типа.
Симптомы напрямую зависят от типа поражения. Всего существует 3 типа.
При первом типе повреждается подмышечная впадина. Врачи называют это заболевание “костыльный паралич”.
При этом типе у больного наблюдаются симптомы:
- Потеря чувствительности пальцев;
- Слабость в мышцах: при попытке поднять руку у больного будет “свисать” кисть;
- Атрофия трехглавой мышцы плеча.
- Тяжело разгибать, сгибать кисть, предплечье;
- Сильные боли, покалывания в пальцах.
При втором типе повреждается нерв в области средней части плеча. Пациент может спокойно разгибать предплечье, но присутствуют онемение кисти, сложность в разгибании фаланг.
При третьем типе возникает компрессия в области локтевого сустава.
Часто пациенты сталкиваются с проблемами:
- Отечность в месте поражения нерва;
- Спазмы, судороги;
- Трудности при совершении любых действий руками;
- Сильные боли в областях локтевого, лучезапястного суставов;
- Проблема с координацией движений верхних конечностей.
Есть и общие признаки патологии:
- Отечность;
- Судороги, спазмы, непроизвольные мышечные сокращения;
- Ощущение “мурашек”;
- Возникновение боли при сгибании, вращении кисти;
- Нарушение координации движений;
- Проблемы при совершении движений руками.
Травматическая невропатия лучевого нерва
Нейропатия может возникать при травмах. Нерв поражается при:
- Переломе кости плеча;
- Травмах плечевого, локтевого суставов руки;
- Вывихе предплечья;
- Изолированном переломе верхней части лучевой кости.
Лечение заболевания
Перед назначением схемы лечения врач проводит диагностику заболевания с помощью:
- Электромиографии;
- Электронейрографии;
- Рентгенографии;
- МРТ.
Иногда может потребоваться лабораторное обследование: специалист проведет гормональные тесты, биохимию, общий анализ крови, общий анализ урины.
После установления причины неврита специалист назначит комплексное лечение, при котором пациент должен принимать лекарственные средства, вовремя посещать физиотерапевтические процедуры.
Пациенту выписывают:
- Препараты, расширяющие сосуды;
- Противовоспалительные лекарственные средства;
- Витамины группы B;
- Средства против отеков;
- Антихолинэстеразные лекарства.
К физиотерапевтическим процедурам относятся:
- Лечебная гимнастика, которая подбирается для каждого пациента индивидуально;
- Массаж;
- Иглорефлексотерапия;
- Лечение с помощью грязи;
- Озокерит;
- Магнитная терапия.
Если консервативное лечение синдрома не дает результатов, то прибегают к хирургическому вмешательству.
Как поможет криолечение при нейропатии
Криотерапия – один из методов физиотерапии, при котором на организм пациента влияют низкой температурой (от -70 до -130 градусов). Есть 2 вида криотерапии:
- Общая, которая оказывает действие на весь организм. При данном типе используют пар жидкого азота.
- Локальная, действующая на конкретный участок организма. Используется лед, холодный воздух или жидкий азот.
Благодаря холоду в начале процедуры сосуды сужаются, а в конце терапии они снова расширяются, насыщая ткани организма питательными веществами и кислородом. Холод нормализует работу нервной системы, что позволяет улучшить состояние пациента.
Нейропатия – что это, причины появления, формы и симптомы
Нейропатия – поражение нервных волокон невоспалительного характера, не всегда сопровождающееся болевым синдромом. Пациенты обычно говорят о покалываниях, онемении, проблемах с чувствительностью определенной зоны, снижении степени подвижности конечностей.
Некоторые формы патологии связаны с дисфункциональными изменениями мочеполовой системы, органов ЖКТ.
Причина – пораженные нервы вызывают нарушение питания мышц, ограничивают их функции. Мышцы перестают нормально сокращаться, нервы некорректно передают импульсы, в результате степень чувствительности конкретной зоны падает.

Прогрессирование нейропатии занимает значительное время, в течение которого симптомы заболевания могут отсутствовать. Провоцирующими факторами к развитию патологических изменений будут стрессы, употребление алкоголя, обострения хронических заболеваний.
Формы нейропатии:
- Хроническая сенсомоторная – для нее характерна положительная симптоматика неврологического характера, которая проявляется или усиливается ночью, в состоянии покоя. С отрицательными симптомами сталкиваются тяжело больные пациенты. В запущенных стадиях развивается характерная деформация ступней, пальцевых фаланг, сопровождающаяся ограничением суставной подвижности.
- Острая сенсорная – форма сопровождается выраженной сенсорной симптоматикой, разные виды чувствительности, основные рефлексы могут сохраняться. Боль выраженная, пациент часто резко теряет вес, могут развиваться нервные нарушения, депрессивные расстройства. При углубленном исследовании диагностируются измененные показатели гликемического индекса (гликемический контроль может ухудшаться или улучшаться). Патогенетическая основа – формирование артериовенозных шунтов с образованием замещающих сосудистых структур внутри интраневрального тока крови.
- Гипергликемическая – вызывает обратимые неврологические изменения быстро, к основным относят умеренную симптоматику сенсорного типа, нарушение нормальной скорости распространения нервного возбуждения по волокнам. Форма проявляется у лиц с выявленным впервые заболеванием, склонным к ухудшению функции гликемического контроля. Нормализация текущих показателей гликемии приводит к облегчению степени выраженности неврологической симптоматики.
- Автономная – одна из часто встречающихся форм диабетической невропатии. Может иметь разные проявления с учетом тяжести течения.
- Мультифокальная и фокальная – это тоннельные формы нейропатии, развиваются у лиц преклонного возраста (исключения бывают, но редко). Самая известная форма – тоннельная, локализованная в запястном канале, вызываемая сдавливанием срединного нерва поперечной запястной связкой.
- Краниальная – редко встречающийся вид, обычно диагностируется у стариков, пациентов, которые давно болеют сахарным диабетом.
- Амиотрофия диабетическая – встречается в возрасте после 50-60 лет, сопровождается атрофией мышц бедра, симптоматика тяжелая, пациенты жалуются на сильные боли.
- Хроническая воспалительная – развивается в результате быстрого прогрессирования полинейропатии. Лечение длительное иммуномодулирующее, предполагает применение азатиоприна, плазмафереза, кортикостероидов, внутривенных вливаний иммуноглобулинов.
Главный фактор риска и причина развития нейропатии – сахарный диабет. Он, как и интоксикации, травматические воздействия, вызывает поражение нервных волокон. Затрагиваются в первую очередь те нервы, которые отвечают за передачу импульсов в конечностях – отсюда онемение пальцев ног, рук, боли, нарушение чувствительности.
Автономная нейропатия всегда сопровождается сбоями в работе внутренних органов и систем, проблемами с мочеполовой, выделительной, пищеварительной функциями.
Пациент с диагнозом диабет должен контролировать показатели глюкозы в крови – если они повышены, нарушится снабжение мышц кровью. Со временем они атрофируются, изменится структура кожных покровов, а их восстановление проходит долго и тяжело.
Нужно избегать употребления токсичных веществ: в основном алкоголя и его суррогатов, мышьяка, тяжелых металлов, агрессивных лекарств. Токсическая нейропатия вызывает преимущественно повреждения нервов конечностей, при алкоголизме она есть у всех, но жалобы возникают не всегда.
Травматические нейропатии – последствия сдавливания нервов в результате переломов костей, неправильного формирования рубцовой ткани, травмирования нерва растущим новообразованием.
Как диагностируют нейропатию любого типа
Порядок диагностики нейропатии:
- Сбор клинического анамнеза, разбор жалоб.
- Осмотр ног, оценка их состояния.
- Оценивание установленных симптомов.
- Применение электрофизиологических методов обследования.
- Другие диагностические методики: биопсия нерва, панч-биопсия кожи, неинвазивные методики.
Сначала врач должен опросить пациента на предмет основных жалоб, задать ему наводящие вопросы, расспросить об ощущениях, вызываемых прогрессирующей патологией.
Типичная симптоматика нейропатии: парестезии, покалывания, чувство жжения, прострелы в состоянии покоя, выраженная боль даже при отсутствии раздражителя. Нужно выяснить, когда появились симптомы, с чем они связаны, усиливаются ли в ночное, вечернее время.
Осмотр стоп и других частей конечностей обязателен, он покажет наличие кератоза (мозолей) в областях с избыточным давлением, обратит внимание на повышенную сухость кожи, наличие изъязвлений, явных деформаций стоп.
Для анализа субъективных и объективных симптомов применяются соответствующие шкалы, опросники. Независимо от применяемой шкалы, визуальный анализ состояния конечностей проводится. Для определения тактильной чувствительности удобно использовать аппарат – монофиламент.

Болевой синдром тестируют путем укалывания тыльной поверхности стоп, области концевой фаланги пальца. Для проверки температурной чувствительности используют инструмент типа тип-терма. Сухожильные рефлексы исследуют с применением классической схемы – сначала оценивают ахилловы, затем коленные.
Электрофизиологические методы (например, стимуляционная электронейромиография) дополняют результаты общей клинической диагностики.
Они бывают:
- Неинвазивные – объективные и надежные;
- Оценивающие степень тяжести, динамику, характер прогрессирования патологии;
- Несущие информацию о функции нервных волокон, их структурных особенностях;
- Проводящие дифференциальную диагностику нейропатий.
Недостаток электрофизиологической диагностики в том, что она достаточно болезненная.
Самые известные лекарства, мази, таблетки для лечения
Лечение нейропатии должно быть комплексным, оно предполагает точную постановку диагноза и работу с заболеванием, которое стало первопричиной патологических изменений в организме.
Примеры:
- Терапия сахарного диабета;
- Отказ от алкоголя;
- Выведение остатков токсинов, которые вызвали поражение нерва;
- Лечение травмы.
Непосредственное воздействие на пораженный нерв, ткани, которые окружают его, возможно благодаря массажам, акупунктуре, ЛФК, физиотерапии.
Дополнительно могут применяться препараты для восстановления функции, структуры нерва. Это витамины В группы и некоторые другие вещества. Часто врачи назначают таблетки “Мильгамма” с пиридоксином, бенфотиамином, купирующие боль и позволяющие снижать дозировки нестероидов.
Нужно придерживаться правильной диеты, сбалансировать содержание витаминов в рационе. При диабете больной следит за уровнем глюкозы в крови.
Метаболики, регулирующие кровоток препараты
Первая группа препаратов, используемых в лечении полинейропатии- метаболики. Они улучшают питание нервных тканей и волокон, эффективно борются со свободными радикалами, ускоряют кровоток. Но при нейропатии нижних конечностей эффективны не все препараты.
Принимать нужно такие:
- Тиоктовая кислота – мощный антиоксидант, используется медиками в мире. Сроки приема – 1-6 месяцев. Сначала кислота вводится внутривенно, потом больного переводят на терапию таблетками. Эффект накопительный, в первые дни приема его ожидать рано.
- Инстенон – комплексный трехкомпонентный препарат. Формула расширяет сосуды, активирует работу нейронов, улучшает передачу импульсов, запускает активные процессы кровотока. Питание нервов улучшается, и они начинают активно выздоравливать. Средство применяют курсами, форма выпуска – инъекции и таблетки.
- Церебролизин – белковое лекарство, получаемое из головного мозга свиней. Мощный нейрометаболик, останавливающий разрушение нервных клеточных структур, ускоряющий белковый синтез. Церебролизин сохраняет нервные клетки живыми или как минимум повышает шансы на это. Формы введения препарата: внутривенная и внутримышечная.
- Пантотенат кальция – препарат, стимулирующий регенерационные процессы, восстанавливающий периферические нервные волокна.
- Мексидол – мощнейший антиоксидант, который действует на мембранном уровне. Он восстанавливает клеточные структуры и обеспечивает нормальное прохождение импульсов. Мексидол повышает стойкость волокон к отрицательным стрессовым воздействиям среды.
- Цитофлавин – комплексный антиоксидант, восстанавливает энергетический нейронный обмен, нейтрализует негативное действие свободных радикалов, помогает клеткам выстаивать при дефиците питательных веществ.
Чаще из указанного списка назначают Тиоктовую кислоту, Актовегин.
Витамины
Витамины в лечении полинейропатии применяют. – это препараты В группы (В1, В6, В12). Их дефицит сам вызывает поражение периферических нервов. Желательно применять комбинированные, а не однокомпонентные формы.
Инъекции и таблетки одинаково эффективны, идеальный в вашем случае вариант порекомендует врач. В уколах витамин В может идти в чистом виде и с лидокаином. Для достижения стойких результатов нужен минимум месячный курс.
Популярный препарат этой категории – Келтикан. Он, помимо витамина В12, содержит фолиевую кислоту, уридинмонофосфат.
Средства, улучшающие качество проведения нервного импульса
При выраженных нарушениях чувствительности или ее полной утрате, мышечной слабости назначаются антихолинэстеразные средства, которые повышают проводимость нервно-мышечных волокон.
В случае дефектов, локализованных в нервных оболочках, препараты улучшают прохождение импульса по оставшимся, не затронутым ранее участкам. Дополнительно назначаются препараты, ускоряющие регенерацию нервов. За счет этого мышечная сила с чувствительностью сохранятся.
Препараты группы:
- Аксамон;
- Нейромидин;
- Амиридин;
- Ипигрикс.
Они имеют идентичный состав, одно активное вещества. Формы выпуска – таблетки, ампулы для инъекций. Курс лечения – 1-2 месяца.
Перечисленные препараты применяются в лечении полинейропатий разной этиологии, всех форм. Лучше они работают в комплексе, курс терапии длительный, нужен постоянный контроль.
Особенности питания при патологии
При обнаружении этого заболевания необходимо начать его лечение и скорректировать рацион питания, в зависимости от причины функционального нарушения ног.
Питание больного должно быть правильным, сбалансированным. Содержать необходимые микроэлементы, витамины, полезные жиры, углеводы и белки для поддержания всего организма в рабочем состоянии, и способность сопротивления этому заболеванию.
Стараться исключить из своего рациона еду, которая может нанести вред, и усугубить состояние этого заболевания. Например, это сильно острые, копчено-соленые или соленые блюда, разные консервы, майонез, кетчуп, магазинные соусы.

Ограничить до минимума потребление колбасных и кондитерских изделий. Не употреблять алкоголь, газированные напитки, не курить сигареты. Любая еда с красителями тоже должна быть исключена из питания.
Если причиной развития такой патологии стал сахарный диабет, то нужно подобрать специальную диету, снижающую уровень сахара в крови, и поддерживать его на нормальном уровне. При такой диете необходимо питаться часто и мелкими порциями. Рекомендовано не употреблять сладости и мучные продукты. Стараться не допускать чувство голода. Для его утоления лучше сделать перекус из легких продуктов.
Если причиной этого заболевания стало отравление организма токсичными веществами, лекарственными препаратами, алкоголем, то больному рекомендовано больше употреблять жидкости и молочных продуктов, выступающих в роли сорбентов. Употреблять продукты, богатые клетчаткой. Строго запрещено употребление спиртосодержащих напитков.
Рацион питания при нейропатии играет важную роль. При употреблении здоровой пищи и проведении лечения, возможность выздоровления увеличивается.

Источник
