Нагноение при открытый перелом кости

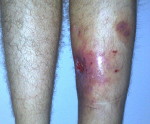
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.
Посттравматический остеомиелит
Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
скелетного вытяжения
.
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Источник
Автор Ирина На чтение 6 мин. Просмотров 555 Опубликовано 02.07.2018
Открытый перелом ноги является опасной патологией, требующей немедленного оказания медицинской помощи. Повреждение такого характера предполагает длительный период лечения и восстановления. Вылечить травму в домашних условиях, не прибегая к медицинской помощи, невозможно.
Открытый перелом ноги: причины
К открытому перелому ноги могут привести такие ситуации:
- Падение с высоты на выпрямленные ноги;
- Дорожно-транспортное происшествие (ДТП);
- Неправильное проведение усиленных физических нагрузок при остеопорозе.
Риск возникновения травмы может повышаться у детей, по причине их подвижности и неосторожности, а также у людей пенсионного возраста, в силу хрупкости их костей. Часто причиной появления открытых переломов ноги является профессиональная спортивная деятельность. Высокий риск травмирования костных тканей наблюдается у футболистов, тяжелоатлетов и прыгунов в длину и с шестом.
Клинические проявления
Определить наличие открытого перелома ноги достаточно просто по сопровождающим травму симптомам. Основным признаком повреждения является наличие кровоточащей раны, из которой проглядывает часть сломанной кости.
Также открытый перелом сопровождается такими признаками:
- Опухание ноги и появление обширной гематомы;
- Сильная резкая боль, которая усиливается при попытках пошевелить поврежденной конечностью;
- Неестественна подвижность ноги в месте разлома костной ткани.
В том случае, когда открытый перелом сопровождается смещением поврежденной кости, нога может деформироваться, искривляться и визуально укорачиваться.
Что делать в первую очередь при открытом переломе ноги
После вызова скорой, пострадавшему при открытом переломе ноги обязательно нужно оказать первую помощь. До приезда бригады медиков необходимо выполнить такие действия:
- Остановить кровотечение путем наложения жгута. Для этого важно понять, какие именно сосуды повреждены, венозные или артериальные. При разрывах венозных сосудов кровь имеет темный багровый цвет и вяло вытекает из раны. В таком случае жгут накладывается на 15-20 см ниже раны. Если кровь имеет яркий светлый цвет и вытекает пульсирующим фонтаном – повреждена артерия и жгут в кратчайшие сроки необходимо наложить на 15-20 см выше раны. В качестве жгута может использоваться ремень, пояс, лента, тонкий шарф, презерватив, полоска ткани. При этом под жгутом должна находиться тканевая подкладка, чтобы избежать травмирования кожи. А после наложения сдавливающей повязки под жгут обязательно помещается записка с указанным на ней точным временем фиксации жгута.
- Укрыть пострадавшего теплым пледом или одеялом.
- Дать обезболивающее или противовоспалительное средство с болеутоляющим эффектом. Подойдет Анальгин, Ибупрофен, Диклофенак, Кетопрофен.
- Поврежденную конечность иммобилизировать, подложив по бокам от нее, и под саму ногу, картон, ветки, доски, пенопласт или свернутое одеяло.
- Рану необходимо продезинфицировать. Для этого может использоваться медицинский этиловый спирт, водка, Хлоргексидин или перекись водорода. Жидкость понемногу наливается на саму рану. Протирать повреждение категорически нельзя. Затем края раны аккуратно промачиваются чистой тканью, смоченной в дезинфицирующем медицинском средстве. Также края раны можно слегка обмазать зеленкой. Йод для этих целей стоит использовать крайне осторожно, поскольку он может вызвать серьезное раздражение и даже ожоги тканей.
- На промытую рану накладывается неплотная стерильная повязка. Ее можно сделать из чистой ткани или сложенного в несколько слоев бинта.
Дополнительное обезболивание обеспечит прикладывание холода. Однако при открытом переломе источник холода нельзя прикладывать непосредственно на травму. Его необходимо замотать в тонкую чистую ткань и периодически прикладывать к коже на расстоянии в 5-10 см от края раны.
Методы диагностики
Диагностика открытого перелома проводится таким образом:
- Визуальный осмотр у врача травматолога;
- Рентгенография повреждения.
 Для постановки точного диагноза всегда нужен рентгеновский снимок
Для постановки точного диагноза всегда нужен рентгеновский снимок
Определить наличие открытого перелома травматолог может при визуальном осмотре. Однако для постановки точного диагноза необходим рентгеновский снимок, на котором можно увидеть имеющиеся осложнения в виде дробления или сдвигов кости.
Открытый перелом ноги: способы лечения
Лечение патологии проводится только хирургическим путем. Однако перед началом операции производится тщательная подготовка конечности. Она включает в себя такие мероприятия:
- Тщательное обмывание ноги мыльным раствором. Проводится несколько раз для предотвращения попадания грязи в рану во время операции.
- Удаление из раны всех инородных предметов, а также осколков кости и отмерших тканей.
- Обработка раны, а также костных обломков средних и крупных размеров антисептиками.
Все эти процедуры, как и последующая операция, проводятся под спинальной или общей анестезией. Хирургическое вмешательство предполагает выравнивание сломанной конечности, и выкладывание отдельных обломков кости крупного и среднего размера в их естественное положение.
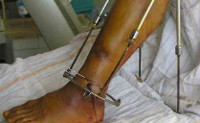
При необходимости проводится дополнительная фиксация костных тканей с помощью металлических штифтов, пластин или аппарата Илизарова. После сопоставления осколков, кости закрываются мягкими тканями. Рана сшивается саморассасывающимися нитками. В промежутках между швами устанавливается дренаж. Он необходим, чтобы избежать скопления жидкостей в сшитых тканях и развития гнойных воспалительных процессов.
 Илизарова – аппарат, предназначенный для длительного скрепления фрагментов костной ткани
Илизарова – аппарат, предназначенный для длительного скрепления фрагментов костной ткани
Также с целью предупреждения осложнений в виде нагноений иммобилизация с помощью наложения гипса или ношения лонгеты, проводится после полного заживления раны. До этого момента костные ткани обычно фиксируются при помощи аппарата Илизарова. В течение этого времени пострадавший должен соблюдать абсолютный двигательный покой.
Скорость заживления раны после операции зависит от индивидуальных особенностей организма и наличия осложняющих регенерацию тканей заболеваний, в виде сахарного диабета или патологий щитовидной железы. Обычно рана по шву затягивается в течение 1-1,5 недель. Однако до полного ее заживления и сращивания переломанных костей ступни или верхней части ног может пройти 2-3 месяца.
Медикаментозная терапия
В период после операции больному необходим прием ряда медикаментов, позволяющих купировать боль, снять воспалительный процесс, а также ускорить процесс регенерации костных тканей. В качестве обезболивающих и противовоспалительных могут использоваться препараты:
- Кетанов;
- Диклофенак;
- Ибупрофен;
- Парацетамол;
- Анальгин.
В первую 1-1,5 недели после операции больному необходимо принимать антибиотики. Это позволит избежать развития инфекционных осложнений.
Для стимулирования регенеративных свойств тканей применяются иммуномодулирующие препараты, а также хондропротекторы и нейропротекторы.
Питание должно включать в себя молочные продукты и пищу богатую на витамины и желатин.
Открытый перелом ноги: осложнения
К осложнениям открытого перелома ноги можно отнести такие патологии:
- Ограниченность движений конечности;
- Низкая чувствительность ноги;
- Укорочение или удлинение конечности;
- Деформация ноги;
- Хромота;
- Частые боли в конечности;
- Нагноения.
К наиболее опасным осложнениям относится воспалительный процесс с нагноением в костных и мышечных тканях. При несвоевременном лечении этой патологии существует риск разрушения и некротизации кости, а также заражение крови с последующей ампутацией конечности.
Открытый перелом ноги: реабилитация
Реабилитация больного обычно предполагает длительный период восстановления двигательных функций ноги.
 Массаж обязательно входит в список процедур по реабилитации после перелома
Массаж обязательно входит в список процедур по реабилитации после перелома
Для этого пациенту показаны такие процедуры:
- Физиотерапия. Включает в себя посещение сеансов ударно-волновой, лазерной, магнитной терапии, электрофореза и кварцевания;
- Массаж;
- Лечебная гимнастика. Помогает разработать мышцы, устранить скованность движений.
Все эти процедуры позволяют улучшить процессы кровообращения и метаболизма в поврежденных тканях, а также способствуют усилению регенерации. Однако для заметного положительного эффекта, больному необходимо принимать процедуры курсами, не менее 8-12 сеансов из каждого назначенного вида лечения.
Иммобилизирующая гипсовая повязка или лонгет после сращивания шва носится 2,5-3 месяца. После ее снятия в течение следующих 1,5 месяцев рекомендуется периодическое использование ортопедической повязки и специальной обуви.
Нагрузка на поврежденную ногу должна увеличиваться постепенно. Однако делать это можно не ранее чем спустя 6 месяцев после заживления травмы.
Источник
Посттравматический остеомиелит является серьезным заболеванием, возникающим после травмы костей или операционного вмешательства. Болезнь поражает как мужчин, так и женщин любого возраста.
Причины и особенности
Причиной возникновения заболевания являются болезнетворные бактерии и микроорганизмы, вызывающие гнойное воспаление костей. Чаще всего это золотистые стафилококки. Микроорганизмы попадают в костные и хрящевые ткани во время пореза, травмы или перелома. Различают следующие виды остеомиелита:
- посттравматический;
- огнестрельный;
- послеоперационный;
- контактный.
Любые открытые травмы и переломы способны привести к гнойному воспалению, если рана не была обработана должным образом.
Самыми уязвимыми участками человеческого тела являются те, где кость практически не защищена мягкими тканями. При переломе воспаление, как правило, возникает только на пораженном участке. При многочисленных травмах и переломах гнойные процессы захватывают не только кость и надкостницу, но и распространяются на область мягких тканей.
Огнестрельный остеомиелит является следствием заражения раны при огнестрельном ранении. Чаще всего кость поражается при значительном ранении, множественных травмах и смещении костных обломков.
Послеоперационный остеомиелит возникает при инфицировании раны во время хирургических манипуляций. Несмотря на обработку раны, в организме человека могут оставаться болезнетворные организмы, устойчивые к действию медикаментов. Кроме того, нагноение может произойти после введения спиц, наложения компрессионно-дистракционных аппаратов или скелетного вытяжения. Это спицевой остеомиелит, являющийся разновидностью заболевания.
Контактный остеомиелит является следствием распространения в окружающих кость мягких тканях болезнетворных микроорганизмов. В костномозговой канал бактерии попадают из смежных очагов инфекции. Такими очагами могут быть язвы на теле, абсцессы, флегмоны, стоматологические патологии и т. п. Этот вид заболевания чаще всего встречается у детей.
В группе риска находятся люди, ведущие асоциальный образ жизни, а также ослабленные физически, так как слабый иммунитет не способен бороться с бактериями, проникающими в человеческий организм.
Симптомы
Посттравматический остеомиелит сопровождается определенными симптомами. Это заболевание чаще протекает в хронической форме, главными признаками которой являются:
- покраснение и отечность пораженного участка тела;
- болезненные ощущения и гнойные выделения при пальпации;
- образование свищей;
- повышение температуры;
- ухудшение общего состояния;
- нарушение сна;
- слабость и отсутствие аппетита.
При анализе крови выявляются высокие показатели скорости оседания эритроцитов, нарастающие лейкоцитоз и анемия.
Острую форму заболевания характеризуют такие симптомы, как тяжелые разрушения костной ткани, значительная кровопотеря, резкое снижение защитных сил организма, повышение температуры до фебрильных цифр. В области перелома возникают сильные боли, из раны обильно выделяется гнойная жидкость.
Помимо основных симптомов существуют и скрытые признаки остеомиелита. Их выявляют с помощью рентгенологического исследования не ранее, чем через месяц после попадания в рану инфекции и начала воспалительных процессов. К таким скрытым симптомам болезни относятся:
- облитерация сосудов;
- замена мышечных волокон соединительной тканью;
- изменение надкостницы;
- частичная замена костного мозга соединительной тканью.
Диагностика
При обращении к врачу проводится первичный осмотр пациента. На начальных стадиях заболевания поставить диагноз можно только на основании клинических симптомов, так как рентгенологические признаки появляются только через 3–4 недели.
Для изучения воспалительного процесса, степени его распространения и интенсивности пациенту назначают:
- локальную термографию;
- тепловидение;
- сканирование скелета;
- компьютерную томографию;
- фистулографию;
- рентгенограмму.
С помощью рентгена выявляются секвестры и очаги деструкции, зоны остеопороза и остеосклероза, деформация окончаний костных осколков. При огнестрельном остеомиелите на рентгеновских снимках видны металлические осколки, застрявшие в мягких тканях. Остальные методы диагностики позволяют детально изучить пораженную область, выявить причины гнойных процессов.
Лечение
Лечение посттравматического остеомиелита проводится незамедлительно. Врач ликвидирует воспалительный процесс и устраняет очаг нагноения. На ранних стадиях проводится консервативное лечение с помощью медикаментов. Пациент проходит курс приема антибиотиков с широким спектром действия. Для удаления гнойных скоплений делают пункцию. При легкой форме заболевания такого лечения бывает достаточно.
Если заболевание сопровождается образованием язв, свищей, секвестров, то проводится операция. Без хирургического вмешательства не обойтись и при выраженной интоксикации, сильных болях, нарушении функции конечностей. Также операция проводится, если консервативное лечение не дало положительных результатов.
Перед операцией в течение 10–12 дней пациент проходит необходимые обследования, дающие полную картину заболевания. Это позволяет медикам выбрать наиболее эффективный способ хирургического вмешательства, а также предотвратить возможные осложнения.
Во время операции хирург удаляет омертвевшие участки мягких тканей, некротизированные части кости, вскрывает гнойные образования. Костные дефекты исправляются различными фиксирующими конструкциями. После остеосинтеза пораженную область обрабатывают горячим физраствором, нитрофурановыми средствами и антибиотиками.
Восстановление и профилактика
После операции пациент проходит курс восстановительных процедур, таких как:
- электрофорез;
- УВЧ-терапия;
- лечебная физкультура.
В течение 3 недель остается обязательным прием антибиотиков. Их вводят внутривенно и внутриартериально. В период реабилитации важно принимать витамины и соблюдать диету, направленную на укрепление организма и повышение его защитных функций.
Эффективность лечения зависит от множества факторов: сложности заболевания, возраста пациента, наличия сопутствующих травм и т. д. Поэтому профилактика — лучший способ избежать вторичного воспаления после травмы или рецидива болезни после лечения. Любые травмы, порезы и повреждения должны быть качественно обработаны антибактериальными средствами.
Сразу после повреждения следует убрать из раны инородные тела. Своевременное обращение к врачу при сложных травмах предотвратит появление гнойных процессов в мягких тканях и распространение инфекции на кость.
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.
Посттравматический остеомиелит
Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
скелетного вытяжения
.
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.
КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.
МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Источник
Общие сведения
Чаще всего встречается остеомиелит челюстей, позвонков, плечевой и бедренной кости. Инфицирование красного костного мозга может происходить разными путями, при этом остеомиелит может протекать в разной форме и иметь разную степень тяжести.
Чаще всего заболевание встречается у детей и пожилых людей. У молодых людей и людей зрелого возраста — реже.
Причины остеомиелита
Главная причина развития остеомиелита — попадание в красный костный мозг инфекции. Чаще всего возбудителем являются бактерии-стафилококки. Инфицирование может происходить разными способами:
- Непосредственное попадание бактерий в кость во время травмы.
- Инфицирование во время хирургического вмешательства.
- Попадание инфекции в кость с током крови из хронических очагов воспаления.
Симптомы остеомиелита
Проявления заболевания зависят от того, каким путем произошло заражение. Если инфекция проникла в красный костный мозг с током крови, то часто в начале заболевания сильно ухудшается общее состояние, повышается температура тела, больной становится вялым, бледнеет. Примерно на 2-й день появляется сильная сверляща
