Лечение перелома пазух носа

Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
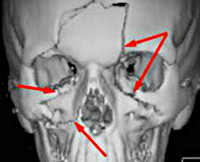
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Источник
Травмы носа
По происхождению травмы носа подразделяются на бытовые, спортивные, производственные и военного времени. Травмы военного времени обусловлены осколочными или пулевыми ранениями. Они, как правило, сочетаются с ранениями глубоких тканей лица и часто представляют угрозу для жизни пострадавшего.
По виду травмы носа делятся на повреждения мягких тканей, с переломом костного и хрящевого скелета, с повреждением соседних органов (глаз, скуловая область, нижняя челюсть, полость рта, ушная раковина, околоносовые пазухи и головной мозг).
Симптомы. В области удара синюшность и отек кожных покровов, нередко ссадины и размозжения, носовые кровотечения, нарушение носового дыхания и обоняния. Часто при травмах лицевой области появляются кровоизлияния в камеры глаза (гифема), смещение глазного яблока кнутри (энофтальм), диплопия и понижение остроты зрения.
Травмы носового скелета могут быть в виде трещин, вывихов, переломов костей и хрящей. Обычно вместе с переломом носовых костей наблюдаются переломы лобных отростков верхней челюсти. Носовые кости повреждаются при ударе как спереди, так и сбоку. При ударе сбоку может надламываться край грушевидного отверстия. Если удар достаточно сильный, нарушается носолобное сочленение и пирамида носа сдвигается в сторону или происходит западение костей носа и уплощение его спинки. Переломы и смещения чаще всего происходят по синостозам (костным швам) (рис. 1).

Рис. 1. Варианты перелома пирамиды носа: а — перелом хрящей крыльев носа и перегородки носа без смещения; репозиция не требуется; 6 — перелом хряща крыла носа с вдавлением его в полость носа; требуется репозиция при эндоназальном подходе с последующей фиксацией отломка внутренним тампоном; в — перелом хрящей наружного носа и перегородки носа со смещением пирамиды; требуется восстановление формы носа эндоназальным доступом и наружным воздействием с последующей тампонадой носа и наружной моделирующей повязкой; г — множественные переломы хрящей и костей носа со смещением пирамиды носа; требуется восстановление формы носа с восстановлением носовых ходов и формы носа
При травме носа отек развивается в течение нескольких часов и обычно сохраняется в течение двух-трех недель. При тяжелых травмах отечность мягких тканей маскирует переломы и долго препятствует определению истинной картины деформации наружного носа. При ощупывании носа в случае перелома его костей определяется крепитация. Через 48-72 ч между краями сломанной кости внедряется надкостница, отечная слизистая оболочка, скапливается свернувшаяся кровь, вследствие чего движение костей перестает сопровождаться крепитацией.
Нарушение обоняния при травмах носа может быть обусловлено обструкцией обонятельной щели отеком и гематомой или повреждением нервных обонятельных нитей. Назальная ликворея возникает при повреждении церебральных стенок верхних околоносовых пазух или при изолированном переломе ситовидной пластинки решетчатой кости.
Переломы носа бывают со смещением пирамиды носа или без смещения. Рентгено-графическое исследование проводят при боковой и носоподбородочной укладках.
Лечение определяется тяжестью и давностью нанесения травмы, степенью деформаций тканей, наличием признаков поражения головного мозга и другими осложнениями. При свежих боковых смещениях пирамиды носа осуществляют ее репозицию и наложение фиксирующей повязки. При тяжелых свежих травмах с нарушением целости мягких тканей носа и переломами костного скелета предпринимают хирургическое вмешательство при соблюдении профилактики инфекционных осложнений. В обязательном порядке три любой травме носа и челюстно-лицевой области показана консультация невролога.
Травмы околоносовых пазух
Механические травмы околоносовых пазух характеризуются ушибами, переломами без смещения и со смещением костных тканей. Переломы передних гвазух нередко сочетаются с переломами стенок глазницы.
Ушибы околоносовых пазух обычно сопровождаются кровоизлиянием в мягкие ткани соответствующего отдела лица и в пазуху с образованием гемосинуса, проявляющегося носовым кровотечением. Перелом передней стенки лобной пазухи приводит к ее западению и может сопровождаться блоком носолобного канала. Повреждения решетчатой кости, как правило, сопровождаются разрывом слизистой оболочки ячеек и подкожной эмфиземой, которая может распространяться на лицо и шею. При разрыве передней решетчатой артерии возникает кровотечение в орбитальную клетчатку.
Переломы области передней стенки верхнечелюстной пазухи обычно сочетаются с повреждением нижней стенки орбиты, глазного яблока, скуловой кости и решетчатого лабиринта.
Перелом клиновидной пазухи по существу является переломом основания черепа; при ударе по лицу наблюдается редко, может сопровождаться повреждением зрительного нерва, пещеристого синуса и стенки внутренней сонной артерии со смертельным кровотечением или образованием посттравматической аневризмы.
Открытые и закрытые переломы основания черепа. При открытых переломах обнажаются (или разрываются) участки твердой мозговой оболочки в области мозговых стенок околоносовых пазух. При обнаружении у пострадавшего гематомы в области верхнего отдела глотки можно предполагать, что произошел перелом основания черепа в зоне клиновидной кости и ее пазухи. При фронтобазальных переломах могут возникать нарушения функции I, II III и IV черепных нервов. Одностороннее нарушение обоняния указывает на локализацию перелома и место ликворной фистулы (при носовой ликворее). Одновременно могут возникать повреждения мозга, внутричерепные гематомы, посттравматические очаговые симптомы, брадикардия в сочетании с гомолатеральным расширением зрачка и отсутствием его реакции на свет.
Признаком разрыва твердой мозговой оболочки является назальная ликворея, обнаруживаемая при наклоне головы вперед. В назальном ликворе в свежих случаях имеется примесь крови, что затрудняет его идентификацию. Диагностическим признаком в таких случаях служит появление двухконтурного пятна на повязке или белье (симптом «двойного пятна»: в центре пятно крови, по периферии — желтое пятно от ликвора). Диагностировать носовую ликворею можно с помощью старинной «пробы с носовым платком» — при ликворе носовой платок после высыхания остается мягким, в то время как при высыхании носовой слизи (простой, аллергический риниты) ткань платка становится жесткой, как бы подкрахмаленной. При разрыве твердой мозговой оболочки может возникать пневмоцефалия: при лучевом исследовании черепа обнаруживается воздух в передней черепной ямке и мозговых желудочках.
Рентгенография является основным способом диагностики переломов околоносовых пазух. Наиболее информативны снимки в аксиальной проекции. Переломы глазницы выявляют на обзорном снимке черепа в прямой проекции. Переломы верхней челюсти выявляются на прямой и боковой обзорных рентгенограммах черепа, внутриротовом снимке, а также на снимке в носоподбородочной проекции. В сложных случаях применяют компьютерную томографию.
Лечение. При легких травмах придаточных пазух носа без открытых переломов и нарушений целости слизистой оболочки лечение, как правило, консервативное (системная антибиотикотерапия, при гемосинусе — пункция пазухи, вымывание сгустков крови, введение в синус антибиотиков, применение антигистаминных препаратов, седативных, местно — сосудосуживающих средств).
При травмах средней тяжести, сопровождающихся деформирующими переломами околоносовых пазух с ранением мягких тканей, применяют те же хирургические вмешательства, что и при хронических гнойных заболеваниях этих пазух. Первичную хирургическую обработку целесообразно проводить как специализированную помощь с репозицией обломков кости и пластикой мягких тканей.
При тяжелых травмах с наличием переломов основания черепа пострадавших направляют в нейрохирургический стационар. В хирургическом лечении, по показаниям, могут принимать участие ринолог и челюстно-лицевой хирург.
Прогноз при тяжелых травмах серьезный. В подавляющем большинстве случаев исход зависит от сроков и эффективности специализированного лечения.
Инородные тела носа и околоносовых пазух
Наличите инородных тел носа следует относить к травматическим повреждениям, поскольку вызываемые ими патологические изменения идентичны возникающим при проникающих ранениях.
Инородные тела полости носа
Инородные тела полости носа, попавшие через его преддверие, чаще всего застревают в нижнем носовом ходе, а поступившие через хоаны — в среднем носовом ходе. Нередко, особенно в детском возрасте, инородные тела носа сохраняются в полости носа длительное время (недели, месяцы и даже годы) и обнаруживаются лишь тогда, когда возникают осложнения в виде гнойного ринита.
Симптомы и клиническое течение. При длительном (более 3 дней) пребывании инородного тела в полости носа возникает отек слизистой, появляются односторонние слизистые, затем слизисто-гнойные, иногда сукровичные выделения, одностороннее затруднение носового дыхания, субъективная и объективная какосмия. При передней риноскопии определяется выраженная воспалительная реакция, отек слизистой оболочки, кровянистые слизисто-гнойные выделения. Эти явления маскируют инородное тело, которое в большинстве случаев визуально не определяется. При лучевом исследовании могут выявляться лишь рентгеноконтрастные инородные тела. Клиническое течение характеризуется постоянной назальной пиореей, обструкцией одной половины носа, болью в носу.
Лечение заключается в удалении инородного тела, которое в большинстве случаев производится при передней риноскопии. Нередко эта процедура удается с большим трудом, особенно у детей, что требует общего обезболивания. Если инородное тело не удается удалить через преддверие носа, можно попытаться протолкнуть его в носоглотку, однако при этом следует принять меры против его попадания в гортаноглотку. Длительное пребывание инородного тела в полости носа, особенно органического происхождения, приводит к его кальцификации и образованию «носового камня» (ринолита), удаление которого нехирургическим методом практически невозможно. В этих случаях их удаление проводят хирургическим путем.
К инородным телам следует относить и так называемые спонтанные ринолиты, которые развиваются в течение длительного времени, чаще у взрослых, и обусловлены в основном профессиональными вредностями (запыленность помещения).
Спонтанный ринолит образуется при выпадении солей из носовой слизи и скоплении их вокруг очага «кристаллизации». Ринолит содержит до 15-20% органических веществ; из неорганических — главным образом углекислые и фосфорнокислые соли кальция и магния. Форма ринолита самая разнообразная: округлая, овальная, клиновидная и др. В среднем вес ринолита колеблется от 1 до 5 г, однако встречаются и гигантские ринолиты, деформирующие пирамиду носа. Длительность пребывания ринолита в полости носа колеблется в широких пределах и иногда достигает многих лет и обнаруживается случайно.
Ринолит образует пролежни, покрывается грануляциями и корками. Нередко эти явления симулируют злокачественную опухоль полости носа, с которой его и следует дифференцировать.
Удаление ринолита нередко вызывает большие затруднения, особенно в тех случаях, когда он принимает форму слепка полостей носа. Чаще всего его удаление производится через преддверие носа. Для удаления больших ринолитов иногда производят резекцию перегородки носа, ее люксацию или резекцию нижней раковины.
Инородные тела околоносовых пазух
Чаще всего эти инородные тела относятся к предметам травматического происхождения (фрагменты холодного оружья, огнестрельные снаряды и др.) (рис. 2-5).

Рис. 2. Обломок ножа в верхней челюсти слева (по Шехтеру И. А. и соавт., 1968)

Рис. 3. Множественное огнестрельное ранение верхней челюсти и лица дробью (по Шехтеру И. А. и соавт., 1968)

Рис. 4. Рентгенограммы огнестрельных инородных тел околоносовых пазух (по Шехтеру И. А. и соавт., 1968): А — пуля в решетчатой кости; удалена доступом через верхнечелюстную пазуху с проникновением к инородному телу через верхнемедиальный угол пазухи; Б — осколок гранаты правой верхнечелюстной пазухи: удален путем вскрытия пазухи по Колдуэллу — Люку

Рис. 5. Огнестрельное инородное тело основной пазухи: а — до удаления; б — после удаления внутриносовым путем; 1 — шариковый элемент; 2 — турецкое седло; 3 — основная пазуха; 4 — зонд в отверстии, через которое было удалено инородное тело
Инородные тела могут длительное время находиться в той или иной пазухе ; виде инкапсулированных образований, не вызывая существенного беспокойства. Однако чаще всего на второй день после внедрения в пазуху возникает острое воспаление, характерное для огнестрельного ранения. К осложнениям инородных тел околоносовых пазух относятся флегмоны лицевой области, гнойные процессы со стороны орбиты, гематогенные менингиты и абсцессы мозга, остеомиелиты.
Лечение заключается в удалении инородного тела либо через раневой канал (ортоскопический метод по К. Л. Хилову), либо с использованием оного из общепринятых хирургических доступов, применяемых при хирургическом лечении воспалительных заболеваний околоносовых пазух. В некоторых случаях при отсутствии других вариантов применяют «атипичный» способ подхода к инородному телу с учетом кратчайшего к нему доступа.
При осложнениях применяют соответствующие хирургические вмешательства, направленные на элиминацию патологического очага с дренированием очагов инфекции, назначением массивных доз антибиотиков.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
Опубликовал Константин Моканов
Источник
