Эндопротезирование при чрезвертельном переломе
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Менькин З.Д.
1
Билык С.С.
1
Коваленко А.Н.
1
Близнюков В.В.
1
Амбросенков А.В.
1
Авдеев А.И.
1
Устазов К.А.
1
1 ФГБОУ «Российский ордена Трудового Красного Знамени научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена» Министерства здравоохранения Российской Федерации
В данной статье мы представляем результат и метод лечения нестабильного чрезвертельного перелома бедренной кости на примере пациентки 72 лет, который может быть использован у пациентов пожилой и старческой возрастной группы. Предлагаемые нами план и хирургическая техника лечения данной группы клинических случаев обоснованы с точки зрения особенностей эндопротезирования в условиях скомпрометированной целостности бедренной кости, в частности в 1-й и 7-й зонах Gruen, и представляют наше видение решения проблем с установкой и фиксацией компонентов эндопротеза. Выбор длинных ножек, фиксация серкляжем и использование цементных систем позволяют достичь удовлетворительной степени стабильности эндопротеза, потенциально уменьшив количество осложнений по сравнению с использованием систем интрамедуллярной фиксации, связанных как с ранним послеоперационным периодом, так и с периодом реабилитации, позволяя достичь хороших функциональных результатов и качества жизни пациентов. Использование эндопротезирования как метода выбора в данной клинической ситуации требовательно к хирургической технике. Сложности, которые могут возникнуть при установке бедренного компонента, влияют на выбор многих хирургов, склоняя в сторону методик интрамедуллярной фиксации, одновременно отсекая возможность эндопротезирования, которое, однако, при соблюдении определенных технических приемов позволяет достичь хороших результатов и ранней активизации.
эндопротезирование тазобедренного сустава
переломы шейки
двойная мобильность
интромедуллярные стержни
1. Göçer H., Coşkun S., Karaismailoğlu N. Comparison of treatment of unstable intertrochanteric fracture with different arthroplasty methods. Nigerian medical journal. 2016. Vol. 57 (2). P. 81-85.
2. Yong C., Tan C., Penafort R. Dynamic hip screw compared to condylar blade plate in the treatment of unstable fragility intertrochanteric fractures. Malays orthop. J. 2009. Vol. 3. P. 13-18.
3. Mavrogenis A.F., Panagopoulos G.N., Megaloikonomos P.D., Igoumenou V.G., Galanopoulos I., Vottis C.T., Papagelopoulos P.J. Complications After Hip Nailing for Fractures. Orthopedics. 2015. Vol. 39 (1). P. 108–116. DOI:10.3928/01477447-20151222-11.
4. Haidukewych G.J., Israel T.A., Berry D.J. Reverse obliquity fractures of the intertrochanteric region of the femur. J. Bone Joint. Surg. Am. 2001. Vol. 83. P. 643-650.
5. Mazen S., Julien G., Hassan K. The effectiveness of primarybipolar arthroplasty in treatment of unstable intertrochanteric fractures in elderly patients N. Am. J. Med. Sci. 2010. Vol. 2. no 12. P. 561-568.
6. Bottai V., Giannotti S., Dell’Osso G. et al. Atypical femoral fractures: retrospective radiological study of 319 femoral fractures and presentation of clinical cases Osteoporos Int. 2014. Vol. 25. no 3. P. 993-997.
7. Джусоев И.Г., Усубалиев К.Н., Дулаев А.К., Цед А.Н. Остеосинтез переломов шейки бедренной кости: динамический бедренный винт (DHS) или мини-инвазивная система Targon FN // Травматология и ортопедия России. 2015. № 3 (77). C.12-19.
8. Мугутдинов З.А., Черкасов М.А., Алиев А.Г Русскоязычная версия опросника Oxford Hip Score Языковая и культурная адаптация // Актуальные вопросы травматологии и ортопедии: материалы конференции молодых ученых Северо-Западного федерального округа. 2017. С. 70-72.
9. Davis T.R., Sher J.L., Horsman A., Simpson M., Porter B.B., Checketts R.G. Intertrochanteric femoral fractures. Mechanical failure after internal fixation. .J. Bone Joint Surg. Br. 1990. Vol. 72. P. 26-31.
10. Broström L.A., Barrios C., Kronberg M., Stark A., Walheim G. Clinical features and walking ability in the early postoperative period after treatment of trochanteric hip fractures. Results with special reference to fracture type and surgical treatment. Ann. Chir. Gynaecol. 1992. Vol. 81 (1). P. 66-71.
11. Grimsrud C., Monzon R.J., Richman J., Ries M.D. Cemented hip arthroplasty with a novel circlage technique for unstable intertrochanteric hip fractures. J. Arthroplasty. 2005. Vol. 20. P. 337 -343.
12. Sidhu A.S., Singh A.P., Singh A.P., Singh S. Total hip replacement as primary treatment of unstable intertrochanteric fractures in elderly patients. Int. Orthop. 2009. Vol. 34 (6). P. 789-792.
13. Buttaro M.A., Comba F., Piccaluga, F. Proximal femoral reconstructions with bone impaction grafting and metal mesh. Clinical orthopaedics and related research. 2009. Vol. 467 (9). P.25-34.
14. Kim Y.T., Yoo J.H., Kim M.K., Kim S., Hwang J. et al. Dual mobility hip arthroplasty provides better outcomes compared to hemiarthroplasty for displaced femoral neck fractures: a retrospective comparative clinical study. International Orthopaedics (SICOT). 2018. Vol. 42. P. 1241. DOI:10.1007/s00264-018-3767-4.
15. Darrith B., Courtney P.M., Della Valle C.J. Outcomes of dual mobility components in total hip arthroplasty. The Bone & Joint Journal. 2018. Vol. 100-B (1). P. 11-19. DOI:10.1302/0301-620x.100b1.bjj-2017-0462.r1.
Нестабильные чрезвертельные переломы у пациентов пожилого и старческого возраста связаны с повышенным риском осложнений, смертности и инвалидизации [1].
Нестабильность отломков и остеопороз не позволяют давать полную нагрузку на конечность в раннем послеоперационном периоде при использовании интрамедуллярных стержней.
Средний процент осложнений при использовании интрамедуллярных стержней с блокированием составляет 3–26% [2], сопутствующий остеопороз и нестабильность отломков достоверно увеличивают вероятность осложнений и ухудшают прогноз [3].
Зачастую методом лечения переломов у данной группы пациентов является интрамедуллярная фиксация с блокированием, что обосновано малой инвазивностью и преимуществами данной техники при работе с пораженной сенильным остеопорозом костью [1]. Частота неудовлетворительных результатов и осложнений при использовании остеосинтеза составляет 3–12%, несращение фрагментов или неправильное сращение – 2–5%, нестабильность единичных фрагментов – 56% случаев [4].
Однако существует мнение ряда зарубежных исследователей, что эндопротезирование является альтернативой остеосинтезу при чрезвертельных переломах у лиц старшей возрастной группы [5, 6].
Эндопротезирование тазобедренного сустава по сравнению с остеосинтезом (интрамедуллярным, пластинами) при нестабильных чрезвертельных переломах у пациентов пожилого и старческого возраста снижает риск инфекционных, тромбоэмболических осложнений и осложнений со стороны сердечно-сосудистой и нервной систем, а также полностью исключает проблему, связанную с консолидацией перелома или возникновением асептического некроза головки бедренной кости, позволяя дать полную нагрузку и активировать больного на следующий день после операции [7].
Цель исследования: предложить технику эндопротезирования при нестабильных чрезвертельных переломах с учетом биомеханических особенностей кости в условиях дефицита 1-й и 7-й зон Gruen.
Материал и методы исследования
Мы представляем результат лечения пациентки пожилого возраста, имеющей нестабильный чрезвертельный переломом бедренной кости, методом тотального эндопротезирования тазобедренного сустава с использованием длинной ножки цементной фиксации и применением системы двойной мобильности.
Анамнез
Пациентка 72 лет. Травму получила при падении с высоты собственного роста, оступилась при ходьбе. Для оказания специализированной медицинской помощи поступила на 15-е сутки после травмы с предварительным диагнозом: «Чрезвертельный перелом шейки правой бедренной кости». При поступлении жалобы на боли в области перелома, неопорность правой нижней конечности, пациентка доставлена и передвигалась сидя на кресле-каталке.
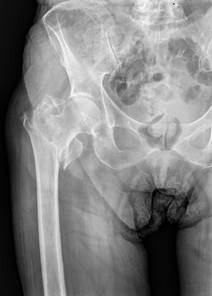
Была проведена рентгенография в прямой и боковой проекции (рис. 1).
Пациентка имела следующие сопутствующие заболевания: ишемическая болезнь сердца, хроническая сердечная недостаточность 1-й степени (ремиссия), дыхательная недостаточность 1-й степени, язвенная болезнь двенадцатиперстной кишки, хронический поверхностный гастрит, цереброваскулярная болезнь, энцефалопатия смешанного генеза, атеросклеротическое поражение церебральных артерий.
После проведения рентгенологической диагностики в стационаре установлен диагноз: «нестабильный чрезвертельный перелом правой бедренной кости (31-A33 по классификации AO/OTA)».
Для оценки функции тазобедренного сустава была использована шкала OHS [8].
Функция тазобедренного сустава по шкале OHS 18 баллов.
Клинический анализ крови от 12.02.2019: гемоглобин – 135 г/л (120–160 г/л); эритроциты – 3,76х1012/л (3,9–5,0х1012/л); лейкоциты – 6,9х109/л (4,0–9,0х109/л).
Биохимический анализ крови: общий белок – 70,70 г/л (120–160 г/л); глюкоза – 6,3264 моль/л (3,05–6,1 моль/л); общий билирубин – 9,10 мкмоль/л (5–21 мкмоль/л); СРБ – 86,44 мг/л (<5 мг/л).
Консультация терапевта от 12.02.2019: ишемическая болезнь сердца, хроническая сердечная недостаточность 1-й степени (ремиссия), дыхательная недостаточность 0–1-й степени. Язвенная болезнь двенадцатиперстной кишки. Хронический поверхностный гастрит. Цереброваскулярная болезнь. Энцефалопатия смешанного генеза. Церебральный атеросклероз.
Пациентка была прооперирована спустя 22 дня после получения травмы.
Хирургическая техника
После проведения спинальной анестезии (10 мг/мл – 20 мл раствора ропивакаина эпидурально) в сочетании с внутривенным наркозом (5 мл болюсно перед началом операции, далее 20 мл/ч 1%-ного раствора пропофола внутривенно), укладки пациентки на левый бок, обработки операционного поля раствором повидон-йода в соответствии с инструкцией, через доступ по Хардингу справа, после последовательного рассечения кожи, подкожной клетчатки, широкой фасции, латеральной широкой мышцы и отслаивания средней и большой ягодичной мышцы бедра у места их прикрепления к большому вертелу визуализированы тазобедренный сустав проскимальный отдел бедренной кости, фрагменты А, B, C (рис. 2).
Т-образным разрезом вскрыта капсула сустава. Проксимальный отдел бедренной кости выведен в рану. Произведено удаление шейки с головкой (фрагмент А) при помощи экстрактора. Выполнены обработка вертлужной впадины полукруглой фрезой, имплантация чашки цементной фиксации с артикулирующим вкладышем двойной мобильности (dual mobility) smith&nephew Polarcup 49 мм. Бедренная кость была спозиционирована относительно внутренней ротации и аддукции. После вскрытия окончатым долотом костномозгового канала произведена его последовательная обработка рашпилями с увеличивающимся размером. На рашпиле № 3 под выполнена фиксация серкляжем фрагмента С (рис. 2) в 7-й зоне по T. Gruen (рис. 3). Достигнута клиническая стабильность отломка C в 7-й зоне. Из губчатого вещества головки бедренной кости сформирована пробка для канала кости, установлена в канал. Для обеспечения максимально полного проникновения цемента в костные трабекулы произведены чистка канала бедренной кости щетками и промывание физраствором по технологии пульсирующей струи. На двух порциях цемента по 40 г с предварительным нагнетанием цемента в канал при помощи инжектора установлен бедренный компонент styker Exeter V40 long 200 мм № 3. Интраоперационно, в соответствии с данными предоперационной компьютерной томографии, большой вертел находился в стадии фиброзной консолидации, смещен кзади, положение большого вертела сочтено удовлетворительным. На конус ножки эндопротеза установлена головка 28 мм с предварительно запрессованным на нее артикулирующим вкладышем двойной мобильности. После вправления головки – контроль стабильности, амплитуды движений и длины ног. После тщательного гемостаза рана была послойно зашита.
Результаты исследования
На первые сутки после операции пациентка активизирована. Вертикализация с ходунками у больничной койки. На вторые сутки – ходьба в пределах палаты с использованием ходунков. На четвертые сутки – ходьба с использованием двух костылей. Послеоперационный период без осложнений.
Больная выписана с диагнозом: «Нестабильный чрезвертельный перелом правой бедренной кости (31-A33 по классификации AO/OTA)».
Результаты лабораторных анализов на десятые сутки после операции
Клинический анализ крови от 25.02.2019: гемоглобин – 106 г/л (120–160 г/л); эритроциты – 3,02х1012/л (3,9–5,0х1012/л); лейкоциты – 4,6х109/л (4,0–9,09/л).
Биохимический анализ крови: общий белок – 66,80 г/л (66–87 г/л); глюкоза – 4,64 моль/л (3,05–6,1 моль/л); общий билирубин –10,30 мкмоль/л (5–21 мкмоль/л); СРБ – 6,99 мг/л (<5 мг/л).
На серии рентгеновских снимков инклинация и антеверсия вертлужного компонента в пределах зон Lewinnek. Цементная мантия равномерная, положение бедренного компонента удовлетворительное (рис. 4).
Ортопедический статус на десятые сутки после операции
Амплитуда движения в оперированном суставе: сгибание 110°, разгибание 0°, отведение 25°, приведение 15°, наружная ротация 20°, внутренняя 20°. Рентгенологически и клинически разница длины конечностей отсутствует.
Пациентка выписана под амбулаторное наблюдение на одиннадцатые сутки после операции.
Обсуждение
Данный случай интересен тем, что представленная пациентка с сопутствующей соматической патологией более требовательна к ранней реабилитации, позволяющей сократить период постельного режима и послеоперационных осложнений, что статистически значимо ведет к лучшим функциональным результатам [9, 10], что было достигнуто путем выбора способа эндопротезирования тазобедренного сустава.
Чрезвертельные переломы составляют до 45% всех переломов бедра [11], значительная часть из них – стабильные простые переломы, легко поддающиеся лечению с помощью интрамедуллярного остеосинтеза, но около 35–40% из них нестабильные с 3–4 фрагментами, что увеличивает риск послеоперационных осложнений, смертности[11], общий уровень несостоятельности остеосинтеза при использовании интрамедуллярной фиксации до 3–16,5% [9], он выше при нестабильных переломах [12].
Также в данной статье мы хотели описать технику ЭП ТБС в случае применения как метода выбора при нестабильных чрезвертельных переломах. В нашем случае интересным является факт использования длинной цементной ножки ЭП, что обусловлено скомпрометированными 1-й и 7-й зонами по Т. Gruen и нестабильной фиксацией ЭП в данных зонах. Более длинная ножка и использование костного цемента в свою очередь позволяют увеличить площадь контакта, сделав распределение нагрузки на кость более равномерным, избежать развития перепротезного остеолиза. Следует обратить внимание, что нами была выполнена реконструкция 7-й зоны. В данном случае мы использовали нативную кость отломка, поскольку она позволила добиться стабильной реконструкции. Альтернативным вариантом при отсутствии кости может быть использование сеток [13].
Важным моментом при дефектах в проксимальном отделе бедренной кости является выбор диаметра головки эндопротеза и соответствующего типа вертлужного компонента, а также степени связанности эндопротеза. С целью снижения риска вывиха головки эндопротеза в послеоперационном периоде нами было принято решение по установке двойной мобильности с учетом неправильного сращения большого вертела [14].
Использование систем двойной мобильности (рис. 5) позволяет достичь меньшего по сравнению с системами с фиксированным вкладышем количества дислокаций головки (на уровне 0,46%) и обеспечить большую степень стабильности головки эндопротеза при недостаточности латеральной группы мышц [15].

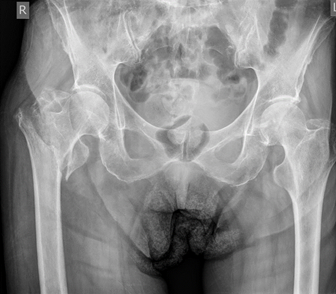
Рис. 1. Предоперационные Rg снимки в прямой проекции
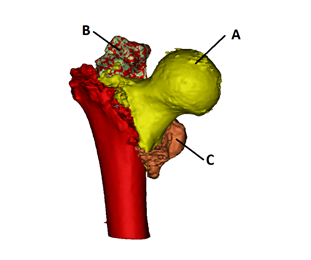
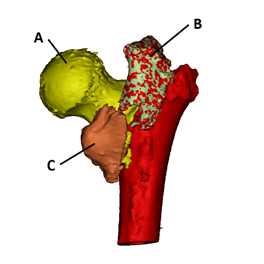
Рис. 2. Схема 3D реконструкции компьютерной томографии
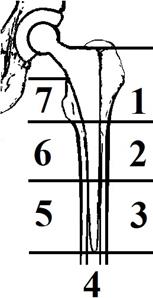
Рис. 3. Зоны по T. Gruen
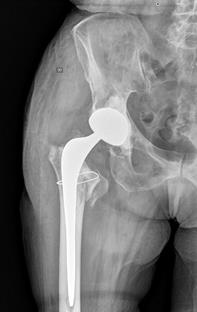
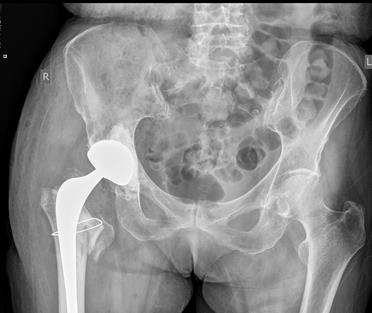
Рис. 4. Послеоперационные рентгенологические снимки в прямой проекции
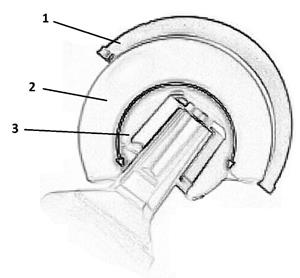
Рис. 5. 1 – чашка вертлужного компонента, 2 – вкладыш, 3 – головка эндопротеза
Заключение
Учитывая увеличивающийся рост случаев переломов шейки бедренной кости в популяции в последние годы и прогнозируемое увеличение более чем в 2 раза за следующие 50 лет [12], а также разнообразные на текущий момент вариации методов лечения, проблема выбора лучшей из методик данной группы пациентов и конкретно каждого пациента требует особого внимания.
Глубокое понимание принципов надежной фиксации компонентов эндопротеза в канале бедренной кости и в ложе вертлужной впадины, анализ всех рисков и индивидуальных особенностей пациента позволяют выбирать оптимальную хирургическую технику и тактику послеоперационного ведения каждого случая эндопротезирования.
Библиографическая ссылка
Менькин З.Д., Билык С.С., Коваленко А.Н., Близнюков В.В., Амбросенков А.В., Авдеев А.И., Устазов К.А. РЕЗУЛЬТАТ ПЕРВИЧНОГО ЭНДОПРОТЕЗИРОВАНИЯ ТАЗОБЕДРЕННОГО СУСТАВА В СОЧЕТАНИИ С НЕСТАБИЛЬНЫМ ЧРЕЗВЕРТЕЛЬНЫМ ПЕРЕЛОМОМ БЕДРЕННОЙ КОСТИ (КЛИНИЧЕСКИЙ СЛУЧАЙ) // Современные проблемы науки и образования. – 2019. – № 2.;
URL: https://science-education.ru/ru/article/view?id=28770 (дата обращения: 30.07.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Причины нарушения целостности костей
Переломы в позднем послеоперационном периоде (от 1 года) возникают из-за остеопороза или перипротезного остеолиза. Остеопения у таких пациентов приводит к снижению плотности костной ткани и чрезмерной хрупкости бедра. В итоге бедренная кость ломается под действием самого незначительного травмирующего фактора.
Частые причины интраоперационных трещин:
- Неудовлетворительное состояние костной ткани. У многих пациентов с деформирующим остеоартрозом врачи выявляют сопутствующий остеопороз. Низкая плотность костной ткани способствует появлению трещин и переломов.
- Выбор эндопротеза неподходящего размера. Большая ножка импланта требует от хирурга массивного рассверливания костно-мозгового канала. Это ведет к утончению кортикального слоя бедренной кости, из-за чего она с легкостью ломается.
- Ревизионное или онкологическое эндопротезирование. Проведение этих операций сопряжено с массивным повреждением костей. Например, при ревизионной замене суставов хирург извлекает предыдущий имплант из костно-мозгового канала, а при наличии опухолей – удаляет массивные фрагменты костной ткани.
Классификация переломов
Стабильный
В этом случае бедренная кость претерпевает небольшое повреждение в кортикальном слое и для достижения стабильного состояния кости требуется ее вправление.
Нестабильный
При неровном косом переломе, а также значительном разрушении кортикального слоя кости диагностируется нестабильный перелом. В этом случае для нормализации функциональности бедра требуется серьезное вмешательство и длительный восстановительный период.
Помимо этого, чрезвертельный перелом бедра делится на следующие виды:
- вколоченный (без смещения отломков) – характеризуется отсутствием боковых смещений костных отломков;
- вколоченный (со смещением) – при таком переломе вертел бедренной шейки вколачивается в трубчатые кости, а поврежденная конечность визуально укорачивается;
- невколоченный (со смещением) – в этом случае бедренная шейка значительно сдвинута, но вертел кости не поврежден;
- невколоченный (без смещения) – костные отломки не проникают в вертел и не смещены;
- чрезвертельно-диафизарный – при такой травме нарушается целостность костной ткани межвертельной линии с одновременным повреждением костного диафиза;
- межвертельный – диагностируется в промежутке между малым и большим вертелом;
- закрытый – в этом случае отсутствует повреждение мягких тканей;
- открытый – сопровождается нарушениями кожного покрова, мышц и сосудов, что опасно возможным развитием обильного кровотечения и, как следствие, шоковым состоянием.
В зависимости от места локализации могут быть переломы правого или левого бедра.
В ортопедии используют Ванкуверскую классификацию Duncan и Masri 1995 года.
Таблица 1. Ванкуверская классификация.
| А – переломы в вертельной области | |
| AL | Нарушение целостности малого вертела |
| AG | Повреждение большого вертела |
| B – переломы в месте проекции или чуть дистальнее ножки эндопротеза | |
| B1 | Сохранение удовлетворительной стабильности протеза |
| B2 | Нестабильность протезной ножки при хорошем качестве костной ткани |
| B3 | Оскольчатый перелом на фоне остеолиза |
| С – переломы, локализованные намного дистальнее ножки протеза | |
При ревизионных операциях нарушение целостности костей более тяжелое. Это объясняется повреждением проксимального отдела бедра при удалении ножки эндопротеза или остеолизом костной ткани. Естественно, такие переломы тяжело поддаются лечению и чаще приводят к развитию осложнений.
Симптомы
Для чрезвертельных переломов (со смещением и без) характерна следующая симптоматика:
- после повреждения пациент испытывает сильнейшие боли, которые достаточно сложно купируются на начальном этапе. Место перелома отекает и человек не может наступить на сломанную конечность;
- при таком повреждении наблюдается «синдром прилипшей пятки», когда пациент даже в положении лежа не способен оторвать конечность от горизонтальной плоскости даже при наличии местного обезболивания. Поворот пострадавшей конечности приводит к резкой боли;
- в связи со смещением бедренной шейки травмированная конечность немного укорачивается, а при вколачивающихся переломах симптоматика выражена менее ярко и больной способен опираться на поврежденную конечность.
При чрезвертельном переломе возможно повреждение кровеносных сосудов, что сопровождается обширными гематомами, побледнением кожных покровов, головокружением и слабостью. При обильном внутреннем кровотечении (более 1 литра) возникает реальная угроза жизни пострадавшего.
Диагностика
При необходимости врач может назначить ряд диагностических мероприятий, включающих в себя, в первую очередь, рентгенографическое исследование:
- тяга ягодичных мышц смещает вверх проксимальные отломки, что приводит к уменьшению шеечно-диафизарного угла;
- тяжесть конечности способствует ротации (вращению или кругообразному движению) дистальных отломков к наружному отделу и смещению назад;
- малый вертел может быть связан с отломками дистального типа, что приводит к их смещению внутрь и вверх, что обусловлено тягой подвздошно-поясничной мышцы.
Чаще всего травмированная поверхность расположена на наружной стороне плоскости, а пальпация перелома провоцирует сильную боль около большого вертела.
Основные подходы к лечению интраоперационных трещин и переломов
Консервативное лечение перелома бедра
Лечение возможно консервативным и своевременным. Переломы без смещения лечат фиксацией конечности большой тазобедренной повязкой, выполняя правило: Чем выше перелом — тем больше отведение бедра.
При косых и спиральных переломах целесообразно использование скелетного вытяжения. Спицу выполняют через надмыщелки бедра, применяют груз массой 8-12 кг. Конечность укладывают на шину. С учётом смещения центрального отломка и чтобы не было углообразной деформации галифе при высоких переломах бедра конечность отводят не меньше чем на 30° от оси туловища.
При переломах бедра в нижней трети, дабы избежать повреждения нервно-сосудистого пучка и взять сопоставление отломков, нужно уложить приведённую конечность на функциональную шину и согнуть её под углом 90-100° в коленном и тазобедренном суставах. Под периферический отломок подкладывают мягкий валик.
Сроки иммобилизации при консервативных способах лечения 10-12 нед.
Хирургическое лечение перелома бедра
Открытую репозицию заканчивают скреплением отломков одним из способов. Чаще всего используют интрамедуллярный металлоостеосинтез, реже — экстрамедуллярный. Завершают операцию ушиванием раны кетгутом и наложением гипсовой тазобедренной повязки.
У оперированных больных фиксация конечности длится 12 нед.
В настоящее время возможности травматологов в лечении переломов бедренной кости существенно расширились. Сдержанное отношение докторов к применению спицевых аппаратов на бедре из-за нередкого нагноения мягких тканей сменилось активным применением стержневых аппаратов наружной фиксации, как в качестве независимого способа лечения, так и для подготовки будущих вмешательств.
Различают четыре метода интрамедуллярного остеосинтеза тела бедренной кости: реконструктивный, компрессионный, динамический и статический.
Внедрение штифта в бедренную кость возможно выполнить антеградно (через проксимальный отдел) либо ретроградно (через дистальный отдел).
Операцию делают на экстензионном операционном столе под рентгенологическим контролем. Больного укладывают на спину.
Выполняют разрез над вершиной громадного вертела длиной 8-10 см. Освобождают вершину громадного вертела. Чуть медиальнее и кпереди расположено углубление, через которое выполняют спицу Киршнера в костномозговой канал.
По спице канюлированным шилом расширяют отверстие, а после этого углубляют его на 8 см. Диаметр отверстия должен быть на 2 мм больше диаметра штифта. Промеряют глубину костномозгового канала до дистального отдела. Внутрикостный стержень соединяют с проксимальным и дистальным направите-лями и, репонируя отломки, выполняют в костномозговой канал.
Реконструктивные гвозди используют для внутрикостного остеосинтеза проксимального отдела бедренной кости при переломах шейки и вертельных переломах. Благодаря угловой установке реконструктивных винтов, головка и область вертела находятся в анатомическом положении по отношению к телу кости. Блокируют сперва проксимальный, а после этого дистальный отдел.
Компрессионные стержни используют при внутрикостном остеосинтезе бедренной кости, причём перелом должен находится на расстоянии не меньше 3 см от блокирующего винта.
Конструкция стержня разрешает использовать компрессионный, динамический и статический способы, причём блокирующие шурупы при этих способах ставят сперва в дистальном, а после этого в проксимальном отделе кости. Целенаправители убирают. При компрессионном способе ввинчивают компрессионный винт в резьбовое отверстие в стержня, при динамическом и других способах в том направлении вкручивают слепой винт.
Используют при низких диафизарных переломах бедренной кости либо в то время, когда нереально работать на проксимальном отделе — наличие металлоконструкций, эндопротеза и т.д.
Перед операцией по рентгенограммам определяют темперамент переломов и размеры имплантируемого стержня. Больной лежит на столе с согнутым под 30° коленным суставом. Малым разрезом Пайра с медиальной стороны вскрывают коленный сустав. Обнажают межмыщелковую ямку, через неё формируют канал в бедренной кости, становящийся продолжением костномозгового канала.
Глубина его должна быть 6 см, ширина — на 1,5-2 см больше диаметра стержня. Последний соединяют с целенаправителем и вводят в костномозговую полость. Блокирование стержня начинают с наиболее дистального отверстия, а после этого — в проксимальном отделе. Операцию заканчивают внедрением слепого винта в дистальный конец внутрикостного стержня и ушиванием раны коленного сустава. Внешняя иммобилизация не нужна.
Выбор тактики лечения зависит от локализации перелома и стабильности имплантированного эндопротеза. Определенную роль играет возраст пациента, наличие у него сопутствующей патологии, состояние костной ткани и возможность восстановления анатомической целостности бедренной кости.
Допускается при трещинах типа A и B1 без смещения отломков. Поскольку непрерывность кости не нарушена и ножка эндопротеза стабильна, у врачей нет нужды устанавливать дополнительные фиксирующие приспособления.
Суть консервативного лечения заключается в:
- Задержке вертикализации. При отсутствии осложнений пациентам разрешают вставать на следующий день после хирургического вмешательства. Если операция осложнилась расколом бедра – постельный режим длится 10-14 дней.
- Ограничении физической нагрузки. В разных случаях врачи рекомендуют минимализировать нагрузку на прооперированную конечность на срок от 1 до 3 месяцев и использовать костыли. Это замедляет реабилитацию, но позволяет избежать осложнений.
Проводится при интраоперационных перипротезных переломах типа А. Отколовшийся малый или большой вертел фиксируют 1-2 серкляжными швами из титановой проволоки. Такое лечение дает хорошие отдаленные результаты и обеспечивает удовлетворительное функционирование протеза в будущем.
Необходим при переломах типа B2 и C. Для восстановления целостности бедра используют широкие накостные пластины LC-DCP и DF-LCP. Фиксируют их путем монокортикального введения винтов или наложения серкляжных швов. В ходе операции врачи стараются восстановить форму костно-мозгового канала и обеспечить возможность проведения в будущем ревизионной операции (если она понадобится).
Проводится при переломах типа В2 (которым предшествовала цементная фиксация протеза) и В3. В наше время хирурги используют ревизионные импланты с ножкой Вагнера, позволяющие зафиксировать костные отломки без применения дополнительных конструкций. Их установка требуется в тех случаях, когда нарушена первичная стабильность ножки эндопротеза.
Отметим, что в ряде случаев врачам не удается восстановить целостность бедренной кости с помощью одной лишь ревизионной ножки. В таких ситуациях они проводят еще и костную пластику. Дистальное блокирование ножки протеза позволяет добиться ее стабильности и препятствует ее дальнейшему проседанию.
Специфической профилактики патологии на сегодня не существует. Однако снизить риск их развития можно с помощью препаратов, которые угнетают остеолизис (алендроновая, клодроновая, памидроновая кислота). Эти лекарства замедляют разрушение костной ткани, тем самым препятствуя асептическому расшатыванию импланта и нарушению целостности кости.
Переломы бедренной и большеберцовой костей без смещения обычно лечат консервативно. При смещении отломков больных показано оперативное вмешательство. Если компоненты эндопротеза стабильны и ориентированы правильно – врачи выполняют открытую репозицию и остеосинтез с применением пластин, винтов и т.д. В противном случае хирурги вынуждены делать одно- или двухмоментное ревизионное эндопротезирование.
Оказание первой помощи
От того, насколько правильно и своевременно оказана первая помощь пострадавшему, зависит дальнейшее лечение и реабилитационный период.
После получения травмы в результате падения пациенту необходимо придать горизонтальное положение (на спине), уложив его на твердую поверхность. При выполнении этого действия следует соблюдать осторожность, чтобы избежать случайного травмирования близлежащих мягких тканей возможными костными отломками.
При открытой ране накладывается давящая повязка, чтобы остановить кровотечение. Категорически запрещено вправление выступающих частей кости. При необходимости поврежденная нога прибинтовывается к здоровой. Пострадавший доставляется в лечебное заведение, в положении лежа, с приподнятым головным концом.
Осложнения перелома бедра
По окончании переломов бедра, особенно леченных ветхими методами, во многих случаях развиваются стойкие разгибательные контрактуры коленного сустава. Обстоятельством их происхождения делается долгая иммобилизация, повреждение сустава либо миофасциотенодез. Последний содержится в сращении головок четырёхглавой мускулы бедра с костью, и разных слоев мягких тканей между собой, что ведёт к выключению функций коленного сустава. Время от времени миофасциотенодез сочетается с пателлодезом — приращением надколенника к мыщелкам бедра.
От иммобилизационных и артрогенных контрактур миофасциотенодез отличает то, что появляется он по окончании непродолжительной (2-3 мес) фиксации конечности и при неповреждённом коленном суставе.
Диагностика характеризуется ощущением препятствия в месте сращения, отсутствием боли при разработке, атрофией мышц бедра, в основном в средней трети, нарушением подвижности кожно-фасциального футляра бедра. Контролируют подвижность, смещая мягкие ткани руками вверх, вниз и около продольной оси. Имеющиеся рубцы по окончании операций бывают втянутыми и еще больше втягиваются при попытке движений в коленном суставе. Отмечают смещение надколенника кверху и кнаружи, и ограничение его подвижности.
При длительно существующих контрактурах развиваются вальгусное отклонение голени и рекурвация коленного сустава.
Свойственны симптомы нарушения натяжения и неравномерного тонуса мышц. В первом случае пассивное сгибание голени ведет к хорошо выраженному натяжению мышц до места сращения. На проксимальные отделы натяжение не распространяется. Во втором случае при активном сгибании голени появляется напряжение мышц выше спаяния и отсутствие его в дистальных отделах.
Рентгенологически находят избыточную костную мозоль с шиловидными выростами, втяжение мягких тканей, атрофию мышц и повышение подкожного жирового слоя.
В зоне коленного сустава — регионарный остеопороз, мыщелки бедра деформированы: снижены и вытянуты в переднезаднем направлении (симптом сапога). Особенно страдает наружный мыщелок.
Изменяется угол наклона надколенника. В случае если в норме между осью и задней поверхностью надколенника бедренной кости угол образовывает 27,1°, то при миофасциотенодезе угол значительно уменьшается до 11,1°. Сам надколенник изменяет структуру и форму. Истончается кортикальный слой, тело делается порозным и округляется — симптом линзы.
Все распознанные симптомы нарушения функций коленного сустава сгруппированы в дифференциально-диагностическую таблицу, которая нужна для отличия трёх чаще всего видящихся контрактур: иммобилизационных, артрогенных и миофасциотенодеза.
направляться подчернуть, что миофасциотенодез коленного сустава в большинстве своём не поддаётся консервативному лечению и требует хирургического вмешательства. Операция содержится в теномиолизе, разделении головок четырёхглавой мускулы и последующей пластике. В послеоперационном периоде в обязательном порядке раннее функциональное лечение.
В клинике СамГМУ своевременное лечение миофасциотенодеза коленного сустава ведут с 1961 г. разными способами: Пайра, Жюде, Томпсона-Каплана. В последние годы операции делают по методике, созданной А.Ф. Красновым и В.Ф. Мирошниченко.
Продольно отделяют от широких мышц бедра прямую и промежуточную головки и максимально мобилизуют за пределы спаечного процесса. Затем сухожилие прямой и промежуточной мышц бедра разделяют во фронтальной плоскости и отсекают от надколенника. Путём тракции по длине и флексии голени растягивают эти мускулы и сгибают голень до максимального угла, чаще до нормы (30-40°).
Сухожилие промежуточной мускулы бедра рассекают вдоль, а концы выводят справа и слева от прямой мускулы бедра. Ногу сгибают под углом 90-100° и создают пластику четырёхглавой мускулы бедра, применяя лоскуты сухожилия промежуточной мускулы не только для восстановления функций, но и для пластики недостатков, появляющихся при сгибании в коленном суставе.
После этого послойно ушивают ткани на полусогнутом коленном суставе, накладывают гипсовую повязку на 2-3 нед, после этого съёмную — ещё на 10-12 дней. В ране на 1-2 сут оставляют две дренажных трубки, лучше с активной аспирацией. Со 2-3-го дня продемонстрированы физиотерапия и Л Ф К пассивного типа.
С 4-5-го дня выполняют ЛФК для коленного сустава: активное сгибание и пассивное разгибание голени. С 7-8-го дня больной разгибает голень, лёжа на боку, а с 10-12-го дня — в положении сидя. По окончании снятия гипса продемонстрированы механотерапия, бассейн и ЛФК в воде, упражнения на тренажёра?
