Дифференциальная диагностика переломов таблица
тел позвонков:
Остеохондропатия Шейермана-Мау: незначительные боли, усталость, утомляемость, встречается в 4 раза чаще у мальчиков в 15-17 лет, у девочек в 12-14 лет, длительное, прогрессирующее заболевание. Поведение обычное. Клиника нечеткая.
Локализация в гиалиновых пластинках дисков, замыкательных пластинках 8,9,10 грудных позвонках. Чаще поражается 3-4 позвонка, реже — один. Вид деформации — хрящевые узлы (грыжи Шморля). Остеохондропатия Кальве: быстрая утомляемость, усталость в спине, чаще у мальчиков 4-7 лет, чаще до 14 лет. Острое течение, связано с травмой, длительное течение, поражение в грудном, реже поясничном отделе, поражается 1, реже 2-3 позвонка. Позвонок уплощен, с наклоном на клиновидность.
Врожденные клиновидные позвонки: частота деформации одинакова как у мальчиков, так и у девочек, отмечается с рождения, течение прогрессирует, поведение ребенка обычное. Картина клиническая нечеткая, 1-3 клиновидных позвонка.
Туберкулез позвоночника: боли ночные, утомляемость, чаще у мальчиков 10 лет, течение острое, длительное, прогрессирующее, ограничена активность. Клиника прогрессивно нарастает. Процесс поражает 2-3 грудных позвонка. Позвонок клиновидно уплощен, либо вообще отсутствует тело позвонка.
Опухоли и опухолеподобные дисплазии позвоночника: местные боли, утомляемость, чаще страдают девочки 3-16 лет, течение подострое, активность ограничена и быстро развивается нарушение статики, симптомы сдавления спинного мозга, поражаются тела, дужки, отростки во всех отделах, кроме крестцового. На рентгенограмме вздутие тел позвонков, патологические переломы, развивается клиновидность или уплощенность тел позвонков. Остеопороз, нечеткость, размытость границ.
Рентгенодиагностика переломов позвоночника:
Производится рентгенография в двух проекциях. На рентгенограммах следующие изменения:
1. Уменьшение высоты позвонков;
2. Уплотнение структуры поврежденного слоя;
3. Расширение тени позвонка, его тела в горизонтальной плоскости;
4. Углубление талии тела позвонка;
5. Появление носовидного выступа на передневерхнем или
передненижнем крае тела позвонка;
6. Сглаживание ступеньки ложа для ядра окостенения;
7. Появление на переднем углу тела позвонка костной губы,
конденсация структуры площадок.
Винц (1964 год) предложил применять количественный способ определения индекса компрессии по формуле:
Ки= ___Н______
Н1 + Н2
где: Ки — индекс компрессии;
Н — вентральная высота тела поврежденного позвонка; Н1 и Н2 — вентральные высоты тел выше и нижележащих позвонков.
Автор различает 4 степени компрессии:
1. Незначительная — 90%;
2. Явная — от 90 до 80%;
3. Значительная — от 80 до 70%;
4. Тяжелая — меньше 70%.
Степени уменьшения высоты тел позвонков по Андрюшко Н.С.:
I степень — уменьшение вентральной высоты до 2 мм, средней высоты
до 1 мм;
II степень — умеренное снижение (средняя высота уменьшается на 1-2
мм, вентральная на 2-5 мм);
III степень — значительное снижение (средняя высота на 2-3 мм,
вентральная на 4-6 мм);
IV степень — резкое снижение (средняя высота уменьшается на 3 мм,
вентральная более чем на 5 мм).
У детей в норме отмечается угол естественной клиновидности:
1. Угол естественной клиновидности ά = 4,1°;
2. Индекс естественной клиновидности Ик = 0,99.
Лечение компрессионных переломов тел позвонков:
Существуют 4 метода:
1. Функциональный;
2. Одномоментная репозиция с последующей иммобилизацией
гипсовым корсетом;
3. Этапная репозиция;
4. Оперативный метод.
Школа Беллера рекомендует одномоментную репозицию с наложением гипсового корсета. Дамин Н.Г. (1960 год), Горевая Г.Н. (1962 год) не рекомендуют одномоментную репозицию, т.к. костные трабекулы не имеют тенденции к одномоментному расправлению.
Дамин Н.Г. (1960 год), Горевая Г.Н. (1962 год) считают, что вытяжение на наклонной плоскости, для разгибания в поврежденном отделе подкладывают мешочки с песком. Сроки консолидации по Дамину от 30 до 60 дней.
Базилевская З.В. (1942, 1962) указывает, что перестройка происходит в течение 10 мес. Не менее 12 месяцев должно быть лечение компрессионных переломов, т.к. отмечаются кровоизлияния в мозг.
Основные положения в лечении:
Лечение длительное (не менее 12 месяцев) и последовательное: 2 этапа в лечении — стационарный 3месяца, амбулаторный 10 мес.
Стационарный период:
При поступлении уложить на кровать со щитом, с приподнятым на 30 см. головным концом. В первые 3 дня в положении на спине, фиксация петлей Глиссона. Имеются стационарные фиксаторы. При компрессионном переломе шейных позвонков вытяжение петлей Глиссона. При переломе поясничного отдела применяют демпферное вытяжение. Через 2-3 дня назначают массаж, ЛФК, с этого же дня начинают поворот ребенка на живот, увеличивая повороты до 6-8 в сутки продолжительность пребывания на животе 1-2 часа (поворачивать с помощью медсестры). С 3 дня ионофорез с новокаином на область травмы.
Лечебная гимнастика по методике Гориневской и Дервина.
I период — с 4 по 6 день упражнения общегигиенические и
общетонизирующие;
II период — ЛФК с 10 по 14 день — упражнения укрепляющие
мышцы спины, формирующие необходимую позу, щадящую
поврежденный отдел позвоночника;
III период — ЛФК с 15 по 21 день — формирование мышечного
корсета с коленно-ладонным и коленно-локтевым положением;
IV период — с 55-60 день — упражнения III периода и подготовка к
переходу в вертикальное положение. По истечению 65 дней
разрешается вертикальное положение.
Через 7-10 дней гимнастику проводят 4 раза в день по специальному расписанию под руководством инструктора по лечебной физкультуре и палатной медсестры.
Уход за детьми с компрессионным переломом позвоночника -хлопотный: перекладка, перестилание. Через 2 месяца при наличии гипсового корсета детей поднимают на ноги. Ребенка надо научить вставать. Он должен улечься на край, опереться в постель, и, перегибаясь, принять вертикальное положение. Все движения плавные, без рывков. Укладка — в обратном порядке. Пребывание на ногах с 5 до 10 минут 2-3 раза в день, увеличивая постепенно до 1 часа.
Амбулаторное лечение:
Создание охранительно-тренирующего режима. 4-6 месяцев должны носить корсет, сидеть разрешается через 2,5 месяцев, по 10-15 минут. После 3-4 месяцев после выписки из стационара можно сидеть по 10-15 минут, после 6-7 мес. не более чем 3 часа. В домашних условиях ребенок должен выполнять 4 раза в день комплекс гимнастических упражнений. По истечении 6 мес. корсет отменяется, сидеть по 10-15 минут, 3-4 раза в день, в перерывах
можно лежать на животе. В течение 1 года не разрешается посещать школу, учеба на дому, поэтому необходимо сделать тумбочку до сосков, пюпитр. Рабочая поверхность должна располагаться под углом 25°. Устные занятия выполнять на животе. Врачебный контроль каждые 2-3 месяца. Запрещены прыжки, работа на снарядах, поднятие тяжестей.
Исходы компрессионных переломов:
В течение 2 лет после травмы у детей сохраняются ноющие боли в области перелома при длительном сидении, занятии спортом. В 67% случаев отмечают боли в позвоночнике, рентгенологически -изменения в виде остеофитов.
Баучидзе М.С. (1957) указывает, что при раннем лечении компрессионных переломов тел позвонков у младшей возрастной группы рентгенологически и клинически происходит нормализация.
Немсадзе В.П. (1971) указывает, что клиновидность уменьшается не полностью, а с годами может нарастать.
По данным Рассохина Ю.М. (1972) хорошие исходы в 61,5%, у 48,5% отмечаются боли и клинические признаки посттравматических осложнений. Так, Усостина В.Я. (1971) установила, что в 14,6% инвалидность связана с перенесенной травмой в детстве в срок до 1 года у 120 детей. Отмечено, 78,7% переход в вертикальное положение перенесли хорошо, в 21,3% оставалась болезненность при пальпации и перкуссии позвонков. У 4% оставалась неустойчивая походка, 15% имели дефект осанки, 4,1% имели кифоз и сколиотическую деформацию позвоночника. У 14,7% имелось уменьшение высоты тел компрессированных позвонков. При неврологических расстройствах долго оставались болевые симптомы. Дефект осанки отмечен у тех детей, у которых они были при поступлении. У 33,3% дефекты отмечены при выписке из стационара. Кифоз в поясничном отделе отмечен у 1-го больного. В 11% астенических детей клинически отмечена сглаженность физиологического изгиба позвоночника. После окончания амбулаторного лечения 86% чувствовали себя здоровыми, 14 жаловались на боли. У 81,7% больных не было обнаружено клинических проявлений. 18,3% отмечали болезненность. С 15% до 30,8% увеличилось число детей с дефектами осанки. Деформированный позвоночник выявлен у 6% обследованных детей, увеличилось количество детей со сколиозом 1степени.
Рентгенологическое обследование через 4,6,12 месяцев после травмы показали, что при измерении высоты позвонков и индекса клиновидности через 1 год можно говорить о рентгенологических сдвигах в телах поврежденных позвонков.
Андрюшко Н.С. и Рассохина А.В. провели оценку исходов лечения компрессионных переломов позвоночника. Сроки наблюдения от 3 до 10 лет. Выделены 3 группы. Во всех группах тяжесть повреждения была от I до IV степени компрессии.
1 группа — 90 детей, лечившихся с применением двухэтапной
функциональной методики со стабильной реклинацией.
2 группа — 80 детей, лечившихся по упрощенным методикам в других
учреждениях.
3 группа — 40 детей, которые вообще сразу не лечились.
В отдаленные сроки жалобы:
1. Тупые боли при физической нагрузке;
2. При длительном сидении, подъеме.
Больше жалоб в 36% не леченных больных. Объективно отмечается:
1. Функциональная нестабильность позвоночника;
2. Болезненность при нагрузке;
3. Кифотическая и сколиотическая осанка;
4. Через 3 года отсутствует симптом клиновидной деформации,
нормализация происходит чаще у детей младшего возраста.
По 3-х бальной шкале оценка детей:
1. Хорошие результаты — нет жалоб;
2. Удовлетворительные — отмечаются боли;
3. Плохие — деформация позвонков, грыжа, нарушена запирательная
пластинка, заострены и вытянуты углы позвонков.
При отсутствии диагностики переломов плохие результаты увеличиваются в 8 раз.
Андрюшко Н.С. считает:
1. Метод дыхательного двухэтапного лечения с корригирующей
укладкой — наиболее рационален;
2. В течение 3-х лет ребенок должен соблюдать ортопедический
режим;
3. В течение 3-х лет не должен выполнять физическую работу;
4. Диспансерное наблюдение до окончания лечения;
5. При неудовлетворительных результатах показано лечение.
Дегенеративные заболевания позвоночника, как осложнение компрессионных переломов тел позвонков.
В норме дегенеративные изменения позвоночника возникают после 35-40 лет. Перенесенные и неправильно леченные, либо вообще не леченные микро- и макротравмы позвоночника ведут к раннему развитию дегенеративных изменений в позвоночнике. Уже в 10 лет, особенно у спортсменов уже можно найти ранние признаки изнашивания позвоночника.
При травме позвоночника могут быть допущены ошибки:
1. Неправильная интерпретация наличия перелома на
рентгенограмме;
2. Не лечение травмы;
3. Рано снимают с диспансерного учета;
4. При обращении через 4-5 месяцев после травмы не проводится
рентгенография позвоночника;
5. Не делается прицельный R-снимок позвоночника.
Дегенеративные заболевания позвоночника изучены Шморлем и Юхансеном (1932).
Классификация Шморля:
1. Хрящевые узлы дисков тел позвонков (узлы или грыжи Шморля);
2. Остеохондроз;
3. Спондиллоз деформирующий;
4. Спондиллоартроз деформирующий.
Хрящевые узлы дисков тел позвонков (узлы или грыжи Шморля).
Всвязи с дегенеративными изменениями в гиалиновых пластинках, она рвется и через разрывы студенистое ядро проникает в губчатое вещество тела позвонка, чаще верхнележащего.
В зависимости от локализации:
1. Передние;
2. Задние;
3. Боковые узлы.
Наличие множественных узлов приводит к клиновидной деформации тел, одновременно развивается фиброз и фиксация позвоночника в положении имеющейся клиновидной деформации.
В грудном отделе формируется сутулая спина, похожая на юношеский кифоз при болезни Шоермана-Мао.
Рентгенологически — провалы в запирательных пластинках.
9. Вопросы по теме занятия:
1. Причины переломов поперечных и остистых позвонков
2. Диагностика переломов поперечных и остистых позвонков
2. Дифференциальная диагностика.
3. Лечение.
4. Осложнения.
5. Реабилитация детей с травмами позвоночника
10. Тестовые задания по теме с эталонами ответов:
1. МЕХАНИХЗМ ТРАВМЫ ПОЗВОНОЧНИКА:
А) падение на ноги с высоты;
Б) падение на ягодицы;
В) ныряние с высоты;
Г) удар в область живота;
Д) удар в облать груди;
2. В КАКОМ ВОЗРАСТЕ ЧАЩЕ ВСТРЕЧАЮТСЯ ПЕРЕЛОМЫ ПОЗВОНОЧНИКА:
А) до 1 года;
Б) в 2 года;
В) в 5 лет;
Г) в 8-14 лет;
Д) в 17 лет.
3. КАКИЕ АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СПОСОБСТВУЮТ КОМПРЕССИИ:
A) гибкость;
Б) высокие межпозвоночные диски;
B) значительное количество хрящевой ткани;
Г) эластичность дужек, остистых отростков;
Д) подвижность.
4. УКАЖИТЕ НА КАКИХ УЧАСТКАХ ВСТРЕЧАЮТСЯ КОМПРЕССИОННЫЕ ПЕРЕЛОМЫ:
А) среднегрудном V-XI;
Б) поясничном;
В) верхнегрудном;
Г) копчиковом;
Д) поясничном
5. ОТМЕТЬТЕ ПЕРЕЛОМЫ. ХАРАКТЕРНЫЕ ДЛЯ ПЕРЕЛОМОВ В ШЕЙ НОМ ОТДЕЛЕ:
A) боль;
Б) наклон головы назад;
B) наклон головы вперед;
Г) болезненность при пальпации в месте перелома;
Д) отек.
6. УКАЖИТЕ ДАННЫЕ, ХАРАКТЕРНЫЕ ДЛЯ ПЕРЕЛОМА В ГРУДНОМ ОТДЕЛЕ ПОЗВОНОЧНИКА:
А) боль;
Б) посттравматическое апноэ;
В) деформация в месте перелома;
Г) патологическая подвижность;
Д)отек.
7. УКАЖИТЕ КАКИЕ ДАННЫЕ ХАРАКТЕРНЫ ДЛЯ РЕНТГЕН КАРТИНЫ ПЕРЕЛОМА ПОЗВОНОЧНИКА:
А) снижение высоты переднего отдела тела позвонка;
Б) уплотнение тени краниальной пластинки;
В) углубление талии тела позвонка;
Г) расширение межпозвоночного диска;
Д) сужение межпозвоночного диска.
8 УКАЖИТЕ УГОЛ ЕСТЕСТВЕННОЙ КЛИНОВИДНОСТИ У РЕБЕНКА:
А) 2
Б) 40
В) 60
Г) 70
Д) 20
9 УКАЖИТЕ ИНДЕКС ЕСТЕВЕННОЙ КЛИНОВИДНОСТИ;
А) 0,5
Б) 0,9
В) 0,4
Г) – 0,2
Д) 0,3
10. УКАЖИТЕ МЕТОДЫ ЛЕЧЕНИЯ НЕОСЛОЖНЕННЫХ ПЕРЕЛОМОВ ПОЗВОНОЧНИКА
А) демпферное вытяжение;
Б) лечебная гимнастика;
В) массаж спины;
Г) съемный корсет;
Д) кокситная гипсовая повязка;
Эталоны ответов к тестовым заданием по теме
1. 2
2. 3
3. 4
4. 5
5. 2
6. 5
7. 4
8. 3
9. 4
10. 5
11. Ситуационные задачи по теме с эталонами ответов:
Задача №1.
Ребенок нырнул с высоты 3-х метров. Появились резкие боли в шейном отделе позвоночника. Движения в ШОП ограничены, резко болезненны. Деформация в ШОП. Объективно — голова наклонена вперед и вправо, деформация ШОП слева. На рентгенограмме снижена вентральная часть III шейного позвонка на 0,3 см.
Задание:
1. Поставьте диагноз;
2. Назначьте лечение;
3. Укажите классификацию травмы позвоночника;
4. Укажите сроки лечения в конкретной ситуации.
Задача №2.
Ребенок 11 лет получил пулевое ранение, пуля прошла через XI грудной позвонок и застряла в нем. Отмечается парез нижних конечностей, недержание мочи, запор. Из ЦРБ доставлен на 2 сутки.
Задание:
1. Поставьте диагноз;
2. Какие методы обследования необходимо применить;
3. Тактика нейрохирурга;
4. Консервативное лечение больного;
5. Исход травмы.
Задача №3.
Ребенок 6-ти лет катался на санках, санки подкинуло на ухабе, почувствовал резкую боль в области V поясничного позвонка. Родители вызвали бригаду «скорой помощи», ребенок доставлен в приемный покой детской хирургической больницы. Объективно -состояние средней степени тяжести, боли в ПОП, парезов, параличей, нарушения функции тазовых органов нет. Задание:
1. Поставьте правильный диагноз;
2. Какие методы обследования необходимы в данном случае?;
3. Тактика нейрохирурга при компрессионном переломе V
поясничного позвонка;
4. Укажите сроки лечения.
Задача №4.
Ребенок 10 лет был сбит мотоциклом, удар пришелся в спину, ребенок резко согнулся вперед и упал на ягодицы. Жалобы на резкую боль в позвоночнике, «посттравматическое апноэ».
Задание:
1. Укажите, какую помощь необходимо оказать на догоспитальном
этапе;
2. Ваш предположительный диагноз;
3. Методы обследования;
4. Лечение;
5. Сроки лечения;
6. Исход.
Задача №5.
На спондиллограмме клиновидное изменение позвонка. Вентральная часть на 3 см. ниже дорсальной. Задание:
1. Какой степени компрессионный перелом у данного больного?;
2. Укажите изменения, характерные для I, II и III степени.
3. Исход при данном переломе?
4. Дайте дальнейшие рекомендации по лечению?
Источник
Линия перелома и смещение отломков — это настолько характерные рентгенологические симптомы, что общая дифференциальная рентгенодиагностика перелома лишь в исключительных случаях представляет трудности. Все же различные нормальные и патологические теневые изображения иногда могут симулировать линию перелома, трещину или костный отломок. Источником ошибочного заключения прежде всего могут служить эпифизарные линии.
Процесс окостенения при нормальных и патологических условиях происходит в пределах таких широких вариантов, что подчас и очень опытный исследователь не в состоянии решить вопрос o характере линейной тени, не сделав контрольного снимка другой неповрежденной конечности; из-за разницы, хотя и небольшой, в картине правой и левой стороны, из-за трудности исследовать другую конечность в совершенно такой же проекции, даже подобный контрольный снимок в редких случаях не решает диагностической задачи.

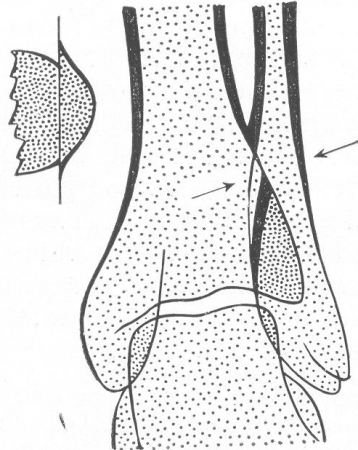
Рис. 24. Тангенциальный эффект, симулирующий перелом малоберцовой кости.
К ошибке могут вести и так называемые псевдоэпифизы (кн. 2, стр. 57). Очень большое значение имеют, далее, сверхкомплектные, или добавочные кости, преимущественно кисти (см. рис. 506) и стопы (см. рис. 530), реже сесамовидные кости. Тут опять необходима контрольная рентгенография другой неповрежденной стороны, причем не следует упускать из виду, что картина обеих сторон не всегда бывает строго симметрична. Важнейшим отличительным признаком служат контуры изолированно лежащей тени: при переломах или отрывах контуры неровны, мелкозазубрены, отломок имеет полигональную угловатую форму часто с шипиками, добавочная же косточка почти всегда округлена и имеет четко ограниченные гладкие контуры.
Малоопытный исследователь может принять за линию перелома или трещину также и нормальные глубокие борозды, сосудистые каналы, через которые проходят питающие сосуды, швы и т.д.; в особенности сложна в этом отношении интерпретация рентгенограммы черепа, с линейными тенями диплоических каналов, углублений от артерий и вен, борозд, костных швов и т. д. Напоминают переломы также те картины, которые вызываются так называемым тангенциальным эффектом при рентгенографии (рис. 24). Когда тень одной кости пересекает тень другой, например в области суставных концов костей голени или предплечья и в особенности оснований плюсневых и пястных костей, тень коркового слоя на месте перекреста теряет свой прямолинейный ход, и кость может казаться смещенной, вдавленной. Отличить это легко потому, что снимок в другой проекции покажет неизмененную кость и, кроме того, всегда отсутствует линия перелома. При неудачной проекции исследования ключицы, когда кость не лежит в плоскости, параллельной пленке, ее нормальный S-образный изгиб может симулировать смещение и деформацию. Далее, глубокие кожные складки, прилегающие к пленке во время исследования конечности, когда между двумя кожными губами сжимается воздух, также имеют отдаленное сходство с линией перелома. Подобные косые или поперечные линии встречаются главным образом на снимках области тазобедренного сустава (ягодичная складка), плечевого пояса и в особенности кисти и стопы, фаланг (пальцевые складки). Линия кожной складки дифференцируется с уверенностью благодаря тому, что выходит из пределов кости и пересекает не только ее тень, но и тень мягких тканей. Неопытными за отломки принимаются и всевозможные патологические обызвествления в мягких тканях, как, например, известковый бурсит, известковые бляшки в стенках атеросклеротических артерий, обызвествления сухожилий, мышц, суставной сумки и т.д. Сюда относятся и внутрисуставные свободные тела (мыши). Наконец, некротические костные очаги, лежащие среди Соединительной или хрящевой ткани при различных остеохондропатиях, в первую очередь при заболевании бугра большеберцовой кости, напоминают отдельно лежащие отломанные костные кусочки.
Особое дифференциально-диагностическое значение имеют еще так называемые лоозеровские зоны перестройки (кн. 2, стр. 105). Лоозеровская зона просветления в кости является частой причиной ошибочного заключения о наличии перелома кости, когда на самом деле перелома не было и нет. Единственной причиной подобной ошибки служит неосведомленность, ибо в остальном все обстоит не так уж сложно, при условии правильной клинико-рентгенологической тактики. Зона перестройки костной ткани может показывать на снимке ге же симптомы, что и истинный перелом, вплоть до незначительного смещения и периостальной костной мозоли включительно, так что отличие зоны перестройки от перелома по формальной рентгенологической картине иногда и совсем невозможно. Дифференциальная диагностика здесь основана на типичной локализации лоозеровской зоны (II или III плюсневая кость, одна из костей предплечья, чаще локтевая, или голени, чаще большеберцовая), а также на особенностях клинической картины: при локализации зоны перестройки в плюсневой кости в анамнезе отсутствуют указания на однократную травму, которая могла бы быть причиной перелома, при локализации в другом месте, кроме отсутствия травмы короткого действия, важно указание на характерные внешние механические влияния или на наличие основного далеко зашедшего заболевания скелета (рахита, остеомаляции, болезни Педжета и пр.).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
