Диагностика переломов костей лица
Обследование ребенка, получившего травму любой тяжести, нужно проводить в полном объеме и немедленно. При этом должно быть предусмотрено рациональное обезболивание, так как травма, сопровождающаяся болевой реакцией (часто не ожидаемой ребенком), является фактором, резко нарушающим психоэмоциональное состояние больного, а неосторожные действия могут усиливать эту реакцию и провоцировать развитие или усугубление болевого шока.
При обследовании ребенка, получившего травму, необходимо:
· установить изменения, вызванные травмой костей лица, черепа, зубов, мягких тканей;
· правильно оценить его общее состояние (особенно важно при первичном осмотре).
Своевременное и полноценное обследование пациента позволит выполнить все необходимые манипуляции по борьбе с шоком, кровотечением, устранить угрозу асфиксии, предупредить распространение инфекции из полости рта и снизить условия ее проникновения в полость черепа, что особо важно при черепно-мозговой травме, когда инфекция из полости рта при переломах верхней челюсти среднего и верхнего уровня распространяется в полость черепа, мозговые оболочки.
Постановка точного диагноза позволяет оказать квалифицированную помощь ребенку, получившему травму, что существенно влияет на качество лечения и его исход.
Клинический осмотр и пальпация помогают диагностировать повреждения только при полных переломах костей, протекающих с выраженным смещением костных фрагментов, их подвижностью, нарушениями прикуса, функции жевания, глотания, речи. Поднадкостничные переломы, переломы по типу «зеленой ветки» и отраженные переломы диагностируются у детей только рентгенологически.
Наиболее информативны обзорные рентгенограммы костей лица, выполненные в прямой проекции, ортопантомограммы, позволяющие одновременно анализировать состояние обеих челюстей и большинства костей лица. Особое значение придают выявлению черепно-мозговой травмы, перелома основания черепа.
Рентгенологические исследования относятся не только к информативным, но и доступным к выполнению в любом лечебном подразделении. Важным условием является обеспечение визуализации исследуемой области не менее чем в двух проекциях.
Рентгенографию верхней челюсти чаще всего осуществляют в лобно-носовой, подбородочно-носовой и боковой проекциях. Для детального изучения твердого неба делают прицельный внутриротовой снимок в положении больного сидя. Голова расположена на подголовнике.
Пленку вводят в полость рта параллельно его дну. Передняя часть пленки выступает кпереди от зубов на 5 мм и фиксируется путем прикусывания. Центральный луч направляют сверху на кончик носа под углом в 15—20° к вертикали.
Изображение височно-нижнечелюстного сустава можно получить при укладке головы больного для снимков пирамид по Шюллеру.
Нижнюю челюсть рентгенографируют в прямой передней, носоподбородочной, аксиальной и боковой проекциях. При этом больных укладывают так же, как и для обзорной рентгенографии в указанных проекциях. Соответствующим образом меняют лишь центрацию пучка рентгеновского излучения, направляя его в центр исследуемой области. С целью предотвращения суммации изображений правой и левой половин нижней челюсти при рентгенографии в боковой проекции прибегают к раздельной прицельной съемке каждой из ее половин.
Рис.3. Укладка больного для Ro-графии н/ч (а), и схема Ro-граммы (б)
Для этого укладывают больного поочередно на правый и левый бок. Под свешивающуюся голову подставляют угольник, на который помещают кассету. Центральный луч направляют несколько ниже угла челюсти под углом в 20°, открытым каудально (рис.3).
В некоторых ситуациях, в частности при повреждениях ВНЧС, эффективно выполнение рентгенографии нижней челюсти и томографии ВНЧС — в прямой и боковой проекциях.
КТ в аксимальной и сагиттальной проекциях дает исчерпывающую информацию о локализации, протяженности, характере переломов костей лица на всем протяжении и их сочетании с переломами других костей (головы, лица, шеи).
МРТ позволяет определить изменения всех структур (мягкотканных, сосудов и др.) и является одним из наиболее точных способов исследования анатомотопографических особенностей различных повреждений головы, лица, шеи.
Предлагаемая контрастная артрография ВНЧС [Сысолятин П.Г., Арсенова И.А., 2001] с целью исследования состояния поврежденного сустава в детской практике широкого применения не нашла.
При переломах нижнего, среднего и верхнего уровня верхней челюсти наиболее исчерпывающая информация может быть получена при КТ, в то же время зонография, ортопантомография и томография не утратили своего значения. Эти методы четко обеспечивают диагностику переломов нижнего уровня верхней челюсти, что позволяет установить характер повреждения верхнечелюстных пазух, когда они вовлекаются в зону повреждения.
Рентгенографии нижней челюсти и томографии ВНЧС — в прямой и боковой проекциях. При травматических повреждениях н/ч используют следующую последовательность проведения Ro – исследований:
1) прямая обзорная носо-лобная Ro-грамма позволяет выявить множественные переломы, некоторые из которых не получают четкого клинического проявления и являются случайной Ro-логической находкой;
2) для суждения о состоянии альвеолярных отростков, кортикальных пластинок альвеол и зубов в области перелома получают внутриротовые контактные Ro-граммы. При невозможности их выполнения — внеротовые Ro-граммы в косых контактных проекциях, дополнительно в каждом отдельном случае выбор методики определяется локализацией перелома.
3) для исследования передних отделов челюсти — панорамная Ro-грамма;
4) ортопантомограмма и боковые Ro-граммы – для исследования травм мыщелкового отростка, тела и ветви н/ч.
5) томограммы ВНЧС в боковой проекции с открытым ртом – если установлены переломы головки и высоко расположенные переломы шейки н/ч.
Рентгенодиагностика исхода травмы костей лицевого черепа требует четкого выявления размера, положения и характера оставшихся дефектов и деформаций, что наиболее информативно при выполнении трехмерной КТ, проведении стереоли-тографического моделирования дефекта. Это дает возможность получить точное представление о сложных дефектах и деформациях челюстей и других костей лицевого черепа после травмы и планировать реконструктивно-восстановительное лечение детей и подростков. Эффективно использование телерентгенографии, цефалометрии для расчета перспективы роста ребенка в соответствии с его биологическим и хронологическим возрастом при проведении восстановительных операций.
Контактные внутриротовые рентгенограммы необходимы при диагностике травм альвеолярного отростка и зубов. Однако при травмах альвеолярного отростка их нужно сочетать с обзорной рентгенографией, зонографией, ортопантомографией, томографией и др.
При травмах мягких тканей, особенно при ушибах, кровоизлияниях и гематомах, эффективным методом распознавания распространенности, анатомо-топогра-фического положения области травмы, соотношения последней с другими анатомическими образованиями остается эхография. Она уместна как метод диагностики и контроля этапов лечения ребенка и установления исхода повреждения.
Во всех представленных вариантах исходов травм мягких тканей и костей лица наблюдается деформация прикуса. У детей на долгий период остается стойкое нарушение психоэмоционального состояния.
Исходы травм мягких тканей и костей лица
1. В области волосистой части головы (независимо от этиологии):
алопеция; атрофический рубцовый массив разной площади и формы; дефекты покровных костей черепа (чаще после электротравм, флегмоны новорожденного).
4) В области мягких тканей лица (в зависимости от этиологии):
обширные бытовые травмы — рубцы и их атрофические массивы разной формы и площади, подвижные. У естественных отверстий вывороты или атрезии могут сочетаться с дефектами носа, век, губ и других отделов лица;
после ожога, химических повреждений — рубцы и рубцовые массивы (келоидные и гипертрофические, атрезии естественных отверстий, в области век вывороты);
в области шеи — келоидные рубцы, деформации — костей лица и челюсти, шейного отдела позвоночника.
3. Исходы повреждений костей лицевого черепа:
вторичная адентия — ретенция постоянного зуба, близко расположенного от линии перелома, или задержка его прорезывания;
деформации и недоразвитие костей лица;
ВДОА, анкилоз, неоартроз, ВНЧС.
Источник
Обследование ребенка, получившего травму любой тяжести, нужно проводить в полном объеме и немедленно. При этом должно быть предусмотрено рациональное обезболивание, так как травма, сопровождающаяся болевой реакцией (часто не ожидаемой ребенком), является фактором, резко нарушающим психоэмоциональное состояние больного, а неосторожные действия могут усиливать эту реакцию и провоцировать развитие или усугубление болевого шока.
При обследовании ребенка, получившего травму, необходимо:
· установить изменения, вызванные травмой костей лица, черепа, зубов, мягких тканей;
· правильно оценить его общее состояние (особенно важно при первичном осмотре).
Своевременное и полноценное обследование пациента позволит выполнить все необходимые манипуляции по борьбе с шоком, кровотечением, устранить угрозу асфиксии, предупредить распространение инфекции из полости рта и снизить условия ее проникновения в полость черепа, что особо важно при черепно-мозговой травме, когда инфекция из полости рта при переломах верхней челюсти среднего и верхнего уровня распространяется в полость черепа, мозговые оболочки.
Постановка точного диагноза позволяет оказать квалифицированную помощь ребенку, получившему травму, что существенно влияет на качество лечения и его исход.
Клинический осмотр и пальпация помогают диагностировать повреждения только при полных переломах костей, протекающих с выраженным смещением костных фрагментов, их подвижностью, нарушениями прикуса, функции жевания, глотания, речи. Поднадкостничные переломы, переломы по типу «зеленой ветки» и отраженные переломы диагностируются у детей только рентгенологически.
Наиболее информативны обзорные рентгенограммы костей лица, выполненные в прямой проекции, ортопантомограммы, позволяющие одновременно анализировать состояние обеих челюстей и большинства костей лица. Особое значение придают выявлению черепно-мозговой травмы, перелома основания черепа.
Рентгенологические исследования относятся не только к информативным, но и доступным к выполнению в любом лечебном подразделении. Важным условием является обеспечение визуализации исследуемой области не менее чем в двух проекциях.
Рентгенографию верхней челюсти чаще всего осуществляют в лобно-носовой, подбородочно-носовой и боковой проекциях. Для детального изучения твердого неба делают прицельный внутриротовой снимок в положении больного сидя. Голова расположена на подголовнике.
Пленку вводят в полость рта параллельно его дну. Передняя часть пленки выступает кпереди от зубов на 5 мм и фиксируется путем прикусывания. Центральный луч направляют сверху на кончик носа под углом в 15—20° к вертикали.
Изображение височно-нижнечелюстного сустава можно получить при укладке головы больного для снимков пирамид по Шюллеру.
Нижнюю челюсть рентгенографируют в прямой передней, носоподбородочной, аксиальной и боковой проекциях. При этом больных укладывают так же, как и для обзорной рентгенографии в указанных проекциях. Соответствующим образом меняют лишь центрацию пучка рентгеновского излучения, направляя его в центр исследуемой области. С целью предотвращения суммации изображений правой и левой половин нижней челюсти при рентгенографии в боковой проекции прибегают к раздельной прицельной съемке каждой из ее половин.

Рис.3. Укладка больного для Ro-графии н/ч (а), и схема Ro-граммы (б)
Для этого укладывают больного поочередно на правый и левый бок. Под свешивающуюся голову подставляют угольник, на который помещают кассету. Центральный луч направляют несколько ниже угла челюсти под углом в 20°, открытым каудально (рис.3).
В некоторых ситуациях, в частности при повреждениях ВНЧС, эффективно выполнение рентгенографии нижней челюсти и томографии ВНЧС — в прямой и боковой проекциях.
КТ в аксимальной и сагиттальной проекциях дает исчерпывающую информацию о локализации, протяженности, характере переломов костей лица на всем протяжении и их сочетании с переломами других костей (головы, лица, шеи).
МРТ позволяет определить изменения всех структур (мягкотканных, сосудов и др.) и является одним из наиболее точных способов исследования анатомотопографических особенностей различных повреждений головы, лица, шеи.
Предлагаемая контрастная артрография ВНЧС [Сысолятин П.Г., Арсенова И.А., 2001] с целью исследования состояния поврежденного сустава в детской практике широкого применения не нашла.
При переломах нижнего, среднего и верхнего уровня верхней челюсти наиболее исчерпывающая информация может быть получена при КТ, в то же время зонография, ортопантомография и томография не утратили своего значения. Эти методы четко обеспечивают диагностику переломов нижнего уровня верхней челюсти, что позволяет установить характер повреждения верхнечелюстных пазух, когда они вовлекаются в зону повреждения.
Рентгенографии нижней челюсти и томографии ВНЧС — в прямой и боковой проекциях. При травматических повреждениях н/ч используют следующую последовательность проведения Ro – исследований:
1) прямая обзорная носо-лобная Ro-грамма позволяет выявить множественные переломы, некоторые из которых не получают четкого клинического проявления и являются случайной Ro-логической находкой;
2) для суждения о состоянии альвеолярных отростков, кортикальных пластинок альвеол и зубов в области перелома получают внутриротовые контактные Ro-граммы. При невозможности их выполнения — внеротовые Ro-граммы в косых контактных проекциях, дополнительно в каждом отдельном случае выбор методики определяется локализацией перелома.
3) для исследования передних отделов челюсти — панорамная Ro-грамма;
4) ортопантомограмма и боковые Ro-граммы – для исследования травм мыщелкового отростка, тела и ветви н/ч.
5) томограммы ВНЧС в боковой проекции с открытым ртом – если установлены переломы головки и высоко расположенные переломы шейки н/ч.
Рентгенодиагностика исхода травмы костей лицевого черепа требует четкого выявления размера, положения и характера оставшихся дефектов и деформаций, что наиболее информативно при выполнении трехмерной КТ, проведении стереоли-тографического моделирования дефекта. Это дает возможность получить точное представление о сложных дефектах и деформациях челюстей и других костей лицевого черепа после травмы и планировать реконструктивно-восстановительное лечение детей и подростков. Эффективно использование телерентгенографии, цефалометрии для расчета перспективы роста ребенка в соответствии с его биологическим и хронологическим возрастом при проведении восстановительных операций.
Контактные внутриротовые рентгенограммы необходимы при диагностике травм альвеолярного отростка и зубов. Однако при травмах альвеолярного отростка их нужно сочетать с обзорной рентгенографией, зонографией, ортопантомографией, томографией и др.
При травмах мягких тканей, особенно при ушибах, кровоизлияниях и гематомах, эффективным методом распознавания распространенности, анатомо-топогра-фического положения области травмы, соотношения последней с другими анатомическими образованиями остается эхография. Она уместна как метод диагностики и контроля этапов лечения ребенка и установления исхода повреждения.
Во всех представленных вариантах исходов травм мягких тканей и костей лица наблюдается деформация прикуса. У детей на долгий период остается стойкое нарушение психоэмоционального состояния.
Исходы травм мягких тканей и костей лица
1. В области волосистой части головы (независимо от этиологии):
алопеция; атрофический рубцовый массив разной площади и формы; дефекты покровных костей черепа (чаще после электротравм, флегмоны новорожденного).
4) В области мягких тканей лица (в зависимости от этиологии):
обширные бытовые травмы — рубцы и их атрофические массивы разной формы и площади, подвижные. У естественных отверстий вывороты или атрезии могут сочетаться с дефектами носа, век, губ и других отделов лица;
после ожога, химических повреждений — рубцы и рубцовые массивы (келоидные и гипертрофические, атрезии естественных отверстий, в области век вывороты);
в области шеи — келоидные рубцы, деформации — костей лица и челюсти, шейного отдела позвоночника.
3. Исходы повреждений костей лицевого черепа:
вторичная адентия — ретенция постоянного зуба, близко расположенного от линии перелома, или задержка его прорезывания;
деформации и недоразвитие костей лица;
ВДОА, анкилоз, неоартроз, ВНЧС.
Источник
Переломы костей лица появляются по ряду причин, чаще всего связанных со спортом. Они могут быть следствием контакта между спортсменами (удары головой, кулаком, локтем), контакта со снаряжением и оборудованием (мяч, шайба, руль, гимнастическое оборудование) или контакта с окружающей средой или препятствиями (деревья, стены). В некоторых видах спорта (футбол, бейсбол, хоккей) отмечается высокий процент травм лица.
Переломы костей лица
Лицевой отдел черепа имеет сложную структуру. Он состоит из лобной кости, скуловых, орбитальных костей, носовых, верхнечелюстных и нижнечелюстных и других костей. Часть из них располагается глубже в лицевой структуре. К этим костям прикрепляются мышцы, обеспечивающие процессы жевания, глотания и речи.
Одним из самых распространенных переломов лицевых костей является перелом носа. Также может произойти травмирование других костей. Может оказаться сломана как одна кость, так и несколько. Множественные переломы чаще возникают в результате автомобильной или другой аварии. Переломы могут быть односторонними (встречаются с одной стороны лица) или двусторонними (с обеих сторон лица). Ниже можно увидеть на фото переломы лицевых костей.
Является ли такая травма серьезной проблемой
Некоторые типы переломов костей лицевого скелета относительно незначительны, другие же могут нанести серьезный вред и даже быть опасными для жизни. Вот почему важно проводить правильную диагностику и лечение, прежде чем могут возникнуть серьезные осложнения.
Лицевые нервы и мышцы, ответственные за ощущения, мимику и движения глаз, расположены вблизи костей лица. В непосредственной близости находится мозг и центральная нервная система (ЦНС). Переломы лицевых костей могут привести к повреждению черепных нервов в зависимости от конкретного типа и местоположения перелома. Переломы орбитальной кости (глазницы) могут привести к проблемам со зрением. Переломы носа могут затруднить дыхание или восприятие запахов. Кроме того, переломы челюстных костей могут вызывать проблемы с дыханием или затруднять прием пищи и речь.
При возникновении травмы лицевых костей пострадавший должен немедленно обратиться за медицинской помощью.
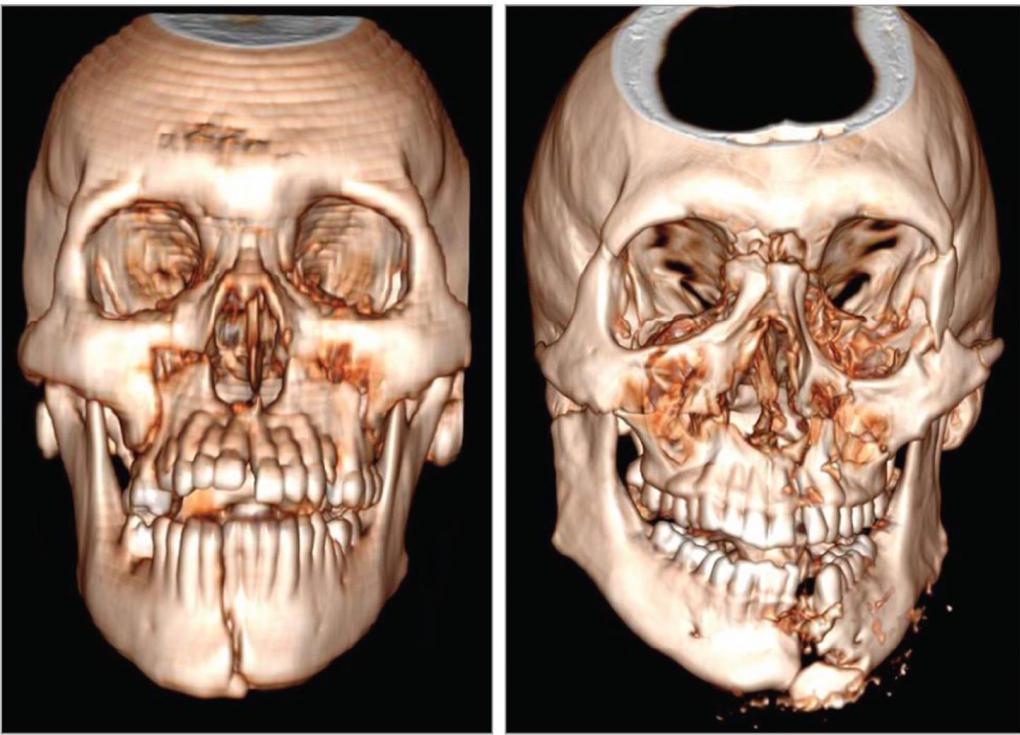
Виды переломов
Существует несколько основных типов переломов костей лицевого отдела черепа. Их классифицируют по разным основаниям, в частности по их локализации. Для переломов костей лицевого скелета МКБ 10 включает рубрикаторы, которые определяют характер повреждения в зависимости от типа травмы: он может быть закрытым, открытым или неопределенного типа.
По степени тяжести переломы лицевых костей делят на 4 группы:
- при переломе первой степени кожа повреждается осколком изнутри;
- при переломе второй степени отмечается наличие поверхностной раны кожи и мягких тканей, небольшое засорение раны;
- при переломе третьей степени наблюдаются массивные мягкотканые травмы, которые могут сопровождать травмы магистральных сосудов и периферических нервов;
- при переломе четвертой степени отмечается субтотальная или тотальная ампутация сегментов.
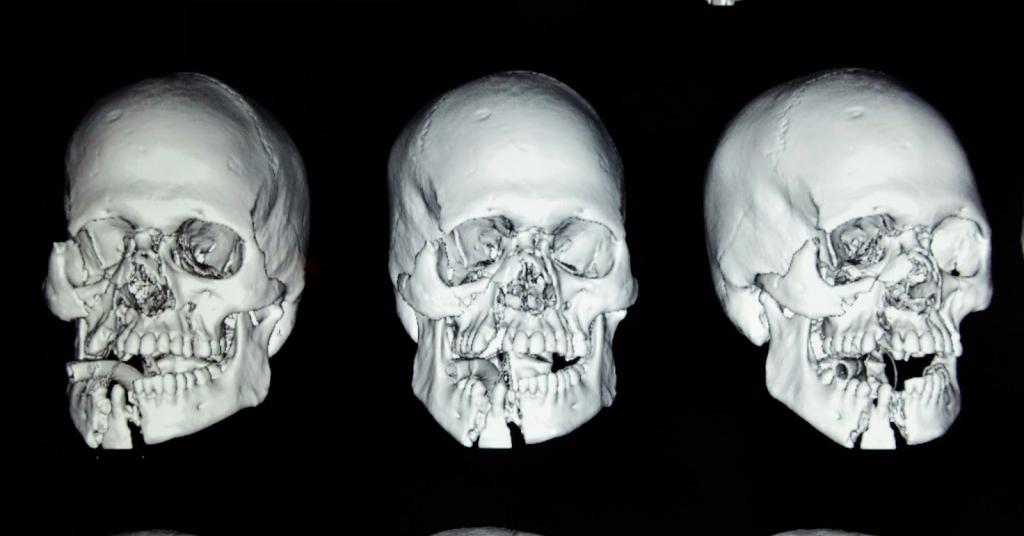
Переломы носовой кости
Этот тип является наиболее распространенным. Носовая кость состоит из двух тонких костей. Для того чтобы сломать носовые кости, требуется меньше усилий, чем при переломе других костей, так как они достаточно тонкие. При переломе нос, как правило, выглядит деформированным, появляются болевые ощущения. Отек может затруднить оценку повреждения. Носовые кровотечения и кровоподтеки вокруг носа являются распространенными симптомами при этой травме.
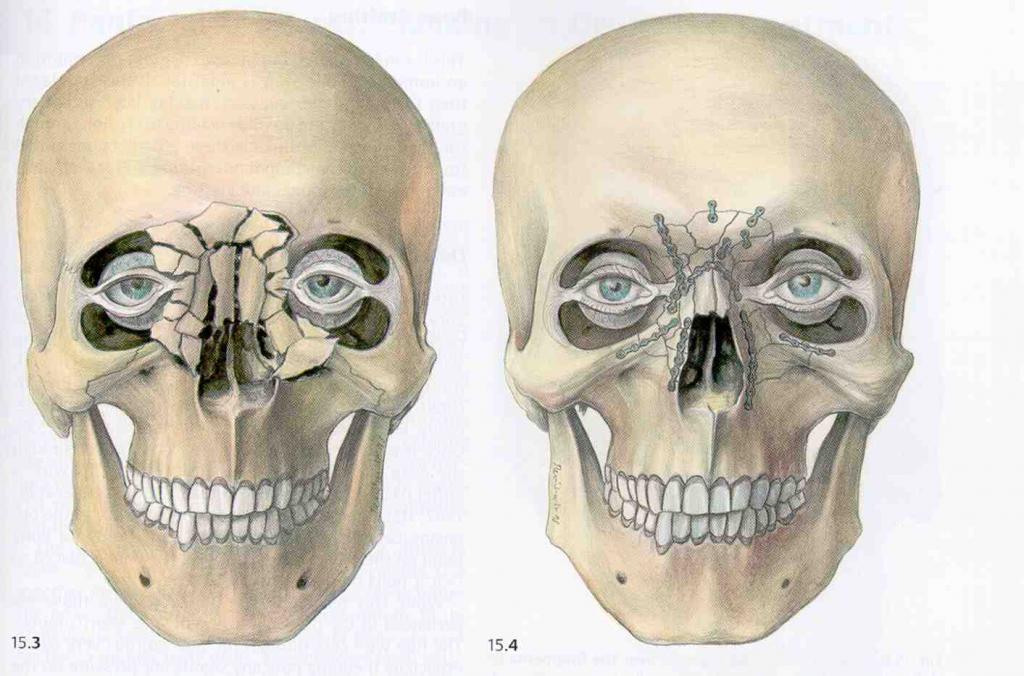
Переломы лобной кости
Лобная кость — основная кость в области лба. Перелом чаще всего встречается в середине лба. Именно там кости самые тонкие и самые слабые. Повреждение может привести к тому, что кость будет вдавлена внутрь. Для того чтобы сломать лобную кость, требуется значительная сила, поэтому часто эта травма может сопровождаться другими травмами лица, черепа или неврологическими повреждениями. Это может вызвать ликворею (истечение спинномозговой жидкости), травмы глаз и повреждение носового канала.
Переломы скуловых костей
Скулы прикрепляются в нескольких точках к верхней челюсти и костям черепа. При их переломах возможны также травмы близлежащих костей, в частности, повреждение пазух верхней челюсти. В результате травмы может сломаться скуловая кость, скуловая луга, или то, и другое одновременно.
По отзывам самих пациентов, такие переломы часто вызывают асимметрию лица. Переломы скуловой кости составляют большую часть переломов челюстно-лицевых костей.
Орбитальные переломы
Существует три основных типа таких травм:
- Перелом орбитального обода (внешнего края), самой толстой части глазницы. Потребуется большая сила, чтобы сломать эту кость. Такой перелом может сопровождаться повреждением зрительного нерва.
- Перелом обода, распространяющийся на нижний край и дно орбиты. В этом случае наблюдается перелом лицевой кости под глазом.
- Перелом самой тонкой, нижней части глазницы. В этом случае орбитальный обод остается неповрежденным. Глазные мышцы и другие структуры могут быть травмированы. При такой травме возможно ограничение подвижности глазного яблока.

Переломы костей средней зоны лица
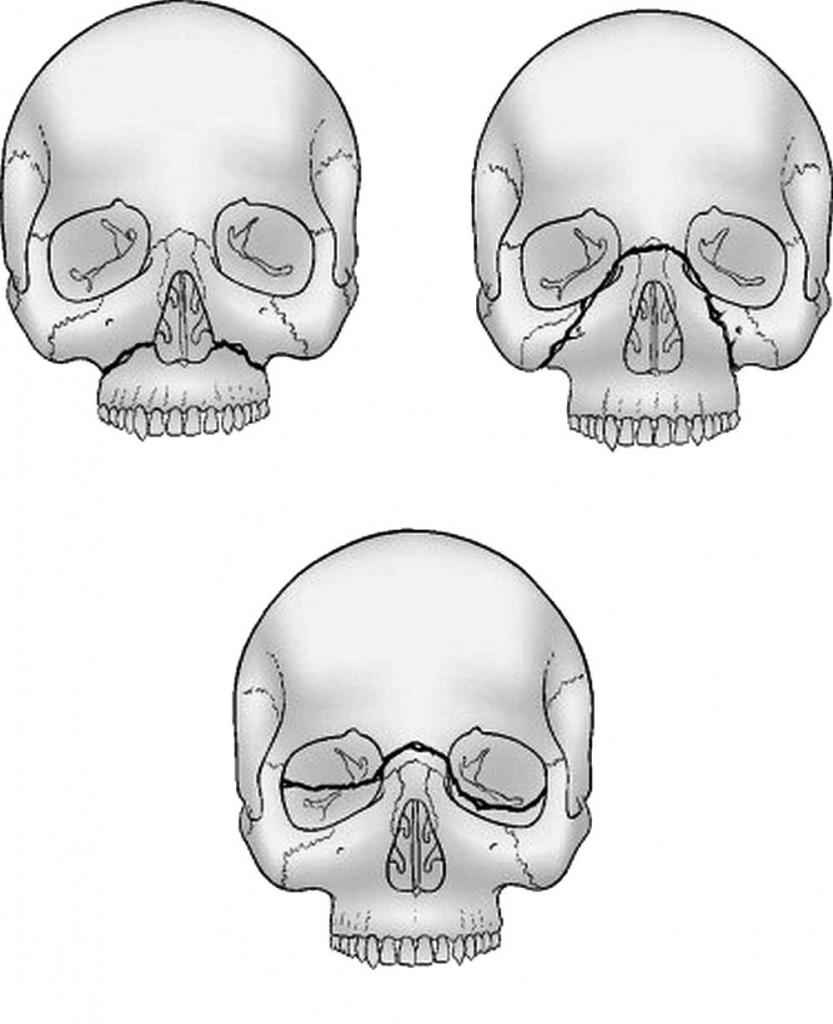
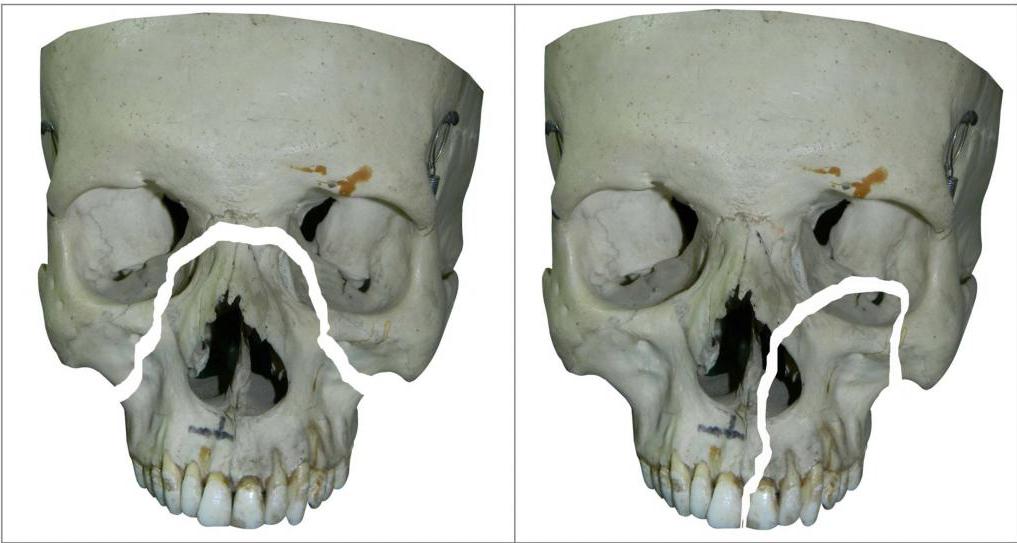
При тупых травмах часто возникают переломы вдоль трех линий, проходящих по стыкам костей, в наиболее тонких и слабых местах, а также там, где располагаются физиологические отверстия. Согласно классификации Ле Фор, выделяют три основных типа переломов, но могут встречаться и их вариации:
— Перелом Ле Фор I. При такой травме ломается скуловая кость и верхняя челюсть, они полностью разъединяются с другими костями черепа. Часто сопровождается переломом основания черепа.
— Перелом Ле Фор II. Линия разлома проходит от нижней части одной щеки, под глазом, через нос и к нижней части другой щеки.
— Перелом Ле Фор III. В этом случае отламывается альвеолярный отросток, Линия разлома проходит через носовое дно и верхнечелюстные пазухи. При такой травме повреждается верхнечелюстной нервный узел.

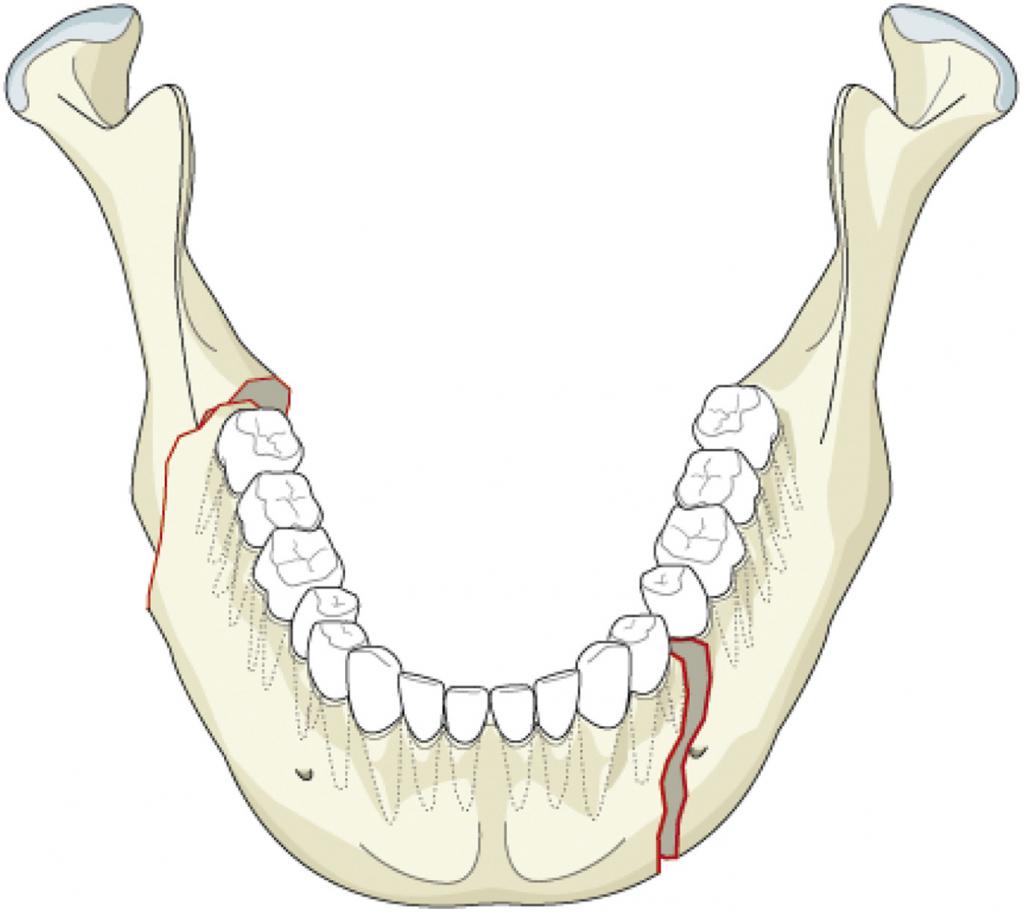
Травмы нижней челюсти
При переломах нижней челюсти чаще всего повреждаются угол нижней челюсти, мыщелковый и суставной отростки, подбородочный отдел. По локализации выделяют переломы тела и ветви нижней челюсти.
Причины
Переломы костей лица возникают по самым разным причинам:
- дорожно-транспортные происшествия;
- спортивные травмы;
- несчастные случаи, в том числе на рабочем месте;
- падения с высоты;
- падения со стоящего или движущегося транспортного средства;
- увечья, нанесенные каким-либо предметом или другим человеком;
- огнестрельные ранения.
Симптоматика
При любом переломе появляются боль, синяки и отеки. Большая же часть симптомов зависит от места перелома.
При переломе нижней челюсти наблюдаются:
- обильное слюноотделение;
- проблемы с глотанием;
- изменение прикуса;
- изменение цвета кожных покровов;
- смещение челюсти.
При переломе верхней челюсти возможны:
- носовое кровотечение;
- отеки под глазами и на веках;
- вытягивание лица.
Симптомы перелома носа могут включать:
- обесцвечивание под глазами;
- блокировку одной или обеих ноздрей или смещение перегородки;
- искривление носа.
Симптомы орбитального перелома:
- размытое, ухудшенное или двойное зрение (диплопия);
- затруднения при перемещении глаз влево, вправо, вверх или вниз;
- распухший лоб или щека или опухоль под глазами;
- впалые или выпуклые глазные яблоки;
- покраснение белков глаз.
Оказание первой помощи
До того как пострадавший будет отправлен к врачу, ему необходимо оказать первую медицинскую помощь. На место травмы необходимо положить холод. Нельзя самостоятельно вправлять смещенные фрагменты костей. В этом случае можно наложить повязку и доставить пострадавшего в медицинское учреждение.
Диагностика
Прежде всего определяется наличие каких-либо опасных для жизни травм. Врач должен проверить, блокирует ли что-либо дыхательные пути или носовые проходы, оценить размер и реакцию зрачка, определить, есть ли какие-либо повреждения центральной нервной системы.
Затем врач выясняет, как и когда произошла травма. Пациент или его представитель должен предоставить информацию о том, есть ли какие-то другие медицинские проблемы, например, хронические заболевания, предыдущие травмы лица или операции. После этого проводится физический осмотр лица на наличие признаков асимметрии и повреждения двигательных функций.
Для диагностики может потребоваться КТ-сканирование.
При переломе носа рентген может не потребоваться, если отек ограничен мостом носа, пациент может дышать через каждую ноздрю, нос прямой, и на перегородке нет сгустка крови. В противном случае проводится рентгенография.
Также врач может направить на компьютерную томографию (КТ), чтобы определить точное местоположение и тип перелома или переломов.
Лечение
Тип лечения будет зависеть от места и степени повреждения. Целью лечения переломов лица является восстановление нормального внешнего вида и функции пострадавших областей.
Перелом лица может заживать без вмешательства врача, если сломанная кость осталась в нормальном положении. Тяжелые переломы, как правило, приходится лечить. Лечебные процедуры включают следующее.
Врач ставит сломанные кости в нормальное положение без выполнения каких-либо разрезов. Как привило, этим способом пользуются при переломе носа.
Эндоскопия: при помощи эндоскопа (длинной трубки с камерой и лампочкой), помещаемого внутрь через небольшой разрез, врач рассматривает повреждения изнутри. Во время эндоскопии могут быть удалены небольшие фрагменты сломанной кости.
Медикаменты:
- противозастойные препараты, которые помогают уменьшить отек в носу и пазухах;
- обезболивающие средства;
- стероидные противовоспалительные препараты для уменьшения отека;
- антибиотики в случае риска заражения.
Ортодонтическое лечение проводится при поврежденных или сломанных зубах.
Оперативное вмешательство: врач использует проволоку, винты или пластины для соединения сломанных костей лица.
Реконструктивная хирургия может потребоваться для исправления частей лица, которые деформированы травмой. Иногда приходится удалять части сломанных костей лица и заменить их на трансплантаты.
Реабилитация
После хирургической операции пациент находится в стационаре не менее десяти суток. На сроки выздоровления влияют такие факторы, как время обращения за помощью с момента получения травмы, место и характер перелома. Полное выздоровление после перелома костей лицевого скелета наступает в среднем через месяц. В этот период должны быть исключены повышенные нагрузки, пациенту назначают кальцинированную диету. После выздоровления пациент по назначению врача некоторое время может принимать сосудосуживающие назальные препараты.
Риски
Лечение перелома лицевой кости может привести к появлению отека, боли, кровоподтекам, кровотечениям и инфекции. После операции могут остаться рубцы. В ходе лечения могут быть повреждены близлежащая ткань и нервы, что приведет к онемению. При проведении операции могут быть повреждены носовые пазухи. Даже при хирургическом вмешательстве возможно сохранение асимметрии лица, изменения зрения. Костные и тканевые трансплантаты могут сдвинуться с места, и тогда потребуется еще одна операция. Пластины и винты, используемые для фиксации костей, могут стать источником заражения или нуждаться в замене. Существует также риск образования тромбов.
Последствиями переломов лицевой кости без лечения могут стать асимметрия лица, боли в лице, глазах или слепота. Кровотечение может блокировать дыхательные пути, затрудняя дыхание. Также возможно кровоизлияние в мозг, что может привести к судорогам и быть опасным для жизни.
Превентивные меры
Невозможно полностью предотвратить переломы костей лицевого черепа. Однако существует ряд мер, которые могут уменьшить степень травматизма:
- ношение шлема при езде на велосипеде или мотоцикле;
- использование ремня безопасности в автомобиле;
- использование во время занятий спортом защитного снаряжения (шлемы, маски);
- соблюдение правил техники безопасности при работе.
Источник
