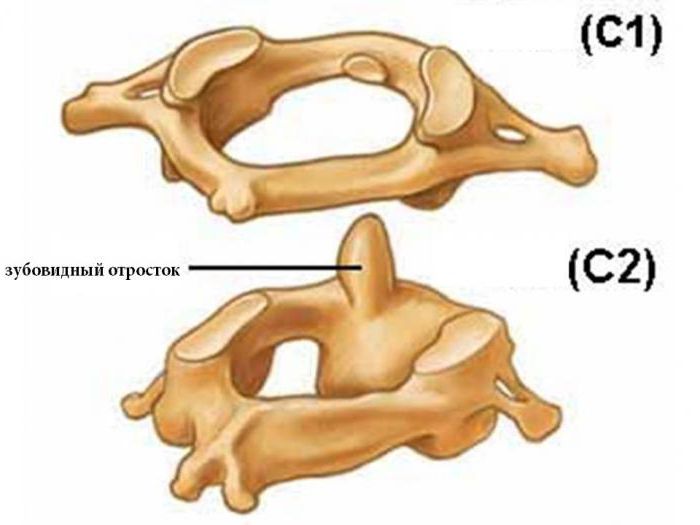
Зубовидный перелом
| Перелом зубовидного отростка | |
|---|---|
| Спиральная компьютерная томограмма перелома основания зубовидного отростка (тип II) со смещением | |
| МКБ-10 | S12.112.1 |
| МКБ-9 | 805.02805.02 |
Перелом зубовидного отростка — перелом зубовидного отростка II шейного позвонка. Может возникать при дорожно-транспортных происшествиях, либо при падении[1].
Механизм возникновения[править | править код]
Точный механизм переломов зубовидного отростка остаётся невыясненным. По всей видимости он включает в себя элементы сгибания, разгибания и ротации[2].
Классификация[править | править код]
Общепризнанной является классификация предложенная L. D. Anderson и R. T. D`Alonzo в 1974 году[3]. Она предполагает выделение трёх типов переломов зубовидного отростка[2].
- Тип I характеризуется наличием линии перелома на верхушке зуба. Встречается редко, в около 5 % случаев всех переломов данного анатомического образования[2].
- При типе II (более 60 %) линия перелома расположена на границе зубовидного отростка и тела позвонка[2].
- Тип III (около 30 %) предполагает отрыв зубовидного отростка вместе с частью тела эпистрофея[2].
Также достаточно информативной является классификация по А. А. Луцику, Н. К. Раткину и Н. М. Никитину 1998 года[4]:
1. Переломы через основание зуба:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— под углом
2. Переломы шейки зубовидного отростка:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— кнаружи;
— под углом;
— с диастазом
3. Переломы верхушки зубовидного отростка
4. Переломы через рудиментарный диск — остеоэпифизеолизы.
Клиническая симптоматика[править | править код]
Большинство пострадавших предъявляют жалобы на боль в шее и невозможность движений головы. Характерно ощущение обособленности головы от позвоночника. Многие придерживают голову во время ходьбы руками, чтобы исключить непроизвольные движения. Клинические симптомы могут варьировать от квадриплегии и вовлечения в процесс дыхательных центров продолговатого мозга до незначительных чувствительных и двигательных расстройств[2][4]. Особенностью переломов зубовидного отростка является возникновение в ряде случаев указанных симптомов в поздние сроки после травмы[4].
Диагностика[править | править код]
Диагностика заболевания включает наличие клинической симптоматики, данных пальпации, рентгенографии в 2-х проекциях (боковой и прямой через открытый рот) и компьютерной томографии. На снимках могут определяться линия перелома, наличие смещения, а также увеличение тени превертебральной ткани на уровне переднего бугорка атланта[4].
Лечение[править | править код]
Лечение может быть либо консервативным, либо оперативным. Переломы типа I требуют иммобилизации с помощью шейного воротника в течение 6-8 недель[5]. При переломах типа II могут применяться шейные ортезы Halo, либо проведение винтов, которые обеспечивают фиксацию отломка. Показано, что наиболее эффективными в контексте стабилизации отломков являются ранние операции. Затягивание проведения операции приводит к значительному уменьшению её эффективности, то есть формирования спондилодеза[6].
Примечания[править | править код]
- ↑ Omeis I., Duggal N., Rubano J. et al. Surgical treatment of C2 fractures in the elderly: a multicenter retrospective analysis // J Spinal Disord Tech. — 2009. — Vol. 22, № 2. — P. 91—95. — PMID 19342929.
- ↑ 1 2 3 4 5 6 Boyarsky I. C2 Fractures • Common C2 Fractures (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Anderson L. D., D`Alonzo R. T. Fractures of the odontoid process of the axis // J Bone Joint Surg Am. — 1974. — Vol. 56. — P. 1663—1674. — PMID 4434035.
- ↑ 1 2 3 4 Полищук Н. Е., Луцик А. А., Раткин И. К., Никитин М. Н. Часть II. Повреждения позвоночника и спинного мозга. Глава 1. Повреждения краниовертебральной области // Повреждения позвоночника и спинного мозга / Под ред. Н. Е. Полищука, Н. А. Коржа, В. Я. Фищенко. — К.: КНИГА плюс, 2001.
- ↑ Boyarsky I. C2 Fractures • Treatment & Management (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Cho D. C., Sung J. K. Analysis of risk factors associated with fusion failure after anterior odontoid screw fixation (англ.) // Spine. — 2012. — Vol. 37. — P. 30—34. — PMID 21228750.
Литература[править | править код]
- Кассар-Пулличино В. Н., Имхоф Х. Спинальная травма в свете диагностических изображений. — М.: МЕДпресс-информ, 2009. — 264 с. — ISBN 5-98322-530-8.
- Луцик А. А., Раткин И. К., Никитин М. Н. Краниовертебральные повреждения и заболевания. — Новосибирск: Издатель, 1998. — 557 с. — ISBN 588399-003-7.
Источник
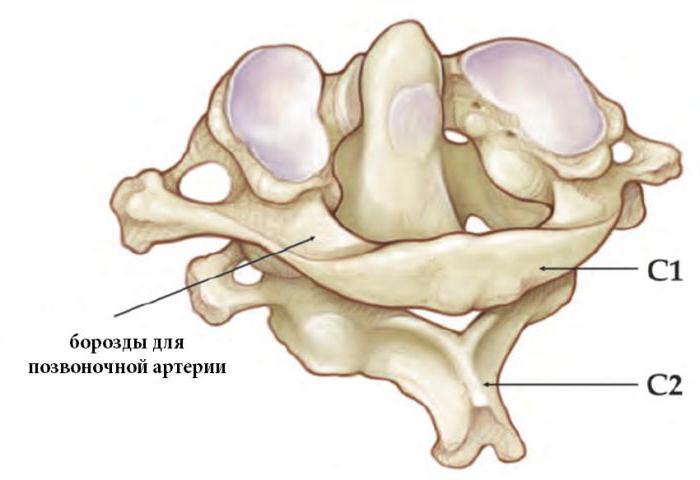
Немногие знают, где находится зубовидный отросток.
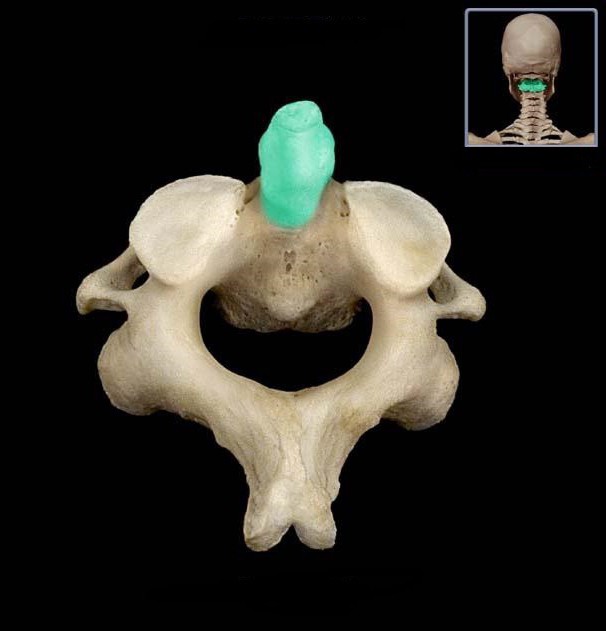
У большинства позвонков имеется по семь отростков: остистый, четыре суставных и два поперечных. Но в шейном отделе позвоночника находится позвонок с особым строением. У него на один отросток больше, чем у всех остальных. Это второй шейный позвонок. Его восьмой отросток направлен вверх.
Анатомическое расположение
Зубовидный отросток сочленен с первым шейным позвонком, называющимся «атлантом», потому что он держит на себе основание черепа. Между этими позвонками имеется подвижное сочленение. Его медицинское название — атланто-аксиальное. Образно выражаясь, кольцо первого шейного позвонка надето на зубовидный отросток его нижнего соседа. Именно поэтому шея человека такая подвижная. Практически 70 процентов объема всех поворотов головы происходит в этом сочленении. А зубовидный отросток — это точка вращения нашей шеи.
Чем обусловлено возникновение?
Возникновение зубовидного отростка обусловлено эволюционными причинами, ведь человеку (как и ряду других позвоночных) для выживания необходим был быстрый и полный обзор пространства вокруг себя. Однако атланто-аксиальное сочленение является очень уязвимым. Где присутствует большая степень подвижности — там есть и риск патологических смещений, переломов, гипермобильности. Данный сустав окружен крепким связочным аппаратом, обеспечивающим укрепление зубовидного отростка позвонка при совершении физиологически нормальных движений. Но длительное или резкое давление, превышающее нормальное, может привести к нарушению его целостности.
Чем чреваты проблемы со вторым шейным позвонком?
При переломах второго шейного позвонка, если не произошло смещения отростка, симптомы данной патологии неочевидны, а иногда и вовсе отсутствуют. Примерно половина данных переломов проходит незамеченными в остром периоде, и почти треть диагностируется лишь спустя два-три месяца, а иногда проходят и годы, прежде чем данный перелом у пациента будет установлен. Медики утверждают, что даже рентгенография верхнего шейного отдела позвоночника весьма проблематична, так как на первый и второй позвонки наслаиваются изображения других костных структур.

Однако это весьма значительная травма, при которой часто происходит смещение зубовидного отростка и атланта вместе с черепом по направлению к позвоночному каналу. А это приводит к нарастающим проблемам с двигательной активностью, к формированию у пациента краниоспинального синдрома, порой с летальным исходом.
При асимметрии зубовидного отростка С2 очень часто у пациентов бывают головные боли, которые могут длиться долгое время.
Статистика
Около 20 процентов переломов зубовидного отростка осложняются повреждением целостности спинного мозга, и примерно семь процентов приводят к наихудшему исходу — смерти пациента. При этом около 8-15 процентов всех переломов шейного отдела относятся именно к этому типу. Группы риска — это дети до восьми лет и пожилые люди старше семидесяти.
Повреждения зубовидного отростка настолько серьезны по своим последствиям, что медики рассматривают всех пациентов с подозрением на оные в качестве тех, у кого перелом уже установлен. То есть им иммобилизируют шейный отдел и в нейтральном положении доставляют в вертебрологический центр скорой помощи (либо другое медучреждение, где есть нейрохирургический или травматологический отдел).

Типы переломов
Благодаря компьютерной томографии сегодня у медиков есть возможность точно определить, к какому из нижеперечисленных типов можно отнести перелом зубовидного отростка позвонка:
- Первый тип — в этом случае происходит косой перелом верхушки зубного отростка в месте прикрепления к нему крыловидной связки. Он считается очень редким.
- Второй тип — при нем линия излома пересекает самую узкую часть «зуба», т. е. место сочленения зубного отростка и позвонка. При этом теряется стабильность сочленения аксиса и атланта. А оскольчатые переломы данного типа значительно осложняют процесс лечения.
- Третий тип. Здесь линия перелома проходит по самому позвонку, начинаясь от основания зубного отростка. Стабильность сочленения здесь тоже нарушена.
Клиническая картина переломов второго шейного позвонка
При данных переломах клиническая картина очень широка: от незначительной боли при поворотах головы и до моментального летального исхода. Если произошел перелом без или с незначительным смещением, то пациент может испытывать незначительную боль в верхнем отделе шеи, которая немного возрастает при поворотах головы. Так бывает и при асимметрии зубовидного отростка.
Также могут присутствовать быстро пропадающие болевые ощущения при глотании, подвижность шеи может быть несколько ограничена. Боль может возникать и при широком открывании челюстей. Кроме того, все эти ощущения могут быстро пройти, и пациент начинает вести себя как обычно. Но медики предупреждают, что кажущееся благополучие при этом переломе опасно для жизни. Достаточно неосторожного шага, внезапного толчка и т. д. — и произойдет вторичное смещение сломанного зубного отростка, смещение верхнего шейного позвонка и сдавливание спинного мозга. И тогда уже симптоматика будет остро выраженной, вплоть до потери сознания.
Если произошло значительное смещение зубного отростка по второму типу, то возможны симптомы сдавленного спинного либо продолговатого мозга, передавленных позвоночных артерий. Это может быть тетрапарез, слабость либо онемение конечностей, расстройство чувствительности, нарушение функций тазовых или дыхательных органов. К ним могут присоединиться такие симптомы, как нарушенная речь, расстройство глотательных движений, затрудненность открывания рта и нарушения вкусовых ощущений. К тяжелым симптомам, характерным для повреждения спинного мозга, относятся нарушение дыхания или развитие крестообразного паралича.
Что характерно?
Для подобных переломов зубовидного отростка (фото представлено ниже) характерны так называемые поздние спинномозговые расстройства, развивающиеся вследствие сдавливания спинного мозга задней частью верхнего шейного позвонка при продолжающемся смещении зубовидного отростка в результате вторичных его сдвигов.
При переломе зубовидного отростка без его смещения отсроченная клиническая картина (когда не последовало вовремя установленного диагноза вследствие того, что пациент не обратился к врачу) может заключаться в ноющих болях в затылке либо верхней части шеи. Эти боли развиваются при движении и затихают в покое. Затрудненность движения шеей, головокружения, онемение лица. Больной разворачивается всем корпусом, чтобы посмотреть по сторонам.
Но так может проявляться и подвывих зубовидного отростка.
Диагностика перелома
Диагностика всех повреждений, локализующихся в верхнешейном отделе, проводится по строгой схеме. Если нет возможности провести немедленную компьютерную томографию шейного отдела позвоночника, пациента направляют на рентгенограмму данной области в боковой проекции через открытый рот. Также это исследование могут провести в положении сгибания либо разгибания шеи. Так как движения шеей при подозрении на подобный перелом являются потенциально опасными для пациента, эти исследования необходимо проводить под наблюдением врача и не превышать пределы, в которых больной имеет возможность согнуть либо разогнуть шею.
Актуально проведение рентгенограммы в согнутом и разогнутом положении в особенности для застарелых переломов, так как при прямом положении шеи соотношение позвонков на снимках, скорее всего, будет нормальным.
Если, несмотря на данные манипуляции, диагностика затруднена, медики прибегают к фронтальной и сагиттальной зонографии или аксиальной компьютерной томографии. Это особые исследования, помогающие повысить точность изображений, необходимых для диагностики участков позвоночника.
Лечение перелома
В остром периоде децентрации зубовидного отростка в верхней части шейного отдела позвоночника зачастую включают в себя иммобилизацию, т. е. обездвиживание шеи пациента. Картина лечения зависит от типа травмы. В целом надо помнить, что очень опасными здесь являются манипуляции, подразумевающие наклон головы пациента вперед, так как это может привести к травматизации спинного мозга. В целом лечение подразумевает устранение смещения позвонков и стабилизацию сочленения.
Так, при травме, произошедшей вследствие ныряния вниз головой или падения на голову тяжелого предмета, накладывается гипсовая повязка, которую больной носит около шести месяцев. Сращение происходит медленно. Также пациенту назначается терапия аппаратом «Гало» в течение трех-четырех месяцев.
Также при переломах зубовидного отростка без смещения используется вытяжение на петле Глиссона в течение одного или полутора месяцев, после чего накладывается торакокраниальный гипсовый корсет, который необходимо носить от 4 до 6 месяцев.
При травматическом спондилолистезе второго шейного позвонка, который называется переломом палача, используется скелетное вытяжение в положении экстензии (т. е. вытяжении позвоночника) в течение трех недель, после чего пациенту делается торакокраниальный гипсовый корсет на три месяца. Здесь также используется аппарат «Гало» периодом до четырех месяцев.
Профилактика травм шеи
Избежать переломов верхних шейных позвонков помогут общие рекомендации, которые подойдут в целом для предупреждения травм шеи. Прежде всего это выполнение требований и правил техники безопасности. Также, отдыхая на природе, ни в коем случае нельзя вниз головой нырять в водоемы, а также купаться в нетрезвом состоянии.
Часто переломы двух верхних позвонков случаются при ДТП, поэтому профилактикой в данном случае будет четкое соблюдение правил дорожного движения, проверка автомобиля на предмет технической исправности, наличие подушек безопасности и т. д.
Доврачебная помощь при подозрении на перелом второго шейного позвонка
К сожалению, данный вид травмы происходит всегда внезапно. Как мы уже упоминали, такой перелом может остаться незамеченным, а может и сразу проявиться в самом серьезном виде. Это может быть ДТП, несчастный случай при отдыхе на природе, ушиб головой при падении пожилого человека. Часто пострадавшему требуется доврачебная помощь, чтобы оказаться в безопасном положении и дождаться приезда скорой помощи.

Виды несчастных случаев
В целом все несчастные случаи с повреждениями шеи могут подразделяться на ранения, травмирование межпозвоночных дисков, переломовывихи, вывихи, растяжения и ушибы. Но главный момент заключается в том, что все травмы шеи чрезвычайно опасны, поэтому до приезда врача нельзя допускать движений шеи, так как при наличии переломов позвонков может травмироваться спинной мозг.
Естественно, окружающие не могут установить характер травмы пострадавшего. Поэтому действовать надо согласно строгим правилам доврачебной помощи для этих случаев. Необходимо срочно вызвать скорую помощь — больной должен в срочном порядке быть доставлен в больницу для диагностики и лечения.
При любых травмах шейного отдела позвоночника первым делом нужно обеспечить покой с помощью обездвиживания шейного отдела. Если опасности для пострадавшего нет и он находится в горизонтальном положении, то лучше не двигать его и даже пресекать его попытки подняться. При наличии открытых ран шейного отдела их нужно промыть и наложить асептическую повязку, если есть такая возможность (например, аптечка в машине).
Что еще относят к доврачебной помощи?
Также к доврачебной помощи при травмах зубовидного отростка относится срочная профилактика столбняка и введение препаратов, снижающих симптомы шокового состояния пострадавшего. После приезда скорой помощи бригада медиков обследует и транспортирует больного в положении лежа на ровном щите. На шейный отдел будет наложена специальная шина или же сотрудники скорой помощи проведут шинирование от области темени к каждому из плечей пациента. Любые передвижения тела пострадавшего в этом случае производятся максимально осторожно, чтобы не допустить возможного травмирования спинного мозга. Такой пациент будет госпитализирован и обследован в самом срочном порядке.
Источник
Хирургическая тактика при лечении переломов зубовидного отростка С2 позвонка в условиях замедленной консолидации
Авторы:
Павел Алексеевич Лихачев,
нейрохирург. к.м.н., г. Москва, МОНИКИ им. Ф.Ф.Владимирского.
Наиболее частые причины перелома зубовидного отростка второго шейного позвонка, это: травма автодорожная, спортивная и падение с высоты. Ежегодно фиксируется около 7 тысяч случаев данной патологии в год на территории России. Следовательно, высокая социальная значимость таких повреждений неоспорима. Как известно, шейный отдел позвоночника состоит из 7 позвонков. Первый и второй позвонки имеют принципиальное отличительное значение в силу той функциональной нагрузки которую они несут. Первый позвонок Атлант и второй позвонок Аксис. Между собой они связаны с помощью сустава Крювелье, который образован зубовидным отростком С2 позвонка и передней дугой атланта. Значимость этого сегмента позвоночника в том, что в этом отделе происходит по данным разных авторов от 50 до 70% движений головы. Но при переломе зубовидного отростка эта функция страдает. Есть множество методик с помощью которых удается достигнуть стабильности этого сегмента в острой фазе перелома зубовидного отростка второго шейного позвонка. В зависимости от локализации выделяют три типа переломов зубовидного отростка (по классификации Александрова-Даллоса 1974г., данной классификацией полльзуются все нейрохирурги до сих пор). 1-й тип – это косой перелом непосредственно головки зубовидного отростка. 2-й тип – перелом на уровне перехода зубовидного отростка в тело С2 позвонка. 3-й тип – перелом на уровне непосредственно тела С2 позвонка.
Пеломы 1-го и 3-го типов чаще всего не требуют хирургического лечения в силу того что они не связаны с неврологическим дефицитом. Переломы 2-го типа в 80% случаев не связаны с неврологическим дефицитом и в 18% случаев возникает неврологический дефицит. 8% из этих 18% — неврологические расстройства по типу нарушений чувствительности и в 10% случаев это грубые нарушения двигательной функции по типу гемиплегии, тетраплегии и так далее. Соответственно если речь идет о переломе 2-го типа которым мы непосредственно занимаемся, то в настоящее лечение этих переломов состоит из двух частей. На первом этапе в острой фазе по рекомендации как отечественных так и зарубежных авторов рекомендована иммобилизация шейного отдела позвоночника. Чаще всего прибегают к двум методикам. Первая методика это так называемое шейное артезирование, то есть обычный воротник, чаще всего по типу “Огонек” или “Филадельфия”, который позволяет иммобилизировать верхне-шейный отдел позвоночника. Часто данной иммобилизации хватает для иммобилизации перелома. В значительном количестве случаев – порядка 43% иммобилизация не наступает. Второй тип стабилизации который используется — это стабилизация с помощью галлааппарата.
Галлааппарат – более инвазивная методика. Трудно назвать ее только внешней стабилизацией. Частота стабилизации при ней выше чем при шейном ортезировании. Тем не менее, использование галлааппарата при переломе 2-го типа в 25-30% случаев приводит к вторичной нестабильности. Соответственно возникает вопрос что с этой вторичной нестабильностью как то надо справляться. Речь идет о хирургическом лечении. Под замедленной консолидацией понимается несращение перелома в условиях иммобилизации сегмента в течении 4-6 недель. Сам по себе перелом зубовидного отростка относится к переломам крайне нестабильным с высоким риском замедленной консолидации, так как перелом относится к внутрисуставным и в просвет перелома изливается внутрисутавная жидкость, которая не дает возможности нормально консолидироваться перелому. Поэтому чаще всего эти переломы мы стараемся стабилизировать даже в остром периоде. В натоящее время существует несколько методик хирургического лечения переломов зубовидного отростка. Наиболее часто используется лечение с помощью универсального канюлированного винта. Чаще всего используется канюлированный винт фирмы “Медтроник”. Так называемый UCSS винт. В этом случае речь идет о передней стабилизации. Также можно применять окципитоцервикальные системы. В этом случае речь идет о передней стабилизации. Обе методики имеют свои плюсы и свои минусы. Если речь идет про окципитоцервикальную систему, то чаще всего используется система фирмы “Медбиотех”. Эта система практически полностью исключает движения к краниовертебральном отделе позвоночника. Соответственно будет резкое ограничение движений в шейном отделе, что ухудшает качество жизни. Если речь идет про использование канюлированных винтов, то есть методики где вводится один винт, есть методики где вводится два винта. Эти методики могут быть малоинвазивными. Выполняются многими хирургами. Однако в 43% случаев при стабилизации канюлированными винтами дальнейшим исходом является вторичная нестабильность потому что этот винт разбалтывается. У данных винтов резьба есть только на конце, который входит непосредственно в отломок зубовидного отростка, и лишь иногда, частично, в основание места отлома костного фрагмента. Вся поверхность винта ниже резьбы не имеет элементов фиксации к кости.
В нашей клинике, проанализировав все эти случаи, мы пришли к выводу, что необходимо создание новой методики которая могла бы, с одной стороны, включить в себя положительные аспекты, с другой стороны, исключить негативные моменты уже применяемых методик. Что сделали мы. Мы сделали конструкцию которую можно назвать и винт-кейдж, можно назвать и эндопротез зубовидного отростка. Конструкция представляет из себя два цилиндра меньшего и большего диаметра в виде одного изделия с резьбой одного шага. Этот имплант подбирается индивидуально под пациента и заполняет спонгиозный слой как зубовидного отростка так и тела С2 позвонка. Поэтому мы можем вести речь о замещении некоего органа что по сути является определением эндопротеза. Все это выполняется по малоинвазивной методике путем переднего доступа через размером 1,5 см под ЭОП контролем или же под контролем нейронавигационной системы.
Продолжительность операции – порядка 40 минут. В послеоперационном периоде пациент на 2 недели ортезируется шейным воротником. Консолидация перелома по данным катамнеза наших больных достигается через 10-14 дней. Фактических пациенты через две недели возвращаются к обычной жизни. Контроль установки импланта осуществляется в первые сутки после установки импланта, через месяц, через три месяца и через полгода. Эта методика помимо сокращения сроков госпитализации еще и резко сокращает риски инвалидизации больных.
Источник
