Зубовидный отросток перелом
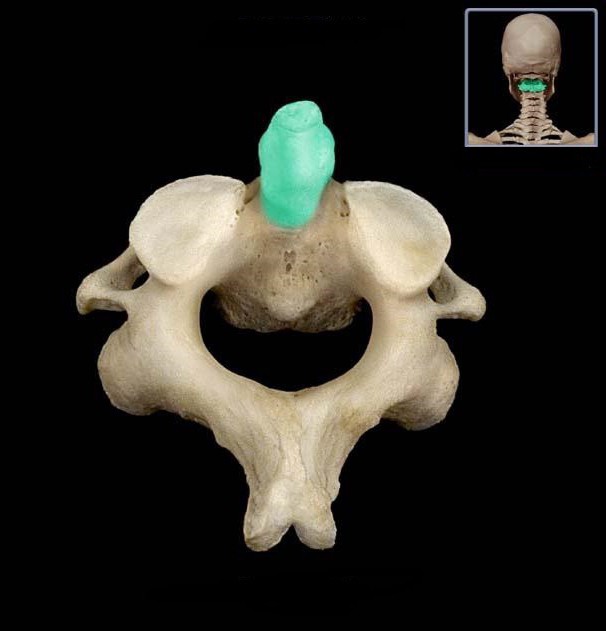
| Перелом зубовидного отростка | |
|---|---|
| Спиральная компьютерная томограмма перелома основания зубовидного отростка (тип II) со смещением | |
| МКБ-10 | S12.112.1 |
| МКБ-9 | 805.02805.02 |
Перелом зубовидного отростка — перелом зубовидного отростка II шейного позвонка. Может возникать при дорожно-транспортных происшествиях, либо при падении[1].
Механизм возникновения[править | править код]
Точный механизм переломов зубовидного отростка остаётся невыясненным. По всей видимости он включает в себя элементы сгибания, разгибания и ротации[2].
Классификация[править | править код]
Общепризнанной является классификация предложенная L. D. Anderson и R. T. D`Alonzo в 1974 году[3]. Она предполагает выделение трёх типов переломов зубовидного отростка[2].
- Тип I характеризуется наличием линии перелома на верхушке зуба. Встречается редко, в около 5 % случаев всех переломов данного анатомического образования[2].
- При типе II (более 60 %) линия перелома расположена на границе зубовидного отростка и тела позвонка[2].
- Тип III (около 30 %) предполагает отрыв зубовидного отростка вместе с частью тела эпистрофея[2].
Также достаточно информативной является классификация по А. А. Луцику, Н. К. Раткину и Н. М. Никитину 1998 года[4]:
1. Переломы через основание зуба:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— под углом
2. Переломы шейки зубовидного отростка:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— кнаружи;
— под углом;
— с диастазом
3. Переломы верхушки зубовидного отростка
4. Переломы через рудиментарный диск — остеоэпифизеолизы.
Клиническая симптоматика[править | править код]
Большинство пострадавших предъявляют жалобы на боль в шее и невозможность движений головы. Характерно ощущение обособленности головы от позвоночника. Многие придерживают голову во время ходьбы руками, чтобы исключить непроизвольные движения. Клинические симптомы могут варьировать от квадриплегии и вовлечения в процесс дыхательных центров продолговатого мозга до незначительных чувствительных и двигательных расстройств[2][4]. Особенностью переломов зубовидного отростка является возникновение в ряде случаев указанных симптомов в поздние сроки после травмы[4].
Диагностика[править | править код]
Диагностика заболевания включает наличие клинической симптоматики, данных пальпации, рентгенографии в 2-х проекциях (боковой и прямой через открытый рот) и компьютерной томографии. На снимках могут определяться линия перелома, наличие смещения, а также увеличение тени превертебральной ткани на уровне переднего бугорка атланта[4].
Лечение[править | править код]
Лечение может быть либо консервативным, либо оперативным. Переломы типа I требуют иммобилизации с помощью шейного воротника в течение 6-8 недель[5]. При переломах типа II могут применяться шейные ортезы Halo, либо проведение винтов, которые обеспечивают фиксацию отломка. Показано, что наиболее эффективными в контексте стабилизации отломков являются ранние операции. Затягивание проведения операции приводит к значительному уменьшению её эффективности, то есть формирования спондилодеза[6].
Примечания[править | править код]
- ↑ Omeis I., Duggal N., Rubano J. et al. Surgical treatment of C2 fractures in the elderly: a multicenter retrospective analysis // J Spinal Disord Tech. — 2009. — Vol. 22, № 2. — P. 91—95. — PMID 19342929.
- ↑ 1 2 3 4 5 6 Boyarsky I. C2 Fractures • Common C2 Fractures (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Anderson L. D., D`Alonzo R. T. Fractures of the odontoid process of the axis // J Bone Joint Surg Am. — 1974. — Vol. 56. — P. 1663—1674. — PMID 4434035.
- ↑ 1 2 3 4 Полищук Н. Е., Луцик А. А., Раткин И. К., Никитин М. Н. Часть II. Повреждения позвоночника и спинного мозга. Глава 1. Повреждения краниовертебральной области // Повреждения позвоночника и спинного мозга / Под ред. Н. Е. Полищука, Н. А. Коржа, В. Я. Фищенко. — К.: КНИГА плюс, 2001.
- ↑ Boyarsky I. C2 Fractures • Treatment & Management (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Cho D. C., Sung J. K. Analysis of risk factors associated with fusion failure after anterior odontoid screw fixation (англ.) // Spine. — 2012. — Vol. 37. — P. 30—34. — PMID 21228750.
Литература[править | править код]
- Кассар-Пулличино В. Н., Имхоф Х. Спинальная травма в свете диагностических изображений. — М.: МЕДпресс-информ, 2009. — 264 с. — ISBN 5-98322-530-8.
- Луцик А. А., Раткин И. К., Никитин М. Н. Краниовертебральные повреждения и заболевания. — Новосибирск: Издатель, 1998. — 557 с. — ISBN 588399-003-7.
Источник
Немногие знают, где находится зубовидный отросток.
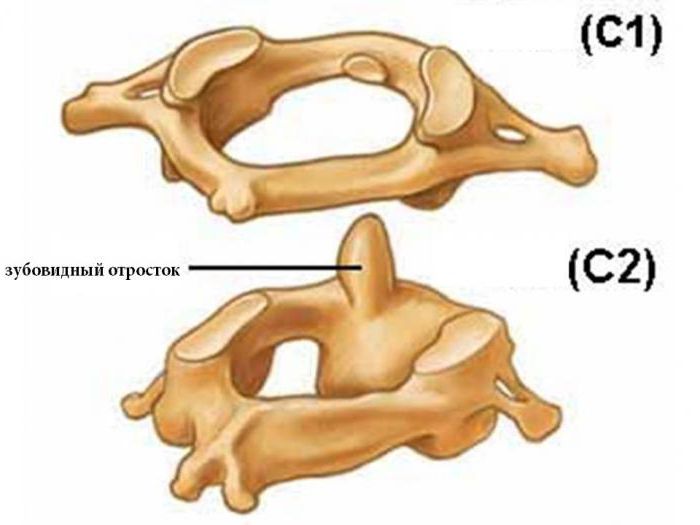
У большинства позвонков имеется по семь отростков: остистый, четыре суставных и два поперечных. Но в шейном отделе позвоночника находится позвонок с особым строением. У него на один отросток больше, чем у всех остальных. Это второй шейный позвонок. Его восьмой отросток направлен вверх.

Анатомическое расположение
Зубовидный отросток сочленен с первым шейным позвонком, называющимся «атлантом», потому что он держит на себе основание черепа. Между этими позвонками имеется подвижное сочленение. Его медицинское название — атланто-аксиальное. Образно выражаясь, кольцо первого шейного позвонка надето на зубовидный отросток его нижнего соседа. Именно поэтому шея человека такая подвижная. Практически 70 процентов объема всех поворотов головы происходит в этом сочленении. А зубовидный отросток — это точка вращения нашей шеи.
Чем обусловлено возникновение?
Возникновение зубовидного отростка обусловлено эволюционными причинами, ведь человеку (как и ряду других позвоночных) для выживания необходим был быстрый и полный обзор пространства вокруг себя. Однако атланто-аксиальное сочленение является очень уязвимым. Где присутствует большая степень подвижности — там есть и риск патологических смещений, переломов, гипермобильности. Данный сустав окружен крепким связочным аппаратом, обеспечивающим укрепление зубовидного отростка позвонка при совершении физиологически нормальных движений. Но длительное или резкое давление, превышающее нормальное, может привести к нарушению его целостности.
Чем чреваты проблемы со вторым шейным позвонком?
При переломах второго шейного позвонка, если не произошло смещения отростка, симптомы данной патологии неочевидны, а иногда и вовсе отсутствуют. Примерно половина данных переломов проходит незамеченными в остром периоде, и почти треть диагностируется лишь спустя два-три месяца, а иногда проходят и годы, прежде чем данный перелом у пациента будет установлен. Медики утверждают, что даже рентгенография верхнего шейного отдела позвоночника весьма проблематична, так как на первый и второй позвонки наслаиваются изображения других костных структур.

Однако это весьма значительная травма, при которой часто происходит смещение зубовидного отростка и атланта вместе с черепом по направлению к позвоночному каналу. А это приводит к нарастающим проблемам с двигательной активностью, к формированию у пациента краниоспинального синдрома, порой с летальным исходом.
При асимметрии зубовидного отростка С2 очень часто у пациентов бывают головные боли, которые могут длиться долгое время.
Статистика
Около 20 процентов переломов зубовидного отростка осложняются повреждением целостности спинного мозга, и примерно семь процентов приводят к наихудшему исходу — смерти пациента. При этом около 8-15 процентов всех переломов шейного отдела относятся именно к этому типу. Группы риска — это дети до восьми лет и пожилые люди старше семидесяти.
Повреждения зубовидного отростка настолько серьезны по своим последствиям, что медики рассматривают всех пациентов с подозрением на оные в качестве тех, у кого перелом уже установлен. То есть им иммобилизируют шейный отдел и в нейтральном положении доставляют в вертебрологический центр скорой помощи (либо другое медучреждение, где есть нейрохирургический или травматологический отдел).

Типы переломов
Благодаря компьютерной томографии сегодня у медиков есть возможность точно определить, к какому из нижеперечисленных типов можно отнести перелом зубовидного отростка позвонка:
- Первый тип — в этом случае происходит косой перелом верхушки зубного отростка в месте прикрепления к нему крыловидной связки. Он считается очень редким.
- Второй тип — при нем линия излома пересекает самую узкую часть «зуба», т. е. место сочленения зубного отростка и позвонка. При этом теряется стабильность сочленения аксиса и атланта. А оскольчатые переломы данного типа значительно осложняют процесс лечения.
- Третий тип. Здесь линия перелома проходит по самому позвонку, начинаясь от основания зубного отростка. Стабильность сочленения здесь тоже нарушена.
Клиническая картина переломов второго шейного позвонка
При данных переломах клиническая картина очень широка: от незначительной боли при поворотах головы и до моментального летального исхода. Если произошел перелом без или с незначительным смещением, то пациент может испытывать незначительную боль в верхнем отделе шеи, которая немного возрастает при поворотах головы. Так бывает и при асимметрии зубовидного отростка.
Также могут присутствовать быстро пропадающие болевые ощущения при глотании, подвижность шеи может быть несколько ограничена. Боль может возникать и при широком открывании челюстей. Кроме того, все эти ощущения могут быстро пройти, и пациент начинает вести себя как обычно. Но медики предупреждают, что кажущееся благополучие при этом переломе опасно для жизни. Достаточно неосторожного шага, внезапного толчка и т. д. — и произойдет вторичное смещение сломанного зубного отростка, смещение верхнего шейного позвонка и сдавливание спинного мозга. И тогда уже симптоматика будет остро выраженной, вплоть до потери сознания.
Если произошло значительное смещение зубного отростка по второму типу, то возможны симптомы сдавленного спинного либо продолговатого мозга, передавленных позвоночных артерий. Это может быть тетрапарез, слабость либо онемение конечностей, расстройство чувствительности, нарушение функций тазовых или дыхательных органов. К ним могут присоединиться такие симптомы, как нарушенная речь, расстройство глотательных движений, затрудненность открывания рта и нарушения вкусовых ощущений. К тяжелым симптомам, характерным для повреждения спинного мозга, относятся нарушение дыхания или развитие крестообразного паралича.
Что характерно?
Для подобных переломов зубовидного отростка (фото представлено ниже) характерны так называемые поздние спинномозговые расстройства, развивающиеся вследствие сдавливания спинного мозга задней частью верхнего шейного позвонка при продолжающемся смещении зубовидного отростка в результате вторичных его сдвигов.
При переломе зубовидного отростка без его смещения отсроченная клиническая картина (когда не последовало вовремя установленного диагноза вследствие того, что пациент не обратился к врачу) может заключаться в ноющих болях в затылке либо верхней части шеи. Эти боли развиваются при движении и затихают в покое. Затрудненность движения шеей, головокружения, онемение лица. Больной разворачивается всем корпусом, чтобы посмотреть по сторонам.
Но так может проявляться и подвывих зубовидного отростка.
Диагностика перелома
Диагностика всех повреждений, локализующихся в верхнешейном отделе, проводится по строгой схеме. Если нет возможности провести немедленную компьютерную томографию шейного отдела позвоночника, пациента направляют на рентгенограмму данной области в боковой проекции через открытый рот. Также это исследование могут провести в положении сгибания либо разгибания шеи. Так как движения шеей при подозрении на подобный перелом являются потенциально опасными для пациента, эти исследования необходимо проводить под наблюдением врача и не превышать пределы, в которых больной имеет возможность согнуть либо разогнуть шею.
Актуально проведение рентгенограммы в согнутом и разогнутом положении в особенности для застарелых переломов, так как при прямом положении шеи соотношение позвонков на снимках, скорее всего, будет нормальным.
Если, несмотря на данные манипуляции, диагностика затруднена, медики прибегают к фронтальной и сагиттальной зонографии или аксиальной компьютерной томографии. Это особые исследования, помогающие повысить точность изображений, необходимых для диагностики участков позвоночника.
Лечение перелома
В остром периоде децентрации зубовидного отростка в верхней части шейного отдела позвоночника зачастую включают в себя иммобилизацию, т. е. обездвиживание шеи пациента. Картина лечения зависит от типа травмы. В целом надо помнить, что очень опасными здесь являются манипуляции, подразумевающие наклон головы пациента вперед, так как это может привести к травматизации спинного мозга. В целом лечение подразумевает устранение смещения позвонков и стабилизацию сочленения.
Так, при травме, произошедшей вследствие ныряния вниз головой или падения на голову тяжелого предмета, накладывается гипсовая повязка, которую больной носит около шести месяцев. Сращение происходит медленно. Также пациенту назначается терапия аппаратом «Гало» в течение трех-четырех месяцев.
Также при переломах зубовидного отростка без смещения используется вытяжение на петле Глиссона в течение одного или полутора месяцев, после чего накладывается торакокраниальный гипсовый корсет, который необходимо носить от 4 до 6 месяцев.
При травматическом спондилолистезе второго шейного позвонка, который называется переломом палача, используется скелетное вытяжение в положении экстензии (т. е. вытяжении позвоночника) в течение трех недель, после чего пациенту делается торакокраниальный гипсовый корсет на три месяца. Здесь также используется аппарат «Гало» периодом до четырех месяцев.
Профилактика травм шеи
Избежать переломов верхних шейных позвонков помогут общие рекомендации, которые подойдут в целом для предупреждения травм шеи. Прежде всего это выполнение требований и правил техники безопасности. Также, отдыхая на природе, ни в коем случае нельзя вниз головой нырять в водоемы, а также купаться в нетрезвом состоянии.
Часто переломы двух верхних позвонков случаются при ДТП, поэтому профилактикой в данном случае будет четкое соблюдение правил дорожного движения, проверка автомобиля на предмет технической исправности, наличие подушек безопасности и т. д.
Доврачебная помощь при подозрении на перелом второго шейного позвонка
К сожалению, данный вид травмы происходит всегда внезапно. Как мы уже упоминали, такой перелом может остаться незамеченным, а может и сразу проявиться в самом серьезном виде. Это может быть ДТП, несчастный случай при отдыхе на природе, ушиб головой при падении пожилого человека. Часто пострадавшему требуется доврачебная помощь, чтобы оказаться в безопасном положении и дождаться приезда скорой помощи.
Виды несчастных случаев
В целом все несчастные случаи с повреждениями шеи могут подразделяться на ранения, травмирование межпозвоночных дисков, переломовывихи, вывихи, растяжения и ушибы. Но главный момент заключается в том, что все травмы шеи чрезвычайно опасны, поэтому до приезда врача нельзя допускать движений шеи, так как при наличии переломов позвонков может травмироваться спинной мозг.
Естественно, окружающие не могут установить характер травмы пострадавшего. Поэтому действовать надо согласно строгим правилам доврачебной помощи для этих случаев. Необходимо срочно вызвать скорую помощь — больной должен в срочном порядке быть доставлен в больницу для диагностики и лечения.
При любых травмах шейного отдела позвоночника первым делом нужно обеспечить покой с помощью обездвиживания шейного отдела. Если опасности для пострадавшего нет и он находится в горизонтальном положении, то лучше не двигать его и даже пресекать его попытки подняться. При наличии открытых ран шейного отдела их нужно промыть и наложить асептическую повязку, если есть такая возможность (например, аптечка в машине).
Что еще относят к доврачебной помощи?
Также к доврачебной помощи при травмах зубовидного отростка относится срочная профилактика столбняка и введение препаратов, снижающих симптомы шокового состояния пострадавшего. После приезда скорой помощи бригада медиков обследует и транспортирует больного в положении лежа на ровном щите. На шейный отдел будет наложена специальная шина или же сотрудники скорой помощи проведут шинирование от области темени к каждому из плечей пациента. Любые передвижения тела пострадавшего в этом случае производятся максимально осторожно, чтобы не допустить возможного травмирования спинного мозга. Такой пациент будет госпитализирован и обследован в самом срочном порядке.
Источник
При лечении травм позвоночника конечной целью является восстановление анатомической формы поврежденного сегмента и его функции.
Лечение травм шейного отдела позвоночника
Травма C1 – C2
Переломы двух верхних шейных позвонков имеют особое значение из-за частоты и выраженности неврологических расстройств при этих травмах. Отсутствие между затылочной костью и атлантом, а также между атлантом и осевым позвонком каких либо амортизаторов способствует их повреждению. Перелом С1 описал Джефферсон.
Схематическое изображение перелома Джеферсона
Механизм травмы:
- ныряние головой вниз,
- падение тяжести на голову.
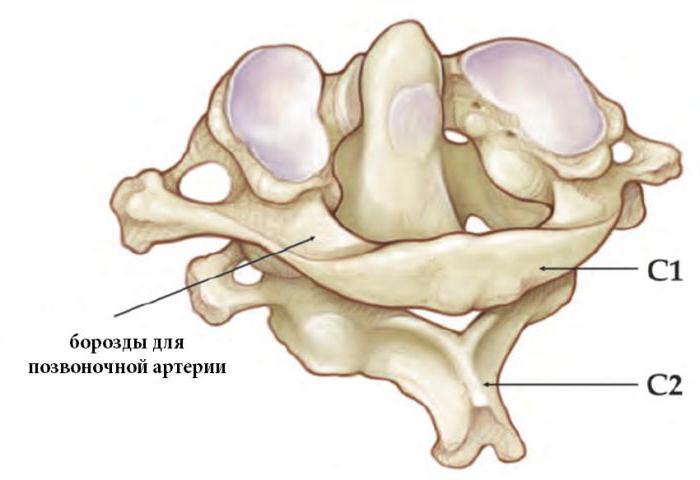
Травма сопровождается болью, резким ограничением движений в шейном отделе позвоночника, пациент удерживает свою голову руками. Выполняется рентгенография шейного отдела позвоночника в двух проекциях: стандартная боковая рентгенография и прямая рентгенограмма через широко открытый рот. На прямой рентгенограмме в норме наружные поверхности С1 и С2 совпадают и находятся на одной линии, зуб С2 располагается по середине между боковыми массами С1. При переломе Джеферсона боковые массы С1 выходят за пределы боковых масс С2.
Схематическое изображение и рентгенограмма
с признаками расхождения боковых масс С1 позвонка
при переломе Джеферсона
Лечение при неосложненных переломах:
- торакокраниальная гипсовая повязка на период до 6 месяцев. Сращение медленное. В случае несращения выполняется окципитоспондилодез;
- лечение с использованием «Гало»-аппарата сроком 3–4 месяца.
Перелом С2 Это переломы зубовидного отростка. Механизм травмы как при переломах Джефферсона. В зависимости от направления силы воздействия на позвоночник выделяют переломы зубовидного отростка С2:
- сгибательные переломы (зуб смещается кпереди);
- разгибательный (зуб смещается кзади);
- перелом без смещения.
Перелом зубовидного отростка может происходить:
- у основания;
- по середине;
- у верхушки.
Локализация переломов зубовидного отростка С2 позвонка
Лечение переломов зубовидного отростка: перелом без смещения лечится консервативно методом: вытяжение на петле Глиссона 1–1,5 месяца с последующим наложение торакокраниального гипсового корсета сроком на 4–6 месяцев.
Переломы со смещением требуют репозиции. Одним из лучших методов оперативного лечения данного типа повреждения является наложение «Гало»-аппарата с последующей репозицией. Сроки аппаратного лечения – 3–4 месяца.
Ротационные подвывихи атланта
В шейном отделе позвоночника эти повреждения составляют до 70% повреждений. Возникают при резком повороте головы в сторону, чаще в детском возрасте. При ротационном подвывихе повреждается капсульно-связочный аппарат. При этом голова находится в вынужденном положении, как при врождённой мышечной кривошее, имеется рефлекторное напряжение мышц, ограничение движений и болезненность.
На рентгенограмме через рот имеется разное расстояние между зубом и боковой массой С1.
Рентгенологические признаки ассиметрии между зубом С2 и боковыми массами С1
При лечении используют петлю Глиссона с грузом до 1–2 кг (для детей – 1 кг, для взрослых– 2 кг) в течение 7–10 дней, затем воротник Шанца. Фиксация воротником до 1 месяца после травмы.
Травматический спондилолистез С2 позвонка (перелом «палача», повреждение Педерсона). Данный тип повреждения возникает в результате форсированного разгибания позвоночника, которое сопровождается осевой нагрузкой, например при ударе головой о лобовое стекло во время ДТП. Происходит перелом межсуставной части дуги С2 позвонка, а при продолжающейся гиперэкстензии смещение его тела кпереди.
Схематическое изображение травматического спондилолистеза С2 позвонка
Пациентов беспокоит боль в зоне иннервации затылочного нерва (половина затылочной области), ограничение движений, ощущение неустойчивости в шейном отделе позвоночника. Нередко в области лба и подбородка имеются ссадины и подкожные кровоизлияния.
Так как анатомически спинномозговой канал в шейном отделе позвоночника широкий, повреждения чаще бывают неосложнёнными.
Лечение:
- скелетное вытяжение в положении экстензии 3 недели с последующим наложением торакокраниальной гипсовой повязки на 3 месяца;
- методика лечения «Гало»– аппаратом сроком до 4-х месяцев.
Подвывихи, вывихи и переломо-вывихи С3–С7 позвонков
Подвывихи, вывихи и переломо-вывихи С3–С7 позвонков являются наиболее часто встречающимися нестабильными повреждениями этого отдела позвоночника.
При свежих вывихах и переломо-вывихах на уровне С2-С7 позвонков в рамках оказания ургентной помощи вправление сместившихся позвонков считается экстренным видом помощи, которая должна оказываться в специализированных отделениях (ручное вправление по Гютеру, скелетное вытяжение за теменные бугры или на петле Глиссона).
Торако-краниальная гипсовая повязка
Консервативное лечение показано пациентам при наличии I степени повреждения тел позвонков и отсутствии неврологической симптоматики. При консервативном лечении вытяжение осуществляют в течение 6–7 недель, затем накладывают торакокраниальную гипсовую повязку на 3–4 месяца. Она накладывается в условиях разгрузки и гиперэкстензии шейного отдела. Отдельным пациентам осуществляют иммобилизацию шеи гипсовым или съемным ортопедическим воротником Шанца еще в течение 4–5 недель.
Оперативное лечение. Показания: безуспешное закрытое вправление, повреждения с выраженной нестабильностью, осложненные переломо-вывихи.
Цель операции:
- ранняя декомпрессия сосудисто-нервного содержимого позвоночного канала,
- восстановление анатомических взаимоотношений в пораженных сегментах,
- прочная стабилизация позвоночника,
- ранняя активизация и полноценная реабилитация пациентов.
Основные оперативные вмешательства при травмах на шейном отделе позвоночника: «Гало»-фиксация, операции переднего и заднего спондилодеза.
«Гало»-аппарат
При травматических неосложненных повреждениях шейного отдела позвоночника предпочтительным методом лечения является применение «Гало»-аппарата.Это позволяет выполнить репозицию позвонков, осуществить жесткую стабилизацию сегмента, активизировать пациента и улучшить качество его жизни.
В основном данная методика применяется при травмах верхнешейного отдела позвоночника переломах и переломо вывихах С1-С2, но также она может быть применена в лечении нестабильных повреждений средне- и нижнешейного отдела позвоночника.
«Гало»-фиксация при травме переломо-вывиха С2
Лечение «Гало»-аппаратом неосложненного переломо-вывиха С6 позвонка
Наложение «Гало»-аппарата. Операция выполняется под местной анестезией. Закрепляется сфера аппарата винтами, фиксированными в наружной кортикальной пластинке лобной и затылочной кости. Затем одевается на грудную клетку пластиковый корсет, который посредством репозиционных штанг соединяется со сферой. Интраоперационно осуществляется закрытая репозиция перелома и стабильная фиксация в данном аппарате. Возможно выполнение окончательной репозиции на 2–5 сутки. Пациентам с первых суток после операции разрешается ходить. Через 3–4 месяцев после демонтажа аппарата иммобилизация осуществляется стандартным воротником Шанца сроком от 1 до 2 месяцев в зависимости от рентгенографических данных и результатов КТ.
Методика переднего и заднего спондилодеза при травмах шейного отдела позвоночника применяется при нестабильных, осложненных переломах или переломо-вывихах. Используются различные варианты декомпрессивно-стабилизирующих металлокостнопластических операций на передних отделах позвоночника: передний спондилодез с применением ауто-, аллотрансплантатов, накостных пластин, имплантатов из пористого титана и т.д.
Рентгенограммы пациента с переломо-вывихом С3 до и после оперативного лечения – передней декомпрессии спинного мозга, переднего спондилодеза аутотрансплантатом С3-С4
При выполнении переднего спондилодеза осуществляется доступ к передне-боковым поверхностям тел позвонков, производится частичная или полная резекция поврежденного позвонка со смежными дисками, выполняется декомпрессия спинного мозга и корешков с последующим замещением полученного дефекта костным ауто- или аллотрансплантатом. Для более прочной стабилизации костную пластику дополняют металлоконструкциями.
Декомпрессивно-стабилизирующие операции из заднего доступа на шейном отделе позвоночника выполняются при осложненных переломах позвонков, когда повреждается задний опорный комплекс.
Лечение повреждений грудо-поясничной локализации
- Методы лечения неосложненных компрессионных клиновидных переломов грудной и поясничной локализации:
- метод одномоментной репозиции с последующей иммобилизацией гипсовым корсетом,
- функциональный метод,
- комбинированный консервативный метод, консервативно-функциональный метод ранней активизации пациентов.
1. Метод одномоментной репозиции. В основу метода положено одномоментное переразгибание позвоночника. Неповрежденная передняя продольная связка, а также лежащие на передней поверхности позвоночника мышцы выдерживают усилие в нижнегрудной и поясничной области до 500 кг.
Экстензионный торакоабдоминальный гипсовый корсет
Показания. Компрессионные, клиновидные, стабильные переломы тел грудных и поясничных позвонков 1–2 степени тяжести у физически крепких молодых людей. При гиперэкстензии за счет напряжения передней продольной связки, которая прочно соединена с передней поверхностью тел позвонков, происходит восстановление высоты тела сломанного позвонка, нормальных анатомических взаимоотношений в дугоотростчатых суставах между спинным мозгом и стенками позвоночного канала. После репозиции накладывается экстензионный торакоабдоминальный гипсовый корсет с 3 точками опоры: рукоятка грудины, лонное сочленение, поясничный отдел позвоночника в области максимального лордоза.
Оптимальным сроком для одномоментной репозиции является 6–10 день после травмы. После обезболивания пациент укладывается лицом вниз на столах разной высоты таким образом, что поясничный и нижний грудной отдел хорошо провисают. В достигнутой гиперэкстнзии туловище обертывается ватно-марлевой повязкой и накладывается торакоабдоминальный гипсовый корсет.
Репозиция перелома позвоночника на разновысоких столах
На 2–3 день выполняется рентгенография позвоночника в боковой проекции. С первых дней проводят физиотерапию, ЛФК, массаж. Через 2 недели из положения лежа разрешается вставать и ходить. Сидеть пациенту разрешается значительно позже, через 1,5–2 месяца, так как в положении сидя нагрузка на передние отделы позвоночника максимальная.
Иммобилизация гипсовым корсетом продолжают в течение 4–6 месяцев, а в дальнейшем до 1 года – съемным ортопедическим корсетом. Трудоспособность восстанавливается через 1 год.
2. Функциональный метод лечения. Функциональный метод показан при небольшой степени компрессии (не более 1/3 высоты тела позвонка) и отсутствии сдавления содержимого позвоночного канала. Этот метод детально разработан В.В. Гориневской и Е.Ф. Древинг.Он делится на 4 периода:
1 период – 2–10 сутки после травмы – выполняются общегигиенические упражнения;
2 период – 10–20 сутки (у ослабленных пациентов до 30 суток) – упражнения для мышц спины и живота;
3 период (основной) – 20–60 сутки – максимальное укрепление мышц спины, живота и конечностей;
4 период – 60–80 сутки – подготовка к переходу в вертикальное положение и упражнения стоя.
Проводят иммобилизацию перелома постельным режимом и продольным вытяжением позвоночника за подмышечные ямки на наклонном щите. Под область физиологических лордозов подкладывают валики, чтобы обеспечить максимальную нагрузку позвоночника. Валики должны быть такой высоты, чтобы восполнить имеющийся лордоз, но не усилить разгибание позвоночника. Расправление сломанного позвонка при таком лечении не происходит. Деформация позвоночника в дальнейшем корригируется компенсаторным искривлением его смежных участков. Срок постельного режима 1,5–2 месяца. Корсет обычно не накладывают, после активизации пациента возможно использование полужесткого поддерживающего ортеза. Через 4–6 месяцев решается вопрос о восстановлении трудоспособности. Однако работа, связанная с вертикальной нагрузкой, должна быть исключена в течение первого года после травмы.
3. Комбинированный консервативный метод лечения. Это метод этапной репозиции тела сломанного позвонка и одновременно ЛФК по методике Гореневской-Древинг. Пострадавшего при поступлении в стационар укладывают на кровать со щитом в положении на спине. Под поясничную область или нижний грудной отдел подкладывают небольшой плотный валик. Через один день его заменяют новым, более высоким, а еще через 1–2 дня подводят валик высотой до 7–10 см и шириной 15–20 см. Вследствие «переразгибания» на валике постепенно происходит расправление тела сломанного позвонка и восстановление его анатомической формы.
Схематическое изображение этапной репозиции путем «переразгибания» позвоночника на валике
Длительность пребывания пациентов на постельном режиме при компрессионных клиновидных переломах I степени составляет в пределах 6 недель, при более тяжелых повреждениях – 8–10 недель. В домашних и поликлинических условиях пострадавшему рекомендуется продолжать занятия лечебной гимнастикой.
4. Консервативно-функциональный метод ранней активизации пациентов. Используется при неосложненных, стабильных, компрессионных клиновидных переломах 1–2 тел позвонков грудной и поясничной локализации. Метод основан на раннем, активном ведении больных и предусматривает сокращение сроков формирования «мышечного» корсета. Анатомия сломанного клиновидно-компремированного позвонка не восстанавливается. Пациент укладывается на кровать со щитом, ему запрещается вставать и, садиться. С первых часов рекомендуется поворачиваться в кровати с одной стороны туловища на другую, выбирать удобное положение, желательно на животе. В положении на животе разгибатели спины включаются в активные движения при поднимании головы, рук, стоп и голеней. На следующий день назначается гигиеническая гимнастика, дыхательные упражнения, массаж мышц живота (для предупреждения пареза кишечника). ЛФК проводится 10–15 минут 3–4 раза в день.С 3–4 дня ЛФК направлена на увеличение силы разгибателей спины. Все движения выполняются только до легких болезненных ощущений.
Через 1–2 недели пострадавшим с хорошо развитой мускулатурой, а людям пожилого возраста через 3 недели разрешают вставать, ходить. Сидеть разрешается через 4 месяца. Через 4–6 недель пациенты выписываются на амбулаторное лечение.
Оперативное лечение травм грудного и поясничного отделов позвоночника. Для оперативного лечения переломов грудного и поясничного отделов позвоночника разработано много новых хирургических технологий и соответствующих металлоконструкций для выполнения декомпрессивно-стабилизирующих операций из заднего и переднего хирургических доступов.
В зависимости от количества фиксируемых сегментов различают различные варианты стабилизации.
Варианты стабилизации в зависимости от количества фиксируемых сегментов и уровней: а) – моносегментарная,б – бисегментарная двухуровневая, в – трехуровневая
Применение универсального фиксатора при оскольчатых переломах без повреждения заднего опорного комплекса позволяет выполнить интраоперационно репозиционную декомпрессию за счет неповрежденной задней продольной связки. Репозиция выполняется путем постепенной гиперэкстензии и сегментарной дистракции.
Этапы репозиционной декомпрессии при оскольчатом переломе: а) введение ТПФ винтов, б) гиперэкстензия, в) дистракция и фиксация
При повреждении заднего опорного комплекса (переломах дуг позвонков, суставных отростков) производится ламинэктомия задняя декомпрессия спинного мозга с ТПФ.
Рентгеновские и РКТ снимки пациента до и после оперативного лечения — репозиционной декомпрессии перелома TH12, транспедикулярной фиксации на уровне TH11-TH12-L1
РКТ-сканы.Задняя декомпрессия спинного мозга с ТПФ по поводу нестабильного перелома L2: а – аксиальная проекция, стеноз СМК, б – аксиальная проекция, задняя декомпрессия СМ путем ламинэктомии, в – боковая проекция, ТПФ поврежденного сегмента, г – аксиальная проекция, проведение винтов через корни дуг в тело позвонка
В тех случаях, когда имеют место оскольчатые, взрывные переломы тел позвонков со смещением отломков в сторону спинно-мозгового канала (СМК) и значительным его сужением (более 50%) возможно выполнение операции в два этапа. Первым этапом выполняется декомпрессия и стабилизация заднего опорного комплекса (транспедикулярная фиксация), вторым — переднебоковая декомпрессия СМ, межтеловой спондилодез с использованием костных ауто-, аллотрансплантатов, протезов тел позвонков, углеродных композитных имплантов, пластин.
Современные конструкции для переднего спондилодеза
Тактика послеоперацинного ведения. После РКТ контроля эффективности оперативного лечения проводится индивидуально.
Литература: Травматология и ортопедия: / под ред. В.В. Лашковского.
Источник
