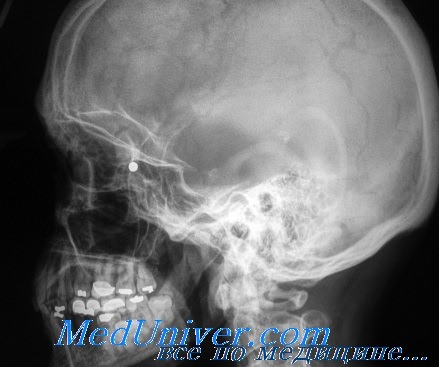
Взрывные переломы глазницы
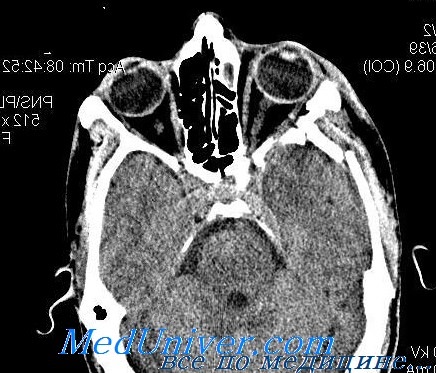
Взрывные переломы глазницы. Обследование, диагностикаГлазница представляет собой углубление в черепе, имеющее пирамидальную форму с толстыми и прочными костными краями, которые защищают глаз от повреждений. Крыша и латеральная стенка глазницы имеют наибольшую толщину, вследствие чего менее подвержены переломам. К наиболее тонким костям орбиты относятся костное дно медиальнее подглазничной бороздки и решетчатая кость медиальной стенки глазницы, бумажная пластинка решетчатой кости. Эти тонкие стенки отделяют содержимое глазницы от верхнечелюстной пазухи и пазухи решетчатой кости. Контузии глазницы могут привести к «взрывным» переломам в данной области. Подглазничный нерв, ветвь тройничного нерва, проходит в подглазничном канале вдоль дна глазницы и выходит через подглазничное отверстие под нижним краем глазницы. Этот нерв довольно часто травмируется при переломах глазницы, что сопровождается гипестезией щеки, соответствующей стороны носа и зубов. Нижняя прямая мышца располагается вдоль дна глазницы, вследствие чего часто повреждается при переломах дна глазницы. Травма глазницы вследствие контузии обычно происходит в результате удара кулаком, при дорожно-транспортных происшествиях, в результате воздействия спортивных снарядов в спортивных состязаниях, включая теннисные мячи, ракетки и бейсбольные мячи. В результате «взрывного» перелома происходит расширение объема глазницы вследствие перелома ее тонких стенок в прилегающие околоносовые пазухи. Существуют две основные теории, объясняющие механизм «взрывных» переломов глазницы. «Гидравлическая теория» предполагает, что в результате прямого давления на глаз в глазнице увеличивается гидростатическое давление, что приводит к перелому тонких стенок глазницы, предохраняя глазное яблоко от разрыва. «Теория прогибания» утверждает, что давление, направленное на прочные края глазницы, вызывает преходящую деформацию костей и перелом тонких стенок глазницы.
Обследование при взрывных переломах глазницыОбследование при переломах глазницы включает: Подкожная эмфизема представляет собой скопление воздуха под кожей в результате возникшего вследствие травмы сообщения глазницы с околоносовыми пазухами. Часто при пальпации периорбитальных тканей можно ощутить крепитацию. Подкожная эмфизема часто увеличивается после того, как пациент с силой выдохнет через нос. Нижняя прямая мышца глаза или окружающие ее фиброзные ткани часто ущемляются при переломах дна глазницы, что ограничивает подвижность глаза при взгляде вверх и является причиной диплопии. Кроме того, может произойти отек данной мышцы или кровоизлияние в нее, что проявится ограничением отведения глаза книзу. Можно также проверить чувствительность по ходу распространения подглазничного нерва, исследовав чувствительность щеки, соответствующей стороны носа и зубов на пораженной стороне. Осторожная пальпация нижнего орбитального края поможет выявить смещение, если край глазницы также поврежден. У большинства пациентов наблюдаются птоз и проптоз, возникающие первоначально как следствие травматического отека и кровоизлияний. При осмотре периорбитальных тканей можно выявить их повреждения или инородные тела. Около 10—30% взрывных переломов сочетаются с другими травмами глаза, такими как эрозия роговицы, травматическая гифема, ирит, разрыв глазного яблока, сотрясение сетчатки, отслойка сетчатки или кровоизлияния в сетчатку. При подозрении на перелом костей глазницы для подтверждения диагноза необходимо произвести диагностическую визуализацию глазницы. Наиболее предпочтительно выполнить компьютерную томографию. Для полного представления о состоянии стенок глазницы необходимо выполнить аксиальный и корональный срезы, при этом лучше сделать КТ с тонкими срезами. Медиальную часть дна и медиальную стенку осматривают для выявления переломов и проникновения содержимого глазницы в пазухи. При осмотре костной вершины можно обнаружить наличие или отсутствие заднего края целой кости, что важно для планирования операционной тактики. Томограммы исследуют на наличие внутричерепных травматических повреждений, а также других переломов костей черепа, включая переломы скуловой кости и свода. Следствием обширных переломов или комбинированных переломов дна и медиальной стенки глазницы может быть значительное увеличение орбитального объема, что является показанием к хирургическому вмешательству. — Также рекомендуем «Лечение взрывных переломов глазницы. Рекомендации» Оглавление темы «Травмы слезных канальцев, глазницы»:
|
Источник
Лечение взрывных переломов глазницы. Рекомендации
В начальном посттравматическом периоде пациенты получают системную антибиотикотерапию (обычно цефалоспорины первого поколения), назальные деконгестанты и пакеты со льдом. Некоторые предпочитают отложить хирургическое лечение «взрывных» переломов на 7—10 дней для уменьшения отека и рассасывания кровоизлияний. Для разработки хирургического подхода необходима консультация хирурга-окулопластика.
Диплопия часто является следствием кровоизлияний и отеков в тканях нижней прямой мышцы и, в таком случае, разрешается спонтанно. Время проведения и показания для хирургического вмешательства являются предметом обсуждения. Выделяют следующие показания для проведения хирургического вмешательства:
1. Признаки ущемления нижней прямой мышцы глаза или околомышечных тканей с явлениями диплопии
2. Заметный энофтальм через 7—10 дней после травмы
3. Травмы с высоким риском последующего энофтальма:
а. обширные переломы дна и/или медиальной стенки
б. комбинированные переломы дна и медиальной стенки глазницы
Если диплопия сохраняется по прошествии 7—10 дней, для подтверждения ущемления мышцы выполняют форсированный тест. Лидокаином или тетракаином проводят местную анестезию глазного яблока книзу от лимба. Глазное яблоко захватывают пинцетом за конъюнктиву и поворачивают кверху. При положительном тесте глазное яблоко повернуть невозможно, что указывает на ущемление нижней прямой мышцы, нижней косой мышцы или фиброзной околомышечной ткани. Форсированный тест также проводится для определения, является ли мышечная дисфункция следствием отека или гематомы.
Глазное яблоко захватывают зажимом за конъюнктиву и пациента просят смотреть в направлении исследуемой мышцы (обычно вниз — при поражении нижней прямой мышцы). Таким образом, врач сможет определить, действует ли мышца.
Намного легче и эффективнее проводить коррекцию энофтальма в ранние сроки, так как по прошествии определенного времени энофтальм осложняется атрофией орбитальной жировой клетчатки и укорочением наружных мышц глаза. Операция выполняется под общей анестезией. Доступ к дну глазницы можно получить через трансконъюнктивальный или субцилиарный разрез. Обнажают надкостницу нижнего орбитального края, и надкостницу глазницы осторожно приподнимают от дна и медиальной стенки. Ущемленные ткани аккуратно высвобождают при помощи тупых инструментов, например, периостального элеватора Freer.
Хирург ищет задний край перелома дна для установки орбитального имплантата. В качестве имплантата используют множество материалов, включая нейлон (супрамид), пористый полиэтилен, тефлон, кость и др. Целью является реконструкция нормального контура стенок глазницы и репозиция орбитальных тканей в глазницу. Следует соблюдать осторожность, чтобы не повредить подглазничный нерв, который хорошо заметен на дне глазницы. Доступ к медиальной стенке глазницы осуществляется через дно или транскарункулярный разрез. При обширных переломах медиальной стенки часто требуется установка имплантата.
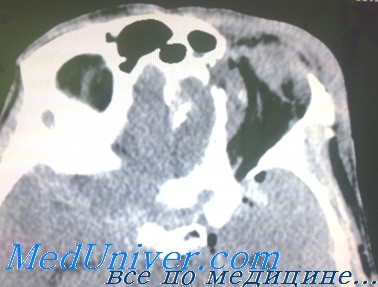
Небольшие переломы медиальной стенки обычно не требуют восстановления, они редко вызывают ущемление мышц. Надкостницу сшивают, так же как конъюнктиву или кожу. Могут быть оставлены шелковые швы на реберном крае нижнего века (обеспечивающие натяжение), которые фиксируются к коже лба в течение первой послеоперационной недели. Это поможет предотвратить ретракцию нижнего века и обеспечит защиту глаза в течение раннего послеоперационного периода. Пациенты получают подробные инструкции не выдувать воздух с силой через нос и избегать чрезмерной физической нагрузки.
Некоторые переломы глазницы требуют немедленного хирургического вмешательства, в таких случаях отсрочка на 7—10 дней невозможна. Они носят название «переломы-ловушки», некоторые авторы описывают их как «взрывные» переломы типа «white-eyed».13 Переломы такого типа обычно наблюдаются у детей и молодых людей при неполном переломе нижней стенки глазницы. В таких клинических случаях может потребоваться консультация специалиста по окулопластике. Неоскольчатый (в виде петли) перелом дна глазницы сопровождается плотным ущемлением нижней прямой мышцы или околомышечных тканей.
Такой перелом напоминает перелом по типу «зеленой ветки», при котором кость не ломается полностью, а может деформироваться и быстро возвращаться в исходную конфигурацию вследствие высокой эластичности костей в молодом возрасте. Временная деформация дна глазницы вызывает прочное ущемление тканей. У таких пациентов отмечается значительное ограничение подвижности глазного яблока при взгляде вверх. Кроме того, у данных пациентов может наблюдаться окулокардиальный рефлекс с тошнотой, рвотой, брадикардией и блокадой сердца.
Такое состояние может быть опасно для жизни, при симптомах сердечной блокады рекомендуется провести ЭКГ-исследование. Корональная КТ может выявить «отсутствие» нижней прямой мышцы при практически нормальном дне глазницы с локализацией мышцы в верхнечелюстной пазухе. Томограммы могут быть интерпретированы как нормальные, в таком случае необходимо получить мнение нескольких специалистов. При таком переломе может быстро развиться ишемия нижней прямой мышцы с ишемическим некрозом, следствиями которого будут фиброз и потеря функции мышцы. Следовательно, операцию рекомендуется провести в пределах 24—72 часов для предотвращения некроза мышцы и уменьшения риска тяжелой брадикардии вследствие развития окулокардиального рефлекса.
Медиальная стенка глазницы образована преимущественно тонкой бумажной пластинкой решетчатой кости и также легко подвержена переломам; переломы медиальной стенки часто сочетаются с переломами дна глазницы. Изолированные переломы медиальной стенки встречаются намного реже и требуют особого наблюдения, так как могут быстро вызвать нарушения подвижности глаза. Они также являются частой причиной позднего развития энофтальма. Осложнения переломов медиальной стенки глазницы включают ущемление внутренней прямой мышцы, эмфизему глазницы, псевдосиндром Дуэйна, при котором наблюдается втягивание глазного яблока в глазницу, верхнее веко опускается при повороте глаза к носу (абдукции), а также может возникнуть поздний энофтальм.17 Хирургическое вмешательство требуется при обширных переломах медиальной стенки глазницы и при ущемлении мышцы костными отломками.
Переломы крыши глазницы обычно наблюдаются в результате серьезных травм, например, после дорожно-транспортных происшествий или падений с высоты. Такие переломы могут сочетаться с повреждением лобной пазухи и внутричерепных структур. В числе осложнений могут быть истечение цереброспинальной жидкости, внутричерепное кровоизлияние, дисбаланс наружных мышц глаза с болезненным ограничением подвижности при взгляде вверх, птоз, травматическое энцефалоцеле, менингит и абсцесс мозга. Верхняя поднадкостничная гематома может вызвать смещение глаза книзу. При простом переломе крыши глазницы без перелома внутренней пластинки черепной кости доступ к нему может быть осуществлен через разрез со стороны надбровной дуги. Более сложные переломы требуют консультации нейрохирурга и/или оториноларинголога.
Назоэтмоидальные переломы являются результатом контузионной травмы, направленной в среднюю часть лица. Переломы костей носа и решетчатой кости обычно сопровождаются расширением внутреннего угла глазной щели (травматический телекантус) и уплощением переносицы. Переломы, захватывающие слезоотводящие пути, сопровождаются обструкцией носослезного протока и слезотечением. Переломы медиальной стенки глазницы могут распространяться в переднюю черепную ямку. Такие переломы часто захватывают решетчатую пластинку с проникновением костных отломков в переднюю черепную ямку и сопровождаются ринореей цереброспинальной жидкости.
При продолжающейся ринорее СМЖ требуется консультация нейрохирурга. Хирургическое вмешательство при травматическом телекантусе или обструкции носослезного протока выполняет специалист по окулопластике.

Переломы латеральной стенки глазницы также наблюдаются при серьезных травмах, обычно после дорожно-транспортных происшествий, падений или ударов тупыми предметами. Такие переломы редко сопровождаются нарушениями подвижности глаза, но могут также требовать хирургического восстановления при значительных косметических дефектах или при соприкосновении костных отломков с содержимым глазницы.
Наблюдаются также тройные переломы, так называемые переломы «треножника», с захватом скуловой кости. Обычно такие переломы происходят в трех местах: по линии лобно-скулового шва, по скуловой дуге и по нижнему краю глазницы около скуловерхнечелюстного шва. При этом скуловая дуга смещается с уплощением скулового бугра, расширением и смещением книзу латерального края глазницы, увеличением орбиты с энофтальмом; кроме того наблюдается гипестезия щеки и верхних зубов на соответствующей стороне. Уплощение щеки может быть скрыто отеком тканей лица. Перелом может распространяться на дно глазницы с ущемлением ее содержимого и развитием диплопии.
Пациенты часто жалуются на затруднение жевания (тризм), которое является следствием повреждения височно-нижнечелюстного сустава. Большинство хирургов рекомендуют выполнять хирургическое вмешательство в ранние сроки, так как позднее восстановление усложняется развитием фиброза и может потребовать проведения остеотомии.
Переломы в средней части лица называются переломами Ле Форт. При переломе Ле Форт I вовлекается нижний отдел верхней челюсти, глазница не повреждается. Переломы Ле Форт II, также называемые пирамидальными переломами, включают перелом верхней челюсти, костей носа, нижнего края глазницы, медиальной стенки и дна глазницы, а также могут захватывать слезоотводящие пути. Перелом Ле Форт III, называемый также черепно-лицевым разобщением, захватывает кости носа, медиальную и латеральную стенки глазницы и скуловую дугу. При таком переломе лицевой скелет соединен с черепом только мягкими тканями. Вовлечение глазницы при II и III типах может осложняться ущемлением глазодвигательных мышц и развитием диплопии.
Ранние послеоперационные осложнения после восстановления переломов дна и медиальной стенки глазницы включают присоединение инфекции, кровотечение, потерю зрения и развитие диплопии. При слишком большом размере имплантата может развиться компрессия зрительного нерва. Пациенты с ущемлением глазодвигательных мышц часто имеют преходящую послеоперационную диплопию вследствие геморрагии и отека тканей. При старом переломе могут развиваться рубцевание и фиброз нижней прямой мышцы, и в таком случае, даже при полном высвобождении мышцы, может сохраняться диплопия. Таким пациентам может потребоваться операция по коррекции косоглазия для восстановления бинокулярного зрения. Перед проведением таких операций обычно требуется выждать достаточное время (обычно 6 месяцев) для послеоперационного восстановления функции мышцы.
Поздние осложнения обычно связаны с орбитальным имплантатом. Среди них присоединение инфекции, смещение и экструзия. Кроме того, может образоваться интраорбитальная киста, особенно при наличии в орбите остатков слизистой оболочки пазухи. В редких случаях в окружающей имплантат капсуле может развиться позднее кровотечение, при этом пациенты жалуются на боль, ощущение давления, воспаление и проптоз.
Восстановление старых переломов затруднено, т.к. они обычно осложняются развитием фиброза ущемленных тканей и атрофией жировой клетчатки. Тем не менее, часто имеют место хорошие результаты. Другие возможности хирургического лечения включают коррекцию косоглазия для восстановления бинокулярного зрения и блефаропластику верхнего века с целью маскировки энофтальма на травмированной стороне.
— Также рекомендуем «Внутриорбитальные инородные тела. Обследование, диагностика»
Оглавление темы «Травмы слезных канальцев, глазницы»:
- Восстановление слезных канальцев при травме. Принципы
- Моноканаликулярный стент, кольцевой стент при травме слезных канальцев. Применение
- Стент Кроуфорда при травме слезных канальцев. Применение
- Ведение пациентов после операции на веке. Рекомендации
- Травмы глазницы. Частота, механизмы развития
- Обследование при травмах глазницы. Диагностика
- Взрывные переломы глазницы. Обследование, диагностика
- Лечение взрывных переломов глазницы. Рекомендации
- Внутриорбитальные инородные тела. Обследование, диагностика
- Лечение внутриорбитальных инородных тел. Показания для удаления, наблюдения
Источник