Врожденные переломы бедра
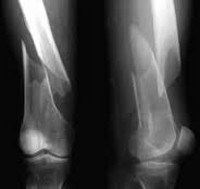
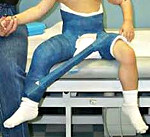
Перелом бедра у детей – достаточно распространенное травматическое повреждение. Пациенты с этой травмой составляют почти 17% от общего числа больных, госпитализируемых в детские травматологические отделения. Перелом сопровождается болью и отеком. Опора затруднена либо невозможна. Обычно наблюдается крепитация и деформация конечности, обусловленная смещением отломков, однако переломы в верхней части бедра могут сопровождаться скудной симптоматикой и по своим клиническим проявлениям напоминать ушиб мягких тканей. Диагноз выставляют на основании данных рентгенографии. Лечение обычно консервативное. На начальном этапе, как правило, используется скелетное вытяжение, затем назначается ЛФК, массаж и физиолечение. При необходимости выполняется хирургическое вмешательство.
Общие сведения
Перелом бедра у детей – это нарушение целостности бедренной кости. Обычно целостность кости нарушается полностью, но у дошкольников иногда могут выявляться повреждения «по типу зеленой ветки», когда кость ломается без повреждения надкостницы. При этом эластичная надкостница отслаивается на значительном протяжении, поэтому плохо удерживаемые ею отломки могут смещаться внутри неповрежденного периостального футляра.
Механизм переломов бедра у детей тот же, что у взрослых. Повреждение возникает вследствие падения с высоты, насильственного скручивания или перегиба конечности либо автодорожной травмы. Однако из-за особенностей анатомии и физиологии тяжесть повреждения у детей меньше зависит от силы травмы. То есть, на первый взгляд незначительная травма может стать причиной тяжелого перелома, а при значительном травматическом воздействии (например, падении с высоты) перелом может отсутствовать либо быть относительно несложным и более благоприятным в лечении.
Переломы бедренной кости у детей могут сочетаться с переломами других костей конечностей, ЧМТ, травмой грудной клетки и тупой травмой живота.
При наличии опухолевого процесса в кости (например, при остеосаркоме или метастазах в кость) возможен патологический перелом, который возникает без видимой травмы или при совсем незначительной травме.

Переломы бедренной кости у детей
Классификация переломов бедра у детей
С учетом локализации различают:
- Переломы в верхней части бедра, включающие повреждения шейки бедра, отрывы малого и большого вертела.
- Переломы диафизарной (средней) части бедренной кости.
- Переломы нижней части бедра.
Переломы диафиза являются самым тяжелым и наиболее распространенным повреждением бедренной кости и составляют 60% от общего количества переломов бедра.
С учетом особенностей повреждения различают спиральные, косые, поперечные и оскольчатые переломы. Чаще всего наблюдаются спиральные и косые переломы. Эпифизеолизы (травматические повреждения ростковой зоны) выявляются достаточно редко.
Переломы верхнего конца бедра у детей
Такие переломы разделяют на две группы. В первую (переломы шейки бедра) включают повреждения поперечника кости: эпифизеолизы головки бедра, чрезвертельные, межвертельные и чрезшеечные переломы. Во вторую – отрывы части кости без повреждения ее поперечника, то есть, апофизеолизы малого и большого вертела.
Переломы шейки бедра значительно различаются по выраженности симптоматики. При переломах со смещением появляется интенсивная боль в тазобедренном суставе. В области паха видна припухлость. Движения резко болезненны, подъем вытянутой ноги невозможен. При пальпации определяется болезненность в проекции большого вертела и области сустава. Обычно отмечается укорочение конечности.
При повреждениях кости без смещения клиника сглажена. Боли умеренные, опора на ногу сохранена. В некоторых случаях дети с такими переломами даже могут ходить. Настораживающим моментом для родителей в таких случаях становится упорный болевой синдром и некоторое разворачивание ноги кнаружи как при ходьбе, так и покое.
Для уточнения окончательного диагноза выполняется рентгенография тазобедренного сустава в стандартных проекциях. Наиболее информативен прямой снимок. При эпифизеолизах и переломах без смещения иногда требуется для сравнения сделать рентгенограмму здорового тазобедренного сустава.
Лечение осуществляется в детском травматологическом отделении. Пациентам с переломами без смещения производят вытяжение за кожу с использованием лейкопластыря и малым грузом. Ногу отводят и укладывают на шину на 2-2,5 мес. В начальном периоде показано УВЧ. После снятия вытяжения рекомендуют на 1,5 мес. ограничить нагрузку, назначают массаж, ЛФК и физиопроцедуры.
При переломах со смещением осуществляют скелетное вытяжение, также отводя ногу кнаружи. При эпифизеолизах головки срок вытяжения – 2 мес., в последующем рекомендуется разгрузка конечности сроком на 1 месяц. При вертельных и чрезшеечных переломах скелетное вытяжение длится в течение 3-4 недель. Затем на 1,5 мес. накладывают гипсовую повязку от талии до голени.
Переломы большого вертела наблюдаются редко и обычно возникают после падения на бок или удара по боковой поверхности тазобедренного сустава. Клинические проявления очень скудные. Ребенок может ходить, но жалуется на боль. Интенсивность болевого синдрома возрастает при движениях, опоре и пальпации. По наружной поверхности сустава определяется отек и кровоизлияние.
Диагноз подтверждается после сравнительной рентгенографии обоих тазобедренных суставов. Снимок здорового сустава выполняется, так как отломок вертела удерживается мышцами и практически не смещается, поэтому перелом бывает трудно распознать без сравнения со здоровым бедром. В сомнительных случаях назначают компьютерную томографию или МРТ тазобедренного сустава.
Лечение проводится детским травматологом в условиях стационара. Конечность фиксируют на 2-3 недели, накладывая лейкопластырное вытяжение с малым грузом или глубокую гипсовую повязку. Затем назначают озокерит или парафин, массаж и ЛФК.
Переломы малого вертела возникают при внезапном резком напряжении крепящихся к нему мышц и проявляются резкой болью. Боль усиливается при движениях, опоре и пальпации. Диагноз выставляют на основании рентгенограмм. Пациента госпитализируют и накладывают гипс или лейкопластырное вытяжение на 3-4 недели. После назначают озокерит, парафин, ЛФК и массаж.
Переломы диафиза бедра у детей
Переломы диафиза бедра у детей подразделяются на переломы нижней, средней и верхней трети, подвертельные переломы и надмыщелковые переломы.
Симптоматика при всех переломах бедра у детей сходная, различается лишь уровень повреждения и особенности смещения отломков вследствие тяги тех или иных мышц. При переломах в средней и верхней части бедренной кости периферический отломок смещается кнутри, центральный – в наружную сторону и кпереди.
При повреждениях в нижней части бедра мышцы оттягивают периферический отломок назад так, что иногда он разворачивается практически на 90 градусов и становится почти перпендикулярно оси конечности. Значительное смещение и наличие множества отломков может представлять угрозу вследствие возможного повреждения нервных стволов и сосудов.
Характерным симптомом является интенсивная боль. Бедро укорочено и деформировано, опора невозможна. В области повреждения выявляется припухлость, в некоторых случаях появляются кровоподтеки. Определяется патологическая подвижность, а также крепитация в месте перелома.
Единственной группой повреждений, отличающихся по выраженности перечисленных клинических проявлений, являются поднадкостничные и вколоченные переломы бедра у детей первых 2-3 лет жизни. При таких повреждениях боли незначительны, укорочение и деформация отсутствуют, опора на ногу может быть сохранена. Заподозрить перелом можно лишь по припухлости и болям в соответствующей области.
Основной метод инструментальной диагностики всех видов таких переломов – рентгенография бедра в двух проекциях. В сложных случаях назначается магнитно-резонансная томография или компьютерная томография кости. Подозрение на повреждение нервов или сосудов является основанием для консультации сосудистого хирурга, невролога или детского нейрохирурга.
Следует помнить, что диафизарные переломы бедра относятся к категории тяжелых травм и могут сопровождаться развитием шока. Пациентов с подозрением на такую травму нужно срочно доставить в мед. учреждение, предварительно дав обезболивающее и хорошо зафиксировав конечность специальной шиной или, при ее отсутствии, двумя дощечками по бокам конечности.
Лечение обычно консервативное, проводится в условиях детского травматологического отделения. Может использоваться четыре методики:
- Постоянное вытяжение до полного сращивания перелома.
- Комбинация вытяжения и иммобилизации с использованием пластиковой или гипсовой повязки. Вытяжение накладывают до образования мозоли (в среднем на 3 недели) и затем заменяют гипсовой повязкой до полного сращения.
- Иммобилизация с использованием кокситной повязки.
Выбор метода определяется особенностями переломов. Обычно применяются первая и вторая методики. Гипс без предварительного вытяжения, как правило, накладывают при поднадкостничных и вколоченных переломах.
У пациентов до 5 лет используется лейкопластырное вытяжение, у больных старшего возраста – скелетное вытяжение. Сращение, в зависимости от возраста детей и вида повреждения, наступает за 3-8 недель. Затем вытяжение снимают, разрешают дозированную нагрузку, назначают ЛФК, парафин или озокерит, а также массаж для ускорения восстановления функции конечности.
Хирургическая операция показана при невозможности обеспечить качественное вытяжение (при эпилепсии и спастических параличах), при многооскольчатых переломах и интерпозиции мягких тканей. Выполняется остеосинтез бедра блокирующим винтом. Накостные металлоконструкции обычно не применяются, поскольку у детей они могут вызвать бурное разрастание надкостницы.
Оперативное вмешательство проводится под общим наркозом. Затем пациенту накладывают гипс на 6-8 недель. В последующем назначают тепловые процедуры (озокерит, парафин), массаж и ЛФК.
Переломы нижнего конца бедра у детей
Подобные переломы бедра у детей выявляются редко и обычно возникают в школьном возрасте. Проявляются болью, гемартрозом и нарушением функции конечности. При смещении возникает выраженная деформация в верхней части колена.
Диагноз подтверждается данными рентгенографии коленного сустава. Лечение обычно консервативное, осуществляется детским травматологом в стационарных условиях. При поступлении выполняют пункцию коленного сустава. Если есть необходимость, осуществляют репозицию. Затем фиксируют конечность гипсовой повязкой. Общий срок иммобилизации – 1,5-2 мес., потом назначают ЛФК, физиотерапию и массаж.
Источник
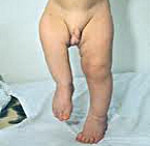
Врожденные аномалии нижних конечностей – обруппа пороков развития, включающая в себя патологию области тазобедренного сустава, бедра, коленного сустава, голени, голеностопного сустава и стопы. Может наблюдаться полное отсутствие конечности или какого-то из ее отделов, недоразвитие целого сегмента или одной из костей, входящих в этот сегмент, недоразвитие мышц, сосудов и нервов, соединительнотканные перетяжки и т. д. Возможно сочетание нескольких врожденных аномалий. Диагноз выставляется на основании данных осмотра, результатов рентгенографии, КТ, МРТ и других исследований. Лечение обычно хирургическое. Прогноз зависит от тяжести патологии.
Общие сведения
Пороки развития нижних конечностей представляют собой обширную группу аномалий, возникших во внутриутробном периоде и значительно различающихся по тяжести. В практике ортопедии и травматологии встречаются относительно часто и составляют 55% от общего количества врожденных аномалий опорно-двигательного аппарата. Грубые пороки диагностируются сразу после рождения. Мелкие аномалии в ряде случаев могут протекать бессимптомно или почти бессимптомно и становиться случайной находкой при обследовании по поводу других травм и заболеваний. Лечением врожденных аномалий нижних конечностей занимаются детские ортопеды и травматологи.
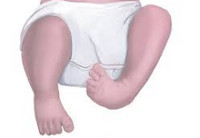
Врожденные аномалии нижних конечностей
Причины
Аномалии развития могут возникать в результате мутаций, а также действия внешних и внутренних тератогенных факторов. Наиболее распространенными внешними факторами, оказывающими негативное влияние на формирование конечностей, являются инфекционные болезни, нарушения питания, прием ряда медикаментов и радиационные воздействия. К числу внутренних факторов, которые могут привести к нарушению формирования конечностей, относится пожилой возраст матери, патология матки, тяжелые соматические болезни, некоторые гинекологические заболевания и эндокринные нарушения.
Классификация
Пороки, которые возникают вследствие недостаточности формирования:
- Амелия – конечность полностью отсутствует. Возможен апус (отсутствуют обе нижние конечности) и монопус (отсутствует одна нижняя конечность).
- Фокомелия или тюленеобразная конечность. Отсутствуют средние и/или проксимальные части конечности вместе с соответствующими суставами. Может быть двухсторонней или односторонней. Иногда в процесс вовлекаются все конечности, как нижние, так и верхние. Полная фокомелия – голень и бедро отсутствуют, сформированная стопа прикрепляется к туловищу. Дистальная фокомелия – голень отсутствует, стопа прикрепляется к бедру. Проксимальная фокомелия – бедро отсутствует, голень со стопой прикрепляются к туловищу.
- Перомелия – разновидность фокомелии, при которой наблюдается отсутствие части конечности в сочетании с недоразвитием ее дистального отдела (стопы). Полная перомелия – нога отсутствует, в месте ее прикрепления располагается кожный выступ или рудиментарный палец. Неполная – бедро отсутствует или недоразвито, конечность также заканчивается кожным выступом или рудиментарным пальцем.
Кроме того, различают отсутствие (аплазию) малоберцовой или большеберцовой кости, отсутствие фаланг (афалангию), отсутствие пальцев (адактилию), наличие одного пальца на стопе (монодактилию), а также типичную и атипичную формы расщепления стопы из-за отсутствия или недоразвития ее средних отделов.
Пороки, которые возникают вследствие недостаточной дифференцировки:
Сиреномелия – слияние нижних конечностей. Может наблюдаться слияние только мягких тканей либо слияние как мягких тканей, так и некоторых трубчатых костей. Нередко сочетается с отсутствием или недоразвитием костей таза и конечностей. При сиреномелии возможно как отсутствие стоп, так и наличие одной или двух стоп (чаще рудиментарных). Обычно наблюдается одновременное недоразвитие прямой кишки, заднего прохода, мочевой системы, внутренних и наружных половых органов.
Кроме того, в группу пороков, обусловленных недостаточной дифференцировкой, включают синостозы (сращения костей), врожденный вывих бедра, врожденную косолапость, артрогрипоз и некоторые другие аномалии.
Пороки вследствие увеличения количества: увеличение количества нижних конечностей – полимелия, удвоение стопы – диплоподия.
Пороки вследствие недостаточного роста – гипоплазии различных костей нижних конечностей.
Пороки вследствие избыточного роста – гигантизм, возникающий при одностороннем увеличении развитой конечности.
Врожденные перетяжки – тканевые тяжи, возникающие в различных местах конечности и зачастую нарушающие ее функцию.
Виды аномалий
Недоразвитие бедренной кости
Составляет 1,2% от общего количества врожденных деформаций скелета. Часто сочетается с другими аномалиями, в том числе аплазией малоберцовой кости и отсутствием надколенника. Проявляются хромотой. Степень нарушения функции конечности зависит от величины укорочения и тяжести порока развития. При поражении диафиза смежные суставы, как правило, не изменены, их функция сохранена в полном объеме. При поражении дистальных отделов бедра обычно возникают контрактуры. Конечность ротирована, укорочена. Таз перекошен и опущен в сторону дефекта. Ягодичная складка сглажена или отсутствует. Мышцы ягодицы и бедра атрофированы, стопа в положении эквинуса. Рентгенография бедренной кости свидетельствует об укорочении и недоразвитии сегмента.
Лечение хирургическое, направленное на восстановление длины конечности. В раннем возрасте выполняют операции для стимуляции ростковых зон. Начиная с 4-5 лет, осуществляют остеотомию в сочетании с наложением дистракционного аппарата. Если укорочение настолько велико, что восстановление длины конечности не представляется возможным, необходима ампутация стопы, иногда – в сочетании с артродезом коленного сустава (для создания длинной функциональной культи). При незначительном укорочении возможно использование специальной обуви и различных ортопедических аппаратов.
Врожденный вывих бедра и дисплазия тазобедренного сустава
Врожденный вывих бедра наблюдается относительно редко, обычно обнаруживаются различные степени дисплазии. Патология, как правило, односторонняя. Девочки страдают в 7 раз чаще мальчиков. В 5% случаев выявляется прямая передача порока по наследству. Проявляется хромотой, ротацией и укорочением конечности. При двухсторонней аномалии возникает утиная походка. Рентгенография тазобедренного сустава свидетельствует об уменьшении и уплощении головки и ее стоянии выше вертлужной впадины. Лечение в раннем возрасте консервативное с использованием различных аппаратов, специальных трусиков и подушечек. При неустранимых вывихах по достижении 2-3 лет проводится операция.
Вальгусная и варусная деформация бедра
Развивается при нарушении оссификации шейки или внутриутробном повреждении хряща, одинаково часто наблюдается у девочек и мальчиков, в 30% выявляется с двух сторон. Вальгусная деформация, как правило, протекает бессимптомно. Варусное искривление сопровождается хромотой, ограничением движений и быстрой утомляемостью конечности. Клинические проявления напоминают врожденный вывих бедра. При рентгенографии определяется задержка окостенения головки, укорочение и истончение бедренной кости. Шеечно-диафизарный угол уменьшен. Лечение хирургическое, выполняется корригирующая остеотомия для увеличения шеечно-диафизарного угла.
Врожденный вывих надколенника
Встречается достаточно редко. Имеется наследственная предрасположенность. Может сочетаться с другими пороками, мальчики страдают вдвое чаще девочек. Врожденный вывих надколенника проявляется быстрой утомляемостью конечности, неустойчивой походкой и частыми падениями. Возможна контрактура. Без лечения проблема с возрастом усугубляется, возникает деформирующий артроз, развивается вальгусное искривление конечности. Рентгенография коленного сустава свидетельствует о недоразвитии и смещении надколенника (чаще кнаружи) и недоразвитии наружного мыщелка. Лечение хирургическое – собственную связку надколенника перемещают и фиксируют в срединном положении.
Отсутствие надколенника
Часто сочетается с другими аномалиями развития коленного сустава (недоразвитием суставных концов большеберцовой и бедренной кости), с вывихом бедра и голени, косолапостью и прочими пороками. Течение изолированной патологии обычно бессимптомное, при повышенных нагрузках возможна слабость и утомляемость конечности. При изолированной аномалии лечение не требуется.
Врожденный вывих голени
Выявляется редко, обычно носит двухсторонний характер. Сопровождается контрактурой и деформацией колена. Тип деформации зависит от вида смещения костей голени. Мышцы бедра и голени недоразвиты, часто имеют аномальные точки прикрепления. Патология нередко сочетается с аномалиями развития голеностопного сустава, отсутствием или недоразвитием большеберцовой кости. Лечение в раннем возрасте консервативное (вытяжение с последующим вправлением). В возрасте 2 года и старше проводятся операции – открытое вправление вывиха, при необходимости в сочетании с коррекцией сопутствующей скелетной патологии.
Вальгусные и варусные деформации коленного сустава
Наблюдаются редко, могут передаваться по наследству. Обычно сочетаются с деформацией шейки бедра и плоскостопием. Становятся причиной раннего тяжелого гонартроза. В возрасте до 5-6 лет проводится коррекция с использованием консервативных методов, в последующем осуществляется оперативное вмешательство. В зависимости от тяжести патологии проводят изолированную остеотомию в области надмыщелков бедренной кости либо сочетают остеотомию бедра с желобковой, клиновидной или поперечной остеотомией большеберцовой кости.
Аплазия или недоразвитие большеберцовой кости
Сопровождается укорочением и искривлением конечности. Стопа супинирована, находится в положении эквинуса или подвывиха. Опора нарушена. Возможно сочетание с недоразвитием или отсутствием костей стопы, недоразвитием или вывихом надколенника, атрофией и нарушением развития мышц голени и бедра. Детям до 3 лет проводится консервативная терапия для восстановления нормального положения стопы. В последующем выполняется удлинение голени с использованием дистракционных аппаратов.
Ложный сустав большеберцовой кости
Может быть истинным или возникшим в месте расположения врожденной кисты. Выявляется патологическая подвижность, углообразное или дугообразное искривление в области ложного сустава, атрофия мышц, уплотнение и рубцовые изменения кожи, укорочение и утончение конечности. Рентгенография костей голени свидетельствует об остеопорозе. Лечение хирургическое с использованием костных трансплантатов или аппарата Илизарова.
Источник
