Вертикальные переломы
Согласно Американской ассоциации под вертикальным переломом корня подразумевается перелом в нижней трети корня, который проходит букколингвально/палатинально. Лечение такой патологии осуществляется путем удаления элемента и замещения дефекта несъемным или съемным протезами, а также оссеоинтегрирующими имплантатами.
Вертикальный перелом корня может быть полным или неполным, распространяться по всей длине корня от эмали и далее по оси зуба. Обычно он проходит от пульповой камеры к периодонтальной связке, затрагивая апроксимальные поверхности. В большинстве случаев окончательный диагноз вертикального перелома корня может быть поставлен только после зондирования десневой борозды, рентгенографического исследования и прямого осмотра корня с хирургическим доступом. Наиболее часто перелом возникает по причине физической травмы, преждевременных контактов, плохого эндодонтического лечения, а также ятрогении. У пациента обычно не отмечаются какие-либо яркие симптомы, что маскирует диагноз и приводит к усугублению состояния. В такой ситуации важней задачей становится сохранение костной ткани, утрата которой часто происходит либо по причине самой травмы, либо с присоединением инфекции и воспалительного процесса. Важным фактором, принимаемым во внимание при лечении такой патологии, является обеспечение надежной поддержке костной ткани, от чего и будет зависеть прогноз всей терапии. При наличии подходящих условий, лечением выбора в такой ситуации может стать моментальная постановка имплантата.
Некоторые авторы обнаруживают вертикальный перелом корня также в зубах, ранее не подвергавшихся эндодонтическому лечению. Результаты исследований показывают, что наиболее часто переломы возникают в первых молярах и премолярах у людей 40-69 лет, причем у мужчин в два раза чаще, а главной причиной является чрезмерная жевательная сила. В зубах без эндодонтического вмешательства перелом в основном проходит от апекса в букколингвальном направлении, при этом пациент изначально испытывает минимум дискомфорта. Затем, с расхождением фрагментов, появляются жалобы на боль и неприятные ощущения в зоне повреждения.
При переломах корня в ранее эндодонтически леченых зубах на рентгенограмме может наблюдаться зона просветления сбоку от зуба, а также малая фистула в зоне пародонтального кармана или десны. Данные признаки особенно могут помочь в постановке правильного диагноза.
Вертикальные переломы зачастую имеют весьма плохой прогноз, что заставляет проводить экстракцию пораженного зуба в обязательном порядке. Признаками, характерными для этой патологии, являются боль при перкуссии, убыль костной ткани, обширная реставрация на коронке, а также зрелый возраст пациента.
Также для вертикального перелома характерно поражение зубов с несформированными верхушками, неполной обтурацией корневых каналов, неадекватной герметизацией после эндодонтического лечения и при несбалансированных окклюзионных силах. Точный диагноз должен базироваться на данных анамнеза пациента, предыдущем стоматологическом лечении и данных рентгенологического исследования. Иногда рентгенографическая картина может интерпретироваться неверно и вызывать сомнения в правильной постановке диагноза. Все это обуславливает проблематичность своевременной постановки диагноза, однако, не стоит забывать, что отсроченное лечение перелома может привести к значительной утрате костной ткани, сильной болезненности и другим нежелательным последствиям.
Опыт работы с такими переломами говорит о необходимости привлечения дополнительных тестов для клинической и рентгенографической диагностики. В определении вертикального перелома зубов, ранее леченных эндодонтически, особенно информативными оказываются КТ и серия прицельных снимков. При сравнении двух этих методов на первое место, конечно же, выходит КТ, на точность которого наличие пломбировочного материала никак не влияет.
Переломы корня обычно проходят в апикальном направлении. Также следует отметить, что большинство трещин (до фактического перелома) образуются сразу же после эндодонтического вмешательства, они берут начало от внутренней части канала и расходятся к коронковой части.
Доказано также возникновение костных дефектов, ассоциированных с вертикальными переломами. Костные дефекты всегда сопровождают линию перелома, что следует помнить при сомнениях в окончательном диагнозе.
Некоторые исследования рассматривали клинические результаты иммидиат имплантации в случаях с вертикальными переломами. Ученые пришли к выводу, что постановка иммидиат имплантатов может считаться безопасной и эффективной даже сразу после удаления поврежденного зуба. Однако стоит помнить о важном противопоказании для этой процедуры: развившийся воспалительный процесс в периапикальной зоне.
Одной из принципиальных целей при постановке иммидиат имплантата считается сохранение архитектоники кости. Изначальный уровень альвеолярного гребня и структура внутренней стенки лунки должны быть оценена путем прямого осмотра и зондирования. Принятие решения о постановке иммидиат имплантата производится сразу же в момент удаления. Возможность постановки имплантата зависит от локализации и протяженности перелома корня, а также от объема образовавшегося костного дефекта.
Цель данного исследования состоит в оценке возможности немедленной постановки имплантатов при вертикальном переломе корня путем анализа двух клинических случаев.
Описание клинических случаев
Исследование создавалось как проспективная серия клинических случаев, описывающих пациентов с вертикальным переломом корня.
Клинический случай 1
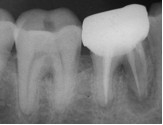
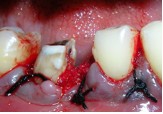
В клинику обратился 42-летний мужчина, не курящий, без системных заболеваний в анамнезе для эндодонтического вмешательства на первом левом нижнем моляре. Боль в жалобах отсутствовала, а осмотр с зондированием выявил наличие фистулы в области щеки. Прицельный снимок (Фото 1а) показал выведение пломбировочного материала за верхушку корня. После поднятия полного слизисто-надкостничного лоскута и кюретажа визуально определялся вертикальный перелом корня (Фото 1b). Перелом подтвержден окрашиванием Sable Seek (Ultradent South Jordan Utah 84095 USA) (Фото 1с). Во время вмешательства проведено удаления зуба и немедленная постановка имплантата (Фото 1d). После подготовки места имплантат диаметром 4,3 мм и 10 мм длинной закреплен в кости (Neodent, Curitiba PR, Brazil).
Фото 1: Первичная рентгенограмма первого моляра. Обнаружено выведение пломбировочного материала за верхушку мезиального корня (а). Клинический осмотр мезиального корня выявил вертикальный перелом и фенестрацию кости (b). Нанесение красителя (SableSeek, Ultradent) подтвердило наличие вертикального перелома (с). Рентгеновский снимок сразу после постановки имплантата (Neodent 10,0 x 4,3) (d). Рентгеновский снимок спустя 4 месяца после немедленной имплантации и постановкой временной коронки (е).
После операции у пациента наблюдалась легкая отечность, но какой-либо дискомфорт во время заживления мужчина не отмечал. В день вмешательства пациенту назначено 2 г амоксициллина за 1 час до операции. После постановки имплантата краевой дефект вокруг имплантата заполнен костным материалом депротеинизированной кости Bio-Oss (Geitlich AG, Wolhusen, Switzerland). После заживления спустя 4 месяца на имплантат фиксирована временная коронка, что означало начало окклюзионной нагрузки (Фото 1е).
Клинический случай 2
В клинику обратилась 39-летняя женщина, некурящая, без системных заболеваний в анамнезе для эндодонтического лечения 1-го нижнего левого моляра. В процессе клинического осмотра при помощи микроскопа (DF Vasconcellos, Sao Paulo, SP, Brazil) определена трещина в коронке на губной поверхности без признаков образования пародонтального кармана (Фото 2а). Тесты на витальность (термический холод /тепло) были отрицательными, а вертикальная перкуссия вызвала боль. Рентгеновский снимок показал диффузную прозрачность в периапикальной зоне (Фото 2b). Снятие реставрации позволило визуализировать трещину по направлению к пульповой камере (Фото 2с). После вскрытия пульповой камеры проведена очистка каналов и ирригация гипохлоритом натрия. При помощи окраски SableSeek перелом визуализирован в буко-лингвальном направлении (Фото 2d), что являлось показанием для удаления зуба и немедленной постановки имплантата (Фото 2е). Атравматичная экстракция проведена без поднятия лоскута для сохранения целостности щечной и язычной костных пластинок. После подготовки места установлен имплантат диаметром 4,3 мм и длиной 10 мм (NeoDent, Curitiba, PR, Brazil). Далее краевой дефект вокруг заполнен костным материалом депротеинизированной кости Bio-Oss (Geistlich AG, Wolhusen, Switzerland). У пациента отмечалась легкая отечность, но дискомфорт во время заживления отсутствовал. Спустя 4 месяца на имплантат фиксирована временная коронка, что означало начало окклюзионной нагрузки (Фото 2f).
Фото 2: Первичный осмотр. Обратите внимание на вестибулярную поверхность и линию перелома ниже реставрации (а). Рентгеновский снимок с диффузным разрежением костной ткани (b). Клинический вид после удаления реставрации (с). Нанесение окраски (SableSeek Ultradent), подтверждающей наличие вертикального перелома корня (d). Рентгенографическое изображение после немедленной постановки имплантатов (Neodent 10,0×4,3) (е). Рентгеновский снимок спустя 4 месяца (f).
Обсуждение
Зачастую постановка имплантата проводится после полного заживления лунки удаленного зуба, далее требуется период восстановления после самой имплантации. Таким образом, все лечение занимает значительный промежуток времени. Весьма недавно появились первые предложения по установке имплантата в лунку сразу же после удаления, что без всяких сомнений является удобнее как для пациента, так и для врача. Четкое соблюдение протокола и инструкций позволяет провести такую процедуру без осложнений и с высоким конечным результатом.
В данном исследовании мы можем наблюдать успешную постановку имплантатов в двух клинических случаях. В клиническом случае 1, перелом корня был определен после поднятия слизисто-надкостничного лоскута, а затем подтвержден путем окраски. В обоих случаях у пациентов отмечалась боль, разная реакция на перкуссию и тесты на витальность. В клиническом случае 1 также наблюдались изменения в прилегающих пародонтальных тканях, что можно объяснить весьма отсроченным обращением к врачу (со слов пациентки прошло около 3 месяцев). В клиническом случае 2 у пациента во время эндодонтического доступа диагностирован вертикальный перелом без поражения окружающих тканей, так как мужчина пришел в клинику через 7 дней после возникновения болей. Исходя из анализируемых случаев, мы вправе сделать вывод, что вертикальный перелом корня может возникать как в ранее эндодонтически леченых зубах (случай 1), так и в зубах без такого вмешательства (случай 2).
Вертикальный перелом корня выглядит как линия полного или неполного перелома, распределяющаяся косо или вдоль оси корня. Вертикальные переломы обычно требуют экстракции пораженного зуба, что обуславливает новые проблемы, связанные с неожиданностью такого исхода для пациента, нарушением эстетики и жевания.
Вертикальный перелом корня часто поражает премоляры и мезиальные корня моляров. Несколько авторов сообщают о более чем 64% превалировании указанных зубов в этой патологии, что возможно связано с уплощением корней мезиодистально и соответственно снижением толщины букколингвально. Именно поэтому линия перелома сначала располагается с щечной или небной сторон пораженного зуба.
Вертикальный перелом корня может возникать из-за различных факторов, таких как окклюзионный дисбаланс, перекрестный прикус, вредные привычки жевания, а также агрессивность обработки при эндодонтическом лечении. Однако эндодонтическое удаление дентина не обязательно обеспечивает повышенный риск вертикального перелома. Наиболее частой причиной возникновения этой патологии при эндодонтическом лечении является чрезмерное давление на ручной спредер при латеральной конденсации пломбировочного материала. Во время эндодонтического лечения неизбежное удаление дентина из корня делает как коронку, так и корень склонными к перелому. В зубах с витальной пульпой решающей причиной возникновения вертикального перелома является чрезмерная окклюзионная сила.
Весьма сложно идентифицировать перелом просто клиническим осмотром, особенно на ранних стадиях. Наиболее распространенным признаком, описанным в литературе, является наличие локальных пародонтальных карманов. Фистулы в комбинации с глубокими карманами с вестибулярной стороны сопровождают перелом в 35% и 42% случаев соответственно. В случае вертикального перелома диагноз может быть поставлен только на основе комбинации симптомов, локальных признаков и результатов дополнительных методов обследования.
Постановку интраоссальных имплантатов рекомендуют проводить спустя 6 месяцев после удаления. Некоторые авторы выступают против немедленной постановки имплантатов, если в лунке имеются признаки воспаления, так как существует риск контаминации в процессе интеграции имплантата.
Некоторые исследования демонстрируют, что иммидиат имплантаты имеют такой же успех приживления, как и отсроченные. Иммидиат имплантаты способны сохранять вертикальную высоту кости, а также не требуют дополнительного хирургического вмешательства в дальнейшем.
Важность проведения кюретажа и очистки лунки является решающим факторов, так как это обеспечивает удаление инфекционных агентов перед постановкой имплантата, обеспечивая 100% успех. Постановка иммидиат имплантата напрямую зависит от качества обработки лунки и извлечения всех контаминационных тканей.
В случае наличия периапикальной патологии, решение о постановке должно приниматься быстро, в момент создания доступа. Диаметр периапикального разрежения также должен приниматься во внимание, так как для достаточной стабилизации имплантата необходимо минимум 3-4 мм костной ткани.
Постановка диагноза вертикального перелома корня весьма проблематична, поэтому при наличии каких-либо сомнений следует привлекать максимальное количество дополнительных тестов и исследований. Как правило, данная патология сопровождается жалобами и некоторыми локальными проявлениями, которые врач должен вовремя оценить и приять во внимание. После удаления зуба с переломом хирург обязан оценить архитектонику кости и решить: возможно ли провести немедленную имплантацию или необходимо отложить вмешательство. Если же кости недостаточно, следует использовать вспомогательные костные материалы, которые позволяют восстановить альвеолярный гребень и обеспечить надежную фиксацию имплантата.
Заключение
Возможность немедленной постановки имплантата в больше части зависит от протяженности костного дефекта. Для правильного принятия решения и оценки ситуации необходимо следовать множеству параметров, так как в большинстве случаев определить уровень деструкции однозначно возможно лишь при прямом хирургическом доступе.
Источник: стоматологический портал «Клуб стоматологов»
Источник
Диагностика и лечение вертикального перелома корня зуба — сложная задача для клинициста. Такого рода травмы чаще всего встречаются в молярах нижней челюсти с запломбированными корнями. В данной статье описан клинический случай вертикального перелома медиального корня первого моляра нижней челюсти с симптомами дентоальвеолярного абсцесса. Существует несколько способов лечения данного нарушения. Самым прогнозируемым исходом характеризуется гемисекция. В данном случае после гемисекции был установлен несъемный протез.
Прогресс в области стоматологии привел к появлению большого количества материалов и способов лечения. Долгосрочное «сохранение» зубов стало причиной возникновения сопряженных проблем, например, переломов корней. Вертикальные переломы корня характеризуются неполной или полной линией перелома, которая идет вдоль длинной оси корня по направлению к апексу. Вертикальные переломы корня составляют 2-5% от всех переломов корней и коронки зуба, при этом чаще всего такого рода травма происходит у пациентов в возрасте 45-60 лет после эндодонтического лечения.
Предрасполагающими факторами является рарефикация кости зуба, строение зубов, наличие трещин в дентине, привычки вроде бруксизма и скрежетания зубами. Наиболее частой причиной перелома зуба/корня в витальных зубах является физическая травма. В эндодонтически леченых зубах предрасполагающие факторы имеют ятрогенное происхождение.
К ним относятся:
1. Чрезмерно агрессивное формирование каналов
2. Чрезмерно высокое давление при конденсации гуттаперчи
3. Чрезмерная длина и ширина штифта относительно строения и структуры зуба
4. Чрезмерно высокое давление при установке штифта
5. Неправильный выбор зуба для фиксации мостовидного протеза
В данной статье описан случай вертикального перелома корня правого первого моляра нижней челюсти с симптомами дентоальвеолярного абсцесса.
Клинический случай.
Мужчина в возрасте 54 лет был направлен из эндодонтического отделения в специализированную пародонтологическую клинику при стоматологическом колледже Шри Рамачандра, по поводу хронической опухоли десен и боли в области эндодонтически леченного правого первого моляра нижней челюсти под коронкой. Собрали полный медицинский и стоматологический анамнез. Оказалось, что пациент страдает диабетом II типа с медикаментозным контролем заболевания на протяжении последних десяти лет.
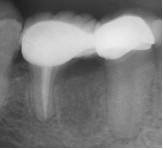
По результатам клинического обследования была выявлена покрасневшая, мягкая, диффузная опухоль десен с поражением вестибулярной и лингвальной поверхности первого правого моляра нижней челюсти. При надавливании пальцем появлялся гнойный экссудат. Зуб характеризовался болезненностью при перкуссии, а также подвижностью II степени. Локализованная глубина при зондировании составила 8 мм (средне-буккальная) и 7 мм (средне-лингвальная). Вышеуказанные симптомы наблюдаются при дентоальвеолярном абсцессе. В ходе рентгенографического обследования на периапикальной рентгенограмме был выявлен участок просветления в месте фуркации и расширение пространства периодонтальной связки дистального корня 46 зуба. Отмечалось диффузное просветление вокруг медиального корня 46 зуба.
Фото 1. Вид до операции – вид со стороны вестибулярной поверхности.
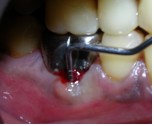
Фото 2. Дооперационная рентгенограмма.

Для снятия симптомов безотлагательного выполнили дренирование гнойного экссудата через пародонтальный карман, после чего пациенту назначили курс антибиотиков продолжительностью 5 дней.
Фото 3. Местное введение лекарства с помощью тетрациклиновых нитей.
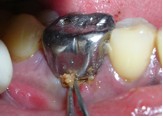
Через 3 дня после первого визита провели мероприятия по профилактике заболеваний полости рта, а также очистку и полировку поверхностей корней зуба 46. На повторном осмотре по прошествии 2 недель значительного сокращения клинических симптомов воспаления не наблюдалось. Тем не менее, подвижность зуба уменьшилась до I степени.
Фото 4. Вид до начала операции.
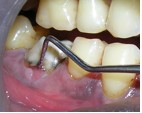
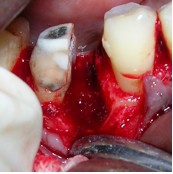
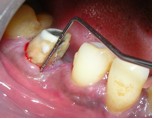
Для подготовки участка к операции в область зуба 46 поместили тетрациклиновые волокна. До начала лоскутной операции удалили жакетную коронку из виталлия. Откинули конвертный лоскут, после чего провели тщательную очистку пораженной области. Обнаружили неполный вертикальный перелом медиального корня 46 зуба, идущий в буккально-лингвальном направлении.
Фото 5. Вертикальный перелом медиального корня 46 зуба после откидывания лоскута; V-образный дефект кости и рарефикация кости в области фуркации.
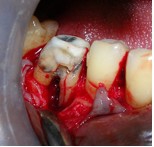
Также отмечался дефект кости в форме буквы V в направлении апекса медиального корня 46 зуба и рарефикация кости в области фуркации. Исходя из полученных данных, выполнили гемисекцию 46 зуба с удалением его медиальной части.
Фото 6. Гемисекция 46 зуба.
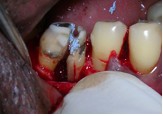
Фото 7. После гемисекции открывается дефект кости.
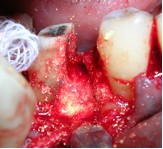
Дефект кости устранили с помощью трансплантата из синтетического гидроксиапатита.
Фото 8. Трансплантация синтетического гидроксиапатита в дефект.
Адентичное пространство закрыли узловыми швами.
Фото 9. Наложение швов в операционном поле.
На хирургическое поле наложили пародонтальную повязку. Через три недели рана полностью зажила.
Фото 10. Заживление в хирургическом поле спустя 3 недели.
По прошествии 6 месяцев сделали периапикальную рентгенограмму, которая показала полную регенерацию участка трансплантации. Был установлен цельнокерамический мостовидный протез, при этом зубы 45 и 46 (дистальная часть) использовались в качестве абатментов.
Фото 11. Установка цельнокерамической коронки через 6 месяцев.
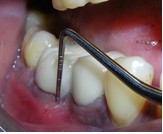
Фото 12. Рентгенограмма непосредственно после операции.
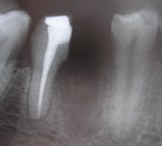
Фото 13. Послеоперационная рентгенограмма через 6 месяцев, показывающая регенерацию кости в месте дефекта.
Обсуждение.
Вертикальные переломы корня представляют значительную проблему не только для пациентов, но и для стоматологов. Это связано со сложностью диагностики такого рода травмы на ранних этапах. Нами описан случай вертикального перелома корня с симптомами дентоальвеолярного абсцесса. Ранняя диагностика вертикального перелома корня основывается на данных клинического и рентгенографического обследований. Тем не менее, клинические показатели многочисленны и неспецифичны. К ним относится дискомфорт/боль при прикусывании/жевании, заметная опухоль десен, а также наличие свищевого хода или глубокого узкого изолированного кармана вдоль поверхности зуба. Тамсе и др. сообщали о 36,7% «кольцевых» и 28,6% «пародонтальных» просветлениях с включением околоверхушечных областей вокруг медиальных корней нижнечелюстных моляров с вертикальным переломом корней. В данном случае вокруг медиального корня 46 зуба наблюдался участок просветления, что соответствует результатам предыдущих отчетов. Резорбция в форме буквы V вдоль линии перелома также являлась типичным признаком, отмеченным Люстигом и др.
В прошлом, прогноз для вертикальных переломов корней зубов был безнадежным. Такие зубы удаляли. В настоящее время проверено несколько методов лечения, включая использование композитных цементов, минерального триоксида агрегата, а также серебряного стеклоиономерного цемента для скрепления линии перелома. Вышеуказанные способы лечения характеризуются ограниченным коэффициентом успешности при ослабленном пародонте. Наиболее надежным терапевтическим методом является гемисекция с последующей установкой несъемного протеза. Таким образом, решающим значением обладает ранняя и правильная диагностика; задержки ведут к быстрому сокращению количества кости и выпадению зуба.
Авторы: Лаву Вамси, магистр стоматологии, преподаватель
Т.А. Лалита, магистр стоматологии, старший преподаватель
Р. Суреш, магистр стоматологии, кандидат наук, профессор и заведующий кафедрой
Отделение пародонтологии, стоматологический колледж и больница Шри Рамачандра.
Источник
