У ребенка перелом голени косой
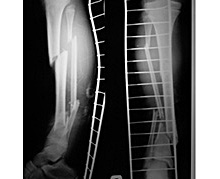

Переломы голени у детей составляют более половины от общего количества всех переломов нижних конечностей. Возникают при падении (в том числе и с высоты), при автодорожной травме, прямом ударе и подворачивании стопы. Клинические проявления определяются уровнем перелома. При повреждении верхнего метаэпифиза симптомы выражены слабо, в ряде случаев ребенок может опираться на больную ногу. При переломах в средней трети наблюдается резкая боль и отек, опора невозможна, нередко возникает заметная деформация, отмечается патологическая подвижность. Повреждение дистального метаэпифиза сопровождается отеком и интенсивной болью. Диагностика осуществляется на основании результатов рентгенографии и данных осмотра. Лечение консервативное. При необходимости проводится репозиция, накладывается гипс или скелетное вытяжение, назначается физиотерапия. Хирургическое вмешательство требуется редко.
Общие сведения
Переломы голени у детей – распространенная травма. Может наблюдаться как изолированное повреждение большеберцовой кости, так и нарушение целостности обеих костей голени. Изолированная травма малоберцовой кости возникает крайне редко.
Тяжесть повреждения может значительно варьироваться и зависит от уровня и вида перелома. При обычном падении на улице или во время игры переломы голени у детей обычно бывают изолированными. При автодорожной травме и падениях со значительной высоты возможно сочетание с повреждениями других костей скелета, ЧМТ, повреждением спинного мозга, тупой травмой живота, травмой тазовых органов и повреждениями грудной клетки.

Переломы костей голени у детей
Классификация переломов голени у детей
С учетом уровня различают:
- Повреждения верхнего метаэпифиза большеберцовой кости.
- Диафизарные переломы одной или обеих костей голени.
- Повреждения нижнего метаэпифиза костей голени.
Наиболее редкими (4,7%) являются повреждения верхней части голени, наиболее частыми – диафизарные переломы.
Переломы верхнего метаэпифиза большеберцовой кости
Выделяют два типа таких повреждений: переломы межмыщелкового возвышения и переломы метаэпифиза.
Перелом межмыщелкового возвышения возникает при резком скручивании или отклонении согнутой голени. Симптоматика стертая. Ребенок может опираться на ногу, но жалуется на болевые ощущения при сгибании колена и ходьбе. При осмотре выявляется припухлость мягких тканей, увеличение объема и сглаживание контуров коленного сустава из-за гемартроза. Движения и пальпация болезненны.
Для подтверждения диагноза назначают рентгенографию коленного сустава. При повреждениях без смещения делают сравнительные снимки обоих суставов. В сомнительных случаях больного направляют на КТ или МРТ коленного сустава.
Пациента на несколько дней госпитализируют в детское травматологическое отделение, а затем выписывают долечиваться амбулаторно. При поступлении выполняют иммобилизацию гипсовой или пластиковой лонгетой. Ногу фиксируют под небольшим углом. При необходимости проводят пункцию коленного сустава. Гипс нужно носить 3 недели. Затем ребенку назначают ЛФК.
Перелом большеберцовой кости в области метаэпифиза возникает при падении на прямую ногу (например, при прыжке с высоты). Обычно такие переломы бывают вколоченными. Клиника стертая. Ребенок жалуется на умеренную болезненность при движениях и опоре. Область колена незначительно припухшая. Пальпация болезненна, симптом осевой нагрузки положительный.
Рентгенологическое исследование подтверждает диагноз. В случае затруднений больного направляют на МРТ или КТ коленного сустава.
Лечение стационарное, а затем амбулаторное, в травмпункте. Ребенку накладывают гипс на 2-3 недели. По окончании иммобилизации больного направляют на ЛФК.
Прогноз благоприятный. Движения восстанавливаются в полном объеме, рост конечности обычно не нарушается.
Диафизарные переломы голени у детей
В 60% случаев наблюдается перелом одной кости (большеберцовой). В 40% ломаются обе кости. Как правило, повреждение локализуется в средней трети. Линия перелома обычно располагается косо, по спирали или поперечно, реже наблюдаются многооскольчатые переломы.
Клинические проявления яркие, поэтому постановка диагноза не вызывает затруднений. После падения или удара по ноге возникает резкая боль. Ребенок не может наступать на ногу. В области повреждения наблюдается припухлость, возможна гематома. Выявляется деформация, определяется крепитация и подвижность отломков.
Рентгенографию костей голени выполняют для уточнения диагноза и определения тактики лечения. КТ обычно не требуется. При подозрении на интерпозицию мягких тканей ребенка могут направить на МРТ голени.
Повреждение сосудов и периферических нервов для такой травмы нехарактерно. Однако при подозрении на такое повреждение необходима консультация детского нейрохирурга или детского невропатолога и сосудистого хирурга.
Лечение стационарное, проводится детским травматологом. При трещинах и переломах без смещения на слегка согнутую голень накладывают глубокий гипс на 2-3 недели.
При спиральных, поперечных и косых переломах с небольшим смещением возможна одномоментная репозиция костей голени под наркозом с последующей фиксацией гипсовой повязкой на 4-5 недель.
Значительное смещение и неудачная попытка репозиции является показанием для наложения скелетного вытяжения на 2-3 недели. Потом накладывают гипс еще на 2-3 недели.
При всех переломах со смещением нужно как минимум трижды проводить рентген-контроль: сразу после репозиции или наложения вытяжения, через 4-6 дней, перед снятием гипса. Если ребенок находится на скелетном вытяжении, количество рентгенографий увеличивается до четырех – четвертую выполняют перед снятием вытяжения.
Хирургическое лечение переломов голени у детей проводится при:
- Невозможности выполнить успешную репозицию и добиться удовлетворительного стояния отломков с использованием скелетного вытяжения.
- Интерпозиции тканей.
- Открытых переломах.
- Угрозе повреждения отломками кожи, нервов и сосудов.
Операция обычно осуществляется с использованием интрамедуллярных конструкций. Предпочтительна фиксация штифтами или остеосинтез диафизарных переломов большеберцовой кости блокирующими стержнями. Накостные фиксаторы (пластины, болты и винты) используются реже, поскольку могут вызвать разрастание надкостницы. Однако иногда их выбор оправдан характером перелома – например, при длинной спиральной линии излома, когда отломки плохо удерживаются внутрикостными конструкциями. Аппараты Илизарова у детей используются редко.
Выбор металлоконструкции осуществляется с учетом наименьшей травматичности, удобства для ребенка в послеоперационном периоде, возможности нагружать конечность и совершать движения в суставах сразу или через небольшое время после операции.
Хирургическое вмешательство выполняется под общим наркозом. Выбор места разреза зависит от вида металлоконструкции. Вначале врач проводит открытую репозицию перелома, а затем фиксирует сопоставленные отломки стержнем, штифтом, винтами и т.д. Проводится тщательный гемостаз. Рану ушивают послойно и дренируют резиновым выпускником или полутрубкой. На 2 день дренаж удаляют. Швы снимают через 8-10 суток.
Рекомендации по режиму, нагрузке на ногу и т.д. даются индивидуально, в зависимости от вида металлоконструкции и характера перелома. После операции назначают УВЧ. В восстановительном периоде ребенка направляют на теплые ванны, озокерит или парафин и ЛФК.
Прогноз при диафизарных переломах голени у детей благоприятный. Сращение хорошее. Даже если после репозиции осталось небольшое смещение по ширине (до 1/3 диаметра кости), оно устраняется по мере роста ребенка.
Переломы нижних метаэпифизов костей голени
Как правило, в детском возрасте возникает остеоэпифизеолиз нижнего конца большеберцовой кости в сочетании с переломом нижней трети малоберцовой кости. Реже наблюдаются отрывы лодыжек. Причиной травмы обычно становится подворачивание стопы.
При остеоэпифизеолизе ребенок жалуется на боль при попытке движений и ощупывании. Опора невозможна. Голеностопный сустав отечен, иногда кожа этой области приобретает синюшный или багровый оттенок. При выраженном смещении отмечается деформация области сустава и некоторое разворачивание стопы кнаружи.
Рентгенография голеностопного сустава позволяет установить точный диагноз. При переломах без смещения выполняют сравнительное рентгенологическое исследование обоих суставов. В трудных случаях ребенка направляют на КТ или МРТ голеностопного сустава.
Если смещение отсутствует, накладывают гипс до колена на 3 недели. При остеоэпифизеолизах со смещением в сочетании с повреждением малоберцовой кости производят репозицию под общим наркозом. Потом перелом фиксируют гипсовой повязкой и выполняют рентгенконтроль. Повторный контрольный снимок назначают спустя 4-6 дней. Срок фиксации – 3-4 недели.
Дети с переломами без смещения наблюдаются амбулаторно у детского травматолога. При наличии смещения возможна госпитализация.
Переломы лодыжек чаще возникают у подростков. Смещение отломков обычно отсутствует. Клиника при переломах без смещения стертая. Возникает небольшой отек и умеренные боли, опора несколько ограничена.
При повреждениях со смещением наблюдается значительный отек и более или менее заметная деформация. Боли интенсивные. Опора невозможна.
Рентгенологическое исследование дает возможность не только подтвердить диагноз, но и оценить величину смещения отломков. КТ или МРТ сустава требуются очень редко, как правило, при переломах без смещения.
Лечение повреждений без смещения проводится в травмпункте. Ребенку накладывают гипс на 2-3 недели, затем назначают физиопроцедуры и ЛФК.
При изолированных повреждениях внутренней или наружной лодыжек со смещением осуществляется репозиция. После наложения гипса и спустя 4-5 дней выполняется контрольный снимок. Иммобилизация продолжается 3-4 недели. Затем 2-3 месяца рекомендуют использовать специальные стельки-супинаторы. Назначают парафин или озокерит и ЛФК.
Двухлодыжечные переломы со смещением – показание для госпитализации в детское травматологическое отделение. Репозицию выполняют под наркозом, затем накладывают повязку и проводят рентген-контроль. Срок иммобилизации – 4-5 недель. Потом назначают ЛФК и физиопроцедуры.
Хирургическое лечение требуется чрезвычайно редко, преимущественно при открытых повреждениях.
При устранении смещения и восстановлении конгруэнтности суставных поверхностей прогноз благоприятный.
Источник
ðÅÒÅÌÏÍÙ ÇÏÌÅÎÉ Õ ÄÅÔÅÊ ÓÏÓÔÁ×ÌÑÀÔ ÂÏÌÅÅ ÐÏÌÏ×ÉÎÙ ÏÔ ÏÂÝÅÇÏ ËÏÌÉÞÅÓÔ×Á ×ÓÅÈ ÐÅÒÅÌÏÍÏ× ÎÉÖÎÉÈ ËÏÎÅÞÎÏÓÔÅÊ. ÷ÏÚÎÉËÁÀÔ ÐÒÉ ÐÁÄÅÎÉÉ (× ÔÏÍ ÞÉÓÌÅ É Ó ×ÙÓÏÔÙ), ÐÒÉ Á×ÔÏÄÏÒÏÖÎÏÊ ÔÒÁ×ÍÅ, ÐÒÑÍÏÍ ÕÄÁÒÅ É ÐÏÄ×ÏÒÁÞÉ×ÁÎÉÉ ÓÔÏÐÙ. ëÌÉÎÉÞÅÓËÉÅ ÐÒÏÑ×ÌÅÎÉÑ ÏÐÒÅÄÅÌÑÀÔÓÑ ÕÒÏ×ÎÅÍ ÐÅÒÅÌÏÍÁ. ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÉ ×ÅÒÈÎÅÇÏ ÍÅÔÁÜÐÉÆÉÚÁ ÓÉÍÐÔÏÍÙ ×ÙÒÁÖÅÎÙ ÓÌÁÂÏ, × ÒÑÄÅ ÓÌÕÞÁÅ× ÒÅÂÅÎÏË ÍÏÖÅÔ ÏÐÉÒÁÔØÓÑ ÎÁ ÂÏÌØÎÕÀ ÎÏÇÕ. ðÒÉ ÐÅÒÅÌÏÍÁÈ × ÓÒÅÄÎÅÊ ÔÒÅÔÉ ÎÁÂÌÀÄÁÅÔÓÑ ÒÅÚËÁÑ ÂÏÌØ É ÏÔÅË, ÏÐÏÒÁ ÎÅ×ÏÚÍÏÖÎÁ, ÎÅÒÅÄËÏ ×ÏÚÎÉËÁÅÔ ÚÁÍÅÔÎÁÑ ÄÅÆÏÒÍÁÃÉÑ, ÏÔÍÅÞÁÅÔÓÑ ÐÁÔÏÌÏÇÉÞÅÓËÁÑ ÐÏÄ×ÉÖÎÏÓÔØ. ðÏ×ÒÅÖÄÅÎÉÅ ÄÉÓÔÁÌØÎÏÇÏ ÍÅÔÁÜÐÉÆÉÚÁ ÓÏÐÒÏ×ÏÖÄÁÅÔÓÑ ÏÔÅËÏÍ É ÉÎÔÅÎÓÉ×ÎÏÊ ÂÏÌØÀ. äÉÁÇÎÏÓÔÉËÁ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ ÎÁ ÏÓÎÏ×ÁÎÉÉ ÒÅÚÕÌØÔÁÔÏ× ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ É ÄÁÎÎÙÈ ÏÓÍÏÔÒÁ. ìÅÞÅÎÉÅ ËÏÎÓÅÒ×ÁÔÉ×ÎÏÅ. ðÒÉ ÎÅÏÂÈÏÄÉÍÏÓÔÉ ÐÒÏ×ÏÄÉÔÓÑ ÒÅÐÏÚÉÃÉÑ, ÎÁËÌÁÄÙ×ÁÅÔÓÑ ÇÉÐÓ ÉÌÉ ÓËÅÌÅÔÎÏÅ ×ÙÔÑÖÅÎÉÅ, ÎÁÚÎÁÞÁÅÔÓÑ ÆÉÚÉÏÔÅÒÁÐÉÑ. èÉÒÕÒÇÉÞÅÓËÏÅ ×ÍÅÛÁÔÅÌØÓÔ×Ï ÔÒÅÂÕÅÔÓÑ ÒÅÄËÏ.
óÉÍÐÔÏÍÙ
õ ÄÅÔÅÊ ÍÏÌÏÖÅ 5-6 ÌÅÔ ÎÁÂÌÀÄÁÀÔÓÑ ÐÏÄÎÁÄËÏÓÔÎÉÞÎÙÅ ÐÅÒÅÌÏÍÙ ÂÅÒÃÏ×ÙÈ ËÏÓÔÅÊ, ÐÒÉ ËÏÔÏÒÙÈ ËÌÉÎÉÞÅÓËÁÑ ËÁÒÔÉÎÁ ÂÅÄÎÁ ÓÉÍÐÔÏÍÁÍÉ. ïÂÙÞÎÏ ÏÔÍÅÞÁÀÔÓÑ ÂÏÌÅÚÎÅÎÎÏÓÔØ ÎÁ ÕÒÏ×ÎÅ ÐÅÒÅÌÏÍÁ É ÔÒÁ×ÍÁÔÉÞÅÓËÁÑ ÐÒÉÐÕÈÌÏÓÔØ. òÅÂÅÎÏË ÝÁÄÉÔ ÂÏÌØÎÕÀ ÎÏÇÕ, ÈÏÔÑ ÉÎÏÇÄÁ É ÎÁÓÔÕÐÁÅÔ ÎÁ ÎÅÅ. äÌÑ ÏÐÒÅÄÅÌÅÎÉÑ ÐÅÒÅÌÏÍÁ ×ÙÐÏÌÎÑÀÔ ÒÅÎÔÇÅÎÏÇÒÁÍÍÕ.
ðÒÉ ÐÅÒÅÌÏÍÁÈ ÄÉÁÆÉÚÏ× ËÏÓÔÅÊ ÇÏÌÅÎÉ ÓÏ ÓÍÅÝÅÎÉÅÍ ËÌÉÎÉÞÅÓËÁÑ ËÁÒÔÉÎÁ ÈÁÒÁËÔÅÒÉÚÕÅÔÓÑ ÂÏÌØÀ, ÏÔÅËÏÍ É ÎÅÒÅÄËÏ ËÒÏ×ÏÉÚÌÉÑÎÉÅÍ ÎÁ ÕÒÏ×ÎÅ ÐÅÒÅÌÏÍÁ, ÄÅÆÏÒÍÁÃÉÅÊ, ÐÁÔÏÌÏÇÉÞÅÓËÏÊ ÐÏÄ×ÉÖÎÏÓÔØÀ É ËÒÅÐÉÔÁÃÉÅÊ. âÏÌØÎÏÊ ÒÅÂÅÎÏË ÎÅ ÍÏÖÅÔ ÎÁÓÔÕÐÉÔØ ÎÁ ÎÏÇÕ É ÐÏÄÎÑÔØ ÅÅ.
ðÅÒÅÌÏÍÙ ×ÅÒÈÎÅÇÏ ÍÅÔÁÜÐÉÆÉÚÁ ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ
÷ÙÄÅÌÑÀÔ Ä×Á ÔÉÐÁ ÔÁËÉÈ ÐÏ×ÒÅÖÄÅÎÉÊ: ÐÅÒÅÌÏÍÙ ÍÅÖÍÙÝÅÌËÏ×ÏÇÏ ×ÏÚ×ÙÛÅÎÉÑ É ÐÅÒÅÌÏÍÙ ÍÅÔÁÜÐÉÆÉÚÁ.
ðÅÒÅÌÏÍ ÍÅÖÍÙÝÅÌËÏ×ÏÇÏ ×ÏÚ×ÙÛÅÎÉÑ ×ÏÚÎÉËÁÅÔ ÐÒÉ ÒÅÚËÏÍ ÓËÒÕÞÉ×ÁÎÉÉ ÉÌÉ ÏÔËÌÏÎÅÎÉÉ ÓÏÇÎÕÔÏÊ ÇÏÌÅÎÉ. óÉÍÐÔÏÍÁÔÉËÁ ÓÔÅÒÔÁÑ. òÅÂÅÎÏË ÍÏÖÅÔ ÏÐÉÒÁÔØÓÑ ÎÁ ÎÏÇÕ, ÎÏ ÖÁÌÕÅÔÓÑ ÎÁ ÂÏÌÅ×ÙÅ ÏÝÕÝÅÎÉÑ ÐÒÉ ÓÇÉÂÁÎÉÉ ËÏÌÅÎÁ É ÈÏÄØÂÅ. ðÒÉ ÏÓÍÏÔÒÅ ×ÙÑ×ÌÑÅÔÓÑ ÐÒÉÐÕÈÌÏÓÔØ ÍÑÇËÉÈ ÔËÁÎÅÊ, Õ×ÅÌÉÞÅÎÉÅ ÏÂßÅÍÁ É ÓÇÌÁÖÉ×ÁÎÉÅ ËÏÎÔÕÒÏ× ËÏÌÅÎÎÏÇÏ ÓÕÓÔÁ×Á ÉÚ-ÚÁ ÇÅÍÁÒÔÒÏÚÁ. ä×ÉÖÅÎÉÑ É ÐÁÌØÐÁÃÉÑ ÂÏÌÅÚÎÅÎÎÙ.
äÌÑ ÐÏÄÔ×ÅÒÖÄÅÎÉÑ ÄÉÁÇÎÏÚÁ ÎÁÚÎÁÞÁÀÔ ÒÅÎÔÇÅÎÏÇÒÁÆÉÀ ËÏÌÅÎÎÏÇÏ ÓÕÓÔÁ×Á. ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÑÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÄÅÌÁÀÔ ÓÒÁ×ÎÉÔÅÌØÎÙÅ ÓÎÉÍËÉ ÏÂÏÉÈ ÓÕÓÔÁ×Ï×. ÷ ÓÏÍÎÉÔÅÌØÎÙÈ ÓÌÕÞÁÑÈ ÂÏÌØÎÏÇÏ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ ëô ÉÌÉ íòô ËÏÌÅÎÎÏÇÏ ÓÕÓÔÁ×Á.
ìÅÞÅÎÉÅ
ðÁÃÉÅÎÔÁ ÎÁ ÎÅÓËÏÌØËÏ ÄÎÅÊ ÇÏÓÐÉÔÁÌÉÚÉÒÕÀÔ × ÄÅÔÓËÏÅ ÔÒÁ×ÍÁÔÏÌÏÇÉÞÅÓËÏÅ ÏÔÄÅÌÅÎÉÅ, Á ÚÁÔÅÍ ×ÙÐÉÓÙ×ÁÀÔ ÄÏÌÅÞÉ×ÁÔØÓÑ ÁÍÂÕÌÁÔÏÒÎÏ. ðÒÉ ÐÏÓÔÕÐÌÅÎÉÉ ×ÙÐÏÌÎÑÀÔ ÉÍÍÏÂÉÌÉÚÁÃÉÀ ÇÉÐÓÏ×ÏÊ ÉÌÉ ÐÌÁÓÔÉËÏ×ÏÊ ÌÏÎÇÅÔÏÊ. îÏÇÕ ÆÉËÓÉÒÕÀÔ ÐÏÄ ÎÅÂÏÌØÛÉÍ ÕÇÌÏÍ. ðÒÉ ÎÅÏÂÈÏÄÉÍÏÓÔÉ ÐÒÏ×ÏÄÑÔ ÐÕÎËÃÉÀ ËÏÌÅÎÎÏÇÏ ÓÕÓÔÁ×Á. çÉÐÓ ÎÕÖÎÏ ÎÏÓÉÔØ 3 ÎÅÄÅÌÉ. úÁÔÅÍ ÒÅÂÅÎËÕ ÎÁÚÎÁÞÁÀÔ ìæë.
ðÅÒÅÌÏÍ ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ × ÏÂÌÁÓÔÉ ÍÅÔÁÜÐÉÆÉÚÁ
ðÅÒÅÌÏÍ ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ × ÏÂÌÁÓÔÉ ÍÅÔÁÜÐÉÆÉÚÁ ×ÏÚÎÉËÁÅÔ ÐÒÉ ÐÁÄÅÎÉÉ ÎÁ ÐÒÑÍÕÀ ÎÏÇÕ (ÎÁÐÒÉÍÅÒ, ÐÒÉ ÐÒÙÖËÅ Ó ×ÙÓÏÔÙ). ïÂÙÞÎÏ ÔÁËÉÅ ÐÅÒÅÌÏÍÙ ÂÙ×ÁÀÔ ×ËÏÌÏÞÅÎÎÙÍÉ. ëÌÉÎÉËÁ ÓÔÅÒÔÁÑ. òÅÂÅÎÏË ÖÁÌÕÅÔÓÑ ÎÁ ÕÍÅÒÅÎÎÕÀ ÂÏÌÅÚÎÅÎÎÏÓÔØ ÐÒÉ Ä×ÉÖÅÎÉÑÈ É ÏÐÏÒÅ. ïÂÌÁÓÔØ ËÏÌÅÎÁ ÎÅÚÎÁÞÉÔÅÌØÎÏ ÐÒÉÐÕÈÛÁÑ. ðÁÌØÐÁÃÉÑ ÂÏÌÅÚÎÅÎÎÁ, ÓÉÍÐÔÏÍ ÏÓÅ×ÏÊ ÎÁÇÒÕÚËÉ ÐÏÌÏÖÉÔÅÌØÎÙÊ.
òÅÎÔÇÅÎÏÌÏÇÉÞÅÓËÏÅ ÉÓÓÌÅÄÏ×ÁÎÉÅ ÐÏÄÔ×ÅÒÖÄÁÅÔ ÄÉÁÇÎÏÚ. ÷ ÓÌÕÞÁÅ ÚÁÔÒÕÄÎÅÎÉÊ ÂÏÌØÎÏÇÏ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ íòô ÉÌÉ ëô ËÏÌÅÎÎÏÇÏ ÓÕÓÔÁ×Á.
ìÅÞÅÎÉÅ
ìÅÞÅÎÉÅ ÓÔÁÃÉÏÎÁÒÎÏÅ, Á ÚÁÔÅÍ ÁÍÂÕÌÁÔÏÒÎÏÅ, × ÔÒÁ×ÍÐÕÎËÔÅ. òÅÂÅÎËÕ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 2-3 ÎÅÄÅÌÉ. ðÏ ÏËÏÎÞÁÎÉÉ ÉÍÍÏÂÉÌÉÚÁÃÉÉ ÂÏÌØÎÏÇÏ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ ìæë.
ðÒÏÇÎÏÚ ÂÌÁÇÏÐÒÉÑÔÎÙÊ. ä×ÉÖÅÎÉÑ ×ÏÓÓÔÁÎÁ×ÌÉ×ÁÀÔÓÑ × ÐÏÌÎÏÍ ÏÂßÅÍÅ, ÒÏÓÔ ËÏÎÅÞÎÏÓÔÉ ÏÂÙÞÎÏ ÎÅ ÎÁÒÕÛÁÅÔÓÑ.
äÉÁÆÉÚÁÒÎÙÅ ÐÅÒÅÌÏÍÙ ÇÏÌÅÎÉ Õ ÄÅÔÅÊ
÷ 60% ÓÌÕÞÁÅ× ÎÁÂÌÀÄÁÅÔÓÑ ÐÅÒÅÌÏÍ ÏÄÎÏÊ ËÏÓÔÉ (ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ). ÷ 40% ÌÏÍÁÀÔÓÑ ÏÂÅ ËÏÓÔÉ. ëÁË ÐÒÁ×ÉÌÏ, ÐÏ×ÒÅÖÄÅÎÉÅ ÌÏËÁÌÉÚÕÅÔÓÑ × ÓÒÅÄÎÅÊ ÔÒÅÔÉ. ìÉÎÉÑ ÐÅÒÅÌÏÍÁ ÏÂÙÞÎÏ ÒÁÓÐÏÌÁÇÁÅÔÓÑ ËÏÓÏ, ÐÏ ÓÐÉÒÁÌÉ ÉÌÉ ÐÏÐÅÒÅÞÎÏ, ÒÅÖÅ ÎÁÂÌÀÄÁÀÔÓÑ ÍÎÏÇÏÏÓËÏÌØÞÁÔÙÅ ÐÅÒÅÌÏÍÙ.
ëÌÉÎÉÞÅÓËÉÅ ÐÒÏÑ×ÌÅÎÉÑ ÑÒËÉÅ, ÐÏÜÔÏÍÕ ÐÏÓÔÁÎÏ×ËÁ ÄÉÁÇÎÏÚÁ ÎÅ ×ÙÚÙ×ÁÅÔ ÚÁÔÒÕÄÎÅÎÉÊ. ðÏÓÌÅ ÐÁÄÅÎÉÑ ÉÌÉ ÕÄÁÒÁ ÐÏ ÎÏÇÅ ×ÏÚÎÉËÁÅÔ ÒÅÚËÁÑ ÂÏÌØ. òÅÂÅÎÏË ÎÅ ÍÏÖÅÔ ÎÁÓÔÕÐÁÔØ ÎÁ ÎÏÇÕ. ÷ ÏÂÌÁÓÔÉ ÐÏ×ÒÅÖÄÅÎÉÑ ÎÁÂÌÀÄÁÅÔÓÑ ÐÒÉÐÕÈÌÏÓÔØ, ×ÏÚÍÏÖÎÁ ÇÅÍÁÔÏÍÁ. ÷ÙÑ×ÌÑÅÔÓÑ ÄÅÆÏÒÍÁÃÉÑ, ÏÐÒÅÄÅÌÑÅÔÓÑ ËÒÅÐÉÔÁÃÉÑ É ÐÏÄ×ÉÖÎÏÓÔØ ÏÔÌÏÍËÏ×.
òÅÎÔÇÅÎÏÇÒÁÆÉÀ ËÏÓÔÅÊ ÇÏÌÅÎÉ ×ÙÐÏÌÎÑÀÔ ÄÌÑ ÕÔÏÞÎÅÎÉÑ ÄÉÁÇÎÏÚÁ É ÏÐÒÅÄÅÌÅÎÉÑ ÔÁËÔÉËÉ ÌÅÞÅÎÉÑ. ëô ÏÂÙÞÎÏ ÎÅ ÔÒÅÂÕÅÔÓÑ. ðÒÉ ÐÏÄÏÚÒÅÎÉÉ ÎÁ ÉÎÔÅÒÐÏÚÉÃÉÀ ÍÑÇËÉÈ ÔËÁÎÅÊ ÒÅÂÅÎËÁ ÍÏÇÕÔ ÎÁÐÒÁ×ÉÔØ ÎÁ íòô ÇÏÌÅÎÉ.
ðÏ×ÒÅÖÄÅÎÉÅ ÓÏÓÕÄÏ× É ÐÅÒÉÆÅÒÉÞÅÓËÉÈ ÎÅÒ×Ï× ÄÌÑ ÔÁËÏÊ ÔÒÁ×ÍÙ ÎÅÈÁÒÁËÔÅÒÎÏ. ïÄÎÁËÏ ÐÒÉ ÐÏÄÏÚÒÅÎÉÉ ÎÁ ÔÁËÏÅ ÐÏ×ÒÅÖÄÅÎÉÅ ÎÅÏÂÈÏÄÉÍÁ ËÏÎÓÕÌØÔÁÃÉÑ ÄÅÔÓËÏÇÏ ÎÅÊÒÏÈÉÒÕÒÇÁ ÉÌÉ ÄÅÔÓËÏÇÏ ÎÅ×ÒÏÐÁÔÏÌÏÇÁ É ÓÏÓÕÄÉÓÔÏÇÏ ÈÉÒÕÒÇÁ.
ìÅÞÅÎÉÅ
ìÅÞÅÎÉÅ ÓÔÁÃÉÏÎÁÒÎÏÅ, ÐÒÏ×ÏÄÉÔÓÑ ÄÅÔÓËÉÍ ÔÒÁ×ÍÁÔÏÌÏÇÏÍ. ðÒÉ ÔÒÅÝÉÎÁÈ É ÐÅÒÅÌÏÍÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÎÁ ÓÌÅÇËÁ ÓÏÇÎÕÔÕÀ ÇÏÌÅÎØ ÎÁËÌÁÄÙ×ÁÀÔ ÇÌÕÂÏËÉÊ ÇÉÐÓ ÎÁ 2-3 ÎÅÄÅÌÉ.
óÐÉÒÁÌØÎÙÅ, ÐÏÐÅÒÅÞÎÙÅ É ËÏÓÙÅ ÐÅÒÅÌÏÍÙ Ó ÎÅÂÏÌØÛÉÍ ÓÍÅÝÅÎÉÅÍ
ìÅÞÅÎÉÅ
ðÒÉ ÓÐÉÒÁÌØÎÙÈ, ÐÏÐÅÒÅÞÎÙÈ É ËÏÓÙÈ ÐÅÒÅÌÏÍÁÈ Ó ÎÅÂÏÌØÛÉÍ ÓÍÅÝÅÎÉÅÍ ×ÏÚÍÏÖÎÁ ÏÄÎÏÍÏÍÅÎÔÎÁÑ ÒÅÐÏÚÉÃÉÑ ËÏÓÔÅÊ ÇÏÌÅÎÉ ÐÏÄ ÎÁÒËÏÚÏÍ Ó ÐÏÓÌÅÄÕÀÝÅÊ ÆÉËÓÁÃÉÅÊ ÇÉÐÓÏ×ÏÊ ÐÏ×ÑÚËÏÊ ÎÁ 4-5 ÎÅÄÅÌØ.
úÎÁÞÉÔÅÌØÎÏÅ ÓÍÅÝÅÎÉÅ É ÎÅÕÄÁÞÎÁÑ ÐÏÐÙÔËÁ ÒÅÐÏÚÉÃÉÉ Ñ×ÌÑÅÔÓÑ ÐÏËÁÚÁÎÉÅÍ ÄÌÑ ÎÁÌÏÖÅÎÉÑ ÓËÅÌÅÔÎÏÇÏ ×ÙÔÑÖÅÎÉÑ ÎÁ 2-3 ÎÅÄÅÌÉ. ðÏÔÏÍ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÅÝÅ ÎÁ 2-3 ÎÅÄÅÌÉ.
ïÂÝÉÅ ÐÒÉÎÃÉÐÙ ÌÅÞÅÎÉÑ ×ÓÅÈ ÐÅÒÅÌÏÍÏ× ÇÏÌÅÎÉ Õ ÄÅÔÅÊ
ðÒÉ ×ÓÅÈ ÐÅÒÅÌÏÍÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ ÎÕÖÎÏ ËÁË ÍÉÎÉÍÕÍ ÔÒÉÖÄÙ ÐÒÏ×ÏÄÉÔØ ÒÅÎÔÇÅÎ-ËÏÎÔÒÏÌØ: ÓÒÁÚÕ ÐÏÓÌÅ ÒÅÐÏÚÉÃÉÉ ÉÌÉ ÎÁÌÏÖÅÎÉÑ ×ÙÔÑÖÅÎÉÑ, ÞÅÒÅÚ 4-6 ÄÎÅÊ, ÐÅÒÅÄ ÓÎÑÔÉÅÍ ÇÉÐÓÁ. åÓÌÉ ÒÅÂÅÎÏË ÎÁÈÏÄÉÔÓÑ ÎÁ ÓËÅÌÅÔÎÏÍ ×ÙÔÑÖÅÎÉÉ, ËÏÌÉÞÅÓÔ×Ï ÒÅÎÔÇÅÎÏÇÒÁÆÉÊ Õ×ÅÌÉÞÉ×ÁÅÔÓÑ ÄÏ ÞÅÔÙÒÅÈ — ÞÅÔ×ÅÒÔÕÀ ×ÙÐÏÌÎÑÀÔ ÐÅÒÅÄ ÓÎÑÔÉÅÍ ×ÙÔÑÖÅÎÉÑ.
ðÒÉ ÌÅÞÅÎÉÉ ÄÅÔÅÊ Ó ËÏÓÙÍÉ É ×ÉÎÔÏÏÂÒÁÚÎÙÍÉ ÄÉÁÆÉÚÁÒÎÙÍÉ ÐÅÒÅÌÏÍÁÍÉ ÏÂÅÉÈ ËÏÓÔÅÊ ÇÏÌÅÎÉ ÓÌÅÄÕÅÔ ÐÏÍÎÉÔØ Ï ÔÏÍ, ÞÔÏ ÐÒÉ ÉÍÍÏÂÉÌÉÚÁÃÉÉ × ÇÉÐÓÏ×ÏÊ ÌÏÎÇÅÔÅ ÂÅÚ ËÏÒÒÅËÃÉÉ (ÔÒÁËÃÉÑ ÐÏ ÄÌÉÎÅ É ×ÁÌØÇÕÓÎÏÅ ÏÔËÌÏÎÅÎÉÅ ÓÔÏÐÙ) Ë ËÏÎÃÕ 1-Ê ÎÅÄÅÌÉ ×ÏÚÍÏÖÎÏ ×ÔÏÒÉÞÎÏÅ ÓÍÅÝÅÎÉÅ ÏÔÌÏÍËÏ×. ïÔÍÅÞÁÅÔÓÑ, ËÁË ÐÒÁ×ÉÌÏ, ÐÒÏÇÉ ËÚÁÄÉ, ËÎÁÒÕÖÉ É ×ÏÚÍÏÖÎÏ ÒÏÔÁÃÉÏÎÎÏÅ ÓÍÅÝÅÎÉÅ. ðÒÉ ÕËÁÚÁÎÎÙÈ ÐÅÒÅÌÏÍÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ ËÏÓÔÎÙÈ ÏÔÌÏÍËÏ× ÎÁÉÂÏÌÅÅ ÃÅÌÅÓÏÏÂÒÁÚÎÁ ÍÅÔÏÄÉËÁ, ÐÒÅÄÌÏÖÅÎÎÁÑ î.ç.äÁÍØÅ. ðÏÓÌÅ ÔÒÁ×ÍÙ, ÎÅÚÁ×ÉÓÉÍÏ ÏÔ ÓÔÅÐÅÎÉ ÓÍÅÝÅÎÉÑ ËÏÓÔÎÙÈ ÏÔÌÏÍËÏ×, ÄÅÔÑÍ ÄÏÛËÏÌØÎÏÇÏ ×ÏÚÒÁÓÔÁ ÎÁËÌÁÄÙ×ÁÀÔ ÌÅÊËÏÐÌÁÓÔÙÒÎÏÅ ×ÙÔÑÖÅÎÉÅ, Á ÄÅÔÑÍ ÛËÏÌØÎÏÇÏ ×ÏÚÒÁÓÔÁ ÐÏËÁÚÁÎÏ ÓËÅÌÅÔÎÏÅ ×ÙÔÑÖÅÎÉÅ ÚÁ ÐÑÔÏÞÎÕÀ ËÏÓÔØ ÎÁ ÛÉÎÅ âÅÌÅÒÁ ÓÒÏËÏÍ ÏÔ 2 ÄÏ 3 ÎÅÄ. ÷ ÐÏÓÌÅÄÕÀÝÅÍ ÔÒÁ×ÍÉÒÏ×ÁÎÎÕÀ ËÏÎÅÞÎÏÓÔØ ÆÉËÓÉÒÕÀÔ ÌÏÎÇÅÔÎÏ-ÃÉÒËÕÌÑÒÎÏÊ ÇÉÐÓÏ×ÏÊ ÐÏ×ÑÚËÏÊ ÄÏ ËÏÎÓÏÌÉÄÁÃÉÉ ÐÅÒÅÌÏÍÁ. õÇÌÏ×ÙÅ ÓÍÅÝÅÎÉÑ ÄÏ 10 ÐÏÌÎÏÓÔØÀ ËÏÍÐÅÎÓÉÒÕÀÔÓÑ × ÐÒÏÃÅÓÓÅ ÒÏÓÔÁ É ÎÅ ÔÒÅÂÕÀÔ ÄÏÐÏÌÎÉÔÅÌØÎÙÈ ÍÁÎÉÐÕÌÑÃÉÊ.
äÌÑ ÐÏ×ÒÅÖÄÅÎÉÊ × ÏÂÌÁÓÔÉ ÄÉÓÔÁÌØÎÏÇÏ ÍÅÔÁÜÐÉÆÉÚÁ ÂÏÌØÛÅ-ÂÅÒÃÏ×ÏÊ ËÏÓÔÉ Õ ÄÅÔÅÊ ÈÁÒÁËÔÅÒÅÎ ÚÁÄÎÅÍÁÒÇÉÎÁÌØÎÙÊ ÐÅÒÅÌÏÍ ÓÏ ÓÍÅÝÅÎÉÅÍ ÜÐÉÆÉÚÁ Ó ÞÁÓÔØÀ ÍÅÔÁÆÉÚÁ ËÚÁÄÉ. ðÒÉ ÚÁËÒÙÔÏÊ ÒÅÐÏÚÉÃÉÉ ÍÏÇÕÔ ×ÏÚÎÉËÎÕÔØ ÔÅÈÎÉÞÅÓËÉÅ ÔÒÕÄÎÏÓÔÉ ÄÌÑ ÕÓÔÒÁÎÅÎÉÑ ÕËÁÚÁÎÎÏÇÏ ÓÍÅÝÅÎÉÑ. þÔÏÂÙ ÐÒÅÏÄÏÌÅÔØ ÓÏÐÒÏÔÉ×ÌÅÎÉÅ ÓÏ ÓÔÏÒÏÎÙ ÓÏËÒÁÝÅÎÎÏÊ ÉËÒÏÎÏÖÎÏÊ ÍÙÛÃÙ, ÄÏÓÔÁÔÏÞÎÏ ×Ï ×ÒÅÍÑ ÒÅÐÏÚÉÃÉÉ ÓÏÇÎÕÔØ ÎÏÇÕ × ËÏÌÅÎÎÏÍ ÓÕÓÔÁ×Å ÐÏÞÔÉ ÐÏÄ ÐÒÑÍÙÍ ÕÇÌÏÍ, ÐÒÉ ÜÔÏÍ ÓÏÐÏÓÔÁ×ÌÅÎÉÅ ÏÔÌÏÍËÏ× ÂÕÄÅÔ ×ÙÐÏÌÎÅÎÏ ÂÅÚ ÚÁÔÒÕÄÎÅÎÉÊ É ÉÚÌÉÛÎÅÊ ÔÒÁ×ÍÙ ÒÏÓÔËÏ×ÏÊ ÚÏÎÙ. úÁÔÅÍ ÎÏÇÕ ÒÁÚÇÉÂÁÀÔ × ËÏÌÅÎÎÏÍ ÓÕÓÔÁ×Å É ÆÉËÓÉÒÕÀÔ ËÏÎÅÞÎÏÓÔØ × ÇÉÐÓÏ×ÏÊ ÌÏÎÇÅÔÅ ÐÒÉ ÓÌÅÇËÁ ÓÏÇÎÕÔÏÊ ÓÔÏÐÅ × ÇÏÌÅÎÏÓÔÏÐÎÏÍ ÓÕÓÔÁ×Å.
óÁÍÏÅ ÓÅÒØÅÚÎÏÅ ×ÎÉÍÁÎÉÅ ÐÒÉ ÔÒÁ×ÍÁÈ ËÏÓÔÅÊ ÇÏÌÅÎÉ Õ ÄÅÔÅÊ ÎÁÄÏ ÏÂÒÁÝÁÔØ ÎÁ ÐÅÒÅÌÏÍ ×ÎÕÔÒÅÎÎÅÊ ÞÁÓÔÉ ÄÉÓÔÁÌØÎÏÇÏ ÜÐÉÆÉÚÁ ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ, ÔÁË ËÁË ×ÓÌÅÄÓÔ×ÉÅ ÐÏ×ÒÅÖÄÅÎÉÑ ÒÏÓÔËÏ×ÏÊ ÚÏÎÙ × ÕËÁÚÁÎÎÏÊ ÏÂÌÁÓÔÉ × ÏÔÄÁÌÅÎÎÙÅ ÓÒÏËÉ ÍÏÖÅÔ ÎÁÂÌÀÄÁÔØÓÑ ×ÁÒÕÓÎÁÑ ÄÅÆÏÒÍÁÃÉÑ, ËÏÔÏÒÁÑ Ó ÒÏÓÔÏÍ ÂÕÄÅÔ ÐÒÏÇÒÅÓÓÉÒÏ×ÁÔØ, ÞÔÏ ÐÏÔÒÅÂÕÅÔ ÏÐÅÒÁÔÉ×ÎÏÊ ËÏÒÒÅËÃÉÉ. ÷ Ó×ÑÚÉ Ó ÜÔÉÍ ÂÏÌØÎÙÅ Ó ÐÏ×ÒÅÖÄÅÎÉÑÍÉ × ÏÂÌÁÓÔÉ ÍÅÔÁÆÉÚÏ× ÂÅÒÃÏ×ÙÈ ËÏÓÔÅÊ ÄÏÌÖÎÙ ÎÁÈÏÄÉÔØÓÑ ÐÏÄ ÄÉÓÐÁÎÓÅÒÎÙÍ ÎÁÂÌÀÄÅÎÉÅÍ ÏÒÔÏÐÅÄÁ-ÔÒÁ×ÍÁÔÏÌÏÇÁ ÎÅ ÍÅÎÅÅ 2 ÌÅÔ.
äÅÔÅÊ Ó ÏÔËÒÙÔÙÍÉ ÐÅÒÅÌÏÍÁÍÉ ËÏÓÔÅÊ ÇÏÌÅÎÉ ÌÅÞÁÔ ÐÏ ÏÂÝÉÍ ÐÒÁ×ÉÌÁÍ. ðÒÑÍÙÍ ÐÏËÁÚÁÎÉÅÍ Ë ÏÐÅÒÁÔÉ×ÎÏÍÕ ×ÍÅÛÁÔÅÌØÓÔ×Õ É ÏÓÔÅÏÓÉÎÔÅÚÕ Ñ×ÌÑÅÔÓÑ ÚÎÁÞÉÔÅÌØÎÁÑ ÔÒÁ×ÍÁ Ó ÏÂÛÉÒÎÙÍ ÐÏ×ÒÅÖÄÅÎÉÅÍ ÍÑÇËÉÈ ÔËÁÎÅÊ ËÏÎÅÞÎÏÓÔÉ. üÆÆÅËÔÉ×ÅÎ ÞÒÅÓËÏÓÔÎÙÊ ÏÓÔÅÏÓÉÎÔÅÚ × ËÏÍÐÒÅÓÓÉÏÎÎÏ-ÄÉÓÔÒÁËÃÉÏÎÎÏÍ ÁÐÐÁÒÁÔÅ éÌÉÚÁÒÏ×Á ÉÌÉ ÒÅÐÏÎÉÒÕÀÝÅÍ ÕÓÔÒÏÊÓÔ×Å ÷ÏÌËÏ×Á-ïÇÁÎÅÓÑÎÁ. ðÏËÁÚÁÎÙ ÇÉÐÅÒÂÁÒÉÞÅÓËÁÑ ÏËÓÉÇÅÎÁÃÉÑ, ÇÎÏÔÏÂÉÏÌÏÇÉÞÅÓËÁÑ ÉÚÏÌÑÃÉÑ, ÁÎÔÉÂÁËÔÅÒÉÁÌØÎÁÑ ÔÅÒÁÐÉÑ, ÉÓÐÏÌØÚÏ×ÁÎÉÅ ÇÅÌÉÊ-ÎÅÏÎÏ×ÏÇÏ ÌÁÚÅÒÁ, ÕÌØÔÒÁÚ×ÕËÁ, ÜÌÅËÔÒÏÍÁÇÎÉÔÎÏÊ ÔÅÒÁÐÉÉ É ÄÒ. ðÏÓÔÔÒÁ×ÍÁÔÉÞÅÓËÉÊ ÏÓÔÅÏÍÉÅÌÉÔ ÐÒÉ ÏÔËÒÙÔÙÈ ÐÅÒÅÌÏÍÁÈ Õ ÄÅÔÅÊ ËÁË ÏÓÌÏÖÎÅÎÉÅ ×ÓÔÒÅÞÁÅÔÓÑ × 4% ÎÁÂÌÀÄÅÎÉÊ.
èÉÒÕÒÇÉÞÅÓËÏÅ ÌÅÞÅÎÉÅ ÐÅÒÅÌÏÍÏ× ÇÏÌÅÎÉ Õ ÄÅÔÅÊ ÐÒÏ×ÏÄÉÔÓÑ ÐÒÉ:
- îÅ×ÏÚÍÏÖÎÏÓÔÉ ×ÙÐÏÌÎÉÔØ ÕÓÐÅÛÎÕÀ ÒÅÐÏÚÉÃÉÀ É ÄÏÂÉÔØÓÑ ÕÄÏ×ÌÅÔ×ÏÒÉÔÅÌØÎÏÇÏ ÓÔÏÑÎÉÑ ÏÔÌÏÍËÏ× Ó ÉÓÐÏÌØÚÏ×ÁÎÉÅÍ ÓËÅÌÅÔÎÏÇÏ ×ÙÔÑÖÅÎÉÑ.
- éÎÔÅÒÐÏÚÉÃÉÉ ÔËÁÎÅÊ.
- ïÔËÒÙÔÙÈ ÐÅÒÅÌÏÍÁÈ.
- õÇÒÏÚÅ ÐÏ×ÒÅÖÄÅÎÉÑ ÏÔÌÏÍËÁÍÉ ËÏÖÉ, ÎÅÒ×Ï× É ÓÏÓÕÄÏ×.
ïÐÅÒÁÃÉÑ ÏÂÙÞÎÏ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ Ó ÉÓÐÏÌØÚÏ×ÁÎÉÅÍ ÉÎÔÒÁÍÅÄÕÌÌÑÒÎÙÈ ËÏÎÓÔÒÕËÃÉÊ. ðÒÅÄÐÏÞÔÉÔÅÌØÎÁ ÆÉËÓÁÃÉÑ ÛÔÉÆÔÁÍÉ ÉÌÉ ÏÓÔÅÏÓÉÎÔÅÚ ÄÉÁÆÉÚÁÒÎÙÈ ÐÅÒÅÌÏÍÏ× ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ ÂÌÏËÉÒÕÀÝÉÍÉ ÓÔÅÒÖÎÑÍÉ. îÁËÏÓÔÎÙÅ ÆÉËÓÁÔÏÒÙ (ÐÌÁÓÔÉÎÙ, ÂÏÌÔÙ É ×ÉÎÔÙ) ÉÓÐÏÌØÚÕÀÔÓÑ ÒÅÖÅ, ÐÏÓËÏÌØËÕ ÍÏÇÕÔ ×ÙÚ×ÁÔØ ÒÁÚÒÁÓÔÁÎÉÅ ÎÁÄËÏÓÔÎÉÃÙ. ïÄÎÁËÏ ÉÎÏÇÄÁ ÉÈ ×ÙÂÏÒ ÏÐÒÁ×ÄÁÎ ÈÁÒÁËÔÅÒÏÍ ÐÅÒÅÌÏÍÁ — ÎÁÐÒÉÍÅÒ, ÐÒÉ ÄÌÉÎÎÏÊ ÓÐÉÒÁÌØÎÏÊ ÌÉÎÉÉ ÉÚÌÏÍÁ, ËÏÇÄÁ ÏÔÌÏÍËÉ ÐÌÏÈÏ ÕÄÅÒÖÉ×ÁÀÔÓÑ ×ÎÕÔÒÉËÏÓÔÎÙÍÉ ËÏÎÓÔÒÕËÃÉÑÍÉ.
áÐÐÁÒÁÔÙ éÌÉÚÁÒÏ×Á Õ ÄÅÔÅÊ ÉÓÐÏÌØÚÕÀÔÓÑ ÒÅÄËÏ.
÷ÙÂÏÒ ÍÅÔÁÌÌÏËÏÎÓÔÒÕËÃÉÉ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ Ó ÕÞÅÔÏÍ ÎÁÉÍÅÎØÛÅÊ ÔÒÁ×ÍÁÔÉÞÎÏÓÔÉ, ÕÄÏÂÓÔ×Á ÄÌÑ ÒÅÂÅÎËÁ × ÐÏÓÌÅÏÐÅÒÁÃÉÏÎÎÏÍ ÐÅÒÉÏÄÅ, ×ÏÚÍÏÖÎÏÓÔÉ ÎÁÇÒÕÖÁÔØ ËÏÎÅÞÎÏÓÔØ É ÓÏ×ÅÒÛÁÔØ Ä×ÉÖÅÎÉÑ × ÓÕÓÔÁ×ÁÈ ÓÒÁÚÕ ÉÌÉ ÞÅÒÅÚ ÎÅÂÏÌØÛÏÅ ×ÒÅÍÑ ÐÏÓÌÅ ÏÐÅÒÁÃÉÉ.
èÉÒÕÒÇÉÞÅÓËÏÅ ×ÍÅÛÁÔÅÌØÓÔ×Ï ×ÙÐÏÌÎÑÅÔÓÑ ÐÏÄ ÏÂÝÉÍ ÎÁÒËÏÚÏÍ. ÷ÙÂÏÒ ÍÅÓÔÁ ÒÁÚÒÅÚÁ ÚÁ×ÉÓÉÔ ÏÔ ×ÉÄÁ ÍÅÔÁÌÌÏËÏÎÓÔÒÕËÃÉÉ. ÷ÎÁÞÁÌÅ ×ÒÁÞ ÐÒÏ×ÏÄÉÔ ÏÔËÒÙÔÕÀ ÒÅÐÏÚÉÃÉÀ ÐÅÒÅÌÏÍÁ, Á ÚÁÔÅÍ ÆÉËÓÉÒÕÅÔ ÓÏÐÏÓÔÁ×ÌÅÎÎÙÅ ÏÔÌÏÍËÉ ÓÔÅÒÖÎÅÍ, ÛÔÉÆÔÏÍ, ×ÉÎÔÁÍÉ É Ô.Ä. ðÒÏ×ÏÄÉÔÓÑ ÔÝÁÔÅÌØÎÙÊ ÇÅÍÏÓÔÁÚ. òÁÎÕ ÕÛÉ×ÁÀÔ ÐÏÓÌÏÊÎÏ É ÄÒÅÎÉÒÕÀÔ ÒÅÚÉÎÏ×ÙÍ ×ÙÐÕÓËÎÉËÏÍ ÉÌÉ ÐÏÌÕÔÒÕÂËÏÊ. îÁ 2 ÄÅÎØ ÄÒÅÎÁÖ ÕÄÁÌÑÀÔ. û×Ù ÓÎÉÍÁÀÔ ÞÅÒÅÚ 8-10 ÓÕÔÏË.
òÅËÏÍÅÎÄÁÃÉÉ ÐÏ ÒÅÖÉÍÕ, ÎÁÇÒÕÚËÅ ÎÁ ÎÏÇÕ É Ô.Ä. ÄÁÀÔÓÑ ÉÎÄÉ×ÉÄÕÁÌØÎÏ, × ÚÁ×ÉÓÉÍÏÓÔÉ ÏÔ ×ÉÄÁ ÍÅÔÁÌÌÏËÏÎÓÔÒÕËÃÉÉ É ÈÁÒÁËÔÅÒÁ ÐÅÒÅÌÏÍÁ. ðÏÓÌÅ ÏÐÅÒÁÃÉÉ ÎÁÚÎÁÞÁÀÔ õ÷þ. ÷ ×ÏÓÓÔÁÎÏ×ÉÔÅÌØÎÏÍ ÐÅÒÉÏÄÅ ÒÅÂÅÎËÁ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ ÔÅÐÌÙÅ ×ÁÎÎÙ, ÏÚÏËÅÒÉÔ ÉÌÉ ÐÁÒÁÆÉÎ É ìæë.
ðÒÏÇÎÏÚ ÐÒÉ ÄÉÁÆÉÚÁÒÎÙÈ ÐÅÒÅÌÏÍÁÈ ÇÏÌÅÎÉ Õ ÄÅÔÅÊ ÂÌÁÇÏÐÒÉÑÔÎÙÊ. óÒÁÝÅÎÉÅ ÈÏÒÏÛÅÅ. äÁÖÅ ÅÓÌÉ ÐÏÓÌÅ ÒÅÐÏÚÉÃÉÉ ÏÓÔÁÌÏÓØ ÎÅÂÏÌØÛÏÅ ÓÍÅÝÅÎÉÅ ÐÏ ÛÉÒÉÎÅ (ÄÏ 1/3 ÄÉÁÍÅÔÒÁ ËÏÓÔÉ), ÏÎÏ ÕÓÔÒÁÎÑÅÔÓÑ ÐÏ ÍÅÒÅ ÒÏÓÔÁ ÒÅÂÅÎËÁ.
ðÅÒÅÌÏÍÙ ÎÉÖÎÉÈ ÍÅÔÁÜÐÉÆÉÚÏ× ËÏÓÔÅÊ ÇÏÌÅÎÉ
ëÁË ÐÒÁ×ÉÌÏ, × ÄÅÔÓËÏÍ ×ÏÚÒÁÓÔÅ ×ÏÚÎÉËÁÅÔ ÏÓÔÅÏÜÐÉÆÉÚÅÏÌÉÚ ÎÉÖÎÅÇÏ ËÏÎÃÁ ÂÏÌØÛÅÂÅÒÃÏ×ÏÊ ËÏÓÔÉ × ÓÏÞÅÔÁÎÉÉ Ó ÐÅÒÅÌÏÍÏÍ ÎÉÖÎÅÊ ÔÒÅÔÉ ÍÁÌÏÂÅÒÃÏ×ÏÊ ËÏÓÔÉ. òÅÖÅ ÎÁÂÌÀÄÁÀÔÓÑ ÏÔÒÙ×Ù ÌÏÄÙÖÅË. ðÒÉÞÉÎÏÊ ÔÒÁ×ÍÙ ÏÂÙÞÎÏ ÓÔÁÎÏ×ÉÔÓÑ ÐÏÄ×ÏÒÁÞÉ×ÁÎÉÅ ÓÔÏÐÙ.
ðÒÉ ÏÓÔÅÏÜÐÉÆÉÚÅÏÌÉÚÅ ÒÅÂÅÎÏË ÖÁÌÕÅÔÓÑ ÎÁ ÂÏÌØ ÐÒÉ ÐÏÐÙÔËÅ Ä×ÉÖÅÎÉÊ É ÏÝÕÐÙ×ÁÎÉÉ. ïÐÏÒÁ ÎÅ×ÏÚÍÏÖÎÁ. çÏÌÅÎÏÓÔÏÐÎÙÊ ÓÕÓÔÁ× ÏÔÅÞÅÎ, ÉÎÏÇÄÁ ËÏÖÁ ÜÔÏÊ ÏÂÌÁÓÔÉ ÐÒÉÏÂÒÅÔÁÅÔ ÓÉÎÀÛÎÙÊ ÉÌÉ ÂÁÇÒÏ×ÙÊ ÏÔÔÅÎÏË. ðÒÉ ×ÙÒÁÖÅÎÎÏÍ ÓÍÅÝÅÎÉÉ ÏÔÍÅÞÁÅÔÓÑ ÄÅÆÏÒÍÁÃÉÑ ÏÂÌÁÓÔÉ ÓÕÓÔÁ×Á É ÎÅËÏÔÏÒÏÅ ÒÁÚ×ÏÒÁÞÉ×ÁÎÉÅ ÓÔÏÐÙ ËÎÁÒÕÖÉ.
òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÇÏÌÅÎÏÓÔÏÐÎÏÇÏ ÓÕÓÔÁ×Á ÐÏÚ×ÏÌÑÅÔ ÕÓÔÁÎÏ×ÉÔØ ÔÏÞÎÙÊ ÄÉÁÇÎÏÚ. ðÒÉ ÐÅÒÅÌÏÍÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ×ÙÐÏÌÎÑÀÔ ÓÒÁ×ÎÉÔÅÌØÎÏÅ ÒÅÎÔÇÅÎÏÌÏÇÉÞÅÓËÏÅ ÉÓÓÌÅÄÏ×ÁÎÉÅ ÏÂÏÉÈ ÓÕÓÔÁ×Ï×. ÷ ÔÒÕÄÎÙÈ ÓÌÕÞÁÑÈ ÒÅÂÅÎËÁ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ ëô ÉÌÉ íòô ÇÏÌÅÎÏÓÔÏÐÎÏÇÏ ÓÕÓÔÁ×Á.
åÓÌÉ ÓÍÅÝÅÎÉÅ ÏÔÓÕÔÓÔ×ÕÅÔ, ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÄÏ ËÏÌÅÎÁ ÎÁ 3 ÎÅÄÅÌÉ. ðÒÉ ÏÓÔÅÏÜÐÉÆÉÚÅÏÌÉÚÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ × ÓÏÞÅÔÁÎÉÉ Ó ÐÏ×ÒÅÖÄÅÎÉÅÍ ÍÁÌÏÂÅÒÃÏ×ÏÊ ËÏÓÔÉ ÐÒÏÉÚ×ÏÄÑÔ ÒÅÐÏÚÉÃÉÀ ÐÏÄ ÏÂÝÉÍ ÎÁÒËÏÚÏÍ. ðÏÔÏÍ ÐÅÒÅÌÏÍ ÆÉËÓÉÒÕÀÔ ÇÉÐÓÏ×ÏÊ ÐÏ×ÑÚËÏÊ É ×ÙÐÏÌÎÑÀÔ ÒÅÎÔÇÅÎËÏÎÔÒÏÌØ. ðÏ×ÔÏÒÎÙÊ ËÏÎÔÒÏÌØÎÙÊ ÓÎÉÍÏË ÎÁÚÎÁÞÁÀÔ ÓÐÕÓÔÑ 4-6 ÄÎÅÊ. óÒÏË ÆÉËÓÁÃÉÉ — 3-4 ÎÅÄÅÌÉ.
äÅÔÉ Ó ÐÅÒÅÌÏÍÁÍÉ ÂÅÚ ÓÍÅÝÅÎÉÑ ÎÁÂÌÀÄÁÀÔÓÑ ÁÍÂÕÌÁÔÏÒÎÏ Õ ÄÅÔÓËÏÇÏ ÔÒÁ×ÍÁÔÏÌÏÇÁ. ðÒÉ ÎÁÌÉÞÉÉ ÓÍÅÝÅÎÉÑ ×ÏÚÍÏÖÎÁ ÇÏÓÐÉÔÁÌÉÚÁÃÉÑ.
ðÅÒÅÌÏÍÙ ÌÏÄÙÖÅË ÞÁÝÅ ×ÏÚÎÉËÁÀÔ Õ ÐÏÄÒÏÓÔËÏ×. óÍÅÝÅÎÉÅ ÏÔÌÏÍËÏ× ÏÂÙÞÎÏ ÏÔÓÕÔÓÔ×ÕÅÔ. ëÌÉÎÉËÁ ÐÒÉ ÐÅÒÅÌÏÍÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÓÔÅÒÔÁÑ. ÷ÏÚÎÉËÁÅÔ ÎÅÂÏÌØÛÏÊ ÏÔÅË É ÕÍÅÒÅÎÎÙÅ ÂÏÌÉ, ÏÐÏÒÁ ÎÅÓËÏÌØËÏ ÏÇÒÁÎÉÞÅÎÁ.
ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÑÈ ÓÏ ÓÍÅÝÅÎÉÅÍ ÎÁÂÌÀÄÁÅÔÓÑ ÚÎÁÞÉÔÅÌØÎÙÊ ÏÔÅË É ÂÏÌÅÅ ÉÌÉ ÍÅÎÅÅ ÚÁÍÅÔÎÁÑ ÄÅÆÏÒÍÁÃÉÑ. âÏÌÉ ÉÎÔÅÎÓÉ×ÎÙÅ. ïÐÏÒÁ ÎÅ×ÏÚÍÏÖÎÁ.
òÅÎÔÇÅÎÏÌÏÇÉÞÅÓËÏÅ ÉÓÓÌÅÄÏ×ÁÎÉÅ ÄÁÅÔ ×ÏÚÍÏÖÎÏÓÔØ ÎÅ ÔÏÌØËÏ ÐÏÄÔ×ÅÒÄÉÔØ ÄÉÁÇÎÏÚ, ÎÏ É ÏÃÅÎÉÔØ ×ÅÌÉÞÉÎÕ ÓÍÅÝÅÎÉÑ ÏÔÌÏÍËÏ×. ëô ÉÌÉ íòô ÓÕÓÔÁ×Á ÔÒÅÂÕÀÔÓÑ ÏÞÅÎØ ÒÅÄËÏ, ËÁË ÐÒÁ×ÉÌÏ, ÐÒÉ ÐÅÒÅÌÏÍÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ.
ìÅÞÅÎÉÅ ÐÏ×ÒÅÖÄÅÎÉÊ ÂÅÚ ÓÍÅÝÅÎÉÑ ÐÒÏ×ÏÄÉÔÓÑ × ÔÒÁ×ÍÐÕÎËÔÅ. òÅÂÅÎËÕ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 2-3 ÎÅÄÅÌÉ, ÚÁÔÅÍ ÎÁÚÎÁÞÁÀÔ ÆÉÚÉÏÐÒÏÃÅÄÕÒÙ É ìæë.
ðÒÉ ÉÚÏÌÉÒÏ×ÁÎÎÙÈ ÐÏ×ÒÅÖÄÅÎÉÑÈ ×ÎÕÔÒÅÎÎÅÊ ÉÌÉ ÎÁÒÕÖÎÏÊ ÌÏÄÙÖÅË ÓÏ ÓÍÅÝÅÎÉÅÍ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ ÒÅÐÏÚÉÃÉÑ. ðÏÓÌÅ ÎÁÌÏÖÅÎÉÑ ÇÉÐÓÁ É ÓÐÕÓÔÑ 4-5 ÄÎÅÊ ×ÙÐÏÌÎÑÅÔÓÑ ËÏÎÔÒÏÌØÎÙÊ ÓÎÉÍÏË. éÍÍÏÂÉÌÉÚÁÃÉÑ ÐÒÏÄÏÌÖÁÅÔÓÑ 3-4 ÎÅÄÅÌÉ. úÁÔÅÍ 2-3 ÍÅÓÑÃÁ ÒÅËÏÍÅÎÄÕÀÔ ÉÓÐÏÌØÚÏ×ÁÔØ ÓÐÅÃÉÁÌØÎÙÅ ÓÔÅÌØËÉ-ÓÕÐÉÎÁÔÏÒÙ. îÁÚÎÁÞÁÀÔ ÐÁÒÁÆÉÎ ÉÌÉ ÏÚÏËÅÒÉÔ É ìæë.
ä×ÕÈÌÏÄÙÖÅÞÎÙÅ ÐÅÒÅÌÏÍÙ ÓÏ ÓÍÅÝÅÎÉÅÍ — ÐÏËÁÚÁÎÉÅ ÄÌÑ ÇÏÓÐÉÔÁÌÉÚÁÃÉÉ × ÄÅÔÓËÏÅ ÔÒÁ×ÍÁÔÏÌÏÇÉÞÅÓËÏÅ ÏÔÄÅÌÅÎÉÅ. òÅÐÏÚÉÃÉÀ ×ÙÐÏÌÎÑÀÔ ÐÏÄ ÎÁÒËÏÚÏÍ, ÚÁÔÅÍ ÎÁËÌÁÄÙ×ÁÀÔ ÐÏ×ÑÚËÕ É ÐÒÏ×ÏÄÑÔ ÒÅÎÔÇÅÎ-ËÏÎÔÒÏÌØ. óÒÏË ÉÍÍÏÂÉÌÉÚÁÃÉÉ — 4-5 ÎÅÄÅÌØ. ðÏÔÏÍ ÎÁÚÎÁÞÁÀÔ ìæë É ÆÉÚÉÏÐÒÏÃÅÄÕÒÙ.
èÉÒÕÒÇÉÞÅÓËÏÅ ÌÅÞÅÎÉÅ ÔÒÅÂÕÅÔÓÑ ÞÒÅÚ×ÙÞÁÊÎÏ ÒÅÄËÏ, ÐÒÅÉÍÕÝÅÓÔ×ÅÎÎÏ ÐÒÉ ÏÔËÒÙÔÙÈ ÐÏ×ÒÅÖÄÅÎÉÑÈ.
ðÒÉ ÕÓÔÒÁÎÅÎÉÉ ÓÍÅÝÅÎÉÑ É ×ÏÓÓÔÁÎÏ×ÌÅÎÉÉ ËÏÎÇÒÕÜÎÔÎÏÓÔÉ ÓÕÓÔÁ×ÎÙÈ ÐÏ×ÅÒÈÎÏÓÔÅÊ ÐÒÏÇÎÏÚ ÂÌÁÇÏÐÒÉÑÔÎÙÊ.
Источник
