Трансхондральный перелом
Перелом надколенника или коленной чашечки в практике травматолога встречается очень редко примерно один человек из двухсот пострадавших, которые поступают в больницу с переломами нижних конечностей.

Данное состояние встречается чаще у взрослых людей, спортсменов, а также у лиц, страдающих метаболическими заболеваниями. Новорожденные и дети до трех лет никогда не сталкиваются с данной патологией, за исключением казуистических случаев.
Нужно понимать, что при повреждении коленной чашечки в 90% случаев необходимо оперативное вмешательство. Лучше безотлагательно обращаться за медицинской помощью, не прибегая к самолечению.
Анатомия надколенника
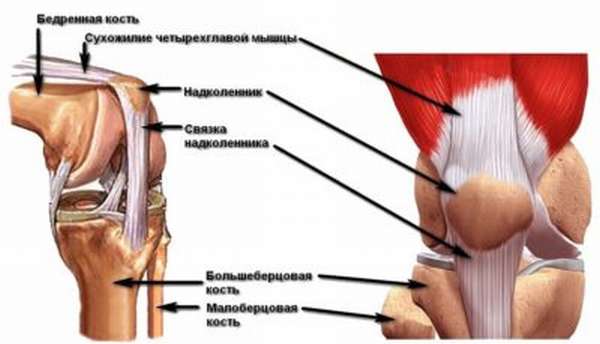
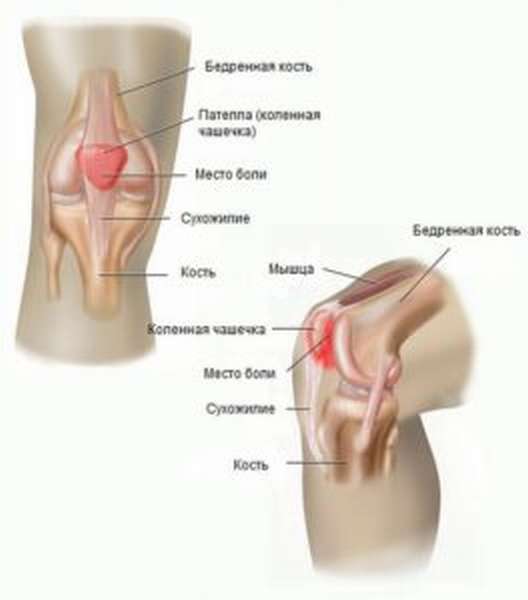
Надколенник (с лат. Patella) является самой большой сесамовидной костью. Находится он в толще сухожилья musculus quadriceps femori четырехглавой мышцы бедра. Коленная чашечка хорошо пальпируется через кожу, легко смещается в стороны при разогнутом коленном суставе. Надколенник имеет две поверхности:
- Передняя, на которой есть шероховатость для прикрепления сухожилья мышцы бедра,
- Задняя или суставная поверхность надколенника. Она разделена на две части при помощи гребешка надколенника. Части не ровные, медиальная часть немного больше латеральной.
Основной функцией надколенника является укрепление коленного сустава, а также он исполняет роль так называемого рычага силы при движениях в коленном суставе.
Толщина коленной чашечки не одинаковая у людей, это грубая и крепкая кость, которая может выдержать огромные нагрузки без последующих повреждений.
Окостенение происходит примерно к 5 годам жизни, у детей коленная чашечка полностью состоит из хрящевой ткани. Благодаря такому анатомическому строению, даже невзирая на большое количество падений на согнутые колени, дети практически никогда не ломают надколенник.
Виды

Перелом надколенника имеет клинически и анатомически много вариаций. В практике перелом надколенника, как и любой другой перелом, принято разделять на:
- открытый с повреждением тканей,
- закрытый – без повреждения тканей.
Переломы надколенника могут быть без смещения и со смещением. Если произошло последнее, есть риск повреждений связочного аппарата.
Разделение в зависимости от линии перелома:
- поперечные,
- оскольчатые,
- продольные или вертикальные,
- краевые,
- отрывные,
- трансхондральные или хондральные.
Наиболее часто линия перелома проходит в поперечном направлении (75% случаев). Наиболее редкими, являются вертикальные переломы.
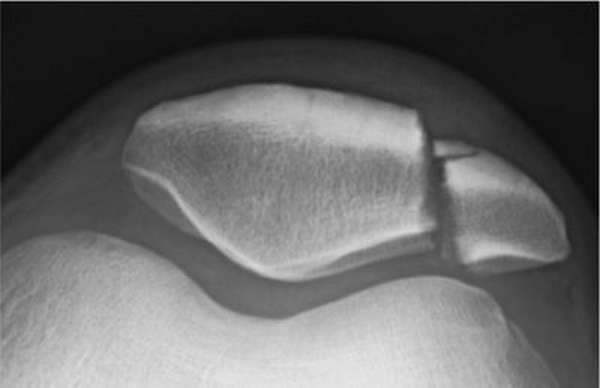
Нужно быть особо осторожным с трансхондральными или хондральными переломами, это переломы хрящевой поверхности коленной чашечки, часто на этапе диагностики их пропускают, а вместе с ними пропускают некрозы внутренней стороны надколенника. Отмирания отдельных тканей приводят к их дальнейшему фиброзу или лизису.
Все переломы за исключением отрыва нижнего полюса надколенника приводят к полному или частичному повреждению двигательной функции коленного сустава, а также все переломы коленной чашечки являются внутрисуставными.
Причины возникновения и симптоматика
Перелом надколенника, как и любая травма, возникает при действии прямой или непрямой силы на коленную чашечку. К прямой травме относят падения на согнутые колени, удары, сильное локальное давление на надколенник. К непрямым относят резкие движения четырехглавой мышцы бедра, например при ударе ногой или занятиях спортом. Выделяют комбинирование травмы, когда резкие движения бедра совпадают с моментом удара по надколеннику.
При падении на согнутые колени чаще всего линия перелома проходит ближе к дистальному отделу надколенника. При ударах никаких закономерностей не существует все зависит от места наибольшего приложения силы.
Если произошла похожая непредвиденная ситуация, нужно обратить внимание на такие признаки и симптомы:
- резкая локальная боль, которая не проходит и усиливается при попытке движения коленом,
- деформация надколенника, можно увидеть его расхождение,
- отёк, при котором сглаживаются контуры коленного сустава,
- потеря способности к активным движениям в коленном суставе, а пассивные движения сопровождаются болью,
- невозможно поднять ногу в разогнутом коленном суставе,
- наличие костных отломков или фрагментов, которые можно пропальпировать через кожу,
- можно услышать крепитацию костных отломков,
- наличие гемартроза (крови внутри сустава).
Если пациент долго не обращался за помощью, у него развивается застарелый перелом. Основной проблемой таких переломов является склерозирование связок четырехглавой мышцы бедра.
Оказание первой помощи и диагностика

Перелом надколенника диагностируется относительно легко, если у пациента наблюдаются выше описанные симптомы, нужно оказать первую помощь. Важным правилом оказания первой помощи является отсутствие угрозы для человека, который её оказывает.
Основные моменты:
- вызов скорой помощи,
- ограничение движений потерпевшего,
- холод на место повреждения,
- иммобилизация конечности при помощи шины, если конечность, согнутая в коленном суставе, нужно наложить две шины, не производя движений в суставе,
- промывание ран, вызванных травмой,
- психологическая работа с пациентом,
- обезболивание можно использовать нестероидные противовоспалительные препараты.
После того как потерпевшего доставили в стационар, необходимо провести диагностические мероприятия, которые подтверждают или опровергают начальный диагноз перелома надколенника. Дополнительные методы исследований помогут установить тяжесть повреждений и выбрать оптимальный метод лечения.
Помимо стандартных анализов, делают рентген обследование надколенника в двух проекциях, иногда добавляют аксиальную проекцию. Обращают внимание на ход линии перелома, наличие или отсутствие осколков, а также оценивают размер щели после перелома. Если после сгибания колена на 90 градусов на рентгене, осколки не смещаются, можно говорить о стабильности разгибательного комплекса. Такая процедура может нанести вред пациенту.
Если картина не ясна, есть подозрения на повреждения связок коленного сустава или менисков с мыщелками бедренной кости, проводят МРТ исследование для верификации диагноза.
Одним из распространённых методов диагностики является пункция коленного сустава. В 99% в пунктате обнаруживается кровь. Это связано с тем, что надколенник объединён с капсулой коленного сустава.
Иногда вместо пункции назначают УЗД исследование, которое показывает наличие жидкости в полости сустава. Так можно диагностировать разрыв связок надколенника и четырёхглавой мышцы бедра.
Несмотря на то, что существуют такие методы обследования, не нужно пренебрегать пальпацией поврежденного участка, опытный специалист сможет поставить диагноз, опираясь лишь на свои ощущения.
Если после проведенных мероприятий диагноз перелома подтверждается, а первая помощь при переломе надколенника была оказана правильно, тогда врач выбирает наиболее подходящий метод лечения и приступает к работе.
Лечение
Переломы надколенника лечатся консервативным путем или оперативным. Показателями правильно проведенного лечения являются:
- восстановление целостности надколенника,
- восстановление целостности связочного аппарата коленного сустава,
- контроль гемостаза,
- отсутствие осложнений после лечения,
- минимальные болевые проявления в период реабилитации.
Лечить перелом надколенника нужно тщательно, чтобы не пропустить осложнений. Все процедуры, физические упражнения и препараты должны согласовываться с лечащим врачом.
Консервативное лечение
Если щель, которая образовалась в надколеннике, не больше 0.5см и нет повреждений хрящевой поверхности, можно прибегнуть к консервативным методам лечения.
После пункции сустава и откачивании с него крови, в его полость вводят 20.0 мл 2 % раствора новокаина для обезболивания. После этого конечность фиксируют гипсовой повязкой от ягодичной складки к голеностопному суставу на один месяц. Колено должно быть согнуто примерно на 5-6 градусов. После того, как наложили гипсовую повязку, выполняют рентген контроль. На 3-4 день разрешают производить движения и напрягать мышцы бедра. Ходить можно на костылях с 4-6 дня.
Если есть повреждения сустава, связок и наличие большого количества отломков, необходимо делать операцию остеометаллосинтеза и хирургическое восстановление целостности связочного аппарата. Разрывы связок являются показаниями к экстренному проведению операции.
Оперативное вмешательство
Врач определяет подходящий метод операции остеосинтеза: фиксация проволочной петлёй и спицами по методу Вебера. Операция заключается в том, чтобы сблизить части надколенника при помощи металлической проволоки и стабилизации спицами, в конце устанавливают дренаж. Метод позволяет использовать коленный сустав уже на 3-4 день.
Методы лечения только проволокой и полукисетными лавсановыми швами используют реже, поскольку фиксация слабее, и возникает необходимость в наложении гипсовой повязки на строк до 6 недель. Операции проводят под местным или общим наркозом. После операции назначают антибактериальную терапию.
После окончательно сращения необходимо забрать спицы. Многие пациенты игнорируют данную процедуру, это приводит к новым заболеваниям коленной чашечки. Любые методики остеосинтеза надколенника требуют восстановления связочного аппарата последнего.
Реабилитация

Реабилитация при переломе надколенника является кропотливой работой, выздоровление наступает в несколько раз быстрее. Методы реабилитации подбираются индивидуально к каждому пациенту.
Основные методы:
- массаж области коленного сустава,
- незначительные физические нагрузки интенсивность и силу нагрузок выбирает лечащий врач,
- УВЧ терапия.
Самыми популярными упражнениями являются:
- присед с мячом,
- круговые движения в коленях,
- ходьба назад,
- велотренажёры.
Сколько времени пациент ходит в гипсе, столько он должен напрягать мышцы ног и шевелить пальцами на больной конечности.
При выполнении рекомендаций реабилитация после операции будет намного успешнее.
Последствия
Последствия при переломе надколенника могут быть опасными. Возникают они по причине плохой фиксации надколенника во время операции, попадании инфекции в рану и по причине неправильного диагностирования травмы.
Осложнения:
- смещение отломков надколенника,
- патело-феморальный артроз,
- контрактуры сустава,
- атрофия мышц пострадавшей конечности,
- болевой синдром после заживления.
Часто больные жалуются на появление слабого или сильного болевого синдрома, который плохо купируется.
Источник
Остеохондральные повреждения голеностопного сустава встречаются чаще, чем любого другого. В литературе и поныне распространено разделение этих повреждений на рассекающие остеохондриты, остеохондральные и трансхондральные переломы.
С точки зрения дифференциальной диагностики и лечения такая классификация бесполезна, лучше характеризовать эти состояния как «остеохондральные повреждения».
Этиология
Munro – первый хирург, наблюдавший и описавший в 1856 году свободные внутрисуставные тела в голеностопном суставе. Он связал их образование с травмами. Для описания подобного состояния, наблюдаемого в коленном суставе, Konig в 1888 году ввел термин «рассекающий остеохондрит».
На данный момент точная причина возникновения остеохондральных переломов не выяснена. Травматическая этиология отделения остеохондральных фрагментов бесспорна.
Возникновение рассекающего остеохондрита медиального края таранной кости приписывают различным факторам (рост, эндокринные факторы, микроэмболы) и повторным травмам. Однократные или повторные травмы могут привести к субхондральным переломам и к переломам суставного хряща.
Анализ механизма травмы показал, что принудительная супинация одновременно с тыльным сгибанием и внутренней ротацией большеберцовой кости могут вызвать латеральные остеохондральные повреждения блока таранной кости.
К повреждениям медиальной части блока таранной кости могут привести принудительная супинация стопы в положении подошвенного сгибания с внешней ротацией большеберцовой кости по отношению к таранной.
Клиническая картина
Симптомы могут появиться сразу после острой травмы, но чаще имеет место хроническое течение.
Пациенты жалуются на боль, отёчность и/или постоянные или периодические блокады. Боль обычно появляется при нагрузке:
- Продолжительное хождение на ногах,
- Профессиональная деятельность,
- Занятия спортом.
Уменьшается и исчезает боль после отдыха (выходные). Также могут наблюдаться внутрисуставные щелчки и потрескивания.
Диагностика
Характерны типичные зоны болезненности, боль при движении, отёчность в области сустава. Необходимо оценить объем движений и исключить латеральную и медиальную нестабильность.
Повреждения можно оценить при рентгенографии в прямой проекции. Для оценки стадии трасхондральных повреждений может быть выполнена КТ. МРТ даёт важную информацию о распространённости и стадии повреждения. Anderson разработал в 1989 году следующую систему определения стадии остеохондральных переломов по МРТ:
Стадия 1 – субхондральная компрессия, не выявляемая на рентгенограммах (в прямой проекции), положительный результат при сканировании в костном режиме, отёк («ушиб кости»).
Стадия 2А – субхондральная киста.
Стадия 2Б – неполное отделение фрагмента.
Стадия 3 – фрагмент отделен, окружён синовиальной жидкостью, но пока не смещён.
Стадия 4 – фрагмент смещён (внутрисуставное свободное тело).
При МРТ можно определить локализацию остеохондральных повреждений. Повреждения медиального отдела блока таранной кости склонны располагаться в задней части, а повреждения латерального отдела – в передней. Это объясняет, почему многие медиальные повреждения не могут быть адекватно оценены при артроскопии через передний доступ.
Артроскопические данные
Состояние хряща варьирует от размягчения до формирования его дефекта со смещением фрагмента. Нередки случаи выявления хрящевых повреждений с участками отделения хряща. Если при пальпации под разорванным хрящом обнаружена полость, она может оказаться субхондральной кистой.
Лечение
Подход к лечению зависит от выявленных при артроскопии изменениий хряща, клинических симптомов и остро возникших или хронических жалоб.
При небольшом сроке после травмы успеха можно добиться с помощью рефиксации фрагмента к его ложу винтами или пинами (Ethipins), в зависимости от размера фрагмента. Небольшие, сильно смещенные фрагменты хряща удаляют, если не затронута субхондральная кость.
Локальное размягчение хряща
Если киста не выявлена, фрагмент стабилен, клинические проявления отсутствуют, то попытка консервативного лечения является оправданной. Пациенту запрещают носить тяжести. Через 6 месяцев проводят клиническое обследование с рентгенологическим контролем.
При тяжёлых клинических проявлениях рекомендуется антеградная или ретроградная туннелизация повреждённого участка. Часто подлежащая кость очень нестабильна, поэтому туннелизация в таких случаях может не обеспечить долгосрочный эффект. Следовательно, может оказаться необходимым удаление размягченных участков хряща для оголения и дебридмента субхондральной кости.
Размягченный, но неповрежденный хрящ, с малоподвижным костно-хрящевым фрагментом
Кроме выполнения антеградной и ретроградной туннелизации, крупные фрагменты при выраженных клинических проявлениях можно рефиксировать пинами или канюлированными винтами для мелких фрагментов. При больших нестабильных фрагментах, расположенных под незатронутым слоем хряща, рекомендуется ретроградная пересадка костной ткани. Альтернативным методом в таких случаях может послужить остеохондральная аутотрасплантация.
Частично отделившийся фрагмент
Небольшие хрящевые фрагменты с очень тонкими участками кости удаляют, их ложе сглаживают, выполняют микрофрактурирование субхондральной кости. Целесообразна попытка рефиксации крупных фрагментов, несмотря на то, что вероятность успеха чрезвычайна мала.
Смещенный фрагмент
Малые фрагменты удаляют, выполняют субхондральную абразию их ложа и микрофрактурирование. Для более крупных фрагментов следует рассмотреть возможность рефиксации, что может уменьшить размер дефекта таранной кости. Поверхности отделившегося фрагмента и его ложа должны быть предварительно тщательно освежены. Другой возможностью у молодых пациентов с большими дефектами может стать аутотрансплантация. Костно-хрящевой аутотрансплантат можно выделить из ненагружаемого участка коленного сустава той же конечности.
Техника операции
Удаление остеохондральных фрагментов:
Удаление свободных хрящевых или костно-хрящевых фрагментов, которые невозможно рефиксировать, выполняется так же, как и извлечение свободных внутрисуставных тел.
Туннелизация:
- Осмотр и пальпация,
- Туннелизация.
Послеоперационное ведение
Пациенту запрещается нагрузка на конечность в течение 4-8 недель, в зависимости от размера повреждения.
Рефиксация
- Осмотр и пальпация,
- Установка инструментального порта,
- Освежение повреждённой поверхности,
- Рефиксация фрагмента,
- Исследование щупом.
Исключается нагрузка на оперированную конечность в течение 8-10 недель. До разрешения осевой нагрузки винт удаляют во избежание повреждения хряща на суставной поверхности большеберцовой кости.
Источник
Повреждения хряща могут возникать как в обычных бытовых условиях, так и во время занятий спортом при резких ротационных движениях в коленном суставе.
Клиническая картина
При остром повреждении клиническая оценка крайне сложна. Клиническая картина может варьировать от полного отсутствия жалоб до острой интенсивной боли. В ряде случаев на первое место могут выступать симптомы повреждения передней крестообразной связки и разрывов мениска.
Диагностика
Определенного алгоритма клинического осмотра при травматическом повреждении хряща не существует. Диагноз позволяет предположить анализ анамнеза и механизм травмы. Необходимо исключить повреждение крестообразных связок и менисков.
Изолированное повреждение хряща на обычных рентгенограммах не выявляется, только при повреждении субхондральной кости или если с момента травмы прошло более месяца, можно увидеть повышение плотности или неровность суставной поверхности (в случае вдавленного перелома, перелома медиальной поверхности латерального мыщелка бедренной кости).
Данные МРТ очень важны для постановки правильного диагноза при повреждении хряща, однако полученные изображения должны быть достаточно высокого качества.
Артроскопические данные
Артроскопия является наиболее ценным и точным методом диагностики повреждений хряща, так как позволяет достоверно определить распространенность и глубину травматического повреждения и посттравматических изменений.
Травматические и посттравматические изменения хряща имеют множество различных проявлений, поэтому единую классификацию повреждений создать очень сложно. Bauer и Jackson предложили классификацию хондральных повреждений, включающую 6 категорий и основанную на выраженности изменений, затрагивающих внутрисуставной хрящ.
- Тип 1 (трещина) – повреждение хряща представлено изолированной трещиной, которая может доходить до субхондральной кости.
- Тип 2 (звездчатый дефект) – несколько разнонаправленных линий переломов, часто с центральным дефектом. Линии переломов могут достигать субхондральной кости.
- Тип 3 (лоскутный дефект) – поврежденный лоскут прикреплен к предлежащему интактному хрящу. Глубина повреждения может достигать субхондральной кости.
- Тип 4 (кратер) – отделение полнослойного фрагмента хряща с обнажением субхондральной кости.
- Тип 5 (фибрилляция) – при этом типе повреждения имеется зона поверхностной фибрилляции без отделения хряща на большом протяжении. Этот тип повреждения очень сложно отличить от дегенеративного повреждения.
- Тип 6 (деградация) – разрушение и отделение хряща с обнажением субхондральной кости. Этот тип также сложно, а часто невозможно отличить от дегенеративных поражений хряща. Локализация зоны повреждения может указывать на причину повреждения.
Комбинированные повреждения
Во время диагностики и лечения повреждений хряща необходимо обращать особое внимание на целостность передней и задней крестообразных связок. Острая и хроническая нестабильность коленного сустава, связанная с повреждением этих связок, очень часто приводит к повреждению суставного хряща.
Повреждения хряща, связанные с нестабильностью, вследствие разрыва ПКС.
- Медиальный мыщелок бедра.
Зона повреждения практически всегда находится на латеральной поверхности медиального мыщелка бедра (в области межмыщелкового возвышения). В данной зоне могут встречаться любые виды травматических повреждений хряща.
- Латеральный мыщелок бедра.
Типы повреждений латерального мыщелка бедренной кости сходны с типами повреждений медиального мыщелка. Повреждения, возникающие в этой области, ограничены боковой трещиной, образующейся вследствие винтообразного механизма перелома и большего размера латерального мениска. Такие повреждения также могут распространяться и на латеральную порцию латерального мыщелка бедра. Поперечные линейные трещины (щелеобразные переломы) в некоторых случаях достигают медиальной стороны.
Костно-хрящевые переломы
Чаще всего причиной остеохондральных переломов являются прямая травма, вывих надколенника и разрыв ПКС. Вывих надколенника нередко приводит к смещению костно-хрящевого фрагмента с медиальной стороны надколенника и с латерального края латерального мыщелка бедренной кости.
Лечение
Лечение травматических повреждений хряща зависит от их глубины и распространенности, клинической картины и сопутствующих повреждений.
Травматические повреждения хряща (исключение – субхондральная гематома), включающие в себя разрушение суставной поверхности, нестабильные фрагменты хряща и вовлечение в процесс субхондральной кости определяют выбор метода лечения.
Применяются различные подходы:
- Невмешательство.
Если выявлены небольшие поперечные трещины хряща, лучше оставить их нетронутыми, так как чрезмерная механическая обработка может привести к еще более выраженным повреждениям.
- Удаление нестабильных хрящевых фрагментов.
Лоскутные повреждения хряща, выраженные фибрилляции и нестабильные участки должны быть устранены.
- Стимуляция регенерации фиброзного хряща.
Индукция образования волокнистого хряща зависит от различных факторов, наиболее благоприятными из которых являются следующие:
- Молодой возраст пациента,
- Стабильный хрящ, окружающий дефект;
- Отсутствие нестабильности, связанной с повреждением капсульно-связочного аппарата;
- Отсутствие угловой деформации нижней конечности,
- Небольшой размер дефекта (менее 15 мм),
- Неповрежденные мениски.
К неблагоприятным факторам, которые следует учитывать, прибегая к методам индукции формирования фиброхрящевой ткани, относятся:
- Большой размер дефекта (более 15 мм),
- Нестабильные края,
- Наличие угловой деформации нижней конечности,
- Нестабильность связочного аппарата,
- Пожилой возраст,
- Ожирение,
- Локализация дефекта в области бедренно-надколенникового сочленения.
Существует множество различных методик стимуляции репарации хрящевой ткани:
- Рассверливание по Pridie,
- Субхондральная абразивная хондропластика,
- Микрофрактурирование.
- Пересадка хряща.
Доступны следующие методики трансплантации хряща и костно-хрящевых блоков:
- Техника «смешанного» костно-хрящевого трансплантата по Stone.
- Трансплантация аутологичных хондроцитов,
- Трансплантация периостального лоскута,
- Мозаичная остеохондропластика по Hangody.
Источник
