Свищ после перелома руки

Комплексная терапия, направленная на сохранение металлического фиксатора, не всегда заканчивается полной ликвидацией нагноения. Иногда удается только резко снизить интенсивность воспалительного процесса, ограничить его, уменьшить вирулентность микрофлоры. У таких больных остается вялофункционирующий свищ, который может периодически закрываться, а затем вновь открываться.
Больной К., 10 лет, в августе 1978 г. был сбит автомашиной: произошли открытый многооскольчатый перелом нижней трети правого бедра и эпифизеолиз. В г. Евпатории произведена первичная хирургическая обработка раны; рана ушита наглухо. Заживление произошло первичным натяжением. Через 1,5 мес после травмы оперирован в одной из подмосковных городских больниц: произведены открытая репозиция отломков и остеосинтез пластиной, укрепленной шурупами. Отломки дополнительно фиксировали двумя спицами. Рана нагноилась. Спицы были удалены. Развился эпифизарный остеомиелит.
Через 1,5 года после травмы госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Гипсовая повязка снята. По передней поверхности области правого коленного сустава имеется грубый послеоперационный рубец. В среднем отделе рубца рана диаметром около 1 см и два свищевых хода. Мягкие ткани верхней трети бедра и в области коленного сустава отечны, болезненны, гиперемированы. Активные движения в коленном суставе резко ограничены и болезненны.
В посеве гноя из раны выявлен рост синегнойной палочки.
5/11 2009 г. под наркозом металлический фиксатор удален, произведена секвестрнекрэктомия. Отдельно лежащая металлическая шайба находилась вне зоны операции и специальные усилия для ее обнаружения не предпринимались. Произведены промывание раны, обработка раны ультразвуком, раствором препарата КФ. Учитывая характер инфекции (синегнойная палочка), а также состояние мягких тканей, решили рану не ушивать, а тампонировать по Микуличу. Рана выполнялась яркими, сочными грануляциями. Наложена гипсовая повязка.
28/11 2009 г. больной повторно оперирован — на небольшом ограниченном участке обнаружена непокрытая грануляционной тканью обнаженная кость. Этот участок кости дополнительно резецирован, рана припудрена порошкообразным ферментным препаратом КФ и на нее наложены вторичные швы.
Она зажила первичным натяжением, за исключением небольшого участка, на котором края кожи некротизировались; здесь рана зажила вторичным натяжением. Через 2 мес произошло костное сращение. После занятий лечебной гимнастикой амплитуда движений в коленном суставе 60°.
Через 2 года: здоров, признаков рецидива остеомиелитического процесса нет.
Больной Л., 30 лет, находясь в заграничной командировке, попал в автомобильную катастрофу и с закрытым переломом верхней трети правой бедренной кости, ушибом грудной клетки доставлен в госпиталь в г. Коломбо, где произведен остеосинтез бедренной кости гвоздем Кюнчера. Послеоперационный период осложнился нагноением и через месяц после операции больной был доставлен в ЦИТО.
При поступлении состояние больного удовлетворительное. В верхней трети бедра имеется послеоперационный рубец, в центре которого два функционирующих свища с гнойным отделяемым. В посеве его обнаружен рост стафилококка.
Больному произвели катетеризацию бедренной артерии и начали внутриартериальную антибиотикотерапию (цепорин по 500 мг 2 раза в день, карбенициллин по 500 мг 2 раза в день) и вливания диоксидина (всего 5 вливаний). Местно в свищи вводили протеолитический фермент папаин в смеси с фузидином. Через 10 дней свищи закрылись и больше не открывались. Внутриартериальную терапию продолжали 2 нед. Больной был выписан для амбулаторного лечения. Наступила консолидация перелома, и через год 2 мес интрамедуллярный штифт был удален.
Осмотр через 3 года: здоров.
Больной З., 44 лет, в сентябре 2009 г. был сбит автомашиной и доставлен с закрытым переломом средней трети левой бедренной кости в одну из больниц Московской области, где произведен интрамедуллярный остеосинтез. Послеоперационный период осложнился нагноением послеоперационной раны и образованием свища. Повторные курсы антибиотикотерапии не привели к ликвидации свища. Через 8 мес после перелома госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Ходит при помощи двух костылей. Активные движения в коленном суставе в пределах 15—20°. По наружной поверхности бедра — свищ со значительным гнойным отделяемым. Подвижности отломков нет. На рентгенограмме и фистулограмме определяется перелом, сколоченный интрамедуллярным гвоздем. В области перелома — тени, подозрительные на мелкие секвестры. Контрастное вещество распространяется на область перелома.
Учитывая спокойное течение воспалительного процесса, отсутствие болей, а также тугоподвижность коленного сустава, решили больного не оперировать и интрамедуллярный штифт не удалять. Проведено лечение — в свищ введен ферментный препарат КФ. Больному разрешили ходить с опорой на оперированную ногу. Лечебная гимнастика привела к увеличению амплитуды движений в коленном суставе до 80°.
В течение года, свищ вяло функционировал и периодически закрывался. Наступила консолидация перелома, и больной был оперирован: произведены ревизия и иссечение свища, удалены мелкие секвестры из области перелома. Интрамедуллярный штифт также удален. В послеоперационном периоде проводили приточно-отсасывающее дренирование. Раны зажили первичным натяжением.
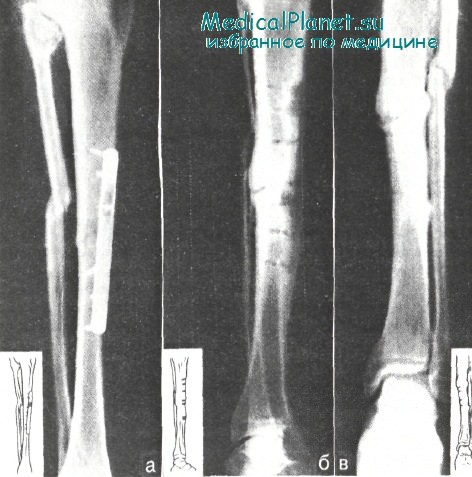
Больной А. Нагноение после остеосинтеза (а); после удаления металлического фиксатора и секвестрэктомии наступила консолидация перелома (б, в)
Больному А., 76 лет, в августе 1979 г. проведено лечение в гипсовой повязке по поводу открытого перелома левой голени IA типа. Произведена первичная хирургическая обработка раны, и она зажила первичным натяжением. Стояние отломков оказалось неудовлетворительным, и через 1,5 мес после травмы была сделана операция — остеосинтез титановой пластиной.
Послеоперационный период осложнился образованием гематомы и нагноением раны с последующим образованием нескольких свищей. Через 1,5 мес после операции больной госпитализирован в отделение раневой инфекции ЦИТО.
При поступлении общее его состояние удовлетворительное. Ось голени правильная. На передненаружной поверхности голени формирующийся послеоперационный рубец с несколькими активно функционирующими свищами. Кожа вокруг свищей мацерирована, воспалена. Проведено местное лечение антисептическими и ферментными препаратами. Свищи, кроме одного, закрылись. Больной выписан для амбулаторного лечения. Для проведения курсов местной терапии был повторно госпитализирован в ЦИТО. Свищ периодически закрывался, а затем вновь начинал функционировать. Через 1 год 8 мес клинически и рентгенологически диагностирована консолидация перелома.
Больному произведена операция — удалены шурупы и пластина, а также мелкие секвестры из области перелома. На рентгенограмме видна костная мозоль. Рана зажила первичным натяжением.
Больному изготовили тутор из синтетического материала «поливик» и разрешили ходить с опорой на оперированную ногу.
Итак, следует подчеркнуть, что раневая инфекция у больных, которым производили металлоостеосинтез, сама по себе не является показанием к удалению металлического фиксатора. В остром периоде развития нагноительного процесса у этих больных должна проводиться интенсивная комплексная терапия, направленная на ликвидацию или резкое ослабление этого процесса. В комплексе лечебных мероприятий по показаниям должно включаться оперативное вмешательство — вторичная хирургическая обработка раны.
Сохранять металлический фиксатор необходимо до наступления консолидации перелома — даже у тех больных, у которых полностью ликвидировать нагноение не удалось и сохранился вялофункционирующий свищ. Удалять металлический фиксатор в связи с нагноением до наступления консолидации перелома и переходить на другой метод лечения следует в тех случаях, когда металлоостеосинтез неполноценен (диаметр интрамедуллярного штифта меньше, чем костномозгового канала кости, и отломки кости подвижны; пластина плохо фиксирует фрагменты кости; произошел перелом фиксатора) или наблюдается бурное развитие нагноительного процесса с признаками генерализации, который не удается купировать консервативными методами.
— Читать далее «Лечение гнойных осложнений в области спиц компрессионно-дистракционных аппаратов Илизарова»
Оглавление темы «Гнойные осложнения в травматологии»:
- Течение и лечение гнойного раневого процесса при травме
- Пример лечения гнойных осложнений ран в травматологии
- Лечение ранений с обнаженной костью — принципы
- Отсроченная и вторичная хирургическая обработка костной раны — принципы
- Лечение ранений при внутрисуставных и метаэпифизарных переломах
- Течение и лечение гнойных осложнений остеосинтеза переломов костей
- Пример лечения гнойных осложнений остеосинтеза переломов костей
- Тактика лечения остеомиелита после остеосинтеза
- Тактика лечения свища после остеосинтеза перелома
- Лечение гнойных осложнений в области спиц компрессионно-дистракционных аппаратов Илизарова
Источник
Послеоперационный свищ является довольно частым осложнением, который может образоваться по разным причинам. Как правило, свищ образуется после операционного вмешательства на трубчатых органах или при полостных операциях. Этот гнойный канал может не заживать на протяжении долгого времени и привести к поражению организма в разных местах, а иногда даже к образованию злокачественных опухолей. Он является свидетельством того, что в организме происходит серьезный воспалительный процесс.

Свищ на ноге после операции обычно развивается из-за эвентрации, нагноения операционных рубцов, если шовный материал загрязняется и инфицируется патогенными микроорганизмами. Вокруг свища формируется уплотнение (гранулема), которая состоит из лигатурной нити и клеток с фиброзной тканью, макрофагами, коллагеновыми волокнами и т.п.
Чаще всего свищи образуются из-за использования шелковых нитей.
Причиной могут стать любые операции: при переломе ноги, травме мышц и т.п.
Свищ может образоваться не сразу, а через несколько месяцев или даже через несколько лет после операции. Обычно развивается в условиях пониженного иммунитета.
Симптомы
При развитии свища симптомы проявляются очень ярко и выраженно. К наиболее явным признакам относят:
- вокруг инфицированного шва образуются уплотнения и горячие бугорки (грануляции);
- рубец сильно воспаляется;
- из раны выделяется гной в малых или больших количествах;
- это место значительно краснее, чем окружающие ткани;
- в этом месте образуется отек;
- боли в пораженном участке ноги;
- температура тела повышается до 390С.
Чем опасны свищи?
Если нагноение долго не проходит и достигает больших размеров, может начаться абсцесс. В этом случае может возникнуть общая интоксикация организма, которая может привести к любым последствиям вплоть до инвалидности.
Также не стоит запускать процесс, чтобы он не перешел в хроническую форму.
Постоянное выделение гноя может привести к развитию дерматита.
Лечение
Лечение свища на ноге после операции может не потребоваться если лигатурная нить выйдет сама по себе. Но надеяться на это не стоит, и при образовании свища нужно сразу обратиться за помощью к врачу.
Чаще всего лечение заключается в том, что нагноившуюся лигатурную нить удаляют, после чего проводится курс противовоспалительной терапии и антибиотиков. Также обязательно нужно принимать витамины и препараты для повышения иммунитета. Чтобы рана зажила быстрее ее промывают раствором фурацилина или перекисью водорода, чтобы обеспечить обеззараживание.
Помимо удаления проводят прижигание раны и тщательно выскабливают все гнойные грануляции.
Также практикуется лечение свищей ультразвуком. Это более современный и щадящий метод.
При образовании нескольких свищей, рану вскрывают, промывают и накладывают новые швы.
Профилактика
Профилактикой должен заниматься хирург во время операции. Он обязан соблюдать все меры безопасности, чтобы обеспечить стерильные условия проведения операции. Шовный материал должен быть чистым и стерильным, а рану обязательно нужно промыть.
Хороши в этом плане и новые современные саморассасывающиеся нити, например, дексон или викрил.
Источник
