Свищ после операции перелома кости


Удалять или нет?
Сегодня мы поговорим о показаниях и противопоказаниях к удалению металлоконструкций.
В прошлом году, а может быть и ранее, вам или вашему близкому выполнили операцию остеосинтеза при переломе кости, поставили металлоконструкцию и сейчас встал вопрос: «Удалять или нет?» данная статья поможет вам более взвешенно подойти к данному вопросу.
С одной стороны это ещё одна операция, а с другой стороны инородное тело, вызывающее в организме определенные реакции.
Итак, рассмотрим необходимые условия и показания к удалению металлоконструкции:
— Сращение перелома, по поводу которого была выполнена операция.
Если сращение перелома не наступило, разумеется, удалять металлоконструкцию не следует. Поможет ответить на этот вопрос рентгенологическое исследование, которое в обязательном порядке проводится всем перед операцией. Не сращение перелома в течение 6 месяцев и более называется ложным суставом и требует обращения к травматологу-ортопеду. В большинстве случаев формирование ложного сустава требует повторной операции с удалением старой и постановкой новой металлоконструкции.
— Ограничение подвижности сустава, рядом с которым установлена металлоконструкция.
Металлоконструкция может конфликтовать с суставными структурами, ограничивая движения в суставе. Так же интенсивный рубцовый процесс, вызванный первичной травмой, операцией и металлоконструкцией (которая является инородным телом) может вызывать формирование контрактуры сустава. В такой ситуации при удалении металлоконструкции возможно провести мобилизацию (освобождение) мышц, сухожилий, что при правильной последующем реабилитации позволит существенно улучшить функцию сустава.
— Установлена металлоконструкция низкого качества.
Пластина и винты должны быть выполнены из специальных сплавов и иметь одинаковый химический состав, чтобы снизить вероятность металлоза. Этот процесс представляет из себя коррозию металлических фиксаторов. В окружающих тканях возрастает концентрация железа, хрома, никеля, титана. Сочетание различных марок стали в конструкции усиливает процесс металлоза, весьма неблагоприятно сочетание в металлических сплавах хрома и кобальта, ванадия и титана, высоких концентраций никеля в нержавеющей стали.
Установлена зависимость степени коррозии металлических имплантатов в условиях снижения рН-среды, что характерно при гнойно-воспалительных осложнениях, остеомиелите, а также при длительном пребывании в организме. Электрохимическая коррозия в металлических имплантатах возникает из-за наличия в тканевых жидкостях растворенных солей металлов (Fe, Na, К, Сb и др.), являющихся электролитами.
Определить качество импланта помогает справка из лечебного учреждения и паспорт импланта, который выдают при выписке.
— Миграция, перелом импланта или его элементов.
Если при контрольных рентгенограммах выяснилось, что металлоконструкция начала мигрировать или произошел её перелом — обратитесь к врачу, выполнившему вам операцию, для согласования тактики лечения. Такая ситуация возможна при не сращении кости и/или инфекционном процессе.
— Инфекционный процесс в послеоперационном периоде.
Если после операции были проблемы с заживлением раны, свищи и гнойное отделяемое, врач назначал вам дополнительный курс антибактериальной терапии. Не смотря на то, что сейчас вас может ничего не беспокоить — удалите металлоконструкцию в плановом порядке. Рубцы в такой ситуации являются источником хронической инфекции. Снижение иммунного статуса и травма данной области могут спровоцировать воспалительный процесс, что потребует удаления конструкции в экстренном порядке.
— Необходимость косметической коррекции рубца.
Гипертрофический, келойдный рубец может располагаться на участке тела, подверженному механическому воздействию. Постоянная травматизация, вызывает дискомфорт и ограничения. Например, после остеосинтеза ключицы пластиной лямка рюкзака давит на послеоперационный рубец и человек не может заниматься любым хобби — туризмом.
Удаление металлоконструкции, в отличие от первичной операции, является плановым вмешательством, при котором возможна и полноценная эстетическая коррекция рубца.
— Обязательно проведение этапного удаление металлоконструкции заложенное в лечебную методику.
Наиболее частые ситуации: динамизация перелома костей голени после интрамедуллярного остеосинтеза штифтом с блокированием и удаление позиционного винта после перелома лодыжек. Динамизация перелома позволяет дать необходимую нагрузку на костную мозоль, ускоряя сращение перелома и снижая риск образования ложного сустава. Удаление позиционного винта через 6-8 недель после остеосинтеза перелома лодыжек голени с повреждением дистального межберцового синдесмоза (связки стабилизирующей сустав) позволяет легче восстановить полный объем движений в голеностопном суставе, снизить вероятность развития деформирующего остеоартроза голеностопного сустава и формирования межберцового синостоза (костное сращение большеберцовой малоберцовой костей между собой, нарушающее физиологическую работу сустава).
— Удалите металлоконструкцию если вы занимаетесь спортом или планируете начать это делать.
В особенности это относиться к игровым, контактным и экстремальным видам спорта. При повторной травме выше вероятность перелома по краю пластины и наличие старого импланта будет создавать технические трудности во время операции, особенно если фиксатор установлен более 2-х лет.
— Проконсультируйтесь с травматологом-ортопедом если металлоконструкция находится вблизи сустава.
Любой сустав, получивший травму находится в зоне риска по более раннему развитию деформирующего артроза. Наличие пластины или штифта при операции эндопротезирования (замены сустава на искусственный) будет существенно осложнять оперативное вмешательство, особенно если металлоконструкция установлена 5 лет назад и более.
— Остеопороз (снижение минеральной плотности кости) и наличие фиксатора на нижней конечности.
Пациенты с остеопорозом требуют особенного подхода в выборе металлоконструкций, реабилитации и решении вопроса об удалении фиксатора. Установленная пластина после сращения перелома мешает пластической деформации кости при движении, в процессе которой происходит усиление кровотока в кости. Так же происходит шинирование нагрузки через пластину и создание концентрации напряжения на границе кость-имплант, что также повышает вероятность повторного перелома. Это ситуация требует взвешенного подхода и комплексного обследования пациента.
Теперь давайте разберем противопоказания.
Кроме общих противопоказаний к плановым операциям и анестезиологическому пособию, которые определяются терапевтом, специалистом по вашей профильной патологии (если она есть), анестезиологом следует отметить следующие моменты:
При расположение металлоконструкции в непосредственной близости от сосудисто-нервного пучка, рубцовый процесс вызванный травмой и первичной операцией затрудняет его идентификацию при хирургическом доступе. В такой ситуации возможные риски могут превосходить пользу от удаления металлоконструкции и от оперативного вмешательства стоит воздержаться.
При наличии неврологических нарушений, таких как снижение или исчезновение кожной чувствительности, мышечная слабость или отсутствие активных движений может являтся показанием к невролизу (освобождению нерва от рубцов) и удалению импланта, разумеется при условии сращения перелома. В такой ситуации оптимально проведение операции травматологом-ортопедом совместно с микрохирургом.
Правильно установленный, современный фиксатор, не вызывающий субъективных жалоб и установленный на верхней конечности у пациента с невысокими двигательными запросами в большинстве случаев не требует удаления. В остальных случаях решение об операции удаления пластины, штифта, спиц и других имплантов принимается совместно с врачом травматологом-ортопедом на очной консультации с обязательным проведением рентгенологического обследования.
Если по каким-то причинам у вас нет возможности или желания провести удаление металлоконструкции у врача, выполнившего первичную операцию, предлагаем провести данную операцию в клинике «XXI век».
В большинстве случаев удаление металлоконструкции является менее травматичным вмешательством, чем первичная операция и возможно ее проведение без госпитализации. Центр Амбулаторной Хирургии клиники «XXI век» оснащен необходимым современным оборудованием для безопасного анестезиологического пособия, решения возможных нестандартных ситуаций с имплантами неизвестного происхождения. Возможно проведение операции мультидисциплинарной бригадой совместно с микрохирургом или пластическим хирургом.
Фоторепортаж
с подобной операции, проведенной в нашем Центре Амбулаторной Хирургии.
Записаться на консультацию травматолога можно по телефону круглосуточного колл-центра (812) 380-02-38, или через форму для
on-line записи
.
Стоимость удаления металлоконструкций в нашем центре 12000 руб. + стоимость анестезии от 3500 руб./час в зависимости от вида анестезии.
Памятка для пациентов «Подготовка к анестезии» —
для детей
,
для взрослых
. Вы можете распечатать и заполнить дома или предварительно ознакомиться с вопросами и заполнить в клинике перед операцией.
Подготовка к анестезиологическому пособию и противопоказания
ВАЖНО! Задавая вопрос в этой теме, пожалуйста, напишите:
— Возраст пациента
— Дату травмы и/или операции
— Какой диагноз стоит в выписке
— Какое лечение получали
Источник
Комплексная терапия, направленная на сохранение металлического фиксатора, не всегда заканчивается полной ликвидацией нагноения. Иногда удается только резко снизить интенсивность воспалительного процесса, ограничить его, уменьшить вирулентность микрофлоры. У таких больных остается вялофункционирующий свищ, который может периодически закрываться, а затем вновь открываться.
Больной К., 10 лет, в августе 1978 г. был сбит автомашиной: произошли открытый многооскольчатый перелом нижней трети правого бедра и эпифизеолиз. В г. Евпатории произведена первичная хирургическая обработка раны; рана ушита наглухо. Заживление произошло первичным натяжением. Через 1,5 мес после травмы оперирован в одной из подмосковных городских больниц: произведены открытая репозиция отломков и остеосинтез пластиной, укрепленной шурупами. Отломки дополнительно фиксировали двумя спицами. Рана нагноилась. Спицы были удалены. Развился эпифизарный остеомиелит.
Через 1,5 года после травмы госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Гипсовая повязка снята. По передней поверхности области правого коленного сустава имеется грубый послеоперационный рубец. В среднем отделе рубца рана диаметром около 1 см и два свищевых хода. Мягкие ткани верхней трети бедра и в области коленного сустава отечны, болезненны, гиперемированы. Активные движения в коленном суставе резко ограничены и болезненны.
В посеве гноя из раны выявлен рост синегнойной палочки.
5/11 2009 г. под наркозом металлический фиксатор удален, произведена секвестрнекрэктомия. Отдельно лежащая металлическая шайба находилась вне зоны операции и специальные усилия для ее обнаружения не предпринимались. Произведены промывание раны, обработка раны ультразвуком, раствором препарата КФ. Учитывая характер инфекции (синегнойная палочка), а также состояние мягких тканей, решили рану не ушивать, а тампонировать по Микуличу. Рана выполнялась яркими, сочными грануляциями. Наложена гипсовая повязка.
28/11 2009 г. больной повторно оперирован — на небольшом ограниченном участке обнаружена непокрытая грануляционной тканью обнаженная кость. Этот участок кости дополнительно резецирован, рана припудрена порошкообразным ферментным препаратом КФ и на нее наложены вторичные швы.
Она зажила первичным натяжением, за исключением небольшого участка, на котором края кожи некротизировались; здесь рана зажила вторичным натяжением. Через 2 мес произошло костное сращение. После занятий лечебной гимнастикой амплитуда движений в коленном суставе 60°.
Через 2 года: здоров, признаков рецидива остеомиелитического процесса нет.
Больной Л., 30 лет, находясь в заграничной командировке, попал в автомобильную катастрофу и с закрытым переломом верхней трети правой бедренной кости, ушибом грудной клетки доставлен в госпиталь в г. Коломбо, где произведен остеосинтез бедренной кости гвоздем Кюнчера. Послеоперационный период осложнился нагноением и через месяц после операции больной был доставлен в ЦИТО.
При поступлении состояние больного удовлетворительное. В верхней трети бедра имеется послеоперационный рубец, в центре которого два функционирующих свища с гнойным отделяемым. В посеве его обнаружен рост стафилококка.
Больному произвели катетеризацию бедренной артерии и начали внутриартериальную антибиотикотерапию (цепорин по 500 мг 2 раза в день, карбенициллин по 500 мг 2 раза в день) и вливания диоксидина (всего 5 вливаний). Местно в свищи вводили протеолитический фермент папаин в смеси с фузидином. Через 10 дней свищи закрылись и больше не открывались. Внутриартериальную терапию продолжали 2 нед. Больной был выписан для амбулаторного лечения. Наступила консолидация перелома, и через год 2 мес интрамедуллярный штифт был удален.
Осмотр через 3 года: здоров.
Больной З., 44 лет, в сентябре 2009 г. был сбит автомашиной и доставлен с закрытым переломом средней трети левой бедренной кости в одну из больниц Московской области, где произведен интрамедуллярный остеосинтез. Послеоперационный период осложнился нагноением послеоперационной раны и образованием свища. Повторные курсы антибиотикотерапии не привели к ликвидации свища. Через 8 мес после перелома госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Ходит при помощи двух костылей. Активные движения в коленном суставе в пределах 15—20°. По наружной поверхности бедра — свищ со значительным гнойным отделяемым. Подвижности отломков нет. На рентгенограмме и фистулограмме определяется перелом, сколоченный интрамедуллярным гвоздем. В области перелома — тени, подозрительные на мелкие секвестры. Контрастное вещество распространяется на область перелома.
Учитывая спокойное течение воспалительного процесса, отсутствие болей, а также тугоподвижность коленного сустава, решили больного не оперировать и интрамедуллярный штифт не удалять. Проведено лечение — в свищ введен ферментный препарат КФ. Больному разрешили ходить с опорой на оперированную ногу. Лечебная гимнастика привела к увеличению амплитуды движений в коленном суставе до 80°.
В течение года, свищ вяло функционировал и периодически закрывался. Наступила консолидация перелома, и больной был оперирован: произведены ревизия и иссечение свища, удалены мелкие секвестры из области перелома. Интрамедуллярный штифт также удален. В послеоперационном периоде проводили приточно-отсасывающее дренирование. Раны зажили первичным натяжением.
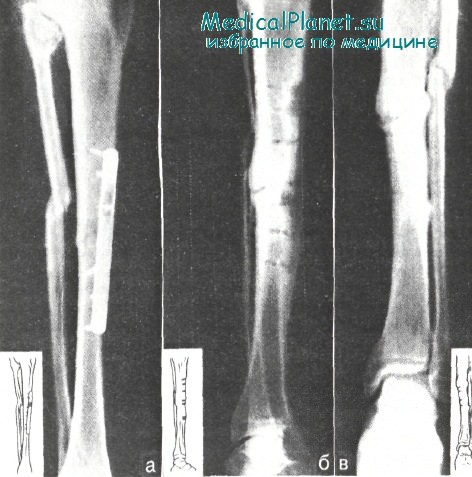
Больной А. Нагноение после остеосинтеза (а); после удаления металлического фиксатора и секвестрэктомии наступила консолидация перелома (б, в)
Больному А., 76 лет, в августе 1979 г. проведено лечение в гипсовой повязке по поводу открытого перелома левой голени IA типа. Произведена первичная хирургическая обработка раны, и она зажила первичным натяжением. Стояние отломков оказалось неудовлетворительным, и через 1,5 мес после травмы была сделана операция — остеосинтез титановой пластиной.
Послеоперационный период осложнился образованием гематомы и нагноением раны с последующим образованием нескольких свищей. Через 1,5 мес после операции больной госпитализирован в отделение раневой инфекции ЦИТО.
При поступлении общее его состояние удовлетворительное. Ось голени правильная. На передненаружной поверхности голени формирующийся послеоперационный рубец с несколькими активно функционирующими свищами. Кожа вокруг свищей мацерирована, воспалена. Проведено местное лечение антисептическими и ферментными препаратами. Свищи, кроме одного, закрылись. Больной выписан для амбулаторного лечения. Для проведения курсов местной терапии был повторно госпитализирован в ЦИТО. Свищ периодически закрывался, а затем вновь начинал функционировать. Через 1 год 8 мес клинически и рентгенологически диагностирована консолидация перелома.
Больному произведена операция — удалены шурупы и пластина, а также мелкие секвестры из области перелома. На рентгенограмме видна костная мозоль. Рана зажила первичным натяжением.
Больному изготовили тутор из синтетического материала «поливик» и разрешили ходить с опорой на оперированную ногу.
Итак, следует подчеркнуть, что раневая инфекция у больных, которым производили металлоостеосинтез, сама по себе не является показанием к удалению металлического фиксатора. В остром периоде развития нагноительного процесса у этих больных должна проводиться интенсивная комплексная терапия, направленная на ликвидацию или резкое ослабление этого процесса. В комплексе лечебных мероприятий по показаниям должно включаться оперативное вмешательство — вторичная хирургическая обработка раны.
Сохранять металлический фиксатор необходимо до наступления консолидации перелома — даже у тех больных, у которых полностью ликвидировать нагноение не удалось и сохранился вялофункционирующий свищ. Удалять металлический фиксатор в связи с нагноением до наступления консолидации перелома и переходить на другой метод лечения следует в тех случаях, когда металлоостеосинтез неполноценен (диаметр интрамедуллярного штифта меньше, чем костномозгового канала кости, и отломки кости подвижны; пластина плохо фиксирует фрагменты кости; произошел перелом фиксатора) или наблюдается бурное развитие нагноительного процесса с признаками генерализации, который не удается купировать консервативными методами.
— Читать далее «Лечение гнойных осложнений в области спиц компрессионно-дистракционных аппаратов Илизарова»
Оглавление темы «Гнойные осложнения в травматологии»:
- Течение и лечение гнойного раневого процесса при травме
- Пример лечения гнойных осложнений ран в травматологии
- Лечение ранений с обнаженной костью — принципы
- Отсроченная и вторичная хирургическая обработка костной раны — принципы
- Лечение ранений при внутрисуставных и метаэпифизарных переломах
- Течение и лечение гнойных осложнений остеосинтеза переломов костей
- Пример лечения гнойных осложнений остеосинтеза переломов костей
- Тактика лечения остеомиелита после остеосинтеза
- Тактика лечения свища после остеосинтеза перелома
- Лечение гнойных осложнений в области спиц компрессионно-дистракционных аппаратов Илизарова
Источник
