Субхондральный перелом мрт
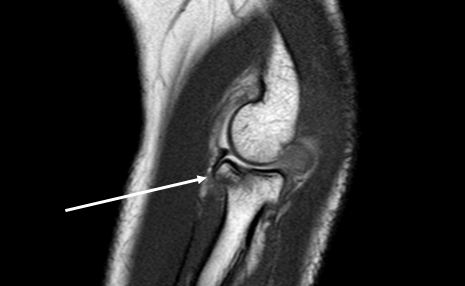
Ушиб кости
Эти повреждения могу разрешаться за 6-8 недель, и до появления метода МРТ они не обнаруживались. Костные ушибы могут быть вторичными при прямой травме или сочетаться с повреждениями под действием скручивающих сил и внутренними повреждениями коленного сустава. При тупой травме отёк костного мозга развивается непосредственно в месте удара. Повреждение ограничено губчатой костью, кортикальный слой и суставной хрящ при ушибе не изменены.
Костные ушибы при МРТ выглядят как нечётко очерченные субхондрально расположенные области пониженного сигнала на Т1ВИ и непостоянно повышенного сигнала на Т2ВИ. Ушибы имеют сетчатую или звездчатую форму, находятся главным образом в эпифизах, хотя часто распространяются и на метафиз.
Костно-хрящевые отрывы
Костно-хрящевые отрывы относятся к фрагментации и часто полному отделению участка суставной поверхности.
Перелом при этом происходит параллельно суставной поверхности и вовлекает только хрящ или хряще некоторым количеством субхондральной кости. Фрагмент может остаться на месте и срастись с участком кости в месте отрыва или рассосаться, но может и оторваться с образованием свободного внутрисуставного тела.
Рентгенологическая картина чаще бывает нормальной при маленьких фокусах поражения или только хрящевых повреждениях. Поскольку
молодой хрящ эластичен, деформирующие силы могут передаваться на подлежащую кортикальную и губча-тую кость. Хрящ при этом может не повреждаться.
Повышенная интенсивность сигнала в основании костно-хрящевых отрывов на Т2ВИ характерна для свободных или нестабильных фрагментов. Свободные фрагменты лучше всего видны в Т2ВИ, особенно на фонежидкости в полости сустава.
Хрящевые отрывы не видны при рентгенографии, но могут быть обнаружены на МРТ. Следует учитывать, что даже при больших повреждениях хряща изменения в субхондральной кости могут быть незначительными. Вклиненный тип перелома этиологически может быть отнесён к костным ушибам.
Тип повреждения возникает и зависит от величины компрессионной силы. Наиболее частый тип таких повреждений в коленном суставе — это локальные изменения бедренной кости над передним рогом наружного мениска, часто в сочетании с острым разрывом ПКС. При МРТ виден участок пониженного МР-сигнала на Т1ВИ в месте вклинения, окруженный зоной повышенного МР-сигнала на Т2ВИ в области отёка. Покрывающий хрящ может быть не поврежден.
Внутрисуставной перелом кости на МРТ
Выделяют следующие виды переломов:
- без смещения отломков,
- со смещением отломков без компрессии,
- переломы с компрессией.
МРТ позволяют обнаружить перелом, степень компрессии и расхождения фрагментов. Переломы плато большеберцовой кости лучше исследовать на КТ с двух- и трёхмерной реконструкцией, позволяющей увидеть фрагменты и их смещение. МРТ целесообразно использовать для обнаружения скрытых повреждений и уточнения их характера.
Скрытые переломы мыщелков бедренной и большеберцовой костей с отсутствием смещения или незначительным смещением. Наиболее часто подвергаются перелому задние края плато медиального и латерального мыщелка бедренной кости. При этом переломы могут быть как в виде травматических вдавлений (локальных импрессий) так и в виде «склов» — мелких краевых переломов с образованием (или без образования) мелких костных отломков, чаще всего без смещения.

Рис.1

Рис.2

Рис.3.1 Внутрисуставной авульсивный перелом заднего края большеберцовой кости с его отрывом от большеберцовой кости, без смещения. При этом задняя крестообразная связка сохранена.
Внутрисуставной перелом большеберцовой кости на КТ

Рис.3
Перелом диафиза большеберцовой и малоберцовой кости

Рис.4

Рис.5
Костная консолидация (сращение перелома)

Рис.6

Рис.7
Реконструкция (протезирование) передней крестообразной связки

Рис.8
Перелом Сальтера-Харриса
Ссылка на первоисточник >>

Рис.9
Тип I
Эпифиз полностью отделен от конца кости или метафиза через глубокий слой пластины роста. Пластина роста остается прикрепленной к эпифизу. Врач должен вернуть перелом на место, если он значительно смещен. Повреждения типа I обычно требуют репозиции, чтобы сопоставить отломки для его сращения. Если нет повреждения кровоснабжения пластины роста то сращение будет происходить отлично.
Тип II
Это самый распространенный тип перелома пластинки роста. Эпифиз вместе с пластиной роста отделен от метафиза. Подобно переломам типа I, переломы II типа обычно должны быть подвергнуты репозиции и иммобилизованы.
Тип III
Этот перелом встречается редко, обычно на нижнем конце большеберцовой кости, одной из длинных костей нижней ноги. Это происходит, когда перелом полностью протекает через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. Хирургия иногда необходима для восстановления нормальной поверхности сустава. Перспектива или прогноз роста хороши, если кровоснабжение отделенной части эпифиза все еще остается нетронутым, и если перелом не смещается.
Тип IV
Этот перелом проходит через эпифиз, через пластинку роста и в метафиз. Хирургия необходима для восстановления нормальной поверхности сустава и идеального выравнивания пластины роста. Если идеальное выравнивание не достигнуто и не поддерживается во время заживления, прогноз сращения — неудовлетворительный. Эта травма чаще всего встречается в дистальном эпифизе плечевой кости.
Тип V
Эта необычная травма возникает, когда эпифиз измельчается и пластина роста сжимается. Скорее всего, это происходит на колене или лодыжке. Прогноз плохой, поскольку преждевременное замедление роста практически неизбежно.

Рис.9.1 Перелом Сальтера-Харриса I типа
Стресс-перелом
Стресс-перелом (так же называются — псевдопереломы, зоны Лоозера, синдром Милкмена), описанные для неполных «усталостных» (патологических) переломов, проявляются рентгенографически как узкие (2—3 мм) рентгенопрозрачные полосы, лежащие перпендикулярно кортикальному слою (рис. 10). На поздней стадии вокруг таких повреждений развивается склероз, облегчая их обнаружение.
Этиология
Псевдопереломы возникают при:
- недостаточности витамина В (остеомаляция, рахит),
- почечной остеодистрофии,
- болезни Педжета,
- фиброзной дисплазии
- наследственной гиперфосфатазии («ювенильная болезнь Педжета»)
- изредка бывают идиопатическими.
Локализация
Они располагаются в:
- бедренной кости (шейке или диафизе),
- ветвях лобковой и седалищной костей,
- лопатке,
- ключице,
- ребрах,
- локтевой (проксимальный диафиз),
- лучевой (дистальный диафиз),
- пястных, плюсневых,
- костях фаланг.
Такой перелом так же известный как Лоозеровская зона костной перестройки или маршевый перелом. По сути данный перелом не является переломом, а является областью несостоятельности костной ткани к повышенной резко возникшей и продолжительной нагрузке в результате которой костная ткань не успевает адаптироваться и в губчатом веществе кости (относительно слабом участке опорной системы костной ткани) появляются полосовидные горизонтальные к длиннику кости участки сминания трабекул губчатой ткани в виде полос, выступающих на край кортикала.
Иногда данное выступание заметно с образование псевдоостиофита по краю кортикала. В области линии такого «перелома» имеется выраженный трабекулярный отёк костного мозга. Такие переломы встречаются в типичных местах, крайне неустойчивых к длительной нагрузке на неподоготовленного к ней скелету. Стресс переломы встречаются в латеральных массах крестца, шейках бедренных костей, медиальных мыщелках большеберцовых костей, дистальных эпифизах большеберцовой костей и плюсневых костях стопы.

Рис.10 Стрессовый перелом
Источник
Повреждения хрящей локтевого сустава градируются по примеру артроскопической классификации повреждения хряща коленного сустава по Outerbridge:
- хондромаляция 1 степени – изменение сигнала от хряща, возможна незначительная поверхностная его деформация, в целом хрящ не разрушен
- хондромаляция 2 степени – локальное или диффузное разрушение хряща от 20 до 80% толщины
- хондромаляция 3 степени – разрушение хряща на всю толщину
- хондромаляция 4 степени – разрушение хряща на всю толщину с реактивными костными изменениями по типу трабекулярного отека. Само наличие трабекулярного отека не является специфичном признаком 4 степени, отек может так же реактивно возникать при 2 и 3 степенях хондромаляции
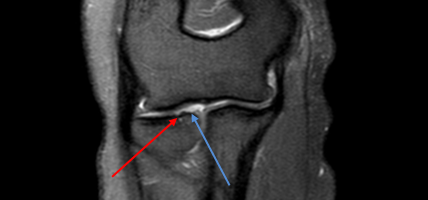
Единичные очаги хондромаляции суставного хряща лучевой кости: хондромаляция 3 степени (красная стрелка) – 90% истончения, хондромаляция 2 степени (синяя)- 70% истончения
За счет отсутствия значительной осевой нагрузки, как, например, в коленном суставе, изолированно хондромаляция в пределах локтевого сустава встречается довольно редко, так как хондромаляция является больше хроническим дегенеративным повреждением хряща.
В локтевом суставе хондромаляция чаще встречается в комплексе остеохондральных повреждений.
Остеохондральное повреждение – разрушение хряща и прилежащих отделов кости, приводит к этому либо травма, либо аваскулярный некроз, хотя зачастую эти события являются звеньями одного патогенеза. Приводить остеохондральное повреждение может к формированию свободного внутрисуставного тела и костно-хрящевого дефекта суставной поверхности:
- стадия 1 – повреждение хряща, трабекулярный отек кости в субхондральной зоне
- стадия 2 – повреждение хряща и субхондральная линия перелома в пределах прилежащего трабекулярного вещества, либо очаг кистозной перестройки
- стадия 3 – фрагментация костно-хрящевого фрагмента без его смещения
- стадия 4 – смещение костно-хрящевого фрагмента
- стадия 5 – формирование вторичных дегенеративных изменений на фоне костно-хрящевого дефекта
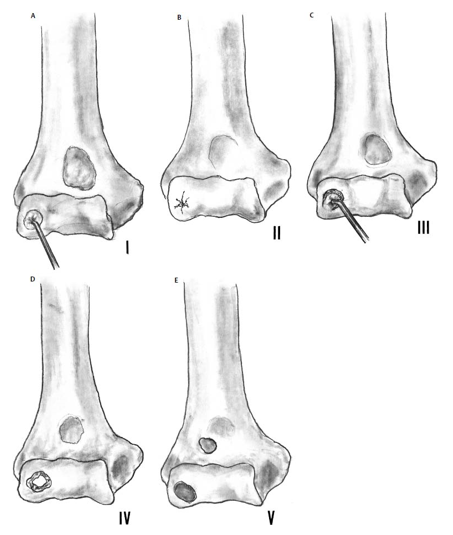
Baumgarten T, Andrews J, Satterwhite V. The arthroscopic classification and treatment of osteochondritis dissecans on the capitellum. Am J Sports Med 1998;26:520–523
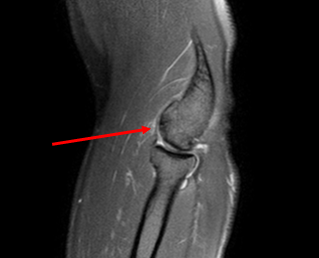
Остеохондральное повреждение дистальной головки плечевой кости 1 стадии, субхондрально только склероз кости без отека – повреждение хроническое
Остеохондральное повреждение дистальной головки плечевой кости 2 стадии, субхондрально очаг кистозной перестройки без отека – повреждение хроническое
Osteochondral Injury of the Elbow, William N. Snearly, M.D., https://radsource.us, 2014
Остеохондральное повреждение дистальной головки плечевой кости 3 стадии – участок фрагментирован, но не смещен
Свободный остеохондральный фрагмент (стрелка) в полости сустава на фоне остеохондрального повреждения дистальной головки плечевой кости 4 стадии
Костные повреждения, благодаря появлению МРТ, стали диагностироваться с гораздо большей чувствительностью и специфичностью. Стали выделяться ранее недиагностируемые костные уровни повреждения – рентгенонегативные.
Условно костные повреждения на основе МРТ можно разделить на группы:
- трабекулярная контузия – травматический отек трабекулярного вещества (костного мозга), проявляется диффузным отеком без линейных включений в пределах кортикальных пластинок и трабекулярного вещества, конфигурация кости не меняет (в том числе может быть следствием стресс-повреждения) – рентгенонегативный
- трабекулярный перелом – когда на фоне трабекулярного отека определяется линия перелома – склеротическая полоса, не распространяется на кортикальные пластины, конфигурация кости не изменена (в том числе может быть следствием стресс-повреждения) – рентгенонегативный (в том кислее и по МСКТ)
- истинный перелом – дефект кости распространяется на кортикальную пластинку и трабекулярное вещество, возможна деформация кости и смещения фрагментов. Единственный минус МРТ при переломах – иногда довольно тяжело достоверно верифицировать многооскольчатые переломы, хотя в большинстве случаев МРТ дает избыточную информацию.
Определение степени консолидации – традиционно рентгенологическая задача. Однако за счет высокого тканевого контраста МРТ позволяет оценивать уменьшение отека кости, формирование грануляционных изменений, линий демаркации, склероза и костные мозоли. Это позволяет предположить широкие перспективы применения МРТ в оценке восстановления костной ткани.
Выраженный трабекулярный отек проксимальных отделов лучевой кости (красная стрелка), на этом фоне линия перелома через трабекулярное вещество (белая), кость не деформирована – трабекулярный перелом

Внутрисуставной перелом переднего края головки лучевой кости с вентрокаудальным смещением фрагмента до 2мм
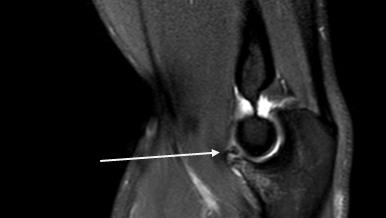
Краевой перелом венечного отростка – частое явление при дислокационных синдромах
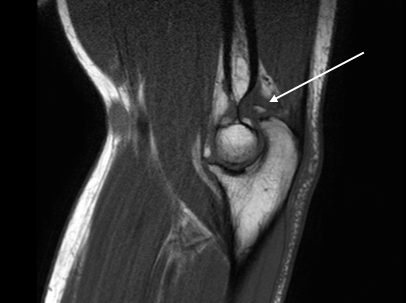
Хронический краевой перелом олекранона – так же частый спутник при дислокациях
Источник
Этиология
Этиология данного процесса патологии точно не установлена. Предполагаемые причины включают в себя повторяющиеся повреждения, фокальную ишемию и нарушение нормального окостенения. Терапевтический эффект зависит от состояния суставного хряща и стабильности остеохондрального фрагмента.
Эпидемиология
Проявляется чаще всего у мальчиков-подростков и взрослых молодых мужчин болью, усиливаемой движением, щелчками и блокадой или может протекать бессимптомно.
Патогенез
Данное состояние представляет собой «усталостный» субхондральный перелом, но иногда удается установить наличие в анамнезе одно кратной травмы (особенно в таранной кости). Чистое хрящевое повреждение нельзя оценить с помощью обычной рентгенографии, и для точного диагноза необходима МРТ или КТ-артрография.
Локализация
- Коленный сустав: медиальный мыщелок бедренной кости, реже латеральный мыщелок бедренной кости, большеберцовой кости и надколенник.
- Таранная кость: боковой и медиальный своды.
- Локтевой сустав: головка лучевой кости.
- Плечевой сустав: головка плечевой кости и суставная впадина лопатки
Классификация
Классификация патологического процесса предложена Т.О. Clanton, С. De Lee в 1982 г. (дополнена J.Kramer в 1995 г.)
- Тип I — характеризуется наличием овальной зоны пониженного МР-сигнала на Т2ВИ. В связи с тем, что хрящ остается интактным, артроскопия на этой стадии не информативна. При рентгенографии — нормальная картина.
- Тип II — в субхондральной кости отмечается зона, отграниченная демаркационной линией (гипоинтенсивная линия на Т2ВИ и Т1ВИ).
- Тип III — при МРТ и артроскопии определяется ограниченное разрушение хряща и частичное отделение фрагмента. Эти изменения могут сочетаться с маленькими кистами в подлежащем участке субхондральной кости. Под некротический фрагмент может затекать синовиальная жидкость и контрастное вещество при артрографии.
- Тип IV — фрагмент полностью отделён от костного кратера и окружён жидкостью.
- Тип V — фрагмент находится за пределами костного кратера и определяется в суставной полости как свободное тело.
Морфология
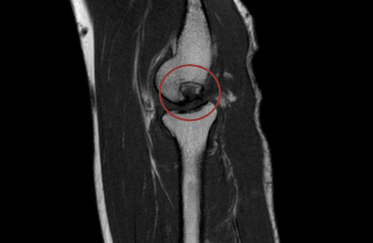
Остеохондральный перелом с характерным расположением. Варианты повреждения разнятся от повреждения in situ с интактным суставным хрящом над обособленным остеохондральным телом, продолжающим располагаться в своей выемке (ложе суставной мыши), до полностью отделенного остеохондрального фрагмента (суставная мышь), находящегося в стороне от ложа и видимого как субхондральный дефект со склерозированным краем. Отеку мягких тканей часто сопутствует выпот в полость сустава. Самая частая локализация — не испытывающий нагрузку массы тела медиальный мыщелок бедренной кости у межмыщелковой вырезки (70%). Другие локализации в коленном суставе включают части, испытывающие нагрузку массы тела — либо медиального, либо латерального мыщелков бедренной кости, и редко переднюю поверхность латерального мыщелка бедренной кости и медиальную фасеточную поверхность надколенника.

А. Рассекающий остеохондрит. Остеохондральный дефект, распространяющийся от межмыщелковой вырезки до испытывающего нагрузку массы тела сегмента медиального мыщелка бедренной кости, содержащий два фрагмента остеохондрального перелома (стрелки) (распространенный классический вариант).
В. Рассекающий остеохондрит. Линия просветления отделяет овальной формы костное тело (стрелка) от медиального свода таранной кости. Суставной хрящ, покрывающий костный фрагмент, остается интактным. Считают, что это признак поражения in situ.

Рис.2 Проявление рассекающего остеохондрита в коленном суставе на МРТ.
Дифференциальный диагноз
Аваскулярный некроз коленного сустава также может проявляться признаками, соответствующими рассекающему остеохондриту, но при этом состоянии часто повреждаются оба коленных сустава или оба мыщелка одного и того же коленного сустава.
Прогноз
Считается, что при объёме поражённого участка более 5 см2 прогноз течения заболевания неблагоприятный.
Источник
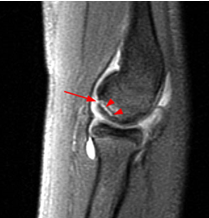
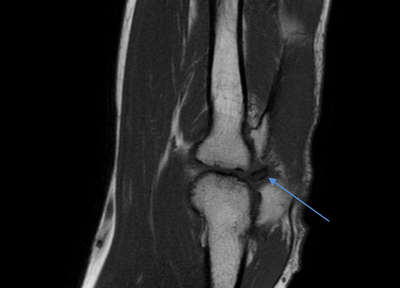
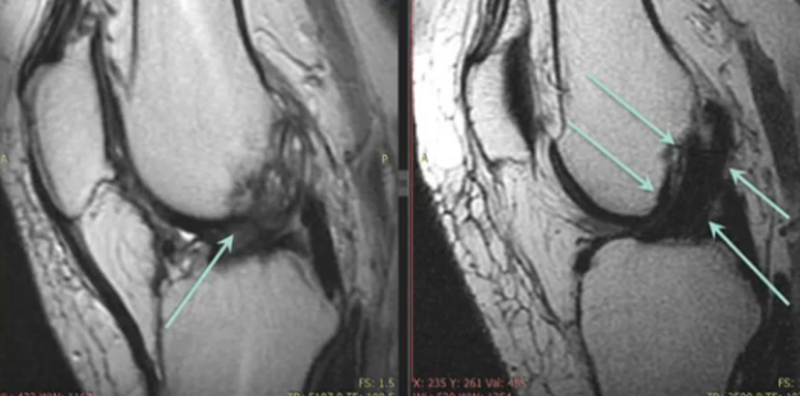 Перелом в коленном суставе (указан стрелками)
Перелом в коленном суставе (указан стрелками)Травмы, ушибы или падения могут сопровождаться серьезными повреждениями. Среди них нередко встречаются нарушения целостности костей. При признаках вывиха, растяжения связок, ушиба, осложненного или неосложненного перелома врачи предпочитают рентгенографию. Метод быстрый, простой и доступный, часто клиники располагают собственным оборудованием для проведения исследования. При подозрении на осложненные переломы, подготовке к операции обычно применяют КТ. Оба метода базируются на рентгеновском излучении и позволяют четко визуализировать костную ткань. Однако врачи-травматологи в дополнение нередко назначают магнитно-резонансную томографию. Процедура дорогостоящая, поэтому у пациентов возникает вопрос: «Видны ли на МРТ переломы, и зачем проводить исследование, если повреждение уже обнаружено?» МР-сканирование — высокоинформативная диагностическая процедура, которая поможет правильно подобрать лечение.
Видны ли на МРТ переломы?
Магнитно-резонансная томография базируется на свойствах магнитного поля. Под воздействием последнего изменяется движение атомов водорода, которые входят в молекулы воды и в разном количестве присутствуют во всех тканях организма. Аппарат улавливает импульсы от возбужденных протонов и преобразует их в изображение. В результате получают послойные снимки исследуемой области, на которых хорошо просматриваются ткани с разным содержание жидкости.
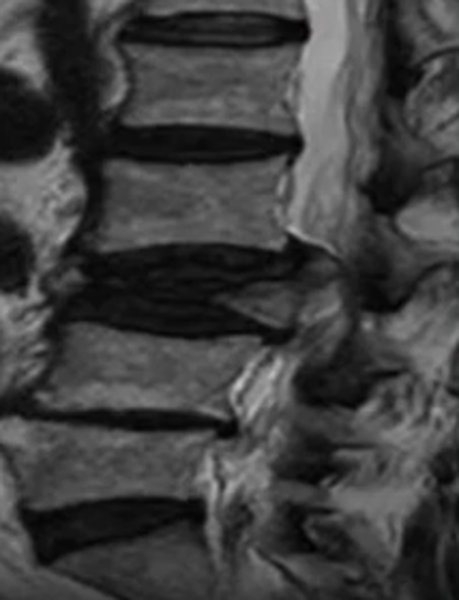 Осложненный компрессионно-оскольчатый перелом тела позвонка в грудном отделе на МРТ
Осложненный компрессионно-оскольчатый перелом тела позвонка в грудном отделе на МРТ
На срезах можно увидеть хрящи, связки, мышцы. Применение специальных последовательностей позволяет изучить сосуды, нервные волокна, головной и спинной мозг, лимфатические структуры. Существенным недостатком метода является его низкая информативность относительно состояния костной ткани. МР-сканирование плохо отображает участки с малым содержание влаги.
Покажет ли МРТ перелом, зависит от структуры поврежденной кости. Врач может заподозрить деструкцию по характерным признакам. Например, о скрытом переломе будет говорить отек костного мозга. При этом результаты рентгена могут не показать повреждение.
С целью первичной диагностики нарушений целостности костей магнитно-резонансная томография не применяется как ведущий метод по следующим причинам:
- вся процедура занимает продолжительное время;
- требует специального оборудования, которое есть лишь в некоторых медучреждениях;
- процедура дорогостоящая;
- дает мало информации о состоянии костной ткани.
Травматолог может назначить МРТ перелома при яркой неврологической симптоматике. МР-сканирование даст подробную информацию о состоянии окружающих мягких тканей. Метод незаменим при подозрениях на травмы позвоночника. Он поможет выявить ущемление нервных корешков, сужение спинномозгового канала, опухолевые образования в костной ткани позвонков, которые могут быть истинной причиной травмы.
В некоторых случаях МР-сканирование дает наиболее точную информацию по сравнению с другими методами (при рентген-негативных, субхондральных переломах и пр.). Отдельные программы помогают судить о давности перелом (режим жироподавления и др.).
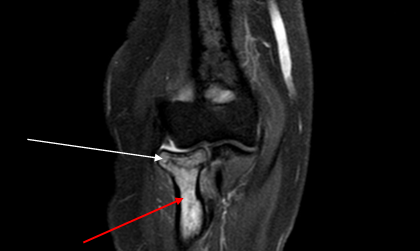
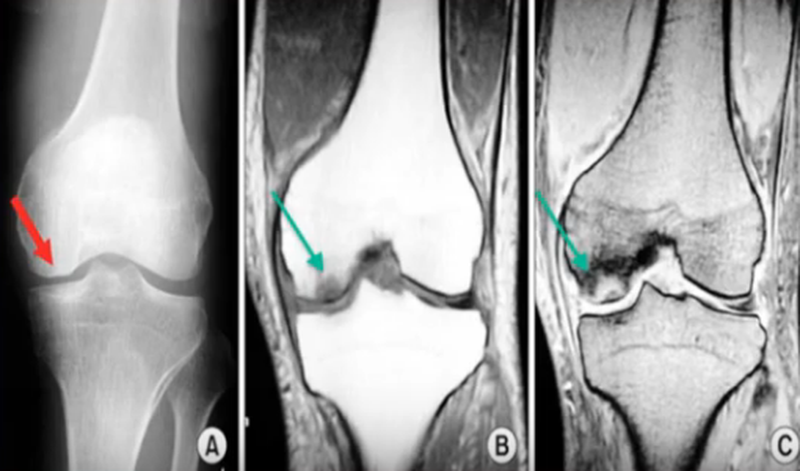 Субхондральный перелом на рентгенографии (А), КТ (В) и при МР-сканировании (С), указан стрелками
Субхондральный перелом на рентгенографии (А), КТ (В) и при МР-сканировании (С), указан стрелками
Как проходит МРТ при переломах?
Чтобы сделать МРТ перелома в диагностическом центре «Магнит», пациент должен предварительно записаться. Во время беседы с медперсоналом по телефону стоит сообщить о наличии в теле металлических имплантов или электронных устройств:
- штифтов, пластин, спиц;
- эндопротезов;
- кардиостимулятора;
- инсулиновой помпы;
- кровоостанавливающих клипс;
- стентов в сосудах и т.п.
Присутствие электроники — противопоказание для проведения сканирования. Чтобы пройти обследование при наличии металлических конструкций, необходимо предоставить паспорт на имплант, с описанием материала, из которого он изготовлен. Документ можно взять в клинике, где ранее проводили операцию.
Относительными противопоказаниями для МРТ являются первый триместр беременности, клаустрофобия, вес больного более 120 кг. Женщинам в положении исследование проводят после согласования с акушером-гинекологом. Пациентам с лишним весом и боязнью замкнутого пространства диагностику осуществляют на аппаратах открытого типа.
Если у человека есть трудности с сохранением неподвижности (например, из-за неврологической симптоматики или острой боли), МР-сканирование проводят под седацией или наркозом.
Пациентам, способным передвигаться самостоятельно или с помощью близких, исследование проводят в стандартном порядке:
- подготовка. Больной приходит в клинику за 5-10 минут до назначенного времени, заполняет документы. После консультации с рентгенологом пациента проводят в раздевалку. Здесь нужно оставить украшения, одежду с металлическими элементами, электронные приборы;
- сканирование. Лаборант проводит больного в диагностический кабинет, помогает лечь на платформу томографа, подкладывает валики для удобства, предлагает наушники, фиксирует тело. Рентген-техник выходит в кабинет, расположенный за стеклянной стеной/окном, откуда контролирует весь ход процедуры. Врач напоминает больному о необходимости лежать неподвижно и включает аппарат. Исследование длится 20-25 минут;
- результаты. После МРТ пациент получает заключение рентгенолога в письменном виде и цифровой носитель со сканами исследуемой области. Врач дает краткие пояснения относительно результатов процедуры.
Заключение МРТ необходимо предоставить Вашему доктору — травматологу или ортопеду. Только лечащий врач имеет право устанавливать диагноз и назначать лечение.
МРТ или КТ при переломе?
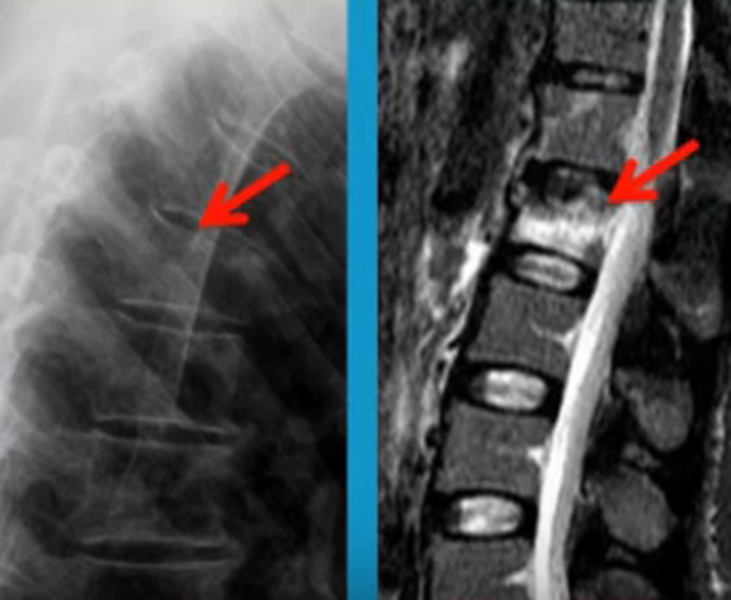 Перелом позвоночника (указан стрелками) на рентгене (слева) и при МР-сканировании (справа)
Перелом позвоночника (указан стрелками) на рентгене (слева) и при МР-сканировании (справа)
Компьютерная томография — это усовершенствованный вид рентгенографии. Отличие заключается в том, что КТ-аппарат делает множество снимков в аксиальной плоскости послойно, тогда как обычный рентген дает лишь суммарные изображения всей области интереса. Результаты КТ более информативны в плане диагностики переломов. Метод реагирует и отражает минимальное изменение плотности костной ткани. Недостатками КТ являются:
- лучевая нагрузка;
- ограниченная кратность проведений (не более 2 раз за год);
- противопоказания (нельзя делать беременным и детям, есть ограничения по применению контраста).
Метод активно используют для экстренной диагностики переломов, когда врачам необходимо точно и срочно оценить клиническую ситуацию, чтобы оказать пациенту помощь.
МРТ не подразумевает лучевой нагрузки. Метод используют в комплексной диагностике посттравматических состояний, для изучения мягкотканных структур. МР-сканирование может пригодиться при переломе, если:
- пациент — это ребенок или беременная женщина;
- больной уже проходил лучевую диагностику или терапию и есть риск передозировки нагрузки во время очередного КТ или рентгена;
- деформация поврежденной кости влияет на целостность мягких тканей;
- есть подозрения на компрессию сосудов или нервных волокон;
- врач предполагает, что перелом является следствием не травмы, а структурных нарушений в кости.
При отсутствии противопоказаний методом выбора для диагностики переломов считается КТ.
Источник
