Стоимость лечения перелома черепа
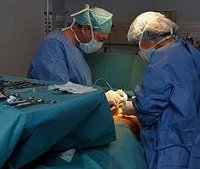

Удаление вдавленных переломов костей черепа – хирургическое вмешательство, при котором производится удаление или репозиция костных отломков, ревизия оболочек и вещества головного мозга. По показаниям осуществляется удаление обнаруженных гематом и нежизнеспособных тканей, пластика дефектов черепа. Операция выполняется при большинстве вдавленных переломов, образующихся в результате черепно-мозговой травмы. Объем удаления вдавленных переломов костей черепа, срочность вмешательства, вариант доступа и метод анестезии определяются характером повреждений и тяжестью состояния пациента.
Удаление вдавленных переломов костей черепа – хирургическое вмешательство, при котором производится удаление или репозиция костных отломков, ревизия оболочек и вещества головного мозга. По показаниям осуществляется удаление обнаруженных гематом и нежизнеспособных тканей, пластика дефектов черепа. Операция выполняется при большинстве вдавленных переломов, образующихся в результате черепно-мозговой травмы. Объем удаления вдавленных переломов костей черепа, срочность вмешательства, вариант доступа и метод анестезии определяются характером повреждений и тяжестью состояния пациента.
Показания и противопоказания
Оперативное лечение вдавленных переломов осуществляется при наличии костных вдавлений на толщину кости и глубже. Показанием к срочной операции в неврологии являются признаки сдавления головного мозга. Пациентам в тяжелом состоянии выполняется только удаление отломков, гематом и участков размозжения, пластика дефектов костей черепа проводится после стабилизации состояния. При отсутствии признаков сдавления головного мозга срочное удаление костных фрагментов противопоказано больным в состоянии шока, с невосполненной кровопотерей, при жировой эмболии или в терминальном состоянии.
Методика проведения
Метод обезболивания зависит от тяжести черепно-мозговой травмы. При легкой и средней степени ушиба головного мозга возможно удаление вдавленного перелома под местной инфильтрационной анестезией. При тяжелом ушибе показан общий наркоз путем интубации трахеи. Разрез кожи и мягких тканей головы в зависимости от месторасположения перелома и его размеров может быть S-образным, подковообразным или линейным. При наличии незагрязненной раны и небольшом размере перелома в качестве доступа может использоваться сама рана после предварительного иссечения ее краев.
Кожно-апоневротический лоскут отворачивают, надкостницу рассекают и отделяют от отломков кости. Возле перелома делают фрезевое отверстие, которое затем расширяют, скусывая край со стороны перелома, Постепенно продвигаясь, удаляют все вдавленные отломки. Крупные фрагменты могут быть приподняты и зафиксированы проволочными швами с учетом их анатомического положения. Для фиксации отломков могут применяться скрепляющие материалов из полилактида, способствующие их сращению. При большой площади вдавленного перелома по обеим его сторонам делают четыре фрезевые отверстия, из которых кусачками удаляют костные отломки. При резекции двух рядом расположенных вдавленных переломов и для удаления вдавленных многооскольчатых переломов, особенно если они находятся в проекции синусов твердой мозговой оболочки, используют трепанацию черепа с формированием кожного лоскута.
После удаления костных отломков нейрохирург производит осмотр твердой мозговой оболочки и пространства под ней. При неповрежденной твердой оболочке мозга ревизия субдурального пространства не требуется только в тех случаях, если КТ головного мозга не выявила в подлежащих областях гематом, очагов размозжения или локального отека мозга с тенденцией к его смещению. При наличии таких изменений или отсутствии данных КТ твердую мозговую оболочку вскрывают. Для ревизии пространства под ней достаточно небольшого разреза. Если ревизию осуществляют при помощи эндоскопа, необходимо лишь небольшое отверстие в оболочке. При обнаружении повреждений тканей мозга и гематом выполняют их удаление.
При выявлении повреждения твердой мозговой оболочки проводят расширенную ревизию пространства под ней, удаление очагов размозжения и гематом, тщательный гемостаз. В рану вводят антибиотики широкого спектра действия. Размятые участки твердой оболочки мозга иссекают, производят ее ушивание и/или пластику аутоимплантатом (часть широкой фасции бедра или фасции височной мышцы пациента) либо синтетическим имплантатом (тефлоновой мембраной). Пластика позволяет избежать развития грубых рубцовых изменений и сращений с окружающими тканями, а водонепроницаемая мембрана является барьером для возникновения послеоперационной ликвореи.
При наличии соответствующих показаний удаление вдавленного перелома черепа завершают декомпрессивной трепанацией черепа. Если позволяет состояние пациента, последним этапом операции является пластика костного дефекта черепа, образовавшегося на месте перелома. Пластическая реконструкция может быть проведена аутоимплантатами путем их сшивания или склеивания специальными композитами. Титановые микропластинки применяют для укрепления костных соединений. При наличии в области вдавленного перелома загрязненной раны с попавшими в нее волосами и инородными телами перед пластикой крупные отломки извлекают и промывают в растворе антисептика. При вдавленных многооскольчатых и раздробленных переломах с отсутствием надкостницы у костных отломков, сильном загрязнении раны или значительном отеке головного мозга пластика костного дефекта не показана.
На заключительном этапе вмешательства на апоневроз и кожу накладывают швы. При необходимости устанавливают дренаж. В послеоперационном периоде назначают антибактериальную терапию и медикаменты, снижающие проницаемость сосудистой стенки.
Осложнения
К негативным последствиям удаления вдавленных переломов относятся повреждение мозга при извлечении глубоко вдавленных отломков, ликворея при нарушении герметичности твердой мозговой оболочки, смещение фрагментов костных отломков или имплантата в полость черепа. Возможны и другие осложнения, которые встречаются при любых операциях на черепе.
Источник

Пластика дефектов костей свода черепа – хирургическое вмешательство, в ходе которого отсутствующий участок кости замещают имплантатом. Операция осуществляется после переломов черепа, декомпрессивных трепанаций, огнестрельных ранений и нейрохирургических вмешательств, исходом которых становится формирование костного дефекта. Пластика дефекта костей свода черепа производится с использованием ауто- и аллотрансплантатов либо искусственных имплантатов. Целью оперативного лечения является закрытие полости черепа, предупреждение травмирования головного мозга через дефект в черепной коробке и устранение косметического недостатка.
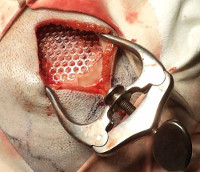
Пластика дефектов костей свода черепа – хирургическое вмешательство, в ходе которого отсутствующий участок кости замещают имплантатом. Операция осуществляется после переломов черепа, декомпрессивных трепанаций, огнестрельных ранений и нейрохирургических вмешательств, исходом которых становится формирование костного дефекта. Пластика дефекта костей свода черепа производится с использованием ауто- и аллотрансплантатов либо искусственных имплантатов. Целью оперативного лечения является закрытие полости черепа, предупреждение травмирования головного мозга через дефект в черепной коробке и устранение косметического недостатка.
Показания и противопоказания
Первоочередным показанием к краниопластике является необходимость восстановления герметичности внутричерепной полости для нормализации ликворо- и гемодинамики головного мозга, его защиты от воздействия внешних факторов. Кроме того, в качестве показания рассматривают нарушение формы черепа (наличие вдавленного участка), являющееся косметическим дефектом. Список общих противопоказаний включает тяжелую соматическую патологию, нарушения свертывающей системы крови, грубые психические расстройства, острые общие инфекции и возраст младше 3 лет. Локальными противопоказаниями являются инфекционные процессы в зоне дефекта (свищ, нагноение, остеомиелит), выбухание мозговой ткани, выраженное повышение внутричерепного давления.
При отсутствии противопоказаний пластику дефекта свода костей черепа рекомендуют проводить не позднее 6-12 месяцев с момента его появления. Краниопластика может выполняться непосредственно в ходе операции на черепе или головном мозге и являться ее заключительным этапом. Вмешательство, осуществляемое в течение 2-14 дней с момента первой операции называют первично-отсроченным, в течение 2-х месяцев — ранним, в более поздние сроки — поздним.
Виды имплантатов
С учетом происхождения различают три основных типа имплантатов, применяемых для пластики дефектов в области костей черепа. Подбор оптимального варианта замещения отсутствующего участка кости производится индивидуально с учетом размера и локализации дефекта, возраста больного, характера повреждения и других факторов. Выделяют:
- Аутоимплантаты – трансплантаты из собственных тканей пациента. Обычно используются при вдавленных переломах, закрытии небольших и средних дефектов, особенно у детей. Могут применяться костные отломки, расщепленные и ранее удаленные костные лоскуты. Для обеспечения сохранности аутоимплантантов осуществляется автоклавирование, глубокое замораживание и содержание в стерильных условиях.
- Аллоимплантаты — костные трансплантаты из консервированных биологических материалов. Основой для их изготовления могут быть лиофилизированные, формалинизированные или деминерализированные фрагменты костей свода черепа. Применяются ограниченно в связи с высокой вероятностью возникновения осложнений в виде выпота, развития иммунной реакции и рассасывания.
- Эксплантаты – имплантаты из органических и неорганических материалов небиологической природы (биополимеры, метилметакрилаты, гидроксиапатит и др.). Обязательными требованиями к используемым синтетическим и полусинтетическим материалам являются прочность, пластичность, легкость, низкая электропроводность и биохимическое сродство к тканям человеческого организма.
Существует четыре вида эксплантатов. Пористые, например, гидроксиапатитное покрытие металлических пластин, имеют структуру, обеспечивающую прорастание биологическими тканями. Инертные (неактивные) материалы, например, алюминиевые или титановые пластины неспособны взаимодействовать с близлежащими тканями. Биоактивные имплантаты, например, биостекло или биокерамика, вступают в химические связи с окружающими тканями. Резорбируемые конструкции постепенно рассасываются по мере их замещения костной тканью. Доступность и универсальность эксплантатов позволяет использовать их при любых формах, размерах и местоположениях дефектов костей черепа.
С применением лазерной стереолитографии стало возможным быстрое изготовление эксплантатов необходимого размера и формы на основании трехмерных компьютерных моделей черепа, полученных при проведении компьютерной томографии. Подготовка конструкции обычно осуществляется до операции. При сложных переломах черепа имплантаты изготавливают во время вмешательства, после точного определения параметров недостающих фрагментов. После создания пресс-форм и формования эксплантатов их стерилизуют и транспортируют в операционную.
Методика пластики
Вмешательство проводится под общим наркозом. Из-за наличия выраженных послеоперационных или посттравматических рубцов многим пациентам также требуется кожная пластика, которая может выполняться одномоментно с пластикой дефектов костей свода или как отдельная операция, предшествующая костной пластике. Предварительную реконструкцию кожи осуществляют при рубцовых процессах площадью более 80 см², для наращивания кожи в подкожную клетчатку имплантируют эспандеры. При меньшей площади рубцовой поверхности применяют иссечение рубцов, ротацию и перемещение кожных лоскутов.
Пластика костных дефектов свода начинается с иссечения оболочечно-мозговых спаек и рубцов, сращений краев костного дефекта с подлежащими тканями. Края освежают при помощи щипцов, стараясь придать дефекту округлую форму и сделать скос по его краю. По краю имплантата также должен быть соответствующий скос. По краям дефекта просверливают 3-4 отверстия, соответствующие отверстия делают и в подготовленном заранее трансплантате. Имплантат устанавливают так, чтобы его края плотно прилегали к краям отверстия в черепе, закрепляют проволочными швами из нержавеющей стали или титана либо толстыми шелковыми швами. Затем ушивают апоневроз и кожу.
Осложнения
При использовании аллотрансплантата в раннем послеоперационном периоде под кожно-апоневротическим лоскутом нередко скапливается реактивный выпот. Наиболее часто это наблюдается при применении формалинизированных аллоимплантатов и связано с реакцией тканей на остатки формалина. В подобных случаях после операции периодически (раз в 2-3 дня) производят пункцию экссудата. При недостаточно надежной фиксации любой разновидности имплантата возможно его смещение. В отдаленном периоде (от полугода до нескольких лет) иногда отмечается рассасывание ауто- и аллоимплантатов, что приводит к повторному образованию дефекта и необходимости еще одной реконструктивной операции.
Источник
Удаление опухоли костей черепа доброкачественного характера (остеомы, гемангиомы, хондромы, гломусной опухоли, дермоида) обычно требуется в случаях, когда неоплазия растет внутрь черепной коробки и начинает сдавливать структуры головного мозга. Наиболее сложны хирургические подходы к новообразованиям в области основания черепа, поскольку они расположены вблизи жизненно важных структур ствола головного мозга. Удаление злокачественной опухоли костей черепа (остеосаркомы, хондросаркомы) стремятся провести как можно более радикально, сочетают с пред- и послеоперационной лучевой и химиотерапией.

Удаление опухоли костей черепа доброкачественного характера (остеомы, гемангиомы, хондромы, гломусной опухоли, дермоида) обычно требуется в случаях, когда неоплазия растет внутрь черепной коробки и начинает сдавливать структуры головного мозга. Наиболее сложны хирургические подходы к новообразованиям в области основания черепа, поскольку они расположены вблизи жизненно важных структур ствола головного мозга. Удаление злокачественной опухоли костей черепа (остеосаркомы, хондросаркомы) стремятся провести как можно более радикально, сочетают с пред- и послеоперационной лучевой и химиотерапией.
Показания
Показанием к удалению инвазийной (растущей внутрь черепа) доброкачественной опухоли является ее большой размер и сдавление прилежащей области головного мозга с появлением характерной неврологической симптоматики. Часто производится удаление новообразований основания черепа, поскольку они даже при небольших размерах могут вызывать поражение ядер черепных нервов или сдавление ствола мозга. Возникновение осложнений воспалительного характера (остеомиелит, абсцесс) также считается показанием к иссечению неоплазии. Удаление растущей наружу доброкачественной опухоли выполняется по косметическим соображениям.
При небольших размерах доброкачественного новообразования и отсутствии осложнений операция не производится, осуществляется наблюдение пациента неврологом в динамике. Радикальное иссечение злокачественных опухолей костей черепа нередко сопряжено со значительными затруднениями или невозможно. В подобных случаях проводится частичное удаление неоплазии в сочетании с химиотерапией и лучевой терапией. В качестве противопоказаний рассматриваются значительная распространенность опухолевого процесса, метастазирование, пожилой возраст больного, наличие тяжелой соматической патологии.
Методика проведения
Небольшие доброкачественные опухоли костей иссекают под местной анестезией, в остальных случаях используют общий наркоз. Хирургический доступ зависит от расположения новообразования. Удаление большинства доброкачественных неоплазий производится путем их резекции в пределах здоровых тканей. Проведение менее радикальных операций, например экскохлеации – выскабливания опухоли, повышает риск возникновения рецидива заболевания. Полное удаление хондром не всегда возможно из-за их прорастания в близлежащие структуры ствола головного мозга. Радикальное удаление гломусных новообразований требует широкой резекции пирамиды височной кости и выделения неоплазии в области шеи. Поскольку гломусные опухоли распространяются вдоль сосудистых стволов и хорошо кровоснабжаются, их удаление сопряжено с большой кровопотерей, для уменьшения которой проводят эмболизацию питающих сосудов.
Операции при злокачественных новообразованиях зачастую являются паллиативными, заключаются в удалении части неоплазии для уменьшения ее давления на подлежащие структуры головного мозга. В таких случаях производят как можно более полную расширенную резекцию пораженной кости со значительным участком здоровой на вид костной ткани, в которой могут содержаться отдельные опухолевые клетки. Результативное иссечение метастатических опухолей возможно при условии, что метастатический узел является одиночным. После иссечения злокачественного или доброкачественного новообразования при отсутствии противопоказаний выполняют пластику дефекта кости, образовавшегося в результате резекции. Затем осуществляют ушивание мягких тканей и кожи. Швы снимают на 6-7-й день после хирургического вмешательства. В послеоперационном периоде проводят профилактическую антибиотикотерапию, при необходимости — лучевую и химиотерапию.
Осложнения
Серьезным осложнением является рецидив новообразования, часто требующий повторной операции. В некоторых случаях рецидивирование опухоли увеличивает риск ее малигнизации. Иссечение неоплазии, расположенной в основании черепа, может осложниться парезом гортани, синдромом Горнера, поражениями IX, X, XI, XII черепно-мозговых нервов, острым нарушением кровообращения головного мозга (ишемический, геморрагический инсульт). Возможно возникновение ликвореи, развитие менингита и других осложнений, характерных для операций на черепе.
Источник
