Стержень для перелома шейки бедра
Под остеосинтезом подразумевается хирургическое вмешательство, в ходе которого выполняется абсолютно точная репозиция фрагментов бедренной кости с жесткой фиксацией. Сопоставленная зона перелома скрепляется специальными конструкциями. В роли фиксаторов выступают металлические стержневые и резьбовые системы, в том числе устройства с диафизарными пластинами. Их предназначение – плотно удерживать воссозданное положение кости в правильном положении, сохранять неподвижность скрепленных костных отломков до окончательного сращения поврежденной шейки бедра.
Наглядное изображение процедуры.
Сегодня при переломах шейки бедра к остеосинтезу обращаются редко, тем более при наличии травмы у пожилого человека. Методика больше подходит молодым и активным людям, у которых костная ткань хорошо снабжается кровью и располагает высокими способностями к восстановлению природной целостности. Для категории лиц пожилого возраста данная тактика может быть рассмотрена как альтернатива наиболее походящему вмешательству – эндопротезированию сустава. Остеосинтез сопряжен внушительными рисками развития осложнений (10%-60%).
В случае с пациентами старше 60 лет такая операция не дает гарантий, что не нарушится стабильность фиксации и перелом срастется даже при ее сохранности.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
В чем преимущества остеосинтеза?
Оперативное вмешательство имеет мало преимуществ, об этом свидетельствуют клинические наблюдения за прооперированными больными. Одно из немногих достоинств – возможность сохранения тазобедренного сустава без утраты его анатомических компонентов. При успешном лечении естественное сочленение сможет продолжить функционировать. Однако, как показывает опыт, функции сустава конечности не всегда восстанавливаются в полном объеме. Двигательно-опорный потенциал обычно в той или иной мере снижен.
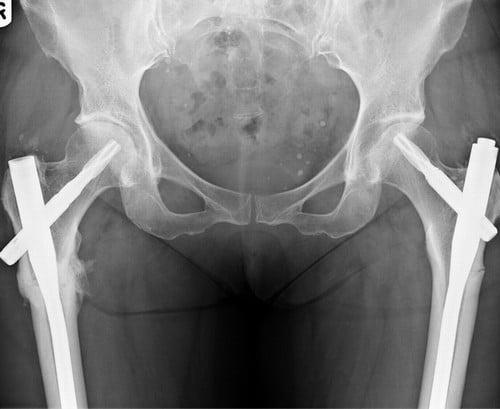
Остеосинтез ТБС на рентгене
В некоторых источниках говорится, что этот метод предусматривает раннюю нагрузку на конечность всем телом уже в первые дни после хирургии, что благоприятствует сращению. Конечно, такой факт неосведомленные люди примут за преимущество. Но авторы упускают очень важный момент: этот подход сопряжен наивысшими рисками нарушения контакта фиксатор-кость из-за динамической нагрузки при передвижении или случайно допущенной перегрузки проблемной ноги. Для удачного сращения костных структур нога требует оберегающего режима, допускается ходьба только на костылях без полноценной нагрузки на ТБС на весь период консолидации перелома. На это требуется минимум 6 месяцев.
К неоспоримым же плюсам можно отнести широкую распространенность метода в России и сравнительно невысокую цену на оказываемую медицинскую помощь. В Москве в зависимости от тяжести травмы и применяемых моделей фиксаторов лечение ПШБ остеосинтезом обойдется в 25-85 тыс. рублей, вместе с реабилитацией – до 2500 долларов. В рамках ВМП, ОМС в пределах РФ у россиян есть возможность пройти процедуру бесплатно или оплатить только стоимость расходных материалов. За рубежом (в Израиле, Германии) остеосинтез выполняется за 5-15 тыс. евро.
Оперироваться целесообразно в течение первых 24-48 часов после случившейся травмы. Позже эффективность метода снижается, а вероятность последствий существенно возрастает.
Показания и противопоказания
В структуре травм проксимальной зоны бедренной кости по типу перелома целых 55% составляют поражения шейки, и происходят они преимущественно на фоне возрастного остеопороза. Для сравнения, примерно в 40% случаев страдает целостность вертельной части и всего в 5% – подвертельная область. ПШБ является внутрисуставным, а потому требует безотлагательного раннего лечения. Он в 99,99% не может зажить самостоятельно, без высокоточной репозиции, что почти всегда служит поводом для оперативного вмешательства. Абсолютными показаниями к операционной репозиции являются:
- выявленные смещения костных отломков бедра, даже незначительные;
- наличие оскольчатого вида перелома (определяется более 2 осколков);
- разлом по вертикальной линии;
- комбинированная форма травмы, например, в сочетании с вывихом;
- неправильное срастание кости, развившийся псевдоартроз после неудачной консервативной или хирургической терапии.
Двухсторонний остеосинтез.
Как и любая ортопедическая операция, остеосинтезирование имеет противопоказания. Это – сложное и травматичное вмешательство, чаще со вскрытием сустава и объемными кровопотерями. Оно противопоказано при таких состояниях, как:
- тяжелое общее самочувствие больного;
- коматозное состояние, шок;
- сахарный диабет тяжелой стадии;
- активная форма туберкулеза;
- острые инфекционные патологии;
- инфекции, нагноения, воспаления кожи, мягких и костных тканей в зоне поражения;
- тяжелые болезни органов дыхания, сердца;
- выраженный тромбофлебит нижних конечностей;
- непереносимость общего наркоза;
- серьезные расстройства психики;
- сильно нарушена функция кроветворной системы, коагулопатия;
- возраст пациента >70 лет (нужно эндопротезирование);
- субкапитальный перелом, то есть поражение локализуется рядом с головкой (аналогично, требуется установка эндопротеза).
Остеосинтез при переломе шейки
При ПШБ в основном проводится внутренний (погружной) остеосинтез. То есть, специальная фиксирующая конструкция соединяется непосредственно с костными структурами после оперативного обнажения места перелома. В ортопедии применяют два вида внутреннего соединения репонированных отломков:
- интрамедуллярный (внутрикостный);
- экстрамедуллярный (накостный).
Виды переломов.
Выбор способа крепежа зависит от характера и сложности повреждения. Иногда в ходе одного оперативного сеанса производят комбинированный остеосинтез. Независимо от применяемой тактики, первостепенная задача каждой из них – обеспечить прочный, тесный и обездвиженный контакт раневых поверхностей, состыкованных в анатомически правильном положении.
Внутренние конструкции изготавливают из специальных коррозионно-стойких, биосовместимых с организмом сплавов металла на основе стали или титана. При производстве соответствующих приспособлений учитывается их сопоставимость с архитектоникой костей тазобедренного сочленения.
Интрамедуллярный метод
При интрамедуллярной технике дистальный и проксимальный отломки соединяются специальными стержнями или штифтами, проведенными через костномозговой канал каждого из них. Сегодня преимущество на стороне эндосистем блокирующего типа. На их противоположных концах имеются уже готовые отверстия для винтов или своеобразные загибы, повышающие степень стабилизации системы. Интрамедуллярными устройствами, которые бывают ригидными или полуэластичными, возможно зафиксировать даже множественные осколки.
Интрамедуллярный.
Введение стержня/штифта в диафиз может быть совершено как после предварительной подготовки канала путем его рассверливания, так и без перфорации. Все внутрикостные конструкции подлежат удалению, что означает проведение еще одного вмешательства после полного костного сращения. Повторная процедура по извлечению фиксаторов в большинстве случаев не сопряжена интра- и послеоперационными трудностями.
Экстрамедуллярный способ
Экстрамедуллярная технология – это наложение пластин с шурупами, серкляжных швов из проволочного материала или колец на кость. Фиксирующий элемент будет располагаться вне костномозгового канала. Модели современных конструкций представлены разнообразным ассортиментом (Г-образные пластинки, пластины с трехлопастным гвоздем и др.). Накостного вида имплантаты, если речь не идет о проволочных швах и установке колец, по большей мере не требуют применения дополнительной внешней фиксации (гипсования) конечности.
Экстрамедуллярный.
Чтобы осуществить экстрамедуллярной пластинкой «связку», сначала обнажается пораженный сегмент. Затем фрагменты шейки выставляют в правильном положении, следя за точным соответствием примыкающих друг к другу концов. После примеряется пластинка, а дальше она укладывается сверху на кость и прижимается костодержателем. Через ее отверстия поочередно в кортикальный слой каждого фрагмента вкручивают винты. Ввинчивание резьбовой детали в конечную точку производится только после проведенной костной компрессии посредством специального приспособления.
Предоперационная подготовка и наркоз
Подготовительный этап перед процедурой включает ряд лабораторно-аппаратных исследований и врачебных консультаций, которые позволят специалисту:
- избрать оптимальную тактику оперирования, определить вид и дозу наркоза;
- диагностировать сопутствующие патологии и параллельно принять все необходимые меры профилактики (при наличии абсолютных противопоказаний больному подбирают другое лечебное пособие);
- заранее продумать стратегию реабилитационного лечения с учетом характера повреждения и выбранной операции, статуса здоровья человека и возрастных особенностей;
- узнать, готов ли пациент психологически к прохождению сложной процедуры и не менее простого послеоперационного восстановления.
Период подготовки при данной патологии должен проходить по ускоренной программе. Прооперировать больного необходимо как можно быстрее, пока травма еще «свежая». Предоперационное обследование:
- рентген зоны поражения в нескольких проекциях (КТ, МРТ требуется в исключительных случаях);
- биохимический анализ крови (в т. ч. на группу и резус-фактор, уровень сахара);
- гемостазиограмма (проверяется свертываемость крови);
- общий клинический анализ мочи, кала;
- пробы на анестезиологические препараты;
- электрокардиография;
- флюорография (если в течение текущего года не делалась);
- цифровая денситометрия (процедура на определение степени остеопороза)
- осмотр у некоторых врачей узкой специализации (терапевта, кардиолога, анестезиолога и пр.).
Перед оперативным сеансом тщательно проводят очищение кишечника, вкалывают антибиотик и везут в операционную. На операционном столе пациента вводят в наркоз. Процедура преимущественно проходит под общей анестезией эндотрахеального вида с применением миорелаксантов и искусственной вентиляции легких. Вполне допустимо использование эпидуральной анестезии, но к ней прибегают редко. Провести катетеризацию эпидурального пространства у пожилых людей, у которых в силу возраста позвоночник изрядно дегенерирован, очень проблематично и небезопасно.
Интраоперационный процесс
Рассмотрим вкратце особенности открытой операции. Весь хирургический сеанс проходит под операционным рентген-контролем в аксиальной и переднезадней проекции.
- На конечность накладывается жгут, чтобы избежать обильной кровопотери. Производится широкая обработка кожи раствором антисептика.
- В проекции травмированного участка выполняется линейный разрез мягкотканых структур скальпелем. Послойно рассекаются кожные покровы и попадающие в поле операционного доступа сухожильно-мышечные ткани. Длина разреза равна примерно 10-15 см.
- Рассеченные мягкие ткани расслаивают и раздвигают, место перелома обнажается. Отломки освобождают и плотно сопоставляют друг с другом в идеально выровненной позиции.
- Следующий этап – корректная установка выбранного фиксатора по запланированной технике внедрения.
- На последней стадии сеанса прооперированное поле тщательно дезинфицируется, рана дренируется и послойно ушивается.
- Если реализованная тактика металлоостеосинтеза предусматривает гипсовую иммобилизацию, на ногу накладывают гипс.
Обязательно сразу после хирургии назначается интенсивный курс антибиотикотерапии, поскольку биологические структуры подвергались масштабной и глубокой инвазии. Также врач назначает лекарственные препараты против боли и для улучшения венозно-сосудистой системы. Активизировать пациента необходимо на самых ранних послеоперационных сроках во избежание развития серьезных застойных и атрофических явлений в организме. Операционные швы снимаются приблизительно спустя 12 суток.
Видео процедуры
Осложнения и реабилитация
Известно, что первый остеосинтез в России был выполнен еще в 1805 году хирургом-ортопедом Е.О. Мухиным. Этот год положил начало для более глубоко изучения метода, совершенствования техники операции, открытия новых изобретений для фиксации, модернизации старых ортопедических конструкций. Многолетние труды не одного поколения специалистов, в том числе настоящего времени, посвящены вопросу повышения эффективности операции и снижения высокого количества неблагополучных исходов.
Однако, к глубокому сожалению, слишком высокий процент неудовлетворительных результатов так до сих пор остается актуальной и серьезной проблемой, как и 200 с лишним лет назад. Наиболее частыми осложнениями остеосинтеза, проведенного на шеечной части бедренной кости, являются:
- несращение костных фрагментов;
- асептический некроз тазобедренной головки;
- инфицирование, абсцесс раневой области;
- нестабильность фиксации, разобщение отломков;
- формирование ложного сустава;
- внутреннее кровоизлияние;
- остеомиелит бедренной кости;
- застойная пневмония, эмболия;
- тромбоз глубоких вен конечности;
- артрит, артроз тазобедренного сустава.
Предельно значимо, чтобы риски опасных для жизни и трудоспособности последствий минимизировать, четко придерживаться плана реабилитации. Программу восстановления назначает хирург и врач по физической реабилитации. Специалисты своим подопечным прописывают:
- лечебную физкультуру, состоящую из пассивных и активных упражнений, занятий на тренажерах для повышения тонуса мышц конечности и всех отделов опорно-двигательного аппарата;
- ортопедический режим (щадящая нагрузка на больную ногу, ограничение определенных видов движений, передвижение на костылях, др.);
- дыхательную гимнастику для нормализации и поддержки легких;
- физиотерапию (электрофорез, ультразвук, магнитотерапию и пр.);
- лечебные ванны на основе рапы, сероводорода, хвои и др.;
- обертывания парафином;
- массаж для улучшения местного кровотока и оттока лимфы, против отеков, пролежней и легочного застоя;
- плавание в бассейне, аквагимнастику и т. д.
На полное восстановление уходит ориентировочно 12 месяцев. Именно к этому времени можно считать процессы регенерации и репарации костной ткани окончательно завершенными.
Источник
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Виды переломов
Перелом ТБС – это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
Анатомия.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы.
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии – длинные доски или палки. Если у больного имеется кровотечение – ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Травмы бедренной кости
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС.
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте – в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Вертельные, межвертельные и подвертельные виды
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
Подвертельный перелом.
Деструкция вертлужной впадины
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины – автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Многооскольчатый перелом.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
Травмы в младшей возрастной группе
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Остеосинтез.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
Разновидность остеосинтеза.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости – у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
Особенности пожилого возраста
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
После остеосинтеза у пожилых людей могут развиваться осложнения. Частота несращений переломов с последующей резорбцией шейки бедра и формированием ложного сустава составляет 18-40%. Асептический некроз головки бедренной кости возникает у 17-25% пациентов.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний – тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования – замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой—либо сторонней помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Эндопротезирование как метод лечения
Из-за плохого кровоснабжения и остеопороза у пожилых людей практически все переломы срастаются плохо. Более того, вживление металлических штифтов или пластин активизирует процессы остеолиза – разрушения костной ткани. В результате после внутреннего остеосинтеза состояние многих пациентов лишь усугубляется.
В наши дни наиболее эффективным методом лечения переломов ТБС является эндопротезирование. Замена фрагментов тазобедренного сустава искуственными имплантами обеспечивает ранний подъем с постели, позволяет существенно сократить период реабилитации и восстановить опорную функцию нижней конечности. Это, в свою очередь, дает возможность избежать жизненноопасных осложнений, от которых многие пожилые люди гибнут в первый год после травмы.
Фиксация компонентов протеза с помощью специального цемента обеспечивает их надежное крепление к поверхностям остеопорозных костей.
Как показала практика, тотальное эндопротезирование при переломах шейки бедра дает благоприятные результаты в 90% случаев. Это значит, что полная замена тазобедренного сустава намного эффективней внутреннего и наружного остеосинтеза.
Показания и противопоказания
Замену тазобедренного сустава врачи рекомендуют всем пациентам старше 70 лет с переломами и ложными суставами шейки бедра. Также эндопротезирование выполняют всем больным, у которых развился асептический некроз головки бедренной кости. Плановую замену ТБС могут выполнять пациентам с деформирующими остеоартрозами и коксартрозами III степени. Показанием к операции также являются опухолевые процессы в области тазобедренного сустава.
Противопоказания к эндопротезированию:
- тяжелая сердечная недостаточность и нарушения сердечного ритма;
- хроническая дыхательная недостаточность ІІ-ІІІ степени;
- неспособность человека самостоятельно передвигаться;
- воспалительный процесс в области тазобедренного сустава;
- наличие несанированных очагов хронической инфекции в организме;
- перенесенная в прошлом генерализированная инфекция (сепсис);
- отсутствие костномозгового канала в бедренной кости.
При наличии противопоказаний выполнять операцию по замене тазобедренного сустава опасно. Из-за тяжелых заболеваний сердечно-сосудистой или дыхательной системы больной может попросту не перенести наркоз. Наличие инфекции в суставной полости или в любой другой части тела может привести к развитию гнойно-воспалительных осложнений в послеоперационном периоде. А неспособность пациента передвигаться без сторонней помощи очень сильно затруднит реабилитацию.
Остеосинтез шейки бедра или эндопротезирование?
Длительность реабилитации после внутреннего остеосинтеза составляет в среднем 12 месяцев, после эндопротезирования – 5-6 месяцев. В раннем послеоперационном периоде всем пациентам, которые перенесли операцию на ТБС, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений.
Пациенты после остеосинтеза находятся на постельном режиме в течение первых 3-5 дней. После этого им разрешают двигать конечностью и вставать с постели. Позже больным назначают массаж, физиотерапевтические процедуры, ЛФК, плаванье в бассейне. Физиотерапия при переломах ТБС помогает улучшить кровообращение в области сустава и тем самым ускорить выздоровление. Фиксирующие пластины или штифты удаляют лишь после полного срастания перелома и восстановления функциональной активности сустава. Как правило, это происходит через 12-18 месяцев после хирургического вмешательства.
В случае эндопротезирования восстановительный период длится намного меньше. При помощи медицинского персонала человек может вставать с постели уже на второй день после операции. Вскоре он начинает передвигаться самостоятельно, с помощью костылей или специальных ходунков. Еще через 2-3 месяца он может от них отказаться. При выполнении всех рекомендаций врача и правильной реабилитации больной возвращается к привычному образу жизни уже через полгода.
Источник
