Смещение отломков перелом стопы
Второй основной рентгенологический симптом перелома, а именно смещение отломков, имеет большее диагностическое значение, чем наличие линии перелома. Строго говоря, перелом кости может стать рентгенологически определяемым только в том случае, когда налицо смещение — хотя бы самое ничтожное, в пределах долей миллиметра.
Смещение отломков есть решающий практический признак перелома, ибо смещение в пределах одной кости мыслимо лишь при нарушенной целости этой кости. Правда, смещение может иметь место и при псевдартрозе, но отличие между свежим переломом и ложным суставом с элементарной легкостью проводится анамнестически, клинически и на основании других рентгенологических признаков. Поэтому и в тех случаях, где на рентгенограмме обнаруживается несомненное смещение отломков, а сама линия перелома не видна, диагноз перелома может считаться установленным без сомнений.

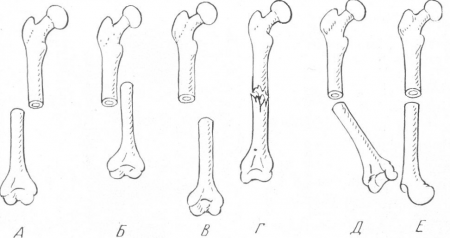
Рис. 18. Схема различных видов смещения отломков. А — боковое смещение; Б — продольное смещение с захождением отломков; В — продольное смещение с расхождением отломков; г— продольное смещение с вклинением отломков; Д — угловое смещение; Е — периферическое смещение.
Отломки могут сместиться в различных плоскостях (рис. 18), смещение может быть : А — боковое, Б, В, Г — продольное, причем в случае Б отломки могут заходить один задругой, В — расходиться и Г — вклиниться один в другой. Смещение может происходить Д — под углом (угловое смещение), и, наконец, Е — с поворотом по окружности, периферическое смещение.
Боковое смещение (рис. 18, А) происходит часто. Оно легко узнается на снимке по штыкообразному положению отломков, а при небольших степенях — по тому признаку, что прямая линия, проведенная через корковый слой одного из отломков, проходит за линию перелома либо по костномозговому каналу второго отломка — неполное боковое смещение, либо по мягким тканям, оставаясь параллельной длинной оси второго отломка — полное боковое смещение. Снимок дает правильное представление о степени бокового смещения только в том случае, когда плоскость смещения параллельна плоскости рентгеновской пленки, или, другими словами, когда центральный луч перпендикулярен к плоскости смещения. При обратных условиях небольшое боковое смещение остается просмотренным; значительное смещение еще может быть распознано, так как контуры отломка, лежащего ближе к пленке, резче, чем контуры другого отломка, стоящего ближе к аноду (рис. 19).
Рентгенологическая картина продольного смещения зависит в первую очередь от того, в каком направлении подлиннику кости смещены отломки — с расхождением, с захождением или с вклинением. Продольное смещение с захождением (рис. 18, Б) встречается довольно часто при переломах диафизов больших трубчатых костей. Рентгенологическое заключение безошибочно лишь в том случае, когда на снимке отломки лежат рядом. Если же снимок произведен в такой проекции,
что концы отломков расположены по ходу центрального луча один за другим, то их тени накладываются друг на друга, сливаются, происходит так называемая суперпозиция теней с увеличением интенсивности тени в 2 раза. Поэтому, имея перед собой один единственный подобный снимок цилиндрической кости, рентгенолог не может исключить вклинения отломков. При переломах плоских костей, например лопатки, суперпозиция отломков имеет большое диагностическое значение, так как сама линия перелома в виде просветления не видна, она дает только полоску затемнения, и смещение служит собственно единственным рентгенологическим симптомом перелома (рис. 20, 87).
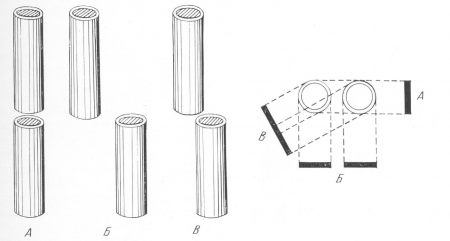
Рис. 19. Схема бокового смещения отломков в рентгеновском изображении. А — отломки смещены в плоскости, перпендикулярной к пленке; в этой проекции смещение рентгенологически не определяется; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает истинное представление о характере и степени смещения; В — промежуточное положение, неправильно ориентирующее исследователя.
Определение продольного смещения с расхождением отломков (см. рис. 18, В) — это всегда самая легкая задача для рентгенодиагностики. Этот вид смещения встречается редко, он характерен для переломов надколенной чашки, локтевого отростка локтевой кости, одного из вертелов бедра и различных костных выступов, к которым прикрепляются сильно сокращающиеся мышцы. Попадается диастаз отломков иногда и при переломах плечевой кости, где сказывается действие силы тяжести дистальной части конечности, или при применении слишком большого вытяжения. При любом обычном положении исследования рентгенограмма дает точное представление о степени смещения.
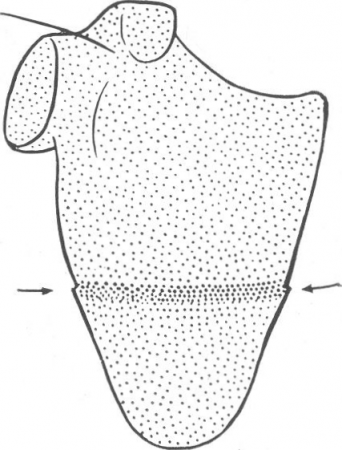
Рис. 20. Перелом лопатки. Продольное и боковое смещение с захождением отломков является единственным симптомом перелома. Линия перелома видна как полоска затемнения.
Вклиненные (вколоченные, импактированные, имплантированные) переломы (см. рис. 18, Г) встречаются главным образом близ суставных концов длинных трубчатых костей. Как правило, крепкий корковый слой диафиза врезывается в эпифизарное губчатое вещество, вызывая подчас большое разрушение костных балок. Типичные места для вклинения отломков — это шейка бедра, верхний конец плеча, дистальный эпифиз лучевой кости, проксимальный эпифиз первой пястной кости и т. д. Некоторые авторы, как, например, К. Ф. Вегнер, проводят резкую грань между „вклиненными” и „сколоченными” переломами; при вклиненном переломе один из отломков разрушен, расколот на несколько частей, при сколоченном же переломе непременным условием является шероховатая поверхность обоих отломков, вследствие чего отдельные зубцы и выступы сцепляются друг с другом, и отломки фиксированы.
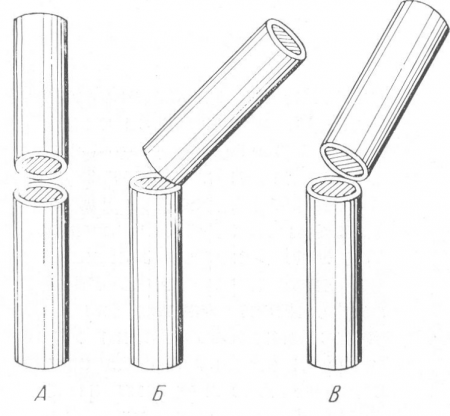
Рис. 21. Схема углового смещения отломков в рентгеновском изображении. А — отломки лежат в плоскости, перпендикулярной I? пленке; смещения не видно; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает правильное представление о характере и степени смещения; В — промежуточное положение, показывающее на рентгенограмме меньшее смещение, чем в действительности.
Вколоченные переломы могут представлять значительные трудности при клинической диагностике, так как основные симптомы перелома (подвижность в пределах кости, боли, нарушение функции, крепитация, припухлость и пр.) могут отсутствовать. Поэтому рентгенологическое исследование является здесь особенно ответственным. Рентгенодиагностика не трудна, если на снимке видна линия перелома или если имеется еще другое смещение, кроме вклинения, хотя бы и самое незначительное. Нередко, однако, линия перелома в губчатом веществе не видна, а всякое другое смещение отсутствует; в этих случаях распознавание вклиненного перелома и рентгеновыми лучами представляет нелегкую задачу. Единственным рентгенологическим симптомом вклинения может иногда служить деформация кости, как, например, варусная деформация при переломе шейки бедра.
Угловое смещение (см. рис. 18,Д) — это наиболее частый вид смещения, и он происходит при всевозможных переломах. Оси отломков образуют угол, величина которого колеблется в широких пределах, от нескольких градусов до почти прямого угла. Длинная ось одного из отломков, продолженная за линию перелома, при этом проходит мимо длинника другого отломка. Рентгенограмма дает истинное представление о направлении угла и о его размерах только в том случае (рис. 21), если центральный луч идет перпендикулярно к той плоскости, в которой лежат смещенные под углом отломки и которая параллельна плоскости пленки. Если же отломки лежат в плоскости центрального луча, то смещение под углом не видно совсем или же едва только намечается по одному вторичному признаку. Этот косвенный рентгенологический симптом выражается в том, что резкость контуров отломков нарастает по направлению к линии перелома, когда верхушка угла смотрит в сторону пленки, или же, наоборот, когда более резко контурируются в случае направления угла смещения вверх эпифизарные концы трубчатой кости. Таким образом, если на одном снимке определяется большое смещение под углом, а на втором снимке, произведенном в плоскости, перпендикулярной к плоскости первого снимка, углового смещения не видно совсем, то, значит, первый снимок показывает максимальную, т. е. истинную величину угла. Если же угловое смещение обнаруживается на обоих снимках, то рентгенограммы.
Если угловое смещение обнаруживается на обоих снимках, то рентгенограммы показывают промежуточную, какую-то среднюю степень смещения, и истинное смещение отломков на самом деле еще больше, чем это видно на каждой рентгенограмме в отдельности. Этот вид смещения всегда имеет важное клиническое значение, и даже небольшое угловое смещение, особенно вблизи суставов, должно быть в протоколе рентгенологического исследования подчеркнуто (рис. 22).
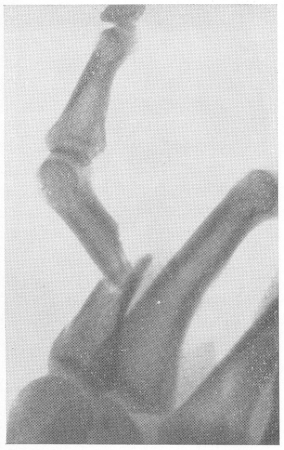
Рис. 22. Резко выраженное угловое смещение отломков при переломе диафиза основной фаланги одного из пальцев руки. Всякое угловое смещение, даже самое незначительное, требует исправления.
Смещение по периферии (рис. 18, Е), наконец, также встречается часто, почти при всех переломах конечностей, причем вокруг длинной оси конечности обычно поворачивается дистальный отломок. Таково, например, характерное периферическое смещение при переломах диафиза бедра, когда надколенник и передний конец стопы смотрят наружу, и поэтому по одному виду нижних конечностей на носилках под одеялом опытный травматолог правильно оценит положение. Рентгенодиагностика этого вида смещения является простым делом в том случае, если на снимке видны оба эпифизарных конца длинной трубчатой кости с характерными опознавательными образованиями; поворот кости обнаруживается по косому или боковому рисунку одного суставного конца кости при неизмененной картине другого эпифиза. Вообще, смещение по периферии легче узнать, если линия перелома находится вблизи сустава. Просматривается же этот, наиболее трудный для рентгенологического исследования вид смещения в том случае, если снимок произведен на небольшой пленке, захватывающей только небольшую область перелома, в особенности же если переломана трубчатая цилиндрическая кость. Поэтому в принципе прав Г. А. Зедгенидзе, когда он выставляет требование всегда производить рентгенологическое исследование при переломах костей так, чтобы на снимках были захвачены обязательно оба соседних с переломом сустава и прилегающие к ним кости, т. е. когда он распространяет на рентгенологическое исследование общеизвестный принцип фиксации отломков при их лечении. Периферическое смещение и степень его определяются клинически и проще и точнее, чем рентгенологически.
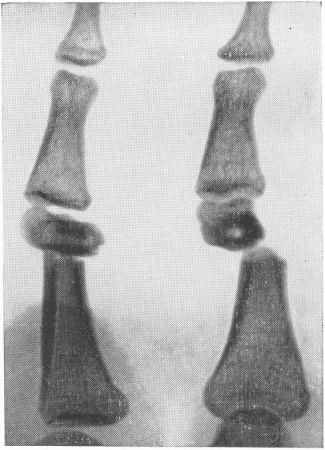
Рис. 23. Т-образное смещение отломков при поперечном переломе диафиза основной фаланги пальца руки.
Практически смещение отломков происходит при переломах не в одной плоскости, а в нескольких, т. е. имеется комбинация различных только что описанных элементарных видов смещения. Так, например, продольное смещение с захождением отломков невозможно без бокового смещения. При переломе диафиза может одновременно быть и боковое, и угловое, и продольное, и периферическое смещение отломков. Примером значительного комбинированного смещения может служить Т-образное смещение, когда один из отломков „сидит верхом”, т. е. своим корковым слоем упирается в конец другого отломка (рис. 23). Для типичных переломов в определенных местах костей в зависимости от механизма происхождения перелома и натяжения мышц, как известно, типичным является и характер смещения. Наиболее резкие смещения отломков наблюдаются при огнестрельных переломах. При описании смещения в заключении в каждом отдельном случае лучше не следует пользоваться словами „большое”, „небольшое”, „значительное” и пр.; здесь в особенности подобные выражения слишком субъективны и ведут к недоразумениям, поэтому необходимо давать точные цифры — число градусов, измеренное простым гониометром при угловом смещении, сантиметры и миллиметры при других видах, а также, само собой разумеется, направление смещения (в анатомических выражениях — дистально, в латеральном направлении и т. д.).
Для правильной оценки смещения отломков с клинических позиций голая рентгенологическая характеристика совершенно недостаточна. Рентгенолог должен вкладывать и в это дело, как во всех областях клинической рентгенодиагностики, компетентное знание клиники травматических повреждений. Ведь некоторые, совсем небольшие смещения при одних переломах могут давать очень плохие клинические исходы и поэтому обязательно требуют немедленного исправления, между тем как при других переломах грубые и бросающиеся в глаза смещения отломков относительно безразличны для будущей функции, поэтому вполне терпимы и исправлению совсем не подлежат.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Переломы костей стопы встречаются относительно часто и составляют около 25-30% всех переломов. Возникают они в большинстве случаев в результате прямой травмы и поэтому в 74% случаев (по И. Л. Крупко) локализуются в области пальцев стопы, в 22% — в области плюсны. Реже встречаются переломы костей заплесна.
- Перелом надпяточной кости
- Переломы пяточной кости
- Переломы переднего ряда костей заплесна
- Переломы костей плюсны
- Переломы фаланг пальцев
Перелом надпяточной кости
Переломы надпяточной кости бывают достаточно редко и составляют около 0,5% переломов костей стопы. Чаще всего встречаются переломы шейки надпяточной кости, реже — ее тела и очень редко — заднего отростка. Возникают они, как правило, вследствие непрямой травмы — падения с высоты на стопы.
При падении с переразогнутой стопой шейка надпяточной кости упирается в передний суставной край большеберцовой и по типу срезание ломается в месте приложения силы. При этом шейка может ломаться без смещения или со смещением головки надпяточной кости вперед, редко — с вывихом ее тела назад. При падении на согнутую стопу задний край большеберцовой кости ломает задний отросток надпяточной кости. Если сила действует на стопу по оси конечности, возникает перелом или компрессия тела кости.
Симптомы. При осмотре видна припухлость голеностопного сустава вследствие гемартроза и реактивного отека, иногда — подкожное кровоизлияние на внутренней поверхности сустава, гибочное положение стопы с варусным отклонением ее при переломах шейки. При пальпации — локальная боль в области суставной щели и шейки надпяточной кости, по бокам пяточного сухожилия — при переломе заднего отростка. Боль резко увеличивается во время постукивания по пятке и движений стопой.
При вывихах части тела надпяточной кости назад его можно пропальпировать. Значительно увеличивается боль при разгибании большого пальца стопы, который в этих случаях изогнутый вследствие натяжения смещенных отломков сухожилия его длинного разгибателя. Клинически иногда трудно установить диагноз перелома надпяточной кости, поскольку эти симптомы характерны также для других повреждений и переломов голеностопного сустава. Поэтому в этих случаях следует провести рентгенографию в двух проекциях. Для дифференциальной диагностики перелома заднего отростка надпяточной кости и сесамовидных косточек треугольной формы прибегают к сравнительной рентгенографии второй стопы.
Лечение. При переломах надпяточной кости без смещения отломков накладывают гипсовую повязку-сапожок от коленного сустава до кончиков пальцев стопы под углом 90 ° к оси голени. Срок фиксации 6—8 недель, а при переломе заднего отростка — 3 недели. Больные ходят на костылях, не нагружая ноги.
После снятия повязки назначают комплекс физио- и бальнеотерапевтических процедур и нагрузки стопы в обуви с супинатором. Срок нетрудоспособности 2 мес, а при переломе заднего отростка — 6 недель.
При переломе шейки надпяточной кости со смещением отломков репозицию проводят под наркозом. Помощник создает противовес, а хирург одной рукой удерживает пятку, а второй — вытягивает стопу по оси и резко сгибает, одновременно нажимая пальцами на выступающий дистальный отломок — головку. При таком положении стопы накладывают гипсовый сапожок, который заменяют через 1,5 мес после вывода стопы с эквинуса до 90 °.
В связи с тем что довольно часто после спадения отека возникает повторное смещение, целесообразно после одномоментной ручной репозицией фиксировать отломки через кожу и сустав 2-3 спицами Киршнера, проведенными со стороны головки. Выбрасывают спицы через 3 недели за концы, выступающие над повязкой. После снятия повязки назначают дозированную нагрузку, ЛФК, массаж, теплые ванночки, парафиноозокеритотерапию т.д. В течение года пользуются ортопедической обувью. Срок нетрудоспособности 3,5—4 мес.
При переломах тела надпяточной кости накладывают такой же гипсовый сапожок сроком на 2-3 мес (в зависимости от степени различия косточных фрагментов). Поскольку гипсовая повязка не исключает возможности микродвижений в переломе, отломки фиксируют спицами Киршнера, проведенными через кожу.
При переломах, которые сопровождаются задним вывихом отломка надпяточной кости, проводят операцию без попытки вправить вручную. Во время операции фиксируют отломки спицами Киршнера или алоштифтом. Последующее лечение проводят в гипсовой повязке, как и в предыдущем случае.
Если возникает асептический некроз заднего фрагмента тела кости, чаще всего применяют стабилизирующие операции, но наиболее перспективным считают эндопротезирование. Астрагалектомия недопустима, так как ведет к тяжелой инвалидности.
Больных с изолированными переломами заднего отростка надпяточной кости лечат с помощью гипсовой повязки или обычного бинтования в течение 2—3 недель. Независимо от вида сращения (фиброзного или костного) работоспособность восстанавливается через 1 месяц.

Переломы пяточной кости
Переломы пяточной кости чаще всего возникают при падении с высоты на пятки. Одновременно бывают переломы обеих пяточных костей вместе с другими костями скелета (голени, стопы, таза и т.д.). Чрезвычайно редко (преимущественно у подростков) встречаются отрывные переломы пяточного бугра в месте крепления пяточного сухожилия. При прямой травме могут возникать различные переломы, включая раздробление кости (горизонтальные, «клюв утки» и т.п.).
Различают продольные, поперечные (вертикальные), внесуставные и внутрисуставные переломы опоры надпяточной кости, пяточного бугра и тела пяточной кости.
Характер и степень смещения отломков зависят от того, силы, действующей во время травмы, тяги пяточного сухожилия и коротких сгибателей пальцев стопы. При тяжелых переломах пяточной кости исчезает свод стопы, пяточный бугор смещается вверх, возникает инконгруентность суставных поверхностей. Наиболее благоприятными являются краевые (изолированные) переломы пяточного бугра и опоры надпяточной кости. Краевые переломы пяточной кости, как правило, не сопровождаются значительным смещением отломков, за исключением пяточного бугра, который может смещаться вверх.
Симптомы. При осмотре больной не может нагрузить ноги, участок пятки опухлый, с кровоизлияниями, особенно по внутренней поверхности, может быть боковое отклонение или поднят пяточный бугор. Высота продольного свода стопы уменьшена. При пальпации — локальная боль, резко увеличивается при легком постукивании по пятке. При изолированных краевых переломах клинические симптомы слабо выражены. Характер перелома и степень смещения отломков уточняют рентгенологически в двух проекциях, а для выявления перелома опоры надпяточной кости нужно специально вкладывать стопу.
Лечение. При переломах пяточной кости без смещения отломков накладывают гипсовый сапожок, хорошо отмоделировав свод стопы. Через 10 дней делают рентгенологический контроль сопоставление отломков. Гипсовую повязку снимают через 4—6 недель.
При горизонтальных переломах пяточной кости, внесуставных вертикальных, поперечных переломах опоры и холма со смещением отломков применяют:
1) одномоментную ручную репозицию с наложением гипсового сапожка;
2) скелетное извлечения на шине Белера за смещенным вверх костный фрагмент (горб);
3) аппаратный метод репозиции и фиксации отломков.
Сиюминутную ручную репозицию проводят под наркозом тракцией по оси голени пальцами одной руки за пяточный бугор или дугу, в которой закреплена спица Киршнера, проведенная через поднятый вверх горб, второй рукой — за дистальный отдел стопы, удерживая стопу в эквинусном положении при согнутой в колене голени для ослабления мышц. Помощники накладывают гипсовую циркулярную повязку от средней трети бедра до кончиков пальцев, хорошо отмоделировав свода стопы.
Если используется тяга за спицу в дуге, накладывают гипсовый сапожок до коленного сустава, поскольку загипсованная спица не даст сместиться отломки вверх. Через 3 недели извлекают спицу, а через 6—7 недель снимают гипсовую повязку. Разрешают дозированную нагрузку стопы в обуви с супинатором и проводят физиотерапевтическое и бальнеологическое лечение. Нетрудоспособность восстанавливается через 2,5—3 мес после травмы.
Сопоставить отломки можно и с помощью системы скелетного вытяжения на шине Белера за проведенную таким же образом спицу Киршнера. Не снимая извлечения, через 3—4 недели накладывают гипсовый сапожок, моделируя свода стопы, и после рентгенологического контроля его снимают. Последующее лечение, как и в предыдущем случае.
За последние годы при сложных переломах пяточной кости со смещением отломков (особенно внутрисуставных), которые не поддаются одномоментной репозиции, применяют компрессионно-дистракционные аппараты с приставками. Проведением корректирующих спиц Киршнера с опорными шариками удается репонировать отломки и удержать до времени их сращения. После этого проводят комплекс восстановительной терапии.
При неправильном сращении и экзостозах пяточной кости проводят восстановительные операции (корректирующую остеотомию, взбивания экзостозов т.п.), а при боли вследствие деформирующего артроза — подтаранный артродез. После переломов пяточной кости больные должны постоянно в течение года пользоваться супинаторами.
Переломы переднего ряда костей заплесна
Переломы лодочно-, кубо- и клиновидных костей возникают, как правило, вследствие прямой травмы — падения на ногу груза. Переломы ладьевидной кости могут быть и вследствие непрямой травмы — при чрезмерном сгибании стопы она сжимается и ломается горизонтально с вывихом костного фрагмента вперед. При резком сокращении задней большеберцовой мышцы отрывается ее бугристость в месте прикрепления сухожилия. Значительное смещение отломков при переломах указанных костей, как правило, не бывает, но они ослабляют продольное свода стопы.
Симптомы. При осмотре обнаруживают припухлость стопы, подкожное кровоизлияние в месте удара. При пальпации — локальная боль. Можно прощупать подвывихнутый фрагмент ладьевидной кости. Боль увеличивается при движении дистальным отделом стопы (когда пятую фиксировать) или при осевой нагрузке плюсны. Локализацию перелома уточняют рентгенографически в двух или трех проекциях (при отрыве бугристости). Иногда сесамовидную косточку в этой области стопы воспринимают как перелом бугристости. Поэтому для дифференцировки нужно сделать сравнительную рентгенографию второй стопы. Бывают случаи, когда не выявляют перелома клиновидной кости, поэтому иногда приходится повторять рентгенографию в другой проекции.
Лечение. Если нет смещения отломков костей заплесна, накладывают гипсовую повязку-сапожок с хорошо отмоделированным продольным сводом стопы сроком на 3 недели. Затем проводят физиотерапевтическое и бальнеологическое лечение. Срок нетрудоспособности 4-5 недель. Обязательно носят обувь с супинаторами течение года.
При подвывихе и смещении отломков ладьевидной кости выше головки надпяточной кости его вправляют под местной анестезией. Проводят тракцию по оси и сгибание дистального отдела стопы, а двумя пальцами нажимают на выступающий фрагмент и вправляют его. После вправления стопу переводят в среднефизиологическое положение. Но поскольку подвывих имеет тенденцию повторяться, лучше сразу после репозиции зафиксировать отломок к головке надпяточной кости двумя или одной спицей Киршнера, проведенной через кожу, и наложить гипсовый сапожок. Спицы снимают через 3—4 недели, а гипсовую повязку — через 2,5—3 мес. Затем проводят восстановительную терапию. Работоспособность восстанавливается через 3—4 мес после травмы.
При отрывных переломах бугристости ладьевидной кости накладывают гипсовый сапожок, прижимая место перелома и моделируя свода стопы. Срок фиксации 5—6 недель, после чего назначают физиотерапевтическое и бальнеологическое лечение, массаж и ЛФК. Работоспособность восстанавливается через 2—2,5 мес.
При неудачном закрытом вправлении подвывиха отломка ладьевидной кости или ее бугристости под наркозом проводят открытую репозицию и фиксацию смещенного костного фрагмента. Бугристость достаточно подшить через кость в ее ложе лавсановой нитью без фиксации спицей Киршнера. Последующее лечение — как указывалось ранее.
Переломы костей плюсны
Кости плюсны обычно ломаются при прямой травме — нажатии или ударе тяжелым предметом. Бывают переломы одной или одновременно нескольких костей. Чаще переломы возникают в области диафиза и шейки кости плюсны, реже — ее основы и головки. Встречаются также отрывные переломы бугристости V плюсневой кости. При переломе одной или двух костей значительного смещения отломков не бывает, поскольку они поддерживаются соседними неповрежденными костями. Очень неблагоприятным является смещение отломков под углом, открытым как на подошву, так и на противоположную сторону, поскольку обычную обувь будет давить на выступление неправильно сросшейся кости и вызвать боль. Такое случается особенно часто при переломах шеек костей плюсны.
Симптомы и диагностика. Диагноз перелома плюсневых костей ставят на основании анамнеза и клинических проявлений, которые, в свою очередь, зависят от тяжести травмы и количества переломанных костей. Стопа опухла с кровоизлиянием на разгибательной поверхности, кожа иногда повреждена. Нагрузки стопы невозможно через боль. При пальпации — резкая локальная боль, которая увеличивается при нажатии костей по оси. Характер и локализацию перелома уточняют рентгенографически в двух проекциях.
Лечение. При переломах без смещения или с незначительным смещением отломков по ширине под местной анестезией накладывают гипсовую повязку-сапожок, хорошо моделируя как продольный, так и поперечный свод стопы. Делают рентгенологический контроль.
Гипсовую повязку сбрасывают через 5—6 недель, назначают восстановительное лечение и дозированную нагрузку стопы в обуви с супинаторами. Срок нетрудоспособности
2-3 мес, в зависимости от количества переломанных костей.
Переломаны диафизы и шейки костей плюсны со смещением отломков репонируют под местной анестезией. Тракцией по оси костей и боковой коррекцией руками удается в большинстве случаев сопоставить отломки. Особенно тщательно следует репонировать I и V кости плюсны. Однако гипсовый сапожок, особенно при косых переломах диафизов и шеек плюсневых костей, ненадежно удерживает репонированные отломки. Поэтому их фиксируют спицами Киршнера (по одной в каждую кость), которые проводят со стороны подошвы или межпальцевых промежутках через кожу и головку в диафиз кости. Накладывают гипсовую повязку—сапожок и лечат дальше так, как и при переломах без смещения.
При неудачной одномоментной репозиции и при косых переломах трех и более плюсневых костей применяют оперативное лечение или скелетное извлечения спицами за фаланги пальцев. Извлечение за мягкие ткани пальца прорезывается и дает осложнения, иногда оно бывает неэффективным.
Переломы фаланг пальцев
Переломы фаланг пальцев возникают вследствие прямой травмы. Чаще всего встречаются переломы фаланг I пальца, сопровождающиеся подногтевой гематомой. Клинические симптомы перелома подтверждают рентгенологически. При переломах фаланг II—V пальцев, как правило, смещения отломков не бывает, и поэтому достаточно зафиксировать их бинтованием с помощью нескольких слоев липкого пластыря.
Особого внимания заслуживает функционально важный ІІ палец. Кровь из подногтевой гематомы выпускают через отверстие, прожженное в ногте с помощью раскаленной на огне иголки. Обломки репонируют одномоментно, а когда есть тенденция к повторному смещению, фиксируют через кожу и сустав спицей Розова, Киршнера или иглой, проведенной с кончика пальца. Затем накладывают марлевую заднюю гипсовую лангету сроком на 3-4 недели при переломах дистальной фаланги и 4-5 недель— проксимальной. Срок нетрудоспособности 1,5-2 мес.
Источник
