Штифт при переломе лодыжки
Переломы лодыжек являются одной из наиболее частых причин обращения к травматологам-ортопедам.
Консервативное лечение методом гипсовой иммобилизации возможно в ситуации изолированных переломов наружной или внутренней лодыжек без смещения костных фрагментов и повреждения связочных структур. Даже в случаях подобных изолированных повреждений сроки иммобилизации не могут быть меньше 6 недель, что в конечном счёте значительно затрудняет реабилитацию и может приводить к более продолжительным срокам нетрудоспособности в сравнении с оперативным лечением. Плюсами консервативного лечения перелома лодыжек являются отсутсвие рисков связанных с самим оперативным вмешательством и наркозом, а также отсутсвие необходимости удалять металлофиксаторы в будущем.
Итак, подавляющее большинство переломов лодыжек требует оперативного вмешательства, при отсутсвии противопоказаний. Для планирования оперативного вмешательства и понимания взаимоотношений между различными анатомическими структурами в области голеностопного сустава и стопы, которые могут повреждаться при переломах лодыжек, существуют различные классификации. Наиболее широко распространённой в международной практике, подробной, и оценивающей все аспекты как собственно травмы, так и возможных путей её лечения является классификация АО. Вы можете найти её на сайте международной ассоциации остеосинтеза.
К сожалению данная классификация довольно сложная и громосткая, мы не будем приводить её здесь полностью, так как только её треть относящаяся к группе А выглядит примерно так:
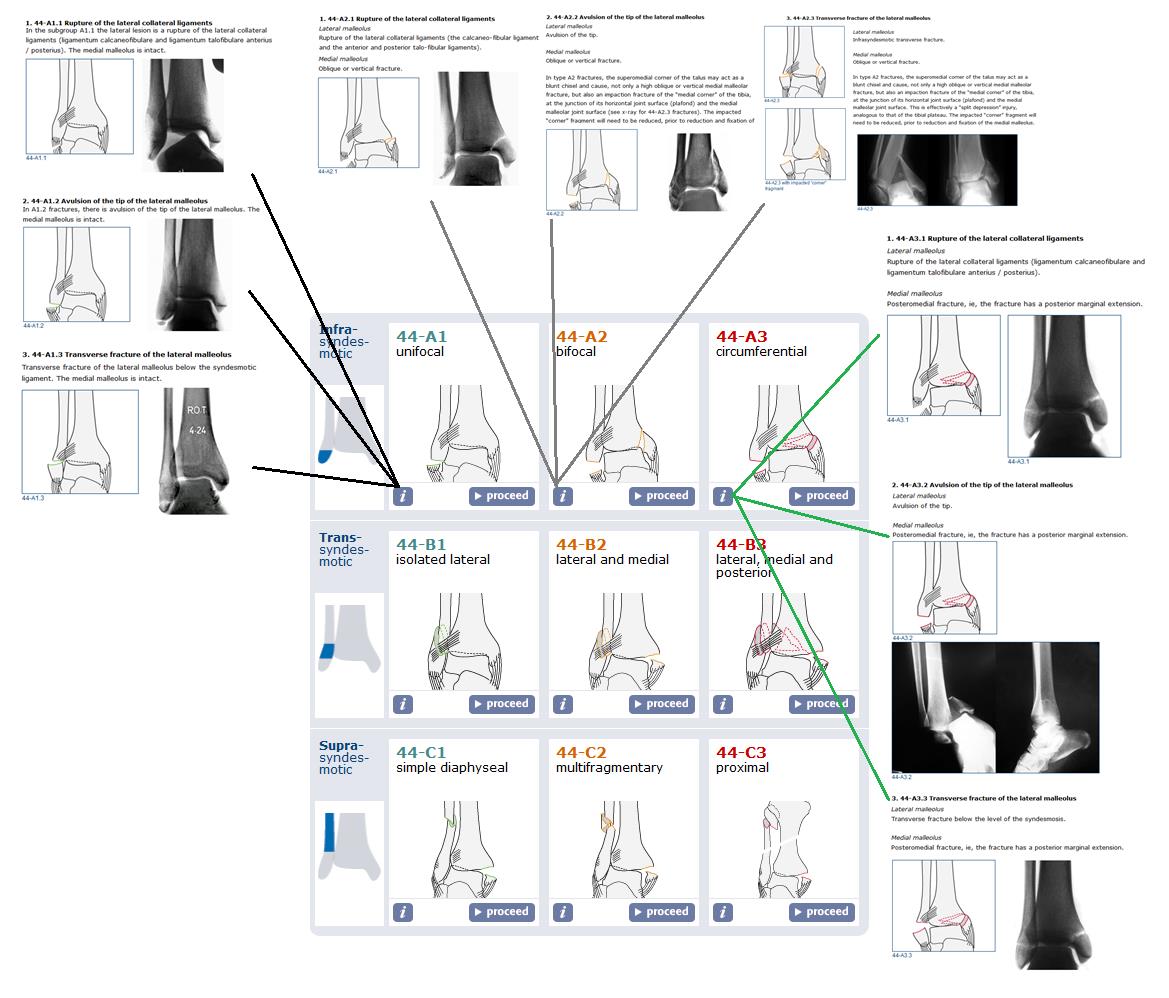
Максимально упрощая, можно свести переломы лодыжек к однодвухтрёх- лодыжечным переломам и их эквивалентам. Консервативное лечение применимо только в случае однолодыжечных переломов. При консеравтином лечении двух- и трёх-лодыжечных переломов и их эквивалентов вторичное смещение практически неизбежно, что приводит в дальнейшем к нарушению взаимоотношений между таранной костью и соответсвующих ей суставных поверхностей большеберцовой и малоберцовой костей, что в свою очередь приводит к неправильному распределению нагрузки, износу суставного хряща и формированию посттравматического артроза с грубым нарушением функции опоры и ходьбы уже в течение 1-2 лет после травмы. Именно это и объясняет возросший за последние 2 десятилетия интерес хирургов-ортопедов к данному виду травмы.
Главной целью хирургического лечения перелома лодыжек является восстановление нормального взаимоотношения костей в голеностопном суставе. Даже при смещении таранной кости кнаружи на 1 мм площадь её контакта с большеберцовым плато уменьшается на 40%. Получается что при сращении наружной лодыжки с, казалось бы, небольшим смещением в 1 мм кнаружи, на 60 % площади будет приходиться 100 % нагрузки.
Вторым важным моментом является обеспечение условий для сращения перелома за счёт плотного контакта костных фрагментов и их надёжной фиксации, предотвращающей движение отломков между собой.
Третьей целью является уход от иммобилизации. Гипсовая повязка сама по себе способна нанести значительный вред её обладателю за 6 недель, приводя к нарушению питания тканей, атрофии мышц, повышая риски тромбоза глубоких вен нижних конечностей, препятствуя движению в суставе, что в конечном счёте может приводить к его контрактуре. При правильно выполненном остеосинтезе движения в голеностопном суставе разрешаются уже на следующий день после операции. Вы можете посмотреть статью посвящённую операции при переломе лодыжки перейдя по этой ссылке.
В нашем центре мы стараемся максимально быстро и эффективно оказывать помощь пациентам с переломами любой локализации, в том числе и с переломами лодыжек. Полное предоперационное обследование и операция выполняются в течение первых 24 часов после обращения. Выписка под наблюдения травматолога поликлиники в большинстве случаев происходит уже на вторые сутки после обращения и операции. При обращении вам выполнят рентгенограммы для подтверждения диагноза, будет наложена транспортная гипсовая иммобилизация. Непосредственно перед операцией с профилактической целью вводятся внутривенно антибиотики. Возможно использование спинномозговой анестезии или эндотрахеального наркоза. С целью снижения стресса от оперативного вмешательства за 10 минут до операции вас погрузят в медикаментозный сон, проснётесь вы также через 10 минут после её окончания. Во время операции ортопедический хирург произведёт открытое сопоставление отломков с их фиксацией пластинами и винтами. После операции вам понадобятся костыли, так как полная нагрузка всё равно не рекомендуется до сращения перелома. На следующий день после операции вам выполнят перевязку, научат как правильно ходить с дополнительной опорой на костыли и какие упражнения делать для разработки движений и укрепления мышц голени, после чего вы можете быть выписаны домой.
При переломе лодыжек выполняется оперативное вмешательство называемое: открытая репозиция и внутренняя фиксация, или остеосинтез. Для доступа к сломанной кости выполняются разрезы вне проекции крупных сосудисто нервных пучков.
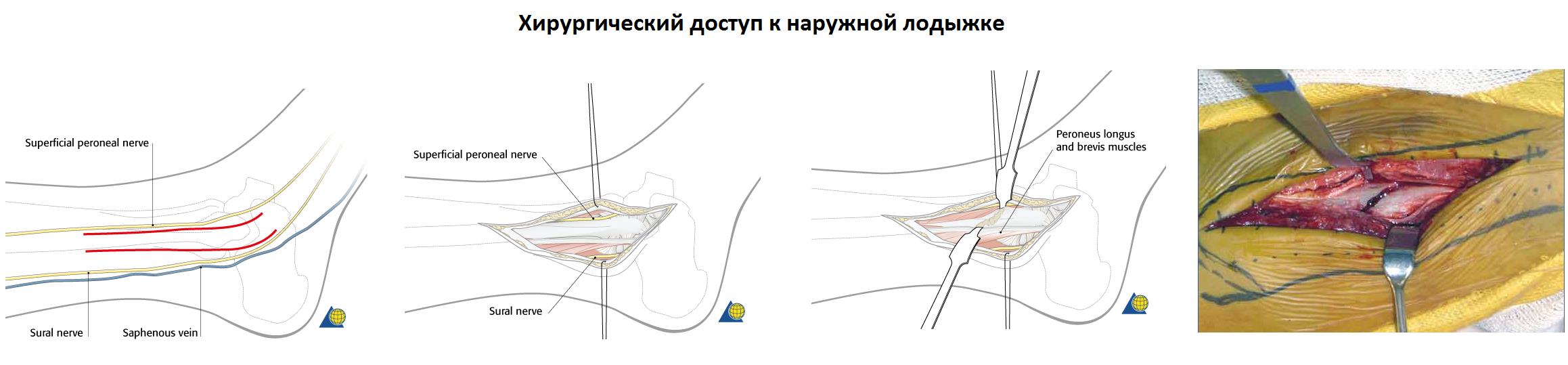
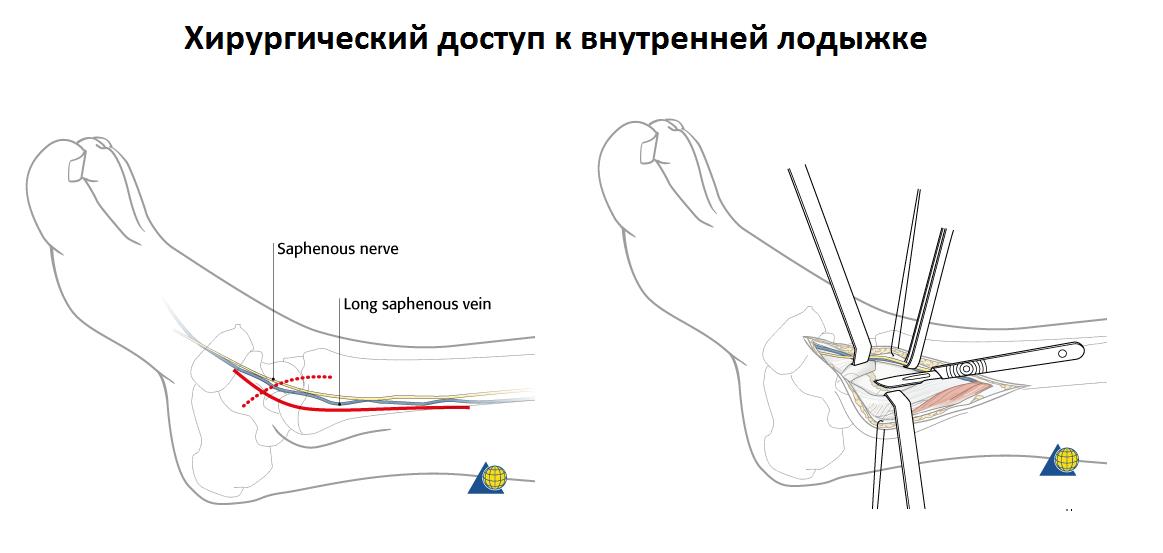
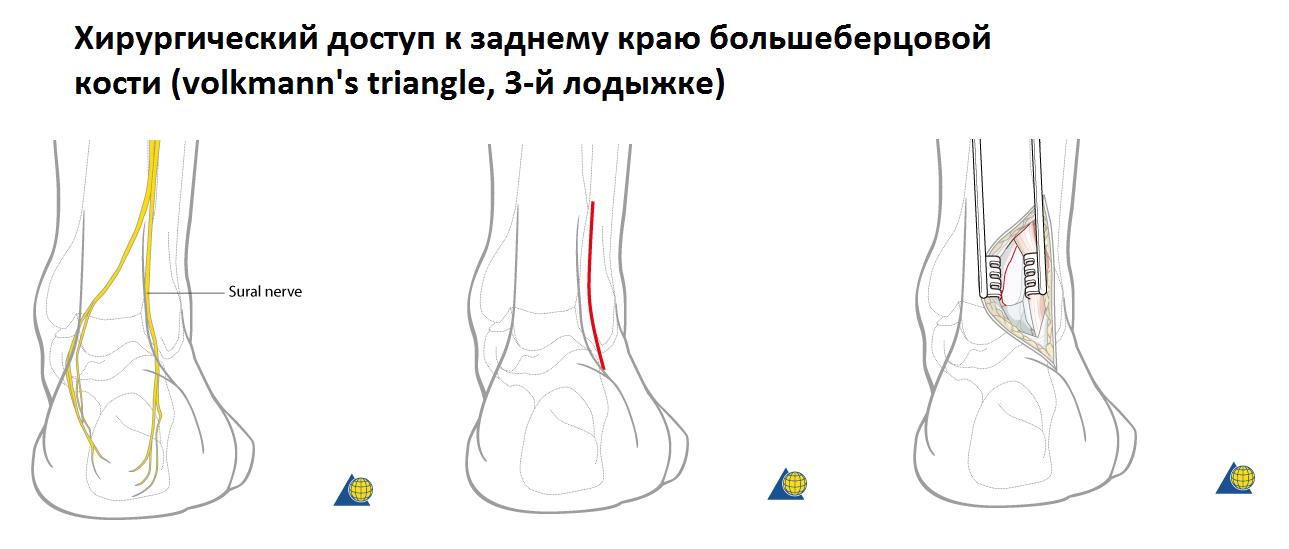
Сломанная кость обнажается, производится сопоставление костных отломков, временная фиксация при помощи костодержателей, спиц, костных цапок. Далее выполняется остеосинтез при помощи пластин и винтов. Временная фиксация удаляется.
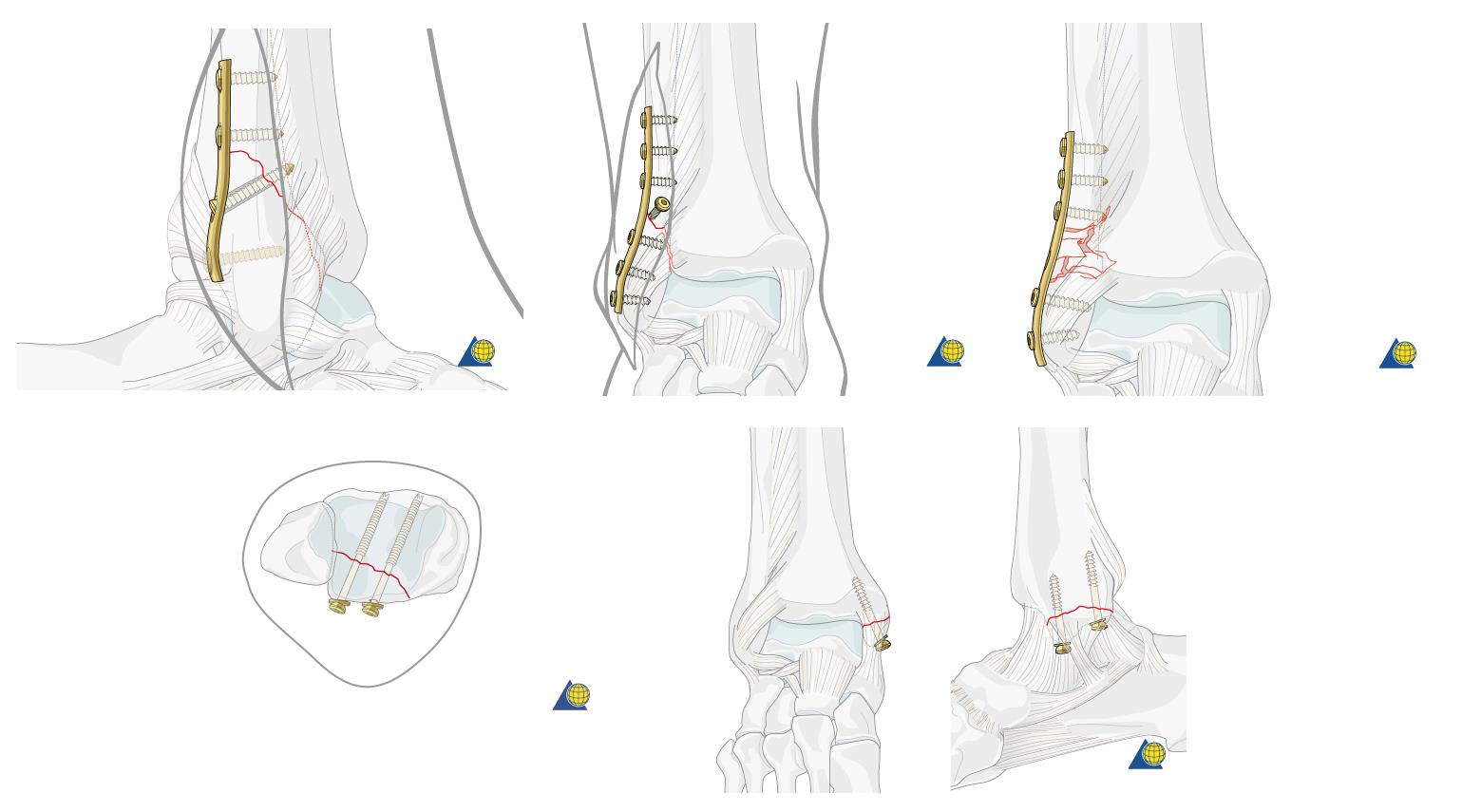
Производится гемостаз, рана послойно ушивается, накладывается асептическая повязка, эластическая компрессия.
После операции нога должна находится на возвышении, через повязку на область оперативного вмешательства укладывается лёд (лучше всего мягкая резиновая грелка наполненная льдом и холодной водой) на 30 минут каждые 3 часа. Это позволяет уменьшить отёк и боль в зоне вмешательства. После операции вам будут вводиться обезболивающие и противовоспалительные препараты. Вечером в день операции или на следующий день после операции инструктор по лечебной физкультуре обучит вас каким образом надо правильно ходить с дополнительной опорой на костыли и покажет вам упражнения которые надо будет выполнять для сохранения массы и силы мышц голени. Утром на следующий день после операции вам сделают перевязку. После этого вы можете быть выписаны под наблюдение травматолога по месту жистельства. Дома также следует продолжать использовать возвышенное положение конечности и лёд для более быстрого спадения отёка и уменьшения болей. Через 2 недели после операции вам надо будет приехать в клинику для того чтобы снять швы. Через 6 недель производится рентгенконтроль и при наличии признаков консолидации разрешается нагрузка на ногу. Обычно требуется ещё около 2 недель для того чтобы полностью восстановить функцию конечности. На этом этапе очень полезно позаниматься с инструктором по лечебной физкультуре. Форсированные(спортивные) нагрузки на ногу не рекомендуются до 6-12 месяцев после травмы.
Существует ряд осложнений характерных для любого хирургического вмешательства и для любого вида анестезии. Операция при переломе лодыжек не исключение. К ним относятся инфекция, повреждение сосудов и нервов, кровотечение, тромбоз глубоких вен. Их риск не превышает 2 % от общего числа вмешатльств.
Также существуют специфические осложнения. К ним относятся тугоподвижность голеностопного сустава, слабость мышц голени, формирование посттравматического артрозп голеностопного сустава. Эти риски в значительной степени зависят от морфологии перелома, наличия сопутсвующих заболеваний, таких как диабет, аутоимунные заболевания требующие приёма стероидных препаратов, курение.
Пластины и винты используемые в современной хирургической практики сделаны или сплава титана или хирургической стали не вызывающих реакции со стороны организма. Их удаление показано в случаях когда они вызывают раздражение мягких тканей за счёт механического их повреждения, в случаях инфекционных осложнений, а также при настойчивом желании пациента. Также зачастую требуется удаление позиционного винта через 6-8 недель при фиксации межберцового синдесмоза. Полное удаление металлофиксаторов при переломе лодыжек рекомендуется не ранее 12 месяцев после операции.
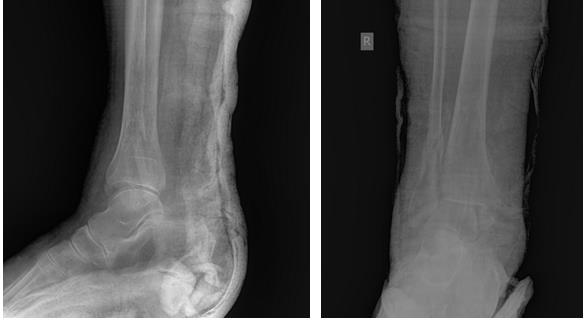
Пациентка Т. 80 лет. Травма за 3 недели до обращения, получила перелом обеих лодыжек правой голени со смещением, подвывихом стопы кнаружи. Обратилась в РТП, выполнена рентгенография, наложена гипсовая повязка. В связи с сохраняющимся выраженным отёком и болевым синдромом обратилась в клинику К+31.

На рентгенограммах в гипсе определяется значительный подвывих таранной кости кнаружи, консолидирующийся перелом нижней трети малоберцовой кости.
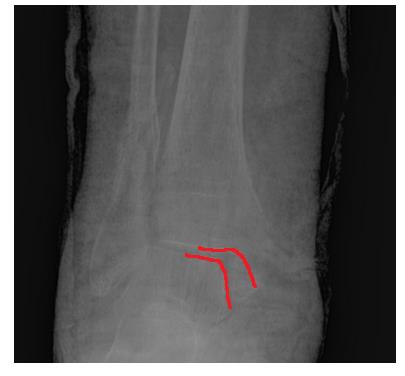
В день обращения пациентка послоностью обследована, проведено оперативное лечение, открытая репозиция, остеосинтез перелома нижней трети малоберцовой кости пластиной, внутренней лодыжки винтом, внутренняя лодыжка дополнительно фиксирована анкерным фиксатором.
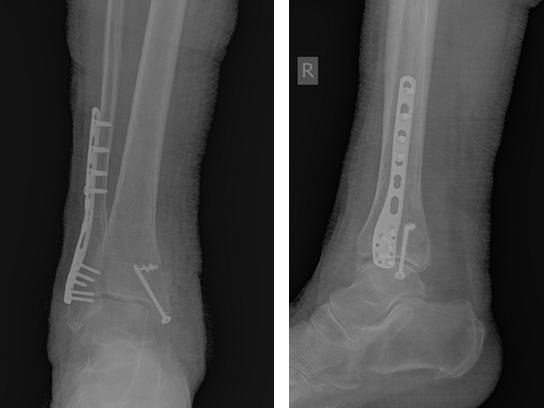
На контрольных рентгенограммах после операции положение отломков, металлофиксаторов правильное, подвывих таранной кости устранён.
Пациентка выписана на 2 сутки после операции на амбулаторное долечивание.
Пациентка Л. 50 лет, травма в быту, получила закрытый перелом обеих лодыжек с вывихом стопы кнаружи и кзади. Данный случай интересен значительным повреждением мягких тканей произошедшем при травме и потребовавшем значительных усилий в борьбе с отёком, а также морфологией перелома внутренней лодыжки, сломавшейся одним большим блоком вместе с задним краев большеберцовой кости, что потребовало её фиксации при помощи пластины и винтов.
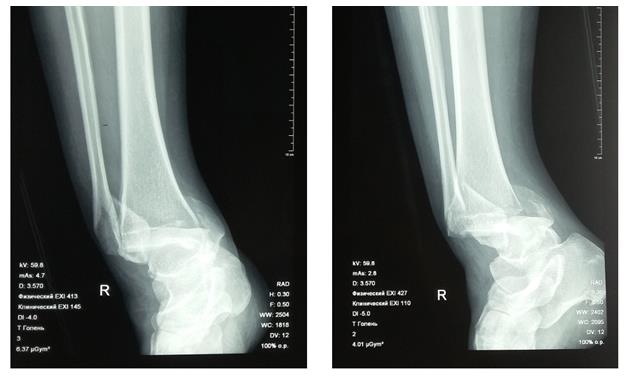
В связи с выраженным отёком мягких тканей, высоким риском некроза краёв ран и инфекционных осложнений пациентке с целью предоперационной подготовки выполнялись скелетное вытяжение, сосудистая и метаболическая терапия, лимфодренаж, физиотерапия. После спадения отёка, на 3 день после поступления выполнено оперативное вмешательство: открытая репозиция, остеосинтез переломов наружной и внутренней лодыжек пластинами и винтами.
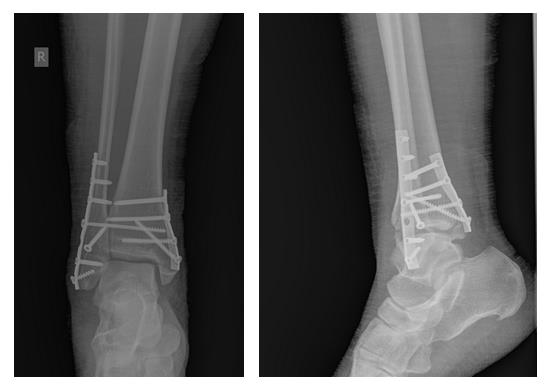
Через 4 дня пациентка выписана на амбулаторное долечивание. Послеоперационные раны зажили первичным натяжением, швы удалены через 14 дней.
Через 6 недель после первичного вмешательства произведено удаление позиционного винта, пациентка приступила к активной разработке движений в голеностопном суставе.
Амплитуда движений через 8 недель после травмы и оперативного вмешательства по поводу этого тяжёлого повреждения близка к полной. Пациентка ходит с полной опорой, не используя костыли или трость, не хромает, боли не беспокоят. Сохраняется умеренный отёк в области голеностопного сустава.
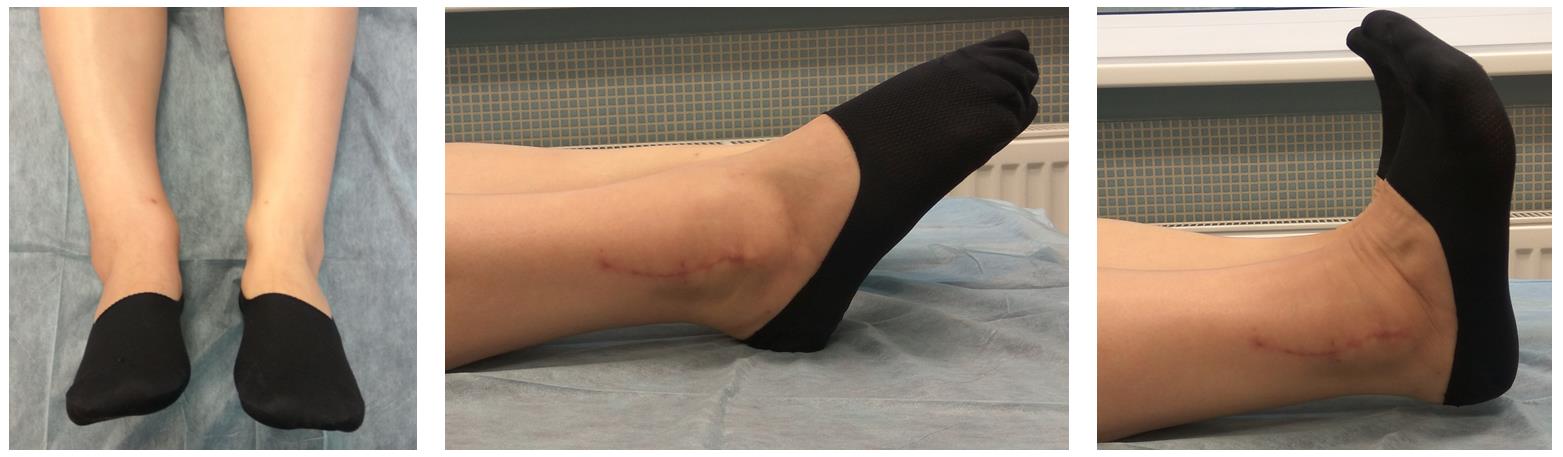
Ещё одну статью посвящённую переломам лодыжек вы можете посмотреть тут.
Источник
Ñðàçó ñêàæó ê ìåäèêàì ó ìåíÿ ïðåòåíçèé íåò. Íàîáîðîò, êàê ìîãó âñåãäà âûðàæàþ èì îãðîìíóþ áëàãîäàðíîñòü çà èõ òðóä, è ìîè ïîñòû çäåñü òîìó ïîäòâåðæäåíèå. Íî ÷òî-òî ó ìåíÿ ñëåãêà «ïðèãîðåëî»
Â÷åðà óòðîì ïîåõàëà íà ñîáåñåäîâàíèå ïî ïîâîäó íîâîé ðàáîòû. Æàðàààà. Çíàÿ, ÷òî íàäî áåðå÷üñÿ, âûáèðàëà ìàðøðóò, ÷òîá ïîïðîõëàäíåå ìåòðî äà íîâîìîäíûå àâòîáóñû ñ êîíäåÿìè. Ïîñëå ñîáåñåäîâàíèÿ çàøëà â ìåñòíûé ÒÖ, óìûëàñü õîëîäíîé âîäîé â òóàëåòå, ïîáðîäèëà ïî ïóñòûì ïîêà åùå ýòàæàì, ñîáðàëàñü åõàòü äîìîé.
È òóò áàõíóëî-ïîòÿíóëî è çíàêîìî çàòðåïûõàëîñü â ãðóäè. Ïóëüñ õîðîøî çà 200, ÿ óæå óãàäûâàþ ÷àñòîòó… «Ðóáèòü» íà÷èíàåò ïî÷òè ñðàçó. Ïî ñïèíå õîëîäíûé ïîò, öåïëÿþñü çà áëèæàéøóþ ñòåíó, ïî íåé æå àêêóðàòíî ñïîëçàþ íà ïîë, ÷òîáû íå ðàçáèòü ãîëîâó ïðè ïàäåíèè, ñàæóñü íà ïîïó. Ïåðåä ãëàçàìè ñïëîøü «ìóõè», ñòàðàþñü íå ïàíèêîâàòü è äûøàòü-äûøàòü-äûøàòü… Íàîùóïü âûòàñêèâàþ èç êàðìàøêà ñóìêè ìîþ ïåðñîíàëüíóþ «ñêîðóþ» — ïàðó òàáëåòîê àíòèàðèòìèêà, ðàçæåâàòü, ïîä ÿçûê, ÷òîá áûñòðåå. Âî ðòó ñóøü, äàæå íå ÷óâñòâóþ ãîðå÷è òàáëåòîê. Êî ìíå êòî-òî ïîäõîäèò, ñïðàøèâàåò «ïëîõî? âûçâàòü ñêîðóþ?». Âûëåïëÿþ ãóáàìè «íåò..ñïàñèáî..ñåé÷àñ ïðîéäåò», íî, âèäèìî, ïîëó÷àåòñÿ íåóáåäèòåëüíî, ò.ê. ñêîðóþ ãðîìêî òðåáóþò âûçâàòü óæå íåñêîëüêî ãîëîñîâ. Ïîíèìàÿ, ÷òî ñåãîäíÿ ÿ «âëÿïàëàñü», òùàòåëüíî ïðîãîâàðèâàþ áëèæàéøåé ôèãóðå «ñêàæèòå ñêîðîé, ÷òî àðèòìèÿ, âïâ, áûë èíñóëüò». È äàëüøå ìíå óæå âñå áåçðàçëè÷íî, ÿ ïðîñòî áîðþñü çà êàæäûé âäîõ êàê çà âåëè÷àéøóþ â ìèðå äðàãîöåííîñòü
×åðåç êàêîå-òî âðåìÿ, êîãäà íà÷àëè äåéñòâîâàòü òàáëåòêè, ïðèøëà â ñåáÿ ëåæó, íà ïîëó, íà áîêó, ìåíÿ ïðèäåðæèâàåò æåíùèíà. Ïûòàþñü ïîâåðíóòüñÿ, ÷òîáû ïîáëàãîäàðèòü çà ïîìîùü, è òóò áàõ â ïðàâîì ãëàçó êòî-òî âûêëþ÷àåò ñâåò. Ñëîâíî ðàçîì ìíå íàëåïèëè ÷åðíóþ ïèðàòñêóþ ïîâÿçêó. Òÿíóñü ïîòåðåòü ãëàç èèèè.. íîâîå îòêðûòèå — ëåâàÿ ðóêà ìíå áîëüøå íå ïðèíàäëåæèò. Áîæå, íåò íåóæåëè îïÿòü?!..áàðàõòàþñü íà ïîëó, êàê ïåðåâåðíóòûé æóê, ñóäîðîæíî ïðîâåðÿÿ, ÷òî ó ìåíÿ åùå îòêàçàëî. Íåò, òîëüêî ëåâàÿ ðóêà è ïðàâûé ãëàç êàê æå òàê.. òîãäà, ïðè èíñóëüòå, ÿ ñîâñåì íå ÷óâñòâîâàëà âñþ ëåâóþ ïîëîâèíó ðóêó è íîãó, è ãðóäíûå ìûøöû ñëåâà..
«Ìèõà, ñêîðàÿ ïîäúåõàëà, âåäåì, äåðæèòåñü» — ðàöèÿ îõðàííèêà. Âèäèìî, íåðàâíîäóøíûå ëþäè èç ÒÖ íàâåëè øîðîõó ïî 003 è 112 ïðèåõàëè ÁÈÒû, ò.å. ðåàíèìàöèîííàÿ áðèãàäà. Òðîå, ìóæ÷èíû. Âñ¸ î÷åíü áûñòðî, öåïêî, áåç ñàíòèìåíòîâ è ëèøíèõ ðàçãîâîðîâ ïóëüñ, ïóëüñîêñèìåòð íà ïàëåö, äàâëåíèå. Ìÿãêèå íîñèëêè, òåìíàÿ ïðîõëàäà ãðóçîâîãî ëèôòà, ãîðÿ÷èé è ñëåïÿùèé ìîðîê óëèöû. ×óâñòâóþ, ÷òî ïóëü ÷óòü ðåäååò òàáëåòêè ðàáîòàþò, íî ïàíèêà ñòðàøíåéøàÿ âíóòðè ÷òî ñî ìíîé?! Ïî÷åìó îòêàçàëè ðóêà è ãëàç?!.. Ìåíÿ çàêàòûâàþò â ñàëîí «ñêîðîé», íàöåïëÿþò ýëåêòðîäû, ÝÊÃ, ïàðàëëåëüíî ÷èòàþò âûïèñêó èç èñòîðèè áîëåçíè (âñåãäà íîøó ñ ñîáîé â ïàñïîðòå, ðÿäîì ñ ïîëèñàìè), çàðÿæàþò â êàïåëüíèöó êîðäàðîí ìîé ñïàñèòåëü… «Ïîðàáîòàé êóëà÷êîì» — «à íåò», ãîâîðþ, «ðóêó íå ÷óâñòâóþ». Ëåãêèé íàïðÿã ó âñåõ. «×òî åùå íå ÷óâñòâóåøü?» — «Ãëàç íå âèäèò». Ñòàðøèé â ðàöèþ çàïðàøèâàåò: «ÎÍÌÊ, 40 ëåò, òÿæåëàÿ, êóäà åäåì?…» ÎÍÌÊ..îí æå èíñóëüò..áîæå..â ãîëîâå ñðàçó âñïëûâàåò âåñü ýòîò êîøìàð, ÷òî íàêðûë ìåíÿ ãîä íàçàä..íî òîãäà ÿ íå çíàëà è íå ïîíèìàëà âñåõ ðèñêîâ, à òåïåðü, ïðîéäÿ «ïî êðàþ», çíàþ ñëèøêîì õîðîøî.
Ìåñòî íà ãîñïèòàëèçàöèþ äàþò â äàëåêîé îò ìîåãî äîìà áîëüíèöå, ÿ òàì åùå íå ëåæàëà íè ðàçó. Âèäèìî, èç-çà êîðîíàâèðóñà ÷àñòü ñòàöèîíàðîâ â ãîðîäå çàêðûòà, ÷àñòü ïåðåïðîôèëèðîâàíà, è ñêîðàÿ âîçèò òîëüêî òóäà, êóäà ðàçðåøàò ïî êàæäîìó êîíêðåòíîìó ñëó÷àþ.
Åäåì áûñòðî, ñî âñåé «öâåòîìóçûêîé», ìåíÿ ÷óòêî áäÿò, äàò÷èêè íå ñíèìàþò. Ïóëüñ ïîä êàïåëüíèöåé óðåæàåòñÿ ñëûøó ïî ïèñêó ïóëüñîêñèìåòðà. ß ñîâåðøåííî ðàçäàâëåíà ñèòóàöèåé, òèõîíüêî ìó÷àþ îíåìåâøóþ ðóêó, ïûòàÿñü ñîãíóòü õîòÿ áû ïàëüöû è î ÷óäî! ê êîíöó ïîåçäêè íà÷èíàþ ÷óâñòâîâàòü òðè ïàëüöà èç ïÿòè, íåìíîãî ïîäíèìàþ ëàäîíü îò êàòàëêè. Ïåëåíà íà ãëàçó òîæå íåìíîãî ñâåòëååò.
Ïðèåõàëè. Âåçóò â ïðèåìíèê. È òóò íà÷àëîñü. Äâåðü íà çàìêå. Ñòàðøèé íàøåé áðèãàäû çâîíèò è ñòó÷èò, åìó â îòâåò òèøèíà, ïîòîì — «æäèòå!». Ñòàðøèé ñðûâàåòñÿ: «Êàêîå æäèòå, á..! Ó ìåíÿ òóò àðèòìè÷åñêèé øîê, ÎÍÌÊ!» ×òî-òî îòâå÷àþò ñ òîé ñòîðîíû. «ß ïîåõàë òîãäà â äðóãóþ áîëüíèöó, ðàçâîðà÷èâàéòå êàòàëêó, ðåáÿòà!» Îòêðûëè. «È ÷¸ âû âñå íåðâíûå êàêèå âñ¸ âîçþò è îðóò » Çàâåçëè â ïàëàòó, ïåðåêëàäûâàòü íåêóäà. Æäåì âðà÷à. Æäåì æäåì æäåì Ñòàðøèé, ìàòþêíóâøèñü, óáåæàë âèäèìî, íà ïîèñêè. ß ïðîäîëæàþ ìó÷àòü ðóêó è ïðîìàðãèâàòü ãëàç. Âñå ëó÷øå è ëó÷øå, — îòïóñêàåò! Äåëþñü îòêðûòèåì ñ ôåëüäøåðîì, êîòîðûé îñòàëñÿ âîçëå ìåíÿ. Ïàðåíü óëûáàåòñÿ ïîä ìàñêîé. Çíà÷èò, íå èíñóëüò?! «Ïîãîäè», ãîâîðèò, «íàäî ñäåëàòü ÊÒ. Íî î÷åíü ïîõîæå íà òðàíçèòîðíóþ èøåìè÷åñêóþ àòàêó». ×òî ýòî çà çâåðü òàêîé, ÿ íå çíàþ, íî íàäåæäà, êîòîðàÿ ðàçðàñòàåòñÿ âíóòðè, ãðååò è óáàþêèâàåò ìåíÿ.
«Íó, ïîêàààçûâàéòå âàø «èíñóóóëüò». Ñòàðøèé ïðèøåë ñ âðà÷îì ïðèåìíîãî. Òîò ñêåïòè÷åñêè ìîðùèòñÿ è óõìûëÿåòñÿ. Ìíå «÷¸ ó òåáÿ ñëó÷èëîñü?» Ïîêà ñîáèðàëàñü ñ ìûñëÿìè, çà ìåíÿ ðàññêàçûâàåò ôåëüäøåð èç áðèãàäû. «Îé, äà âû ÷¸? Òàêàÿ ìîëîäàÿ. Ñðàçó âèäíî ïðîñòî èñòåðè÷êà». Ñòàðøèé ìîë÷à íàëèâàåòñÿ ãíåâîì è óòàñêèâàåò âðà÷à â êîðèäîð ïîáåñåäîâàòü ïðèâàòíî. Ìû ñíîâà æäåì æäåì Âîêðóã ñòîíóò è êðÿõòÿò çàíåìîãøèå âñåõ ñîðòîâ, ïåðñîíàë â çàùèòíûõ êîñòþìàõ áåãàþò, êàê óæàëåííûå. Àíòèñåïòèêè, áàðüåðíûå øòîðû èç ïóïûð÷àòîãî ìàòåðèàëà. Àòìîñôåðêà
Ìåíÿ íàêîíåö-òî âåçóò íà ÊÒ. Òèõîíüêî ìîëþñü ïðî ñåáÿ, ÷òîáû òàì íè-÷å-ãî ëèøíåãî… Ëèøíåãî íå íàéäåíî. Ñòîï. Âîò ãîä íàçàä ó ìåíÿ òîæå ñíà÷àëà íè÷åãî íå óâèäåëè íà ÊÒ. Òåì íå ìåíåå ðåàíèìàöèÿ, òðîìáîëèçèñ, ðåàáèëèòàöèÿ. ×òî ñåé÷àñ?
Ìåíÿ ñîèçâîëÿþò îñòàâèòü â ýòîé áîëüíèöå è áðèãàäó, íàêîíåö, îòïóñêàþò. Ñêîëüêî îíè òóò ïîòðàòèëè âðåìåíè âïóñòóþ âìåñòî òîãî, ÷òîáû ïîìîãàòü äðóãèì çàáîëåâøèì âîçìîæíî, óìèðàþùèì ñåé÷àñ ëþäÿì?…
«Ìîÿ» áðèãàäà óåçæàåò, è ïðî ìåíÿ ìîìåíòàëüíî âñå çàáûâàþò. Êàïåëüíèöà íå êàïàåò âèäèìî, ãäå-òî ïåðåãíóëñÿ êàòåòåð, íî ýòî íèêîãî íå âîëíóåò. Ìåäñåñòåð íåò, íèêòî íå çàõîäèò î÷åíü äîëãî, õîòÿ ðÿäîì òÿæåëî äûøèò íà êàòàëêå òùåäóøíûé äåä, è ïîñòàíûâàåò áëåäíþùàÿ æåíùèíà ñðåäíèõ ëåò, ëåæàùàÿ ñ çàêðûòûìè ãëàçàìè. Íèêòî íå ïðèõîäèò âçÿòü êðîâü íà àíàëèçû (îáû÷íî â ïðèåìíèêå ýòî äåëàþò âñåãäà). Íèêòî íå èíòåðåñóåòñÿ ìîèì ñàìî÷óâñòâèåì, ðèòìîì, äàâëåíèåì. Õîðîøî, ÷òî ìåíÿ óæå ïî÷òè îòïóñòèëî ê ýòîìó ìîìåíòó, à åñëè áû íåò? Íå ôàêò, ÷òî ÿ ñìîãëà áû êðèêíóòü, è ìåíÿ áû óñëûøàëè.
Ïðîøëî åùå ñ ÷àñ âðåìåíè. Ïî-ïðåæíåìó íèêîãî è íè÷åãî. Ìåíÿ íå îñìàòðèâàåò íåâðîëîã õîòÿ ñ ìîèìè ââîäíûìè ýòî äîëæåí áûòü ïðîñòî «çîëîòîé ñòàíäàðò» îáñëåäîâàíèÿ. Ðóêà è ãëàç óæå ïî÷òè â íîðìå, ðèòì õîðîøèé, è ÿ ïðèíèìàþ ðåøåíèå áåæàòü èç ýòîãî ÷Óäíîãî ìåñòà. Àêêóðàòíî ñàæóñü íà êàòàëêå, ïðèâûêàþ ê âåðòèêàëè. Çàøëà ìåäñåñòðà ïî ñâîèì äåëàì, ìîåò ðóêè. «Âû ÷åãî?» Ãîâîðþ «Ñíèìèòå, ïîæàëóéñòà, êàòåòåð, âñå ðàâíî íå êàïàåò, è ÷óâñòâóþ ÿ ñåáÿ óæå íîðìàëüíî». Íè÷åãî íå ñêàçàëà óøëà. Åùå ïîë÷àñà. Ïðèâåçëè íîâîãî ïàöèåíòà, è, íàêîíåö, ïîÿâëÿåòñÿ âðà÷ è, çàîäíî, ïîäõîäèò êî ìíå. «Íó ÷òî, ïîëó÷øå?» «Ïîëó÷øå», ãîâîðþ, «ñïàñèáî ñêîðîé. ß ïîéäó, ïîæàëóé, à òî ó âàñ ðàáîòû ìíîãî». Óëîâèâ ìîþ èíòîíàöèþ, óõìûëÿåòñÿ «íó, õîòèòå ïîëîæó â ðåàíèìàöèþ. Òàì 35 ÷åëîâåê, åñòü êîâèäíûå. Õîòèòå?» Ãîâîðþ «âðîäå áû ðåàíèìàöèÿ íå òî ìåñòî, êóäà ÷åëîâåêà êëàäóò ïî ñîáñòâåííîìó æåëàíèþ èëè ïðîñüáå. Ýòî íå ñàíàòîðèé. Åñòü ïîêàçàíèÿ ëå÷èòå, êëàäèòå. Èëè îòïóñêàéòå, ïîåäó äîìîé». «Åçæàéòå..ñåé÷àñ îòäàì äîêóìåíòû». Åùå ïîë÷àñà â êîðèäîðå, ìíå äàþò íà ðóêè ÷óæóþ ÝÊà è ìîþ ÊÒ. È âñå. Íè êîíòðîëÿ ðèòìà è äàâëåíèÿ, íè îñìîòðà ïðîôèëüíûõ ñïåöèàëèñòîâ, íè äèàãíîçà, íè ðåêîìåíäàöèé. Äàæå ïîäïèñè ìîåé íèãäå íå ïîíàäîáèëîñü ïîñòàâèòü. Ìóæ çàáðàë ìåíÿ è óâåç äîìîé îòëåæèâàòüñÿ, ò.ê. ïîñëå ëåêàðñòâ è íà ôîíå æàðû áûëà ñèëüíàÿ ñëàáîñòü.
Âîò ÷òî ýòî áûëî, à? Íåò, äî ìîìåíòà ïðèåçäà â ñòàöèîíàð âñå áûëî î÷åíü ÷åòêî è ëîãè÷íî. Ñêîðàÿ ïðèåõàëà áûñòðî, äèñïåò÷åð âåðíî îöåíèë ñèòóàöèþ è íàïðàâèë íóæíóþ áðèãàäó. Áûñòðî íà÷àëè ëå÷åíèå è áûñòðî æå äîâåçëè. À äàëüøå..ÿ ñ òàêèì æå ýôôåêòîì ìîãëà ïîëåæàòü ýòè 3 ÷àñà íà ñêàìåéêå âîçëå ïðèåìíèêà. Èëè âñå âðà÷è è áîëüíèöû ñåé÷àñ íàñòîëüêî çàìîðäîâàíû êîâèäîì, ÷òî ñòàíäàðòû ëå÷åíèÿ ïðî÷èõ áîëÿ÷åê çàäâèíóòû â ïûëüíûé óãîë äî ëó÷øèõ âðåìåí? Íî ëþäè-òî íå ïåðåñòàëè áîëåòü. È äàæå íàîáîðîò íàâåðíÿêà ìíîãèå ñòàðàþòñÿ ïåðåòåðïåòü íåõîðîøèå ñèìïòîìû äîìà, ëèøü áû íå ïîäöåïèòü âèðóñ â áîëüíèöå, è «òÿæåëåþò», è óìèðàþò áåç ñâîåâðåìåííîãî ëå÷åíèÿ. Çàòî îò êîâèäà ó íàñ óìèðàþò âñ¸ ìåíüøå è ìåíüøå ýòà ñòàòèñòèêà ó íàñ êàæäûé äåíü, êàê ïðîãíîç ïîãîäû
Îêëåìàâøèñü, ÿ ïîãóãëèëà ïðî òðàíçèòîðíóþ èøåìè÷åñêóþ àòàêó, î êîòîðîé çàèêíóëñÿ ôåëüäøåð. Î÷åíü ïîõîæå íà òî, ÷òî ÿ èñïûòàëà. Äà, ýòî íå ïîëíîöåííûé èíñóëüò, íî î÷åíü áëèçêî ê íåìó. È «âåñòè» åå äîëæíû ïðàêòè÷åñêè òàê æå ïî ñòàíäàðòó «èíôàðêò ìîçãà». È ðèñê èíñóëüòà ïîñëå íåå âåñüìà âåëèê. Òàê ÷òî ìåíÿ äîëæíû áûëè ïîëîæèòü, è êàïàòü, è íàáëþäàòü. Ïî÷åìó â ïðèåìíîì ýòîãî íå ñäåëàëè, ïî÷åìó íå ïðåäóïðåäèëè î ðèñêàõ, íå óäåðæàëè íà âûõîäå — ÿ íå çíàþ. È ÷òî ìíå äåëàòü òåïåðü ñêðåñòèòü ïàëüöû? íàäåÿòüñÿ, ÷òî ïðîëåòåâøèé â ãîëîâå òðîìá ðàññîñåòñÿ ñàìè ñîáîé? îáñëåäîâàòüñÿ ñàìîñòîÿòåëüíî? Âñ¸ ðàáîòàåò òîëüêî íà ñêîðóþ è íåîòëîæíóþ ïîìîùü. È äàæå åñëè áóäåøü ïîìèðàòü íå ôàêò, ÷òî ýòî âîâðåìÿ çàìåòÿò
Äðóçüÿ, íå áîëåéòå íèêîãäà, à ñåé÷àñ îñîáåííî. Çäîðîâüÿ âñåì.
Источник
