Сепсис открытый перелом
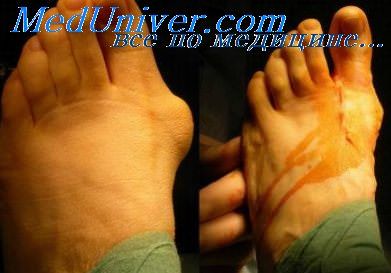
Инфицирование зоны перелома. Опасность инфицирования размазженных ранОпасность инфицирования зоны перелома, естественно, наиболее велика при открытых переломах костей конечностей. Однако нельзя не учитывать ее при закрытых переломах, особенно в тех случаях, когда речь идет о показаниях к оперативному лечению. В этом отношении особенную настороженность следует проявлять при закрытых переломах, возникших в результате дорожно-транспортных происшествий и сопровождающихся сдавлением мягких тканей без повреждения кожных покровов или с крайне незначительным по размерам повреждением кожи над уровнем перелома. Как показали наши наблюдения, подобные повреждения конечностей возникают при перекатывании колеса автомобиля через конечность или при сдавлении конечности между автомобилем и каким-либо массивным неподвижным предметом. Приведем характерное в этом отношении собственное наблюдение. 22.V 1974 г. на гражданина С, 33 лет, питавшегося корректировать действия совершенно неопытного водителя, совершил наезд автомобиль «Москвич-401». Нога С. после удара задним бампером на какое-то время оказалась прижатой к стенке дома. Произошел поперечный перелом обеих костей голени с выколом нескольких мелких осколков и образованием небольшой (0,5 см в диаметре) раны. При пальпировании области перелома определена нечеткая флюктуация под кожей и в глубине задней группы мышц голени. Концы фрагментов большеберцовой кости смещены по ширине на полный поперечник и по длине — на 4—5 см. Первичная хирургическая обработка раны в подобных случаях бывает очень сложной, так как не ясен объем повреждения мягких тканей и практически неразличимы границы жизнеспособных тканей. Поэтому больному С. операцию первичной хирургической обработки раны голени не производили, а после туалета раны в мягкие ткани в области перелома ввели раствор антибиотиков. Наложена система постоянного скелетного вытяжения. Репозиция фрагментов достигнута спустя две недели. Но на месте ушиба и сдавления голени развился некроз мягких тканей. Лечение этого осложнения продолжалось более месяца, в течение которого почти ежедневно производили перевязки циркулярной раневой поверхности На контрольной рентгенограмме через месяц после перелома между концами фрагментов большеберцовой кости был виден диастаз в 4 мм. Изменения в системе вытяжения на положении фрагментов не сказывались. От предложенной операции внеочагового компрессионного остеосинтеза С категорически отказывался в течение трех месяцев (это время поврежденная конечность была иммобилизована гипсовой повязкой и лечение осуществляли амбулаторно). После согласия больного на операцию произведено наложение компрессионно-дистракционного аппарата конструкции Г. А. Илизарова. Достигнута компрессия концов фрагментов при абсолютной неподвижности, и через несколько дней больной выписан для амбулаторного лечения. Простудившись под холодным осенним дождем, С. начал самостоятельное лечение по поводу простудного заболевания, на фоне которого через несколько дней появились боли и гиперемия в области бывшего перелома. С высокой температурой С. третий раз поступает в клинику.
Несмотря на энергичное применение антибиотиков, состояние больного прогрессивно ухудшалось, развилась двусторонняя абсцедирующая пневмония. Вскрыты гнойные затеки на голени. Поскольку кольца аппарата Илизарова располагались очень близко одно к другому, не было возможности делать перевязки на голени, аппарат был снят и вместо него наложена окончатая гипсовая повязка. Лечение больного продолжено в отделе легочной хирургии Харьковского научно-исследовательского института общей и неотложной хирургии. Сделана чрез кожная трахеостомия и начато вливание растворов антибиотиков во вставленную в трахею трубочку. Проведены инфузионная и антибактериальная терапия, причем антибактериальная терапия контролировалась чувствительностью микрофлоры к антибиотикам. В дальнейшем наступило выздоровление больного и восстановление функции конечности. Данное наблюдение свидетельствует о том, что в современных условиях антибиотики далеко не всесильны. Мы полностью разделяем общепризнанное мнение, что при острой открытой травме основная роль по-прежнему принадлежит тщательной первичной хирургической обработке раны. Антибиотики могут задержать рост бактерий и развитие инфекции на случай вынужденной отсрочки хирургического вмешательства (А. В. Каплани О. Н. Маркова, 1970; А. В. Вишневский, М. И. Шрайбер, 1975; В. М. Мельникова, 1975). — Также рекомендуем «Посттравматический сепсис. Нагноение забрюшинных гематом» Оглавление темы «Лечение дорожной травмы»: |
Источник
Общая остро-гнойная инфекция, или сепсис — тяжелое общее заболевание, которое вызывается разнообразной инфекцией, обычно исходящей из какого-либо первичного местного очага гнойной или гнилостной, а иногда и латентной инфекции.
При сепсисе имеет место постоянное распространение по всему организму вирулентных бактерий и их токсинов. В результате этого общие явления резко преобладают над местными и создают картину тяжелого заболевания.
При сепсисе имеется не только «заражение крови», как это иногда считают, а поражение всех органов и систем человеческого тела.
С появлением и развитием современных методов асептики и антисептики, после введения антибиотиков, рациональных методов обработки ран и лечения гнойных заболеваний частота сепсиса значительно уменьшилась, а результаты его лечения улучшились.
Однако и в настоящее время сепсис продолжает оставаться одним из самых опасных осложнений гнойной инфекции в хирургической практике.
Сепсис причины. Возбудителями сепсиса могут быть самые разнообразные гноеродные бактерии: чаще всего — стрептококки и стафилококки, а в более редких случаях пневмококки, кишечная палочка и даже анаэробные микробы.
Иногда наблюдается смешанная инфекция. Важно отметить, что в процессе развития сепсиса играют роль не только сами микробы (их вирулентность), но также их токсины и продукты распада тканей организма больного, возникающие в результате воздействия на них бактерий и их ядов.
Сепсис, по существу, является вторичным заболеванием, т. е. осложнением разнообразных инфицированных ран, открытых переломов, ожогов, отморожений или местных воспалительных процессов: флегмон, карбункулов, рожи и др.
Сепсис может наступить после предварительного развития лимфангоита или тромбофлебита, но может развиться и непосредственно из местного очага инфекции, причем последний иногда трудно определим.
Можно сказать, что любой очаг инфекции при наличии особо предрасполагающих или неблагоприятных условий может быть источником поступления микробов и их токсинов в кровь, т. е. осложниться сепсисом.
Лишь в очень редких случаях не удается установить местоположение первичного источника сепсиса, и в таких невыясненных случаях говорят о так называемом криптогенном сепсисе, при котором где-то в организме имеется скрытый очаг инфекции, или очаг дремлющей инфекции.
Помимо наличия бактерий в крови, для развития сепсиса необходим целый ряд предрасполагающих местных и общих условий. В развитии сепсиса и его клинической картины основное значение имеют следующие обстоятельства:
1) вид, вирулентность и другие свойства гноеродных микробов. Так, например, для стафилококкового сепсиса характерно частое образование метастазов, а для стрептококкового — преобладание явлений интоксикации;
2) место или очаг внедрения гноеродных микробов и его анатомо-физиологические особенности: величина очага (раны или воспалительного процесса), вид тканей и т. д. Так, сепсис чаще всего развивается при наличии очага инфекции в коже или подкожной клетчатке и значительно реже — при его локализации в других органах;
3) общее состояние организма играет решающую роль в развитии сепсиса, его течении и исходе. В этом отношении особое значение имеют состояние общей реактивности организма, состояние повышенной чувствительности (сенсибилизация) и иммунитета в нем.
Хирургический сепсис может наблюдаться в любом возрасте, но чаще всего он встречается в возрасте от 30 до 50 лет и преимущественно у мужчин. Иногда наблюдается сепсис у новорожденных и детей первых месяцев жизни.
Как сказано, при сепсисе в той или иной степени всегда поражаются все органы и системы человеческого организма и особенно печень, почки, селезенка, костный мозг, легкие. Эти поражения проявляются как в форме патологических изменений в самих органах (различные перерождения, вторичные гнойники), так и в нарушении их функций (например, при поражениях почек — изменения мочи и т. п.).
Степень поражения этих органов оказывает большое влияние на течение и исходы сепсиса. У некоторых больных сепсис протекает с преимущественным поражением какого-либо внутреннего органа — сердца, печени и др. Весьма нарушаются при сепсисе обмен веществ и процессы кроветворения.
В зависимости от вида возбудителя, характера входных ворот для гноеродных микробов, локализации первичного очага, времени развития, длительности и особенностей клинического течения различают несколько основных видов и форм сепсиса.
Хирургический сепсис характеризуется наличием воспалительного (гнойного) очага, доступного оперативному вмешательству (абсцесс, флегмона, гнойный артрит, остеомиелит и т. п.) или же наличием раневого воспалительного процесса, требующего наблюдения хирурга и оперативного лечения.
Наиболее простой и общепринятой является классификация сепсиса на следующие основные клинические формы:
1) общая гнойная инфекция с метастазами (пиемия);
2) общая гнойная инфекция без метастазов (септицемия);
3) смешанная или переходная форма (септикопиемия).
Общая гнойная инфекция с метастазами (метастазирующая инфекция или пиемия ) возникает в тех случаях, когда бактерии (в виде бактериальных или инфицированных эмболов) из какого-либо первичного воспалительного очага по току крови заносятся в различные органы и ткани.
Если в них имеются благоприятные условия для развития и размножения микробов, то в этих органах и тканях возникают и развиваются вторичные воспалительные очаги (метастазы), чаще всего в виде гнойников.
Метастатические гнойники могут быть как единичными, так и множественными, что преимущественно и наблюдается. Описаны случаи, когда хирургам приходилось вскрывать по нескольку десятков таких гнойников.
Чаще всего эти гнойники развиваются в коже и подкожной клетчатке, легких и плевральной полости, почках или околопочечной клетчатке, печени, мозге, суставах, предстательной железе, костном мозге.
Из этих вторичных гнойников микробы могут вновь периодически поступать в кровь и по ее току опять заноситься в различные органы и ткани, где также возникают метастатические гнойники. Пиемия чаще всего является более благоприятной формой сепсиса по сравнению с другими его формами.
Общая гнойная инфекция без метастазов (неметастазирующая инфекция или септицемия) характеризуется отсутствием вторичных гнойников или метастазов, хотя в крови больного могут быть найдены микробы.
В основе этой формы сепсиса лежит наводнение организма больного различными бактериями (бактериемия) и ядовитыми веществами в виде бактериальных токсинов и продуктов распада тканей, проникших в кровь из очагов воспаления (токсинемия).
В результате этого -возникает отравление (интоксикация) организма с резкими патологическими изменениями в различных внутренних органах (сердце, печень, почки) и нарушением их функции.
Септицемия в большинстве случаев является более тяжелой и опасной формой сепсиса, чем пиемия.
В ходе заболевания сепсисом возможен переход одной его формы в другую. Так, например, септический процесс первоначально может протекать по типу септицемии, а затем перейти в пиемию. Такие смешанные или переходные формы сепсиса получили название септикопиемии.
Сепсис признаки и симптомы. Характерен внешний вид септического больного. В начальной стадии заболевания, особенно при высокой температуре, лицо больного бывает красным. Но в дальнейшем, в связи с развитием малокровия, слизистые и кожные покровы постепенно бледнеют («без кровинки»), черты лица заостряются.
Наблюдается западение щек, желтушность склер, а иногда и кожи. Нередко встречается пузырьковая сыпь на губах (герпес), мельчайшие кровоизлияния (петехии) или геморрагическая сыпь и гнойнички на коже. Для сепсиса характерно раннее появление пролежней (особенно при остром течении заболевания), истощение и обезвоживание.
Одним из главных постоянных признаков сепсиса оказывается повышение температуры до 39—40°, протекающей с потрясающими ознобами и проливными потами. Тип температурной кривой при сепсисе бывает весьма разнообразным: перемежающийся, послабляющий или постоянный. Температурные кривые могут быть характерными для различных форм сепсиса.
Так, например, для сепсиса без метастазов (септицемия) в большинстве случаев характерен постоянный тип температурной кривой. При сепсисе с метастазами (пиемия) характерен послабляющий тип температуры, сопровождающейся потрясающими ежедневными или периодическими ознобами. Эти явления зависят от поступления микробов из гнойного очага в кровь.
Параллельно с появлением и развитием лихорадки отмечается ряд признаков нарушения функций нервной системы: головные боли, бессонница или сонливость, раздражительность, возбуждение или, наоборот, подавленное состояние, иногда неполное сознание и даже нарушение психики.
Весьма важны признаки, зависящие от нарушения функции внутренних органов на почве интоксикации.
Нарушения функций сердечно-сосудистой системы проявляются понижением кровяного давления, учащением и ослаблением пульса, причем расхождение между частотой пульса и температурой является очень плохим признаком. Тоны сердца глухие, иногда прослушиваются шумы. Часто наблюдается развитие очагов пневмонии.
Изменения функции пищеварения проявляются в ухудшении или полной потере аппетита, отрыжке, тошноте, сухом и обложенном языке, уменьшенном выделении пищеварительных соков, появлении запоров, сменяемых поносами, которые часто носят профузный характер и получили название «септических поносов».
Нарушена функция печени, что, помимо ее увеличения и болезненности, проявляется в желтушной окраске склер или желтухе. Селезенка увеличена, но вследствие дряблости она не всегда прощупывается.
Нарушение функции почек выявляется патологическими изменениями мочи (уменьшение удельного веса до 1010—1007 и ниже, появление белка, цилиндров и др.). Наблюдаются нарушения деятельности других, например половых, органов (расстройства циклов менструации), органа зрения (кровоизлияния и др.). Иногда встречаются тянущие боли в мышцах и суставах.
Помимо всех вышеперечисленных признаков для сепсиса с метастазами характерно появление переносов гнойников в различные органы и ткани. В зависимости от расположения гнойников появляются разнообразные признаки, свойственные этим вторичным очагам гнойного воспаления.
Так, при метастазах в легких наблюдаются признаки пневмонии или абсцесса легких, при метастазах в кости — явления остеомиелита и т. д.
Очень важны и характерны значительные изменения в составе крови. Для начальной стадии развития сепсиса обычен лейкоцитоз (до 15—30 тысяч), сдвиг лейкоцитарной формулы влево и ускорение РОЭ (до 15—30 мм в час). Малое количество лейкоцитов часто является признаком тяжести заболевания и слабой реактивности организма.
Одновременно появляются признаки нарастающего малокровия: уменьшение гемоглобина (до 30—40% и ниже) и количества эритроцитов (до 3 млн. и меньше). Такое прогрессирующее малокровие является постоянным и одним из главных признаков сепсиса.
Свертываемость крови понижается, что одновременно с изменениями капилляров способствует возникновению септических кровотечений.
Если источником сепсиса явилась гнойная рана, то по мере развития болезни в ней также происходят характерные явления: заживление раны замедляется, и она как бы «останавливается» на определенном этапе регенерации.
Грануляции из сочных и розовых превращаются в темные, застойные, вялые, иногда — бледные и легко кровоточащие. Рана покрывается беловато-серым или грязным налетом с участками некротических тканей. Отделяемое раны становится скудным и мутным, иногда серо-коричневого цвета, зловонным.
Ценным вспомогательным методом в распознавании сепсиса является регулярное бактериологическое исследование крови, ее посевы.
Таким образом, основными и постоянными признаками сепсиса являются:
1) прогрессирующее ухудшение общего состояния больного, несмотря на благоприятное иногда течение первичного воспалительного очага или гнойной раны;
2) наличие длительной высокой температуры с ознобами, потами и нарастающим истощением больного;
3) нарушение функций сердечно-сосудистой системы и ряда внутренних органов (печень, почки и др.);
4) нарастающее малокровие и другие изменения крови ;
5) «септический» вид раны.
По своему течению сепсис, особенно в начале его развития, напоминает некоторые инфекционные заболевания. Следует отличать его, например, от милиарного туберкулеза, брюшного тифа, малярии, гриппа и др.
В этом отношении правильному распознаванию должно помочь наличие специфических возбудителей при указанных инфекционных заболеваниях (палочка туберкулеза — при туберкулезе, плазмодии — при малярии и т. п.), некоторых характерных признаков клинического течения заболевания (первичный гнойный очаг при сепсисе, специфические изменения в легких при туберкулезе, замедленный пульс при брюшном тифе и др.), а также и данных лабораторных исследований (туберкулезные палочки в мокроте при туберкулезе, лейкопения и реакция Видаля при брюшном тифе, лейкоцитоз — при сепсисе и т. д.).
Иногда бывает трудно отличить сепсис от тяжелой, резко выраженной общей реакции на местный гнойный процесс. Начальная стадия сепсиса во многом напоминает течение некоторых местных гнойных процессов с явлениями общей интоксикации.
Важной отличительной особенностью является то обстоятельство, что при правильном и своевременном лечении любого местного гнойного процесса общие явления, которые могут наблюдаться при нем (высокая температура, интоксикация и др.), довольно быстро стихают и исчезают полностью.
Таким образом, в данном случае общие явления имеют тесную связь и полную зависимость от местного гнойного процесса.
У большинства больных с признаками сепсиса имеется тесная связь между общими явлениями и состоянием первичного источника (очага) инфекции. Однако в некоторых случаях сепсиса такой связи или зависимости уже не наблюдается.
Даже при благоприятном течении местного гнойного процесса общие явления, характерные для сепсиса, могут оставаться, а иногда нарастать. Таким образом, при сепсисе общие явления иногда не зависят от состояния и течения местного процесса или эта связь остается незаметной, а поэтому клинически и не улавливается.
Гнойнорезорбтивная лихорадка в отличие от сепсиса имеет самое разнообразное (чаще — подострое и хроническое), но преимущественно благоприятное течение, которое явно зависит от состояния и течения местного гнойного процесса.
Рациональное лечение полностью ликвидирует гнойнорезорбтивную лихорадку. Вообще же нередко лишь самое тщательное наблюдение за течением заболевания и учет всех признаков, присущих сепсису, позволяют поставить правильный диагноз.
Чаще всего наблюдаются острая и подострая формы сепсиса, при которых течение болезни затягивается от 2—4 до 6—12 недель. При одиночных метастазах (особенно в подкожной клетчатке) наблюдается более легкое течение сепсиса, а при множественных метастазах (особенно во внутренних органах) — более тяжелое.
В некоторых случаях течение сепсиса принимает весьма затяжной характер, когда все эти признаки выражены довольно слабо.
Эту хроническую форму сепсиса следует отличать от хрониосепсиса , наблюдаемого не при острогнойных хирургических заболеваниях, а в основном при септическом эндокардите, который затягивается иногда на многие месяцы и даже годы.
Наконец, в отдельных случаях наблюдается рецидивирующая форма сепсиса, при которой периоды мнимого выздоровления сменяются новой вспышкой, которая иногда затягивается на 6 и более месяцев.
Сравнительно редко наблюдается молниеносная форма сепсиса. Она характеризуется весьма бурной картиной развития заболевания уже в первые часы или дни после травмы и в течение 1—2 дней заканчивается гибелью больного.
При сепсисе могут наблюдаться различные осложнения: септические кровотечения (капиллярные, паренхиматозные), которые нередко возникают при перевязках, тромбоз сосудов и тромбофлебиты (особенно на конечностях), поражение сердца (эндокардиты, инфаркты и др.), легких (пневмонии), пролежни.
Сепсис первая помощь. Все больные с любой формой сепсиса или даже при одном подозрении на это заболевание подлежат госпитализации. По показаниям применяют сердечные и другие симптоматические средства.
Если диагноз не вызывает сомнений, внутримышечно вводят антибиотики (пенициллин, стрептомицин, бициллин и др.). Перевозка в лежачем положении.
При задержке с госпитализацией проводят общие и местные лечебные мероприятия.
Общие мероприятия состоят в применении больших доз антибиотиков и сульфаниламидных препаратов, внутривенных вливаний спирта, хлористого кальция, уротропина, приемов внутрь витаминов.
Пища септических больных должна быть высоко калорийной, легкоусвояемой, разнообразной и вкусной, содержащей большое количество витаминов. Больные должны получать много жидкости. По показаниям применяются симптоматические средства: сердечные, анальгетики, снотворные. Очень важен тщательный и заботливый уход.
Местные лечебные мероприятия состоят в соответствующем лечении местного патологического процесса, явившегося первичной причиной возникновения сепсиса: инфицированные раны, переломы, ожоги, абсцессы, флегмоны.
Помните, информация на сайте «Медицинский справочник» дана в ознакомительных целях и не является руководством по лечению. Лечение Вам должен назначить Ваш врач лично, на основании Ваших симптомов и проведённых анализов. Не занимайтесь самолечением.
Источник
