Рентген снимок перелома фаланги пальца
#!RentgenNA4ALO!#
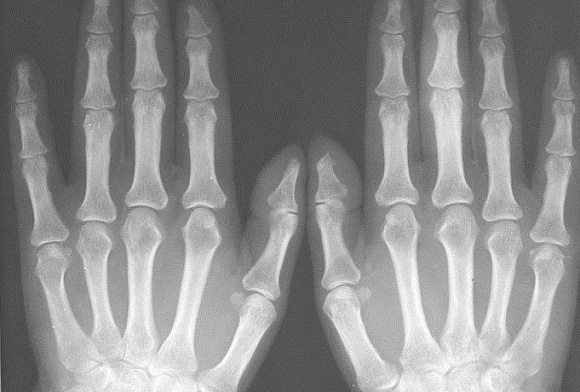
Рентген пальцев ноги или руки
 При каких-либо повреждениях пальцев рук или ног (неважно, вызваны они травмой или патологическими изменениями структуры костной ткани) самым эффективным способом диагностики является рентгенография. Такой метод исследования позволяет получать достаточно информативные снимки, на которых изображаются кости конечностей в разных проекциях. Чаще всего рентген пальцев используется в таких областях медицины, как травматология, хирургия, ортопедия.
При каких-либо повреждениях пальцев рук или ног (неважно, вызваны они травмой или патологическими изменениями структуры костной ткани) самым эффективным способом диагностики является рентгенография. Такой метод исследования позволяет получать достаточно информативные снимки, на которых изображаются кости конечностей в разных проекциях. Чаще всего рентген пальцев используется в таких областях медицины, как травматология, хирургия, ортопедия.
Что такое рентген пальца?
Рентген пальцев – это диагностический метод, который имеет достаточное количество преимуществ:
- Доступность. Рентген можно пройти практически в любой поликлинике, больнице, травмпункте, частной клинике.
- Информативность. На снимке чётко отображаются кости пальцев рук и ног, а также визуализируются очаги воспалительных заболеваний, переломы и другие патологии.
- Безопасность. Во время съёмки организм человека получает небольшую лучевую нагрузку, благодаря чему рентгенографию разрешено проводить несколько раз в год, если это необходимо.
Показания для проведения
Рентген пальца на руках или ногах могут назначать в следующих ситуациях:
- При сжимании, разжимании кистей рук пациент ощущает боль или дискомфорт. Ему сложно брать предметы, писать и так далее. Что касается ног, то здесь поводом для рентгена станет боль в ступнях и именно в пальцах при движениях ими, долгой ходьбе, физической нагрузке.
- Ощущение хруста в пальцах рук и ног при движениях ими.
- Заметная деформация пальцев рук, ног.
- Механические травмы конечностей, которые могут быть причинами переломов пальцев рук и ног.
- Воспалительные заболевания костной ткани (артрит, артроз, остеомиелит и другие).
Рентген показан и для мониторинга течения воспалительных заболеваний костей пальцев, оценки эффективности лечения и темпов сращивания костей после переломов.
Что покажет рентген пальца?
Рентген поможет выявить:
- травматические повреждения – переломы разных видов, трещины, вывихи;
- ревматические повреждения (артроз, артрит);
- очаги воспалительных заболеваний (например, остеомиелита);
- новообразования злокачественного и доброкачественного характера;
- врождённые патологии строения костей пальцев.
Подготовка к рентгенографии
Чтобы сделать рентген фаланг большого, указательного пальцев рук или снимок пальцев ног, не требуется предварительной подготовки. Нужно только снять всевозможные металлические украшения и аксессуары, которые могут попасть в зону съёмки.
Для защиты других частей тела от рентгеновского излучения на пациента надевают свинцовый фартук или жилет. Область щитовидной железы могут закрыть специальной накладкой.
#!RentgenSeredina!#
Как проводится обследование?
 На рабочий стол рентгеновского аппарата кладется подготовленная кассета. На нее укладывается предназначенная для исследования конечность, пальцы по возможности выпрямляются и смыкаются.
На рабочий стол рентгеновского аппарата кладется подготовленная кассета. На нее укладывается предназначенная для исследования конечность, пальцы по возможности выпрямляются и смыкаются.
При сложных повреждениях делают снимки в двух проекциях (прямой и косой, под углом в 45 градусов). Возможны снимки в нетипичных проекциях, чтобы получить ясный результат. Для изучения мелких структур (фаланг пальцев) делаются снимки с небольшим фокусным расстоянием (близкофокусная рентгенография, или плезиография).
Рентген большого пальца руки
Травмы большого пальца руки – довольно частое явление. Для правильной оценки повреждения рекомендуется делать не просто общий снимок кисти и пальцев рук, а прицельный снимок большого пальца. Для этого ладонь укладывается на специальный стол или подставку, большой палец максимально отводится в сторону. Кроме прямой проекции, могут применять ещё и боковую или аксиальную.
Если для съёмки используется цифровое рентгеновское оборудование, прицельный снимок большого пальца могут и не делать, так как есть возможность увеличения ранее сделанного общего.
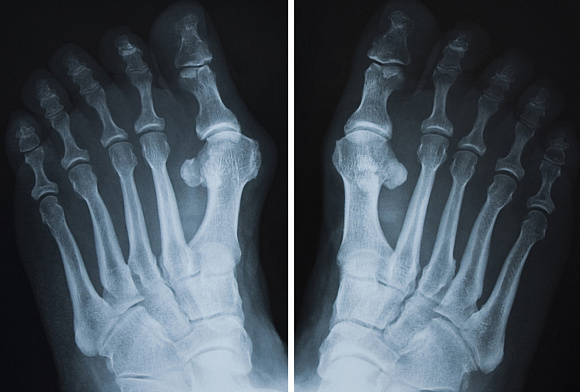
Рентген пальца ноги
Требуемая для исследования конечность – нога – обнажается и ставится на специальную подставку. В некоторых случаях снимок делается с нагрузкой. Для этого пациент поднимает здоровую ногу вверх, сгибая ее в колене, чтобы вес тела приходился на исследуемую ногу.
Рентген пальцев ног или стопы часто проводится в нескольких проекциях, это позволит врачу получить максимальное количество информации о характере повреждения или течении патологического процесса.
Расшифровка результатов
Симптомы перелома
Главным симптомом перелома пальцев является боль в месте повреждения костной ткани. При пальпации зоны повреждения боль усиливается. Также утрачивается полноценная функция руки или ноги. Возникший отёк или гематома на месте повреждения – ещё один симптом перелома.
Для подтверждения перелома пальцев рук или ног делают рентген. На снимке повреждение будет визуализировано как небольшое затемнение с неровными контурами. Если перелом сложный, оскольчатый, снимок покажет, как смещены осколки.
Противопоказания для проведения
Рентген пальцев не рекомендуется делать беременным женщинам (особенно в 1 и 3 триместрах). По возможности эту диагностическую процедуру лучше перенести на послеродовой период.
Также редко назначают рентген пациентам в тяжёлом состоянии, не транспортабельным больным.
С осторожностью стоит выдавать направление на рентген детям в возрасте до 15 лет. Рентген назначается только тогда, когда потенциальный вред от неверно поставленного диагноза значительно превышает вред от влияния ионизирующего излучения.
#!RentgenVRA4!#
Источник
- Три кости в каждом пальце расположены таким же образом. Кости пальцев названы в их отношении к руке. Первая кость — проксимальная фаланга. Вторая кость — средняя фаланга. Самая маленькая и самая дальняя из рук — дистальная фаланга. Большой палец является самым коротким пальцем и не имеет средней фаланги.
- Нагрудники на тыльной стороне руки — это суставы, образованные костями пальцев. Они обычно ранены или вывихированы с травмой в руке. Каждое соединение имеет определенное имя в зависимости от его местоположения и вовлеченных костей.
- Первый и самый большой сустав — это соединение между костями ладоней и пальцами. С медицинской точки зрения, это соединение пястных и фаланговых или метакарпофаланговых суставов (MCP). Это совместное обычно ранено в закрытых кулачных действиях, например, пробивая что-то. Общий термин для разрушения этой области называется переломом Боксера.
- Следующий кулак к кончику пальца — это сустав, ближайший к руке и между костями пальцев. Он называется проксимальным межфаланговым суставом (PIP). Это соединение может быть вывихнуто в спортивных соревнованиях, когда мяч или объект непосредственно ударяют пальцем.
- Дальнейшим соединением пальца является дистальный межфаланговый сустав (DIP). Травмы этого сустава обычно связаны с переломом (разрывом) или разрывом сухожилия (отрыв).
Каковы признаки и симптомы разбитого пальца?
Сломанные пальцы часто вызывают немедленную боль после травмы, иногда из-за деформированного пальца либо в суставе (обычно при дислокации), либо в виде фактического прорыва кости в виде перелома. Если нет деформации, острая боль ощущается очень конкретно на месте повреждения.
- Истинный перелом обычно будет болезненным, но не обманывайтесь пальцем, который имеет некоторый диапазон движения, поскольку палец может согнуть. В зависимости от их стабильности некоторые переломы могут причинить боль больше, чем другие.
- С течением времени обычно в течение следующих 5-10 минут возникает отек и синяки пальца, и палец становится жестким, чтобы двигаться. Отек не так специфичен, как боль, и может влиять на соседние пальцы.
- Если перелом тяжелый, кровоподтеки из высвобожденной крови можно увидеть сразу.
- Наконец, если опухоль чрезмерна, онемение пальца может произойти, потому что нервы в пальцах сжаты.
Сломанные фотографии пальцев
Сломанный палец. Рентген тяжелого перелома проксимальной фаланги малого пальца. Эта кость сломана во многих мелких фрагментах и очень неустойчива. Эта травма произошла в автомобильной аварии, но травмы, подобные этому, также можно увидеть в любом травматическом инциденте. Поскольку это было нестабильно, операция была необходима. При таком типе травмы хирург может использовать штыри или пластины и винты для ремонта. Булавки оставались бы в течение примерно 4-6 недель, и пластины и шурупы были бы удалены, только если надоедливые. Нажмите, чтобы просмотреть увеличенное изображение.
Сломанный палец. Этот рентгеновский снимок показывает наклонный (диагональный) перелом через проксимальную фалангу безымянного пальца. Обратите внимание, как трещина имеет тенденцию скользить или сокращаться (стрелка). Этот разрыв не только сокращается, но и наблюдаются деформации вращения. Обычно он недостаточно стабилен для только приклада, и может потребоваться хирургическое вмешательство. Нажмите, чтобы просмотреть увеличенное изображение.
Сломанный палец. Этот рентгеновский снимок берется в операционной после закрепления трещины, аналогичной той, что изображена на рисунке 2. Рентген показывает, как многократные маленькие штифты удерживают перелом в анатомическом выравнивании, а укорочение исчезает. Это будет поддерживать стабильность до тех пор, пока перелом не будет излечен. Штыри могут быть удалены через 4-6 недель. Нажмите, чтобы просмотреть увеличенное изображение.
Сломанный палец. В этом рентгеновском снимке показан типичный перелом в конце пястной части пятого пальца. Фрагмент наиболее всегда сгибается к ладони, как видно из этого рентгеновского снимка. Наиболее типично этот перелом вызван закрытым кулаком, поражающим объект. Это обычно называют переломом боксера (или скандала). Лечение этого перелома обычно представляет собой консервативное литье. Не будьте встревожены угловатой кости. Обычно это только косметика, а функция руки должна быть нормальной после заживления кости. Нажмите, чтобы просмотреть увеличенное изображение.
Сломанный палец. Этот рентген иллюстрирует общий перелом дистальной фаланги. Это травма, когда дистальная фаланга вынуждена двигаться к ладони и сопротивляется притяжению сухожилия экстензора. Это очень распространено в спортивных соревнованиях, в которых мяч ударяет по кончику пальца (часто называемого палец пальца). Эти травмы либо костные (как видно), либо связаны с связями. Лечение — это шинирование или хирургическое закрепление дистальной фаланги. Эта травма может занять много времени, чтобы исцелить и ее следует внимательно наблюдать. Несмотря на все усилия по лечению, остаточная отставание может продолжаться после лечения. Обычно это только косметика и не влияет на силу захвата. Нажмите, чтобы просмотреть увеличенное изображение.
Сломанный палец. Это рентген косого (диагонального) перелома пястной. Эти травмы происходят из-за скручивания или шитья в руке. Они являются общими для механической обработки и травм на рабочем месте, а также прямой травмы. Есть много разных мышц и сухожилий, которые могут усилить этот перелом, вызывая укорочение или угловатость в сторону ладони. Лечение может состоять либо из литья с близким наблюдением, либо с помощью хирургической процедуры для устойчивости перелома. Это будет зависеть от серьезности перелома, наблюдаемого на рентгеновском снимке. Нажмите, чтобы просмотреть увеличенное изображение.
Когда искать медицинскую помощь для разбитого пальца
Врачу понадобится рентген для оценки положения сломанных костей пальцев. У учреждения неотложной помощи или отделения неотложной помощи больницы, как правило, имеются необходимые материалы для проведения рентгеновской оценки и шинирования.
Редко требуется хирургическая процедура для стабилизации перелома. Осложнения этого могут включать потерю полного движения пальца или инфекции. Признаками инфекции пальцев являются лихорадка, увеличение покраснения, отек, сильная боль пальца или даже выделение гноя и неприятный запах от места операции. Если возникают эти симптомы, немедленно обратитесь в отдел неотложной помощи или хирург.
Как диагностируется поврежденный палец?
Основу диагностики переломов пальцев — рентген. Временная шина, лед и контроль боли — полезные поддерживающие процедуры. Тип перелома определит лечение. Каждая картина разлома имеет специфические характеристики, которые необходимо решить.
- Если есть простой перелом, врач проломит поврежденный палец. Вся рука может быть поставлена на покой и шина для комфорта.
- При более сложных травмах врач может обратиться за советом к ортопеду (специалисту по костям и суставам) или ручному хирургу (который имеет специальную подготовку в области ручной хирургии).
Как подключить ленту (Splint) и обработать сломанный палец дома
- Сделайте шину (обездвиживайте палец: палочку или ручку можно поместить рядом с пальцем с чем-то, обернутым вокруг палки и пальца).
- Нанесите лед на поврежденный палец по дороге в отделение неотложной помощи. Не наносите лед непосредственно на кожу. Положите полотенце между льдом и пальцем.
Когда требуется поврежденный палец для лечения?
Лечение сломанных пальцев зависит от типа перелома и конкретной кости в поврежденном пальце. Врач скорой помощи или хирург-ортопед будут оценивать устойчивость сломанного пальца.
- Если переломы стабильны, лечение может быть таким же простым, как припаркованная лента (шипение одного пальца другому, соединяя их вместе) в течение примерно четырех недель, а затем еще две недели без каких-либо напряженных упражнений.
- Если перелом неустойчив, поврежденный палец необходимо будет иммобилизовать. Иммобилизация осуществляется несколькими способами:
- Наиболее просто шина может быть применена после восстановления (повторное выравнивание фрагментов трещины). Если это не обеспечивает достаточной стабильности, может потребоваться хирургическая процедура.
Когда требуется поврежденный палец?
Если операция выполнена, чтобы исправить трещиноватый палец, вы, скорее всего, выйдете из больницы в какой-то тип шины или повязки. Очень важно не мешать шине. Он держит переломный палец в правильном положении для исцеления. Держите повязку чистой, сухой и повышенной, чтобы уменьшить набухание.
Активность может усугубить травму и вызвать боль, поэтому лучше не использовать задействованную руку до встречи с врачом.
Специалист может захотеть увидеть пациента примерно через неделю после того, как травма произошла для другого рентгена, чтобы оценить положение фрагментов трещины. Крайне важно сделать это назначение. Если палец не выровнен правильно, это может повлиять на исцеление пальца и оставить постоянную инвалидность.
Источник
Рентгенография переломов – основной метод инструментальной диагностики, используемый при травмах костей. В процессе обследования делают снимки кости или сустава как минимум в двух проекциях. Если полученные изображения не позволяют определить характер имеющегося у пациента повреждения, дополнительно выполняют снимки в косой проекции. Перед обследованием до наложения гипса пациенту вводят средства для местной анестезии, с помощью которых удается снизить боль и обеспечить фиксацию травмированной части тела в неподвижном положении.

Признаки перелома на рентгеновском снимке
Основным рентгенологическим показателем перелома костей является серое просветление на фоне белой кости, имеющее вид неровной линии, часто с зазубренными краями. Если светлая полоса не достигает второго края кости, перелом считает неполным. Если же линия просветления проходит через всю кость, следует вести речь о полном переломе.В первом случае заметного смещения отломков нет, во втором же оно хорошо визуализируется на снимке.
Смещение может быть:
- продольным (по длине кости),
- боковым (по ширине кости),
- угловым (по оси кости),
- периферийным (возникает, когда отломок поворачивается вокруг своей продольной оси).
Боковое и продольное смещение измеряется в сантиметрах, а периферийное и угловое – в градусах.
Если полоса просветления проходит через суставную поверхность кости, перелом является внутрисуставным. В детском возрасте часто встречается перелом по типу «зеленой веточки»: костная ткань сломана, а эластичная надкостница остается целой.
Как расшифровываются результаты рентгенографии при переломах в разных участках скелета
Рентгенография переломов подтверждает, что травмы такого характера в каждом отделе скелета обладают рядом особенностей, и эта специфика отображается на снимке. Кроме того, следует отличать линии перелома от имеющихся в большинстве костей сосудистых каналов, костных эпифизов (закругленных краев костей), а также от так называемых зон Лоозера.
 Последние являют собой полосы просветления на рентгенограмме, которые отображают степень приспособления отдельных участков костей к повышенной нагрузке. Чаще всего они возникают в плюсневой, седалищной, большеберцовой костях, в ключице, лопатке, костях предплечья.
Последние являют собой полосы просветления на рентгенограмме, которые отображают степень приспособления отдельных участков костей к повышенной нагрузке. Чаще всего они возникают в плюсневой, седалищной, большеберцовой костях, в ключице, лопатке, костях предплечья.
Иногда зоны Лоозера формируются и при обычной физической нагрузке в пораженной костной ткани при рахите, остеодистрофии и других заболеваниях. Предлагаем более подробно ознакомиться с тем, как выглядит перелом на рентгеновском снимке в разных участках скелета в сравнении с изображением неповрежденных костей.
Визуализация перелома костей черепа на рентгенограмме
Одна из частей черепа, которая часто подвергается переломам – это его свод (то есть верхняя часть). В большинстве случаев наблюдаются линейные переломы, которые возникают в том месте, где непосредственно и была приложена сила. На рентгенограмме повреждение имеет вид резкой, иногда зигзагообразной и местами раздваивающейся линии с неровными краями.
Если эта полоса расположена в пределах одной пластины, перелом называется неполным, а если в пределах обеих – полным. Иногда переломы переходят на черепные швы (места соединения костей черепа), которые в норме на снимке также имеют вид полос просветления. При накладывании на них линий переломов возникает расхождение швов, на рентгене полоса просветления становится отчетливее и шире.
Переломы свода черепа могут быть еще вдавленными, дырчатыми, оскольчатыми.
Эти виды диагностировать легче, поскольку на снимке четко просматривается смещение отломков, которые в норме отсутствуют.
 При переломе лобной кости линия просветления проходит к лобной пазухе, верхней стенке глазницы, в случае повреждения височной и теменной костей – к средней черепной ямке, при переломе затылочной кости – к задней черепной ямке.
При переломе лобной кости линия просветления проходит к лобной пазухе, верхней стенке глазницы, в случае повреждения височной и теменной костей – к средней черепной ямке, при переломе затылочной кости – к задней черепной ямке.
Отчетливее всего на рентгене просматриваются переломы челюсти. В зависимости от того, как на снимке проходит полоса просветления, они подразделяются на продольные, поперечные, косые.
Переломы челюстных костей сопровождаются в большинстве случаев значительным смещением отломков.
Самое распространенное повреждение – когда линия перелома проходит от луночки последнего зуба челюсти к ее углу.
Как выглядят переломы верхних конечностей на рентгенограмме
На снимках неповрежденные трубчатые кости окрашены в яркий белый цвет, губчатое наполнение же имеет вид сероватого просветления, расположенного вдоль их центра. Округлые края костей (костные эпифизы) выглядят как серые полосы просветления.
Рентген перелома руки выполняется в прямой и боковой проекциях. Перелом плечевой кости без смещения фрагментов заметен только на снимке, сделанном в боковой проекции. А переломы со смещением хорошо просматриваются на всех изображениях: видно, когда кость отклонена кнаружи под небольшим углом.
20 % всех переломов руки приходится на локоть как результат падения, поскольку на уровне подсознания в такой ситуации человек рефлекторно в целях самосохранения выставляет именно эту часть руки.
Перелом ключицы на рентгене также несложно диагностировать. В большинстве случаев его линия проходит поперек кости, значительно реже – по диагонали. При этом обе части ключицы смещаются: тот край, который присоединяется к грудине, отклоняется вверх и внутрь, а тот, который крепится к лопатке – вниз и наружу. Эта травма встречается реже, чем перелом руки. Пациенты большей частью дети и подростки.
Перелом лучевой кости на рентгене может иметь вид поперечной, продольной, косой или спиралеобразной линии просветления. Часто такое повреждение случается рядом с запястьем.
Рентгенография переломов нижних конечностей
 Снимки нижних конечностей выполняются в двух-трех проекциях и являются комбинацией зон затемнения (кости) и участков просветления (костные эпифизы, хрящевые и мягкие ткани).
Снимки нижних конечностей выполняются в двух-трех проекциях и являются комбинацией зон затемнения (кости) и участков просветления (костные эпифизы, хрящевые и мягкие ткани).
Наиболее часто травмам подвергается большой палец, пяточная, предплюсневые и плюсневые кости стопы. Полосы переломов видны на изображениях в тыльно-подошвенной, боковой и косой проекциях.
При подворачивании стопы кнаружи может случиться перелом лодыжки. Если повреждение возникло при чрезмерном повороте стопы внутрь, рентген лодыжки покажет отрыв верхней части наружной лодыжки. Линия излома от внутренней лодыжки может доходить до нижней внутренней части большеберцовой кости. На рентгенограмме часто заметен отрыв внутренней лодыжки у основания и линия перелома в наружной лодыжке на уровне сустава.
Иногда две поверхности кости, разделенные полосой перелома, расположены не параллельно, а под углом. Так выглядит перелом лодыжки со смещением на рентгене.
Переломы позвоночника на рентгенограммах
Если есть подозрение на перелом позвоночника, делают его снимки в двух проекциях – прямой и боковой, являющихся взаимно перпендикулярными. В качестве центра снимка избирается участок, в котором локализовано предполагаемое повреждение. Чтобы поставить диагноз, врач проводит оценку формы, контуров, структуры позвонков в сравнении с нормой.
Если на снимке тело позвонка имеет клиновидную форму (в норме она плоско-вогнутая), замыкательная пластинка выглядит неровной или ступенеобразной, высота тела позвонка уменьшилась как минимум на треть, по сравнению с остальными (эффект компрессии), а высота межпозвонковых дисков в поврежденном сегменте, наоборот, увеличилась, у пациента имеет место компрессионный перелом. В случае такой травмы на рентгене можно обнаружить на теле позвонка асимметричность или же полное отсутствие центральной сосудистой щели при ее наличии у здоровых позвонков.
Если на прямой рентгенограмме позвоночника визуализируется слишком большое интерперпендикулярное расстояние, а на боковом снимке увеличен передне-задний размер тела позвонка и заметна его деформация, имеющая кифотический характер, ведут речь о взрывном переломе.
Если повреждены все три колонны позвоночника, отчетливо видна их деформация, контур позвоночного канала нарушен, позвонки сместились на уровень поврежденного позвоночно-двигательного сегмента, у пациента диагностируют переломо-вывих. Обнаружить признаки повреждения спинного мозга позволяет компьютерная и магнитно-резонансная томографии.
Частота проведения рентгенологического обследования при переломах
Как показывает практика, рентген после перелома, если травма нетяжелая, делают не более трех раз: первый – при обращении в медицинское учреждение для постановки диагноза, второй – после наложения гипса в процессе лечения, чтобы посмотреть, правильно ли срастается кость, третий (контрольный) – перед снятием гипса.
Если повреждение тяжелое (к примеру, оскольчатый многокомпонентный перелом большеберцовой кости), тогда обследование может проводиться намного чаще, а если возникнет необходимость, то и ежедневно.
Частое проведение рентгенологического обследования может понадобиться, если:
- в травму вовлечены мягкие ткани, связки, нервные узлы, сосуды (в частности, крупные артерии);
- есть риск присоединения инфекции;
- существует угроза развития осложнений после хирургического вмешательства.
Многие пациенты интересуются, нужно ли делать рентген после снятия гипса. Опять-таки, все зависит от тяжести травмы. Если лечащий врач не считает данную процедуру необходимой, он ее не назначит во избежание дополнительного облучения больного.
Рентгенологическое исследование показано, если спустя некоторое время после снятия гипса в зоне повреждения опять возникли болевые ощущения и отечность. Кроме того, у каждого пациента есть право записаться на рентген после того, как был снят гипс, даже без назначения лечащего врача.
Нужно ли снимать гипс перед рентгенографией
Ответ на вопрос о том, делают ли рентген через гипс, положительный. Рентгеновские лучи хорошо проходят через данный материал. Поэтому когда назначают рентгенографию в процессе лечения, чтобы посмотреть, как проходит заживление, гипс не снимают. Его наличие не влияет на четкость изображения. На основании полученной картины врач имеет возможность сделать выводы относительно того, какой тактики лечения следует придерживаться в дальнейшем.
Говоря о том, можно ли сделать рентген через гипс, следует отметить, что отсутствие необходимости в его удалении позволяет минимизировать дискомфорт, причиняемый пациенту во время процедуры, а также избежать случайного повреждения еще не сросшейся окончательно кости.
В каких еще случаях может понадобиться рентгенография костей
Рентгенологическое обследование костной ткани позволяет диагностировать не только переломы костей. Его назначают при наличии подозрений на
- артрит (воспаление суставов),
- артроз (дегенеративно-дистрофические изменения в суставах),
- остеопороз (низкий уровень плотности костей),
- аномалии развития отдельных участков скелета,
- добро- или злокачественные опухоли костей.
Рентген назначают также в тех случаях, если необходимо удостовериться в том, что у больного действительно нет противопоказаний к хирургическим операциям.
Травматология – рентгенограммы 2 часть: Видео
Загрузка…
Источник
