Реконструкция перелома орбиты

Пластика нижней стенки орбиты ©Центр пластической и реконструктивной хирургии Алексея Дикарева
Реконструкция орбиты глаза чаще всего выполняется в связи с травмой после ДТП. В результате сильного удара в область глазного яблока возникает перелом стенок орбиты. Восстановление орбиты выполняется собственными тканями пациента или титановой сеткой.
Анатомия периорбитальной зоны
Анатомия орбиты глаза. 1 — Глазное яблоко, 2 — Мышцы, 3 — Нервы, 4 — Инфраорбитальный нерв. ©Neoplasty
Орбита (глазница) — углубление в лицевой части черепа, в котором размещается глазное яблоко.
Содержимое орбиты:
- Глазное яблоко;
- Мышцы, двигающие глазное яблоко и веки;
- Нервы;
- Инфраорбитальный нерв — выделим отдельно;
- Артерии и вены;
- Жир, клетчатка.
Глазница с внутренней стороны ограничена костными тканями, поэтому при сильном ударе содержимому орбиты некуда деться, и ломается самая слабая стенка — нижняя:
Нижняя стенка орбиты — самая слабая часть глазницы ©Neoplasty
Перелом нижней стенки орбиты
Травма нижней стенки глазницы приводит к тому, что содержимое орбиты проваливается в гайморову пазуху и положение глаз становится асимметричным:
Пациентка с переломом нижней стенки орбиты ©Дикарев Алексей Сергеевич
Помимо эстетического недостатка травма приводит к проблемам со зрением — экзофтальм и двоение в глазах.
Если при травме повреждается инфраорбитальный нерв, который проходит сквозь нижнюю стенку орбиты, то теряется чувствительность скуловой зоны, верхних зубов, крыла носа с соответствующей стороны.
Пластика нижней стенки орбиты
Суть реконструкции — восстановление целостности нижней стенки. Реконструкция может быть выполнена различными материалами:
Варианты материалов для реконструкции нижней стенки орбиты ©AO Foundation
Костный трансплантат — собственная ткань пациента, забирается со свода черепа:
Реконструкция дна орбиты костным трансплантом ©Центр пластической и реконструктивной хирургии Алексея Дикарева
При такой операции целостность свода черепа сохраняется — трансплантат формируется из верхнего слоя костной ткани черепа.
Пористый полиэтилен — искусственный имплантат, который может быть выбран хирургом вместо костного трансплантата по медицинским показаниям.
Пористый полиэтилен с титановой сеткой — титановая сетка делает более прочным имплантат, сохраняя минимальную толщину.
Титановая пластина — используется при первичной, экстренной реконструкции в скорой помощи. Имеет ряд недостатков, делающих его непригодным для использования в плановой реконструкции орбиты глаза.
Осложнения после реконструкции дна орбиты
Выворот века (эктропион) — повреждение нервов круговой мышцы глаза приводит к ослаблению мышцы, что выражается в провисании нижнего века.
Эктропион — выворот нижнего века ©American Academy of Ophthalmology
Осложнение можно избежать, если выполнять операцию через трансконъюнктивальный доступ — с внутренней стороны нижнего века, через конъюнктиву. В этом случае круговая мышца глаза остаётся нетронутой.
Прорезание титановой сетки или пластины — клетчатка атрофируется в области установки титанового импланта, образуется пролежень. В долгосрочной перспективе это приводит к асимметрии глаз, требующей повторной реконструкции с применением костного трансплантата.
Инфекция — импланты из пористого полиэтилена неустойчивы к инфекции, и если образуется перфорация гайморовой пазухи, то использовать этот материал для реконструкции недопустимо.
Остаточная асимметрия глаз через продолжительное время — возникает по двум причинам:
- Использование титанового импланта;
- Неправильное планирование операции.
Про титановые импланты понятно — они используются как временный вариант, поэтому необходима повторная операция.
Сразу после операции глаз находится в положении выше, чем необходимо. Это называется гиперкоррекция. В течение месяца гиперкоррекция проходит, и положение глаз становится симметричным. При неправильном планировании гиперкоррекция не учитывается, и асимметрия частично возвращается.
Реабилитация после реконструкции нижней стенки орбиты
После операции пациент должен находится в клинике в течение одного-двух дней для профилактики образования гематом внутри орбиты.
На 4-5 сутки снимаются швы с конъюнктивы.
В течение одной-двух недель проходят отёки под глазами.
В редких случаях образуются синяки и покраснение склеры глаза — проходит в течение недели.
Через месяц проходит гиперкоррекция, положение глаз нормализуется.
Через 2 месяца можно оценивать конечный результат операции.
Какие вопросы задать хирургу при планировании операции?
- Какой у вас опыт реконструкции орбиты глаза? — Хирург, самостоятельно выполнивший более 50 успешных реконструкций орбиты считается профессионалом.
- С какими осложнениями вы сталкивались и как их решали? — Хирург, не столкнувшийся с осложнениями, не сделал ни одной операции.
- Через какой доступ вы планируете выполнить операцию? — Трансконъюнктивальный доступ — даёт стабильный результат, хоть и является самым сложным.
- Как вы собираетесь восстановить стенку орбиты? — Самый лучший вариант — костный трансплантат. По показаниям — пористый полиэтилен. Титановая пластина используется только в экстренной хирургии, в дальнейшем должна быть заменена.
Источник
Восстановительная хирургия травматических повреждений орбиты с применением различных материалов
Основной задачей восстановительной хирургии орбиты является не только восстановление анатомии глазницы, но и сохранение зрительных функций.
Целью работы явился анализ результатов ранней и поздней хирургической реабилитации пациентов с травматическими повреждениями орбиты с применением различных материалов.
За 2000-2006 гг. в Центре травмы и неотложных состояний органа зрения прооперировано 38 пациентов с переломами стенок орбиты, без (21) и с травмой (17) глазного яблока: мужчин 32, женщин 6, в возрасте 12 – 64 лет (средний 38,2 ± 3,4 л.).
Изолированный «взрывной» перелом нижней стенки орбиты диагностирован у 3 (7,9%) пациентов, повреждение более 2 стенок – 35 (92,1%). Из них перелом скуло-орбитального комплекса — 21 (60%), назо-этмоидального комплекса — 4 (11,4%), верхне-наружной стенки орбиты — 2 (5,7%), сложные комбинированные переломы — 8 (22,8%). Травма орбиты сочеталась с контузионными изменениями глаз у 29 (76,3%) пациентов, обширными повреждениями склеры — 9 (23,7%).
Оценка характера перелома, выработка хирургической тактики основывалась на данных рентгенографии, КТ. В сложных случаях использовали трехмерную реконструкцию спиральной КТ. Операции выполняли совместно с нейрохирургом, челюстно-лицевым хирургом, ЛОР-врачом.
При ранней операции, в сроки от 12 часов до 2 недель (8 пациентов), проводили иммобилизацию костных отломков с применением перфорированных титановых пластин -7 (18,45%) пациентам, с биоматериалом Аллоплант (производства ВЦГиПХ г.Уфа) 1 (2,6%).
При поздней реконструкции орбиты, в сроки от 15 дней до 1 года (30 пациентов) использовали аллотранспланты консервированный аллохрящ и декальцинированную кость (произведенные тканевой лабораторией г. Челябинска) 8 (26%) пациентам; биоматериалы серии Аллоплант (г. Уфа) — 19 (63,3%); пластмассу «Протакрил» — 3 (10%).
11 (36,7%) из 30 пациентов реконструкция орбиты выполнена за несколько хирургических этапов. В связи с некупирующимся посттравматическим увеитом на слепом глазу 8 (26,6%) пациентам первично проводилась операция эвисцерация с резекцией заднего полюса и неврэктомией с формированием опорно-двигательной культи биоматериалом Аллоплант. Всем 8 пациентам через 6 — 8 мес. выполнена пластика орбиты Аллоплантом 5, восстановлении контура стенок орбиты пластмассой 3. Коррекция деформации век поведена 4 пациентам, устранение птоза 2, восстановление проходимости слезно-носовых путей 2.
Оценка послеоперационных результатов проведена через 1, 6 и 12 месяцев. Средний срок наблюдения 2,4 ± 1,2 г. После ранней реконструкции стенок орбиты удовлетворительный результат получен у 8 (100%) пациентов; поздней – у 24 (80%) из 30. При сохранном глазном яблоке визуальные функции оставались стабильными или улучшились, глаз (протез) с травмированной стороны располагался на одном уровне со здоровым, уменьшились энофтальм (в среднем на 3 мм), экзофтальм, западение верхнего века, исчезла бинокулярная диплопия, сохранялся птоз 1 степени у одного пациента.
Неудовлетворительный результат получен у 6 (20%) пациентов, из них 4 выполнена операция с применением аллохряща (г. Челябинск). Бинокулярная диплопия сохранялась у 2, энофтальм более 4 мм — 2, птоз верхнего века 2 степени — 1, миграция хрящевого имплантата — 1. Через 6 мес. после первой операции 4 пациентам, оперированным с аллохрящем, проведены реоперации с применением биоматериала Аллоплант. Через 6 месяцев результат удовлетворительный. У 2 (33,3%) из 6 пациентов с переломом скуло-орбитального комплекса, оперированных в сроки 15 — 21 день после травмы, развилась острая ишемическая нейропатия зрительного нерва с потерей зрения.
Использование современных методов исследования: КТ, спиральной КТ позволяет адекватно оценить повреждения орбитальных структур и спланировать оперативное вмешательство. Участие в операции специалистов разных профилей, использование биосовместимых имплантатов способствует получению положительных результатов в 84,2%. Лучший косметический и функциональный эффект был достигнут при первичной фиксации костных отломков титановыми минипластинами. При поздней реконструкции удовлетворительные стабильные результаты получены при применении биоматериалов Аллоплант (производства ВЦГиПХ г. Уфа). При сочетании перелома орбиты с анофтальмом положительный результат достигнут после восстановления контура стенок орбиты пластмассой «Протакрил» с формированием опорно-двигательной культи Аллоплантом. В связи с риском потери зрения вследствие ишемической нейропатии зрительного нерва срок 14 — 21 день после травмы является неблагоприятным для выполнения реконструктивных операций.
И.А. Сироткина, Г.М.Хакимова, Н.М., Марачева.
Источник
Рассказывает Роман Карташов,
челюстно-лицевой хирург
 Травмы черепа могут сопровождаться переломами костей, образующих глазницу – полость, в которой располагается глазное яблоко. Если вы или ваш ребенок получили травму, приведшую к появлению «синяка» под глазом, важно своевременно обратиться к специалисту, который определит, нет ли перелома. Это важно, потому что перелом стенки глазницы может привести к неприятным последствиям, связанным с нарушением функции зрения.
Травмы черепа могут сопровождаться переломами костей, образующих глазницу – полость, в которой располагается глазное яблоко. Если вы или ваш ребенок получили травму, приведшую к появлению «синяка» под глазом, важно своевременно обратиться к специалисту, который определит, нет ли перелома. Это важно, потому что перелом стенки глазницы может привести к неприятным последствиям, связанным с нарушением функции зрения.
Симптомы перелома стенки глазницы
- появление боли, отека или гематомы в области глаза;
- онемение щеки, десны;
- кровотечение из носа;
- изменение положения глаза, двоение в глазах;
- снижение остроты зрения;
- нарушение конфигурации лица (из-за переломов лицевого скелета при обширных травмах).
Диагностика перелома стенки глазницы
Компьютерная томография (КТ) является золотым стандартом в диагностике переломов глазницы, позволяющим точно воспроизвести вид скелета орбиты и прилежащих структур в нескольких плоскостях. 3D реконструкция дает достоверную информацию о количестве костных отломков орбиты и их положении.
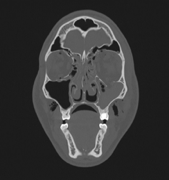
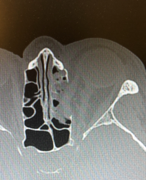
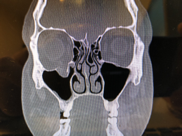
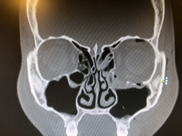
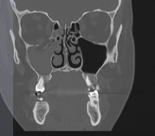
Лечение переломов стенки глазницы
- антибактериальное для предотвращения развития инфекции;
- симптоматическое для купирования боли, отека, подкожных гематом;
- хирургическое для восстановления прежней формы скелета, положения глаза, дренирование внутриглазничных гематом.
Переломы глазницы существенно отличаются как по локализации, так и по степени тяжести. Глобально врачу важно определить, необходима ли операция.
Показания к проведению операции:
- нарушение функции зрения (часто из-за перелома происходит смещение глаза, в результате чего появляется двоение; нарастающая гематома может привести к атрофии зрительного нерва и потере зрения; костные фрагменты могут препятствовать сокращению мышц, что приводит к ограничению движения глаза);
- нарушение структуры лицевого скелета из-за смещения костных отломков, что проявляется изменением черт лица, асимметрией, обезображиванием;
- сдавление подглазничного нерва смещенными костными фрагментами, что привело к онемению щеки, половины носа, губы и десны.
Предпочтительно выполнять операцию сразу после перелома до развития отека. Если отек все же успел появиться, то необходимо подождать 3-5 дней.
Если оставить перелом без лечения, то возможны неблагоприятные последствия в виде посттравматической деформации, нарушения зрения, изменения положения глаза. Лечить их гораздо сложнее, нежели «свежую» травму.
Виды операций при переломе глазницы:
Стенки глазницы представлены очень тонкими костями, и вернуть их в прежнее положение не представляется возможным. Однако в арсенале хирургов есть несколько материалов для протезирования: собственная кость пациента со свода черепа, титановая сеть и различные синтетические протезы.
Если речь идет о переломе края глазницы, то восстановление его формы выполняется при помощи фиксации титановых пластинок винтами, т.к. в этом месте кость достаточно толстая.
Реабилитация после перелома стенки глазницы
После операции выполняется компьютерная томография для контроля результата проведенной операции. Пациент находится под наблюдением челюстно-лицевого хирурга и офтальмолога.
Как правило, при гладком течении послеоперационного периода на 3-4 сутки отек в области операции начинает спадать, а через 7-10 дней могут оставаться только следы гематом.
Реабилитация направлена на восстановление функции зрения. Пациентам рекомендуется выполнять глазодвигательные упражнения, избегать повышения давления в полости носа во время чихания и высмаркивания.
Противопоказания к операции
— тяжелая черепно-мозговая травма
— сопутствующая патология, при которой противопоказаны любые операции.
Источник
- Журналы
- Стоматология
# 5, 2018
- Ближайшие и отдаленные результаты леч…
Авторы:
- Н. Е. Хомутинникова
Приволжский исследовательский медицинский университет, Нижний Новгород, Россия - Е. А. Дурново
Приволжский исследовательский медицинский университет, Нижний Новгород, Россия - Н. В. Мишина
Приволжский исследовательский медицинский университет, Нижний Новгород, Россия - Ю. В. Высельцева
Приволжский исследовательский медицинский университет, Нижний Новгород, Россия
Журнал:
Стоматология. 2018;97(5): 54-58
Просмотрено:
281
Скачано:
527
Изолированные переломы глазницы встречаются в 35—40% случаев, причем до 70% орбитальных переломов сочетаются с различными повреждениями глазного яблока и тканей, его окружающих [1, 5, 7]. До настоящего времени не разработан клинический протокол лечения пациентов с изолированными переломами, дефектами и деформациями стенок глазницы. Применяются различные оперативные доступы и имплантаты для реконструкции нижней стенки орбиты [1, 2, 4, 6, 10]. Основными материалами, предназначенными для восстановления стенок глазницы, по-прежнему являются аутокость, металлические и полимерные эндопротезы [4—7, 9].
В последние годы в клиническую практику челюстно-лицевых хирургов внедряются современные технологии: производство индивидуальных имплантатов лицевого скелета с использованием стереолитографических моделей и 3D-печати, использование компьютерной навигации во время операции, однако они являются малодоступными в регионах России из-за различных организационных проблем [4]. Оперируя данную зону, когда основными целями являются восстановление анатомии орбиты и устранение функциональных нарушений органов глазницы, невозможно не помнить о проблемных вопросах, которые появляются у различных специалистов во время планирования операции и после хирургического вмешательства. К тяжелым послеоперационным осложнениям относятся абсцессы и флегмоны орбиты, повреждение зрительного нерва, ранение мягкотканных структур глазницы, отторжение и смещение имплантата, выраженные рубцовые деформации орбитальной клетчатки и экстраокулярных мышц, отслойка сетчатки и др. В литературе имеются единичные источники об осложнениях при лечении переломов, дефектов и деформаций стенок орбиты [2, 3, 7].
Цель исследования — изучение осложнений реконструкции нижней стенки орбиты с помощью анализа ближайших и отдаленных результатов лечения пациентов с переломами нижней стенки глазницы.
Материал и методы
Нами обобщен опыт хирургического лечения 215 пострадавших с переломами скулоглазничного комплекса, находившихся на лечении в клинических базах кафедры хирургической стоматологии и челюстно-лицевой хирургии ФГБОУ ВО ПИМУ Минздрава России в отделениях челюстно-лицевой хирургии НОКБ им. Н.А. Семашко и клинической больницы № 3 ПОМЦ ФМБА России в 2011—2017 гг. Средний возраст пациентов 37,4 года (от 20 до 60 лет), распределение по полу: 172 (82,7%) мужчины и 43 (17,3%) женщины. Переломы стенок глазницы, при которых требовалось реконструктивно-восстановительное лечение, диагностированы у 78 (36,3%) больных. Наши данные не противоречат данным литературы, что не всем пациентам с переломом скулоглазничного комплекса необходимо хирургическое лечение переломов стенок глазницы, для этого есть определенные показания [1, 7, 10]. Число пациентов со свежими переломами нижней стенки глазницы составило 50 (64,1%), с застарелыми переломами — 15 (19,2%), с дефектами и деформациями — 13 (16,7%). В 5 (6,4%) случаях имелись повреждения верхней стенки орбиты и травма головного мозга, лечение этих пациентов проводилось совместно с нейрохирургом. У 18 (23,1%) больных наблюдали повреждения латеральной, медиальной и нижней стенок орбиты. Изолированные повреждения нижней стенки глазницы выявлены в 14 (17,9%) наблюдениях, в 41 (52,6%) случае переломы дна глазницы сочетались с переломами скулоглазничного комплекса. У всех пациентов в предоперационном периоде имелась деформация орбиты, гипофтальм и диплопия различного характера. Ограничение подвижности глазных яблок выявлено у 43 (55,1%) больных. Аксиальная дистопия в виде энофтальма различной степени отмечена у 28 (35,9%) пациентов, так как у них имелось обширное разрушение стенок глазницы.
Сроки хирургического лечения были следующими: в 1-е сутки после травмы прооперированы 3 (3,85%) пациентов, с 7-х по 14-е сутки — 43 (55,1%), с 15-х по 30-е сутки — 10 (12, 8%), через 1—2 мес — 9 (11,5%), через 4 мес — 9 (11,5%), 6 мес — 4 (5,12%) больных.
При поступлении всем больным выполнялись стандартное комплексное обследование, выполнялась компьютерная томография (КТ), магнитно-резонансная томография орбит (по показаниям). Всем пациентам проводилось специальное офтальмологическое обследование: (визометрия, офтальмоскопия, экзофтальмометрия, биомикроскопия). Оценка состояния глазного дна и функции глазовигательных мышц являются обязательными, по нашему мнению, при планировании хирургического лечения на орбите. Иногда повреждения глаза и посттравматические изменения (отслойка сетчатки и др.) являются противопоказанием к лечению костных травм орбиты, так как любые манипуляции с глазным яблоком могут усугубить его повреждение и привести к потере зрения [3].
Пациентам выполнялась реконструкция нижней стенки орбиты под общим обезболиванием. Нами использовались полимерные имплантаты Реперен [8] и металлические имплантаты различных фирм «Конмет» или «Синтез». Для хирургического лечения нижней стенки глазницы в 64 (87,9%) случаях выполнялся трансконъюнктивальный доступ с латеральной кантотомией, в 9 (12,1%) случаях проводился субциллиарный разрез. В послеоперационном периоде всем пациентам назначалась стандартная противовоспалительная терапия, а также проводилась реабилитация, совместно с офтальмологом.
Результаты и обсуждение
На основании проведенного анализа результатов хирургического лечения 215 пациентов с переломами скулоглазничного комплекса нами выделена группа больных (55 человек), которым было показано хирургическое лечение перелома нижней стенки глазницы. Нами отмечено оптимальное восстановление анатомии и функциональных нарушений в орбите у 48 (87,3%) больных. В 7 (12,7%) случаях отмечены различные осложнения, которые можно разделить на осложнения раннего послеоперационного периода (до 1—2 мес после операции) у 4 (7,27%) больных и поздние — отдаленные осложнения (через 4—6 мес после операции) у 3 (5,45%) пациентов. Нами выявлено у 2 пациентов несколько ранних транзиторных осложнений. Осложнения раннего послеоперационного периода представлены в табл. 1.
 Таблица 1. Осложнения раннего и ближайшего послеоперационного периодов
Таблица 1. Осложнения раннего и ближайшего послеоперационного периодов
Нами не отмечено осложнений после использования трансконъюнктивального доступа с латеральной кантотомией, а именно лимфостаз нижнего века, отставание нижнего века от глазного яблока и слезотечение [2]. Вышеперечисленные осложнения отмечались при субцилиарном доступе. У 2 (3,63%) пациентов сохранялся хемоз в течение 2—3 нед, что было обусловлено длительностью операции, в связи с наличием обширного повреждения нижней стенки орбиты и хронического полипозного верхнечелюстного синусита (рис. 1—3).
 Рис. 2. Пациент В. КТ (сагиттальный срез). Перелом нижней стенки правой орбиты, хронический верхнечелюстной синусит (до операции).
Рис. 2. Пациент В. КТ (сагиттальный срез). Перелом нижней стенки правой орбиты, хронический верхнечелюстной синусит (до операции).  Рис. 3. Пациент В. КТ (сагиттальный срез). Состояние после реконструкции нижней стенки правой орбиты титановой мини-пластиной и санации верхнечелюстного синуса.
Рис. 3. Пациент В. КТ (сагиттальный срез). Состояние после реконструкции нижней стенки правой орбиты титановой мини-пластиной и санации верхнечелюстного синуса.  Рис. 1. Пациент В. Сохраняется выраженный хемоз после реконструкции нижней стенки правой глазницы (10-е сутки).
Рис. 1. Пациент В. Сохраняется выраженный хемоз после реконструкции нижней стенки правой глазницы (10-е сутки).
Через 1 мес после операции диплопия сохранялась у 4 (7,27%) пациентов. Восстановление бинокулярного зрения у них длилось до 2—3 мес, что было связано с характером травмы глазного яблока и сроками хирургического лечения, что не противоречит данным литературы [3, 9]. Снижение остроты зрения у 4 (7,27%) пациентов сохранялось до 4 мес, что обусловлено характером травмы глаза, возрастом и наличием офтальмологического заболевания. Все ранние осложнения были транзиторными и купировались в течение 1—3 мес после операции.
Отдаленные осложнения представлены в табл. 2.
 Таблица 2. Отдаленные осложнения
Таблица 2. Отдаленные осложнения
При анализе отдаленных результатов лечения нами не отмечено воспалительных изменений вокруг имплантатов, а также потери зрения. Гиперофтальм был отмечен у 1 (1,82% случаев), причем у пациента с посттравматической деформацией орбиты, оперированного спустя 4 мес после травмы. Во время операции у этого больного проводилась умеренная гиперкоррекция по вертикали с целью стабилизации положения глазного яблока в отдаленном периоде. Нормализация положения глаза по вертикали у этого пациента произошла через 2,5—3 мес [3, 7].
Смещение имплантата отмечено в 1 (1,82%) случае. Пациент был оперирован в 2012 г. по поводу перелома скулоорбитального комплекса и нижней стенки глазницы через 3 нед после травмы. Нами выявлено смещение полимерного имплантата Реперен спустя 6 мес после операции. Данное осложнение было обусловлено наличием обширного мелкооскольчатого перелома нижней стенки орбиты, рубцовыми изменениями орбитальной клетчатки и нижней прямой мышцы, смещением имплантата вследствие рубцевания в верхнечелюстную пазуху. Пациенту потребовалось повторное хирургическое вмешательство в связи с развитием прогрессирующей диплопии и энофтальма (рис. 4—6).
 Рис. 4. Пациент Л. Деформация левой орбиты. Состояние через 6 мес после реконструкции нижней стенки левой орбиты.
Рис. 4. Пациент Л. Деформация левой орбиты. Состояние через 6 мес после реконструкции нижней стенки левой орбиты.  Рис. 5. Пациент Л. КТ (фронтальный срез). Состояние через 6 мес после реконструкции нижней стенки левой орбиты полимерным имплантатом Реперен.
Рис. 5. Пациент Л. КТ (фронтальный срез). Состояние через 6 мес после реконструкции нижней стенки левой орбиты полимерным имплантатом Реперен.  Рис. 6. Пациент Л. КТ (сагиттальный срез). Состояние через 6 мес после реконструкции нижней стенки левой орбиты полимерным имплантатом Реперен.
Рис. 6. Пациент Л. КТ (сагиттальный срез). Состояние через 6 мес после реконструкции нижней стенки левой орбиты полимерным имплантатом Реперен.
Повторная операция, выполненная с применением титанового анатомического эндопротеза Синтез, позволила получить хороший эстетический и функциональный результат (рис. 7, 8).
 Рис. 7. Пациент Л. После повторной операции. Устранен гипо- и энофтальм.
Рис. 7. Пациент Л. После повторной операции. Устранен гипо- и энофтальм.  Рис. 8. Пациент Л. КТ (сагиттальный срез) после повторной реконструкции нижней стенки правой орбиты.
Рис. 8. Пациент Л. КТ (сагиттальный срез) после повторной реконструкции нижней стенки правой орбиты.
Анализируя вышеуказанное осложнение, мы обнаружили погрешности в планировании операции: не рассчитан размер дефекта нижней стенки глазницы, а также выбран полимерный имплантат Реперен, который не может обеспечить достаточную жесткость опоры в дистальной зоне.
В 2 (3,64%) случаях отмечен энофтальм (1,5—4 мм) в отдаленном периоде. Использование анализа КТ орбит этих пациентов обнаружило необходимость повторной операции у 1 больного, так как причиной энофтальма (3—4 мм) являлось пролабирование дистального края имплантата в сторону верхнечелюстной пазухи, у другого пациента энофтальм был в пределах 1,5—2 мм, что не причиняло пациенту дискомфорта и данная аксиальная дистопия глаза не является показанием к повторной хирургическому вмешательству [3, 4, 6, 7].
При анализе результатов хирургического лечения 55 пациентов с переломом нижней стенки глазницы и отдаленных осложнений (смещения имплантата и энофтальм) мы пришли к выводу, что использование полимерных имплантатов Реперен возможно только при наличии перелома нижней стенки глазницы в передней и средней части. В случаях обширных разрушений дна глазницы и переломах ее среднего и дистального отдела целесообразно применение титановых металлоконструкций.
Смещения имплантатов в сторону нижнеглазничного края и нижнего века нами не отмечено, так как все используемые нами (полимерные и металлические конструкции) фиксировались микровинтами к подлежащей кости.
Заключение
Проводя анализ хирургического лечения пациентов с переломом нижней стенки орбиты нами отмечено, что ранние осложнения послеоперационного периода у всех пациентов были транзиторными, после соответствующего лечения и реабилитации (спустя 3 мес) купировались. Послеоперационный энофтальм и смещение имплантата являются самыми нежелательными осложнениями отдаленного периода и требуют повторной операции.
Наш опыт позволяет утверждать, что избежать проблемных вопросов, а именно тяжелых ранних и поздних осложнений при лечении перелома нижней стенки глазницы, можно даже если в больнице нет современного оборудования (компьютерных технологий для операционной навигации и изготовления индивидуальных эндопротезов дна орбиты). Только при условии хорошей подготовки врача и тщательного планирования операции, а именно детальной оценки КТ орбит совместно с рентгенологом (расчет анатомо-топометрических показателей глазницы) и правильного выбора методики операции и имплантата, можно получить хороший эстетический и функциональный результат.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Дурново Евгения Александровна — д.м.н., проф., зав. кафедрой хирургической стоматологии и челюстно-лицевой хирургии ПИМУ, тел.: +7-419-83-62; e-mail: asshirstom1@yandex.ru; https://orcid.org/0000-0001-5511-4759
Список литературы:
- Бакушев А.П., Сиволапов К.А. Хирургическое лечение пациентов с изолированными переломами стенок глазницы. Офтальмология. 2015;12(3):48-52. https://doi.org/10.18008/1816-5095-2015-3-48-52
- Бельченко В.А., Рыбальченко Г.Н., Баранюк И.С. Клинико-анатомическое обоснование использования трансантрального оперативного доступа при переломах нижней стенки глазницы. Часть I. Стоматология. 2014;2:27-30.
- Груша О.В., Груша Я.О. 500 пластик орбиты: анализ осложнений. Вестник офтальмологии. 2006;1:22-24.
- Еолчиян C.А., Катаев М.Г., Карнаухова А.В. Устранение функциональных и эстетических нарушений при хирургическом лечении посттравматических дефектов и деформаций орбиты и периорбитальной области. Эстетическая медицина. 2012;11:4:3-14.
- Медведев Ю.А., Петрук П.С., Шаманаева Л.С., Волкова В.А., Давидов А.Р. Применение катетера Фолея при проведении реконструктивно-восстановительных операций на средней зоне лицевого черепа. Стоматология. 2016;3:31-37.
- Митрошенков П.Н. Сравнительная оценка эффективности пластики тотальных и субтотальных дефектов верхней и средней зон лица с использованием перфорированных экранов из титана и костных аутотрансплантатов. Анналы пластической, реконструктивной и эстетической хирургии. 2007;4:32-45.
- Николаенко В.П., Астахов Ю.С Орбитальные переломы. Руководство для врачей. СПб.: Эко-вектор; 2012.
- Дурново Е.А., Хомутинникова Н.Е., Цыбусов С.Н., Мишина Н.В., Высельцева Ю.В., Бореков С.А. Способ лечения переломов скулоорбитального комплекса и дна орбиты. Патент на изобретение №2476161 от 27.02.13. Ссылка активна на 04.04.18. patent-2476161.pdf
- Clauser L, Galie M, Pagliaro F, Tieghi R. Posttraumatic enophthalmos: etiology,principles of reconstruction, and correction. J Craniofac Surg. 2008;19(2):351-359.
- Scolozzi P. Reconstruction of severe medial orbital wall fractures using titanium mesh plates placed using transcaruncular-transconjunctival approach: A successful combination of 2 techniques. J Oral Maxillofac Surg. 2011;69:5: 1415-1420. https://doi.org/10.1016/j.joms.2010.07.015
Источник
