Проволока для переломов
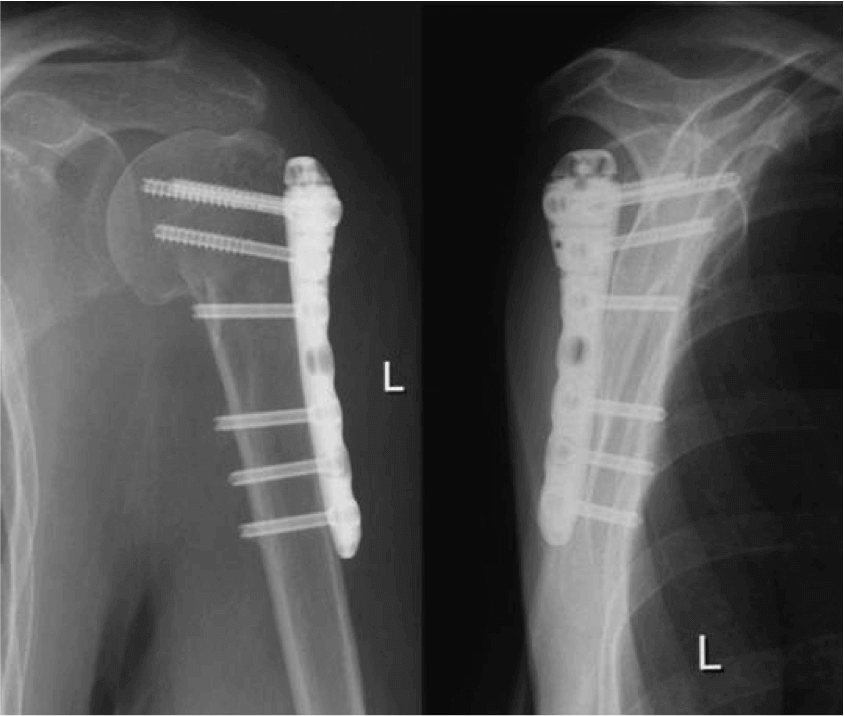
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу

Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
![]()
В вашей корзине ещё нет товаров.






Проволока для ортодонтических аппаратов «Вега» (№06)

Проволока для ортодонтических аппаратов «Вега» (№ 08)

Полимер-стоматология
(РОССИЯ)
Проволока алюминиевая для шинирования зубов при переломах челюстей по ТУ 9391-009-66884762-2010. Диаметр 0,5 мм, длина 5 м
код: 18211
Ожидаем поставку: 18.08.2020

Проволока для ортодонтических аппаратов «Вега» (N 1.0)

Полимер-стоматология
(РОССИЯ)
Изделия для ортодонтической стоматологии: проволока алюминевая для шинирования зубов при переломах челюстей

Проволока для ортодонтических аппаратов «Вега» (N 1.2)
Источник
И полукольцами.
«Кольцевая» или «бандажная», фиксация отломков проволокой, лентой и полукольцами Роднянского из нержавеющей стали используется почти исключительно при косых и винтообразных диафизарных переломах длинных трубчатых костей, т. е. при переломах с пологими поверхностями излома.
Проволока для такого остеосинтеза должна быть мягкой и в тоже время довольно прочной (не слишком тонкой). Жесткая и тонкая проволока при сильном затягивании может лопнуть или внедриться в кость и обломать истонченные концы отломков. Операционный доступ традиционный. Отломки вправляют и фиксируют в этом положении фиксационными щипцами.
Проволоку протягивают поднадкостнично вокруг кости при помощи специальных изогнутых щипцов. Для этого щипцы подводят под кость в закрытом виде, затем бранши раскрывают, ими захватывают проволоку и протягивают ее вокруг кости. Далее концы проволоки, охватывающие оба отломка, натягивают и равномерно, без рывков скручивают плоскогубцами или специальными щипцами. В результате чего плоскости излома сопоставленных отломков плотно прижимаются друг к другу. Концы скрученной проволоки пригибают к кости, чтобы они не травмировали мягкие ткани. Для того чтобы предупредить соскальзывание проволоки, долотом или пилкой предварительно делают на кости в направлении, перпендикулярном к линии излома или к оси конечности, неглубокие (1-2 мм) насечки. Отломки фиксируются лучше, если их охватить на некотором расстоянии друг от друга 2-3 параллельными кольцами. В случае применения такого метода, например при переломах ключицы, мягкие ткани и близкие к кости сосуды защищают лопаткой Буяльского.
Техника остеосинтеза металлической лентой и показания к этому виду фиксации отломков такие же, как при соединении отломков проволокой. Для подведения под кость металлической ленты, натягивания и фиксации ее нужны специальные инструменты. То же относится к остеосинтезу специальной проволочной удлиненной прямоугольной петлей по Альглаву.
Чтобы избежать вторичных искривлений и смещений отломков при этих видах остеосинтеза тотчас после операции накладывают соответствующего типа гипсовую повязку, которую снимают только после костного сращения перелома.
Остеосинтез металлическими гвоздями, винтами, болтами, спицами и другими фиксаторами.
Для соединения отломков применяют спицы, винты, болты и гвозди различной длины, формы и толщины, сделанные из нержавеющей стали и сплавов. Трехлопастным гвоздем осуществляют закрытый и открытый остеосинтез шейки бедра. Отдельные небольшие отломки можно фиксировать винтами, гвоздями и скобами. Для остеосинтеза некоторых переломов лодыжек и мыщелков пользуются специальными небольшими двухлопастными круглыми и плоскими гвоздиками, а также винтами, шурупами и болтами из нержавеющей стали. При косых и винтообразных переломах остеосинтез можно осуществить при помощи шурупов или спиц. Последний вид чрескостной фиксации менее стабилен. Тем не менее, в ряде случаев к нему приходится прибегать, например, у старых людей при остеопорозе, когда винты не удерживаются в кости или при остеосинтезе лодыжек, а также мыщелков плеча и др.
После таких видов остеосинтеза обязательно наложение гипсовой повязки до костного сращения.
Хирургическая фиксация переломов должна быть стабильной. Стабильность и жёсткая фиксация не синонимы. Стабильность бывает и эластичной. Достигнутая в ходе хирургического вмешательства стабильность может быть абсолютной или относительной, и то и другое — это стабильная фиксация перелома. В этих случаях мы можем позволить пациенту раннюю безболезненную мобилизацию смежных суставов. Абсолютной стабильности мы добиваемся путём анатомичной — «зубец в зубец» репозиции и межфрагментарной компрессии. Следствием достижения абсолютной стабильности является костное сращение без образования периостальной костной мозоли. Достижение абсолютной стабильности необходимо в лечении внутрисуставных переломов, когда анатомически правильное восстановление суставной поверхности обусловливает полноценное восстановление функции сустава в последующем. Для диафизарных переломов необходимо и достаточно: восстановить длину сегмента, избавиться от угловой деформации и ротационного смещения. Поэтому на смену прямой репозиции диафизарных переломов пришла непрямая. На смену гвоздям из нержавеющей стали — эластичные титановые имплантаты, на смену динамическим компрессирующим пластинам — динамические компрессирующие пластины ограниченного контакта, на смену абсолютной стабильности в лечении диафизарных переломов — стабильность относительная. Следствием достижения относительной стабильности является сращение с формированием периостальной костной мозоли. Исходя из этого, уже в самом конце 80х — начале и середине 90х годов хирургические АО принципы формулировались следующим образом:
Функциональная репозиция. При этом репозиция внутрисуставных переломов должна быть в полном соответствии с принципами 1958 года, анатомичной. Репозиция же диафизарных переломов должна быть адекватной — длина, ось, отсутствие ротационного смещения — за исключением переломов предплечья — восстановления этих параметров вполне достаточно для полного восстановления функции.
Стабильная фиксация. В свою очередь стабильность может быть абсолютной (жёсткой) — для внутрисуставных переломов и относительной (эластичной) для большинства диафизарных переломов, что обеспечивает сохранение кровоснабжения и ранние активные движения.
В настоящее время травматология постепенно стала рентген — ассоциированной хирургией. На смену большим доступам пришли малые разрезы и пошаговый рентгеновский контроль. Хирургия малых доступов, миниинвазивный остеосинтез пластинами, интрамедуллярный блокирующий остеосинтез, артроскопически ассоциированная хирургия — это сегодняшний день АО.
Основные принципы АО:
· Сохранение кровоснабжения;
· Функциональная репозиция;
· Стабильная фиксация;
· Ранние активные движения.
Пластины с угловой стабильностью (LCP — Locking Compression Plate).
Создание системы угловой стабильности винта относительно пластины (блокирование головки винта в отверстии пластины) с образованием жесткой конструкции «пластина-винт» с великолепными якорными свойствами, сравнимыми со стержневым аппаратом внешней фиксации, помещенным под ткани, открыло головокружительные перспективы и возможности остеосинтеза, особенно в случаях остеопороза, околосуставных многооскольчатых переломах большеберцовой и бедренной кости. Не смотря на достигаемую относительную стабильность при малоинвазивной технике остеосинтеза, опасность потери достигнутой репозиции и вторичных смещений в процессе реабилитации практически сведена к нулю. Неоспоримые преимущества пластин LCP:
· Достижение угловой и ротационной стабильности костных фрагментов за счёт блокирования головки винта в отверстии пластины, а не за счёт придавливания пластины к кости (DCP, LC-DCP)
· Сохранение периостального кровотока за счёт дистанцирования пластины от кости
· Отсутствие вторичных смещений, миграции фиксаторов в процессе реабилитации и сращения
· Широкие возможности использования при малоинвазивной (отсутствие открытой репозиции, сохранение оси, длинны и исключение ротационного смещения) технике остеосинтеза многооскольчатых переломов большеберцовой и бедренной кости, в том числе неполных суставных переломов (по классификации Мюллера);
· Возможность использования LCP как для малоинвазивной фиксации перелома (относительная стабильность – непрямое сращение), так и для классической техники накостного остеосинтеза (открытая репозиция, фиксация перелома системой «стягивающий винт – нейтрализующая (компремирующая пластина);
· Возможность ранней безболезненной нагрузки весом тела при незаконченном сращении перелома – раннее восстановление трудоспособности
· Ранняя безболезненная реабилитация (исключение в послеоперационном периоде постельного режима, активное восстановление движений в смежных суставах, ходьба с дозированной нагрузкой, отсутствие необходимости внешней иммобилизации)
· Малоинвазивная техника остеосинтеза LCP сравнима по травматичности и инвазивности с остеосинтезом интрамедуллярным штифтом без рассверливания канала (Unreamed nail), однако при распространении перелома на метафизарную зону или неполном суставном переломе система LCP вне конкуренции.
Использование системы LCP существенно расширяет возможности хирурга, позволяет значительно сократить сроки нетрудоспособности и выздоровления, а зачастую сохранить больному жизнь.
Остеосинтез костными штифтами и пластинками.
Соединять отломки при свежих переломах можно костными штифтами и костными пластинками различной формы, длины и толщины. Пластинки кости берут у самого пациента либо используют гомо — или гетерокость.
После оперативного вправления в костномозговой канал обоих отломков вводят соответствующего диаметра костный штифт или на наружной поверхности отломков на уровне перелома укладывают и фиксируют костную пластинку в виде шины.
При отрывных переломах надмыщелков и мыщелков отломки можно фиксировать небольшими костными штифтами. Для этого через вправленный отломок и его ложе просверливают канал и вколачивают костный штифт.
Положительной стороной остеосинтеза костным трансплантатом является то, что пересаженная кость служит не только фиксатором, но и биологическим раздражителем и материалом, оказывающим содействие в сращении перелома. Кроме того, костный трансплантат постепенно рассасывается, поэтому повторная операция, по удалению фиксатора не нужна. К отрицательной стороне этого вида остеосинтеза относится то, что костный трансплантат нередко рассасывается и ломается еще до костного сращения перелома, в результате чего может произойти вторичное смещение отломков, искривление оси конечности. Поэтому после остеосинтеза костным трансплантатом необходимо сразу же наложить гипсовую повязку на длительный срок.
Из-за высоких стимулирующих свойств костная трансплантация в основном применяется при лечении ложных суставов и замедленном сращении перелома. При свежих переломах остеосинтез костной пластинкой производится сравнительно редко.
Трансартикулярная фиксация спицами.
В случае лечения околосуставных переломов и вывихов для обездвижения отломков и для избежания рецидива вывиха применяется трансартикулярная фиксация отломков. При проведении тонких спиц через хрящ на непродолжительное время (около 3-4 недель) и удалении их, хрящ регенерирует, и функция сустава не нарушается.
Проведение спиц должно выполняться в строго асептических условиях. При оставлении спиц над кожей необходимо регулярно проводить туалет в области входа спицы. Если возникают воспалительные явления, спицу необходимо удалить. Для предупреждения миграции спицу надо загнуть. Из других осложнений при этом методе наблюдаются переломы спиц, которые можно предупредить тщательной внешней иммобилизацией соответствующего сустава.
Наружный чрескостный компрессионно-дистракционный остеосинтез.
Компрессионный остеосинтез взял свое начало еще в середине 80-х годов прошлого столетия. По началу, применялись простые приспособления, которые после репозиции отломков должны были только создать устойчивую фиксацию. При этом фиксация достигалась с помощью 2, а иногда и 4 гвоздей типа Штейнмана, которые проводили через дистальный и проксимальный отломки, выше и ниже уровня перелома большеберцовой кости, в поперечном направлении к ее оси. После вправления отломков гвозди соединяли боковыми металлическими планками или вгипсовывали в наложенную гипсовую повязку. В настоящее время предложено несколько десятков аппаратов и приспособлений для компрессионного остеосинтеза. Одни из них предназначаются только для фиксации отломков, другие для сопоставления отломков и реализации компрессионного остеосинтеза.
Клинические наблюдения показывают, что положительные стороны компрессионного остеосинтеза проявляются в тех случаях, когда удается хорошо репонировать, сблизить, создать плотный контакт по всей поверхности излома между отломками и обеспечить их устойчивую неподвижность. Лучше всего плотный контакт между отломками создается при наличии плоских опорных поверхностей, когда имеются условия для первичного заживления отломков. Обычно это наблюдается при поперечных переломах. При такой фиксации отломков, особенно при поперечных переломах, нейтрализуются отрицательно влияющие на процесс сращения режущие, растягивающие и ротационные силы. Сама по себе компрессия (взаимодавление между отломками) не ускоряет заживление перелома и полезна лишь в той мере, в какой это необходимо для создания плотного контакта между отломками. Чрезмерное взаимодавление отломков если и не вредно, то, во всяком случае, не полезно.
Таким образом, клинические наблюдения и экспериментальные исследования показывают, что решающее влияние на скорость сращения оказывает не компрессия, а степень сближения, протяженность контакта и устойчивая обездвиженность отломков. Чем плотнее сближены отломки и меньше щель между ними на всем протяжении плоскости перелома и чем лучше обездвижены отломки, тем скорее они срастаются.
Положительные стороны компрессионного остеосинтеза больше проявляются при переломах длинных трубчатых костей на уровне метафизов. В этих случаях отломки в губчатой кости настолько сближаются, что происходит некоторое внедрение одного отломка в другой. При свежих диафизарных переломах длинных трубчатых костей, особенно голени, отломки с помощью компрессирующих аппаратов хорошо репонируются, сближаются и обездвиживаются. В этом положительная сторона лечения таких переломов указанным способом.
ФИКСАЦИЯ АППАРАТОМ
Источник
