Профилактика переломов челюсти

- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Мебония Т.Т.
1
Слетов А.А.
1
Арутюнов А.В.
1
Шатохина А.С.
1
1 ГБОУ ВПО «Ставропольский государственный медицинский университет Минздрава России»
Исследование посвящено изучению взаимосвязи между длительным приемом препаратов, содержащих фосфор, и развивающимися патологическими переломами нижней челюсти и их осложнениями. Установлено, что развивающимся осложнениям способствует химическая активность бисфосфонатов, угнетающая и подавляющая обменные процессы в костный ткани, сопровождающиеся повышением степени минерализации и, как следствие, хрупкости кости. Биопсия костной ткани у 15 пациентов, находившихся под наблюдением, показала наличие выраженного подавления костного обмена и существенное замедление или в некоторых случаях полное подавление процесса заживления. У пациентов, длительно принимавших бисфосфонаты, выявлялись специфические рентгенографические особенности перелома, проявляющиеся диффузным поражением кости и истончением кортикального слоя, сопровождающиеся переломом и инфильтрацией окружающих тканей. Таких особенностей не наблюдалось при переломе у пациентов, принимавших бисфосфонаты на протяжении меньшего периода. В группе пациентов, принимавших химиотерапевтические бисфосфонаты по показаниям, при санированной полости рта явления деструктивного и воспалительного характера были минимальными. В результате исследования установлено, что для своевременной профилактики описанных осложнений производителям необходимо расширить инструкцию по медицинскому применению бисфосфанатов, внести рекомендации о регулярном, не менее одного раза в три месяца, проведении рентгенологического обследования костей лицевого скелета, среди лиц, употребляющих синтетические наркотические препараты, в обязательном порядке, кроме регламентированных обследований на опасные инфекции, проводить рентгенологическое обследование челюстных костей.
лекарственные препараты
бисфосфонатные остеонекрозы
перелом нижней челюсти
1. Сирак С.В. Клинико-экспериментальное обоснование применения препарата «Коллост» и биорезорбируемых мембран «Диплен-Гам» и «Пародонкол» при удалении ретенированных и дистопированных нижних третьих моляров /Сирак С.В., Слетов А.А., Алимов А.Ш. и др. // Стоматология. − 2008. − Т.87. — № 2. − С. 10-14.
2. Сирак С.В. Непосредственная дентальная имплантация у пациентов с включенными дефектами зубных рядов / Сирак С.В., Слетов А.А., Дагуева М.В. [и др.] // Медицинский вестник Северного Кавказа. − 2011. − Т. 21. — № 1. − С. 51-54.
3. Сирак С.В. Изучение особенностей анатомо-топографического строения нижней челюсти для планирования эндодонтического и имплантологического лечения / Сирак С.В., Долгалев А.А., Слетов А.А. [и др. ] // Институт стоматологии. − 2008. − Т. 2. — № 39. − С. 84-87.
4. Сирак С.В. Оценка риска осложнений эндодонтических манипуляций на основе показателей анатомо-топографического строения нижней челюсти / Сирак С.В., Коробкеев А.А., Шаповалова И.А., [и др. ] //Эндодонтия Today. − 2008. — № 2. − С. 55-60.
5. Сирак С.В. Влияние пористого титана на остеогенный потенциал клеток костного мозга in vitro / Сирак С.В., Слетов А.А., Ибрагимов И.М. [и др.] // Медицинский вестник Северного Кавказа. − 2012. − Т. 27. — № 3. − С. 22-25.
6. Сирак С.В. Клинико-экспериментальное использование остеопластических материалов в сочетании с электромагнитным излучением для ускорения регенерации костных дефектов челюстей / Сирак С.В., Казиева И.Э., Мартиросян А.К. [и др. ]//Фундаментальные исследования. − 2013. — № 5-2. − С. 389-393.
7. Сирак С.В. Клинико-анатомическое обоснование лечения и профилактики травм нижнеальвеолярного нерва, вызванных выведением пломбировочного материала в нижнечелюстной канал / С.В. Сирак // Диссертация … доктора медицинских наук: 14.00.21 / ФГУ «Центральный научно-исследовательский институт стоматологии». − М. – 2006.
8. Способ лечения радикулярной кисты челюсти / Сирак С.В., Федурченко А.В., Сирак А.Г. [и др.] // Патент на изобретение RUS 2326648 09.01.2007.
9. Уткина Г.Ю. Уличная беспризорность детей и ее причины/ Уткина Г.Ю., Францева В.О. // Медицинский вестник Северного Кавказа. − 2010. − Т. 18. — № 2. − С. 52-54.
10. Францева В.О. Научное обоснование и разработка системы межсекторального взаимодействия в решении медико-социальных проблем детей «группы риска» (социально-гигиеническое исследование) / Францева В.О. // Диссертация на соискание ученой степени доктора медицинских наук / ФГУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения». – М., 2011.
Введение. В настоящее время бисфосфонаты используются в качестве химиотерапевтического лечения злокачественных заболеваний, препараты вводят внутривенно для профилактики костных метастазов и их осложнений [2]. Бисфосфонаты также используют при патологии метаболических процессов и лечении остеопороза, болезни Педжета, педиатрического несовершенного остеогенеза, в качестве средства, препятствующего несбалансированной работе остеокластов, расщепляющих минеральные структуры кости [2, 4]. В последние годы отмечен рост числа пациентов с остеонекрозом костей лицевого скелета у лиц с наркотической зависимостью от дезоморфина и первитина, при изготовлении которых используется красный фосфор. На территории Российской Федерации в последние годы отмечается тенденция к росту и распространению в различных регионах употребления кустарно изготовленного дезоморфина: с 16 регионов в 2006 году до 60 регионов в 2009 году [4]. В первом квартале 2010 года изъято 150 миллионов среднеразовых доз дезоморфина, что, по оценкам Федеральной службы Российской Федерации по контролю за оборотом наркотиков, соответствует годовой потребности в дезоморфине 300 000 человек [9, 10].
Наиболее частым симптомом метастазов в костях является боль. К механическим факторам болевого синдрома относят повышение внутрикостного давления, сдавление мягких тканей и механическую компрессию кости. К химическим фактором относят простагландин Е, ацидоз, сопровождающий остеолиз и факторы, продуцируемые или активируемые опухолью [5]. На ранних стадиях развития метастаза боль обусловлена раздражением внутрикостных и периостальных нервных окончаний за счет выделения цитокинов и увеличения внутрикостного кальция.
Патогенентические особенности взаимодействия фосфора, содержащегося в препаратах для лечения онкобольных и препаратах используемых при изготовлении синтетических наркотических веществ, с клеточными и ферментативными системами в настоящее время, изучен не полностью [1, 6].
По мнению ряда авторов, на ранних стадиях метастазирования онкопроцесса, боль является ведущим симптомом и обусловлена раздражением внутрикостных и периостальных нервных окончаний, по средствам выделения цитокинов и явлениями внутрикостной гиперкальциемии. По мере распространения первичного онкологического очага, явления болевого синдрома прогрессируют, что также обусловлено целым рядом факторов. Так, отмечено повышение внутрикостного давления, обусловленного явлениями ацидоза, продуцируемого или активируемого химическими реакциями в мягкотканном опухолевом очаге, что способствует явления периферических отеков, застойных явлений и приводит к механической компрессии костной ткани [7].
Подобная боль не связана с нагрузкой на кость и может даже усиливаться в состоянии покоя. Однако по мере нарастания деструкции костной ткани появляется так называемая функциональная боль, обусловленная механическим ослаблением костных структур и их нестабильностью. Функциональная боль усиливается при нагрузке на пораженную кость и может свидетельствовать о риске развития патологического перелома.
Патологическим переломам, кроме оголения кости в полости рта, предшествуют явления длительной инфильтрации мягких тканей, без признаков нагноения. Патологические переломы сопровождаются смещением и аномальной функцией за счёт инфильтрации мышц, при вторичном инфицировании которых обрекает пациентов на мучительные боли усугубляя функциональные нарушения (рис. 1).
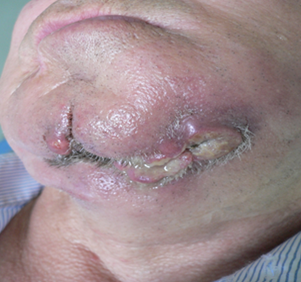
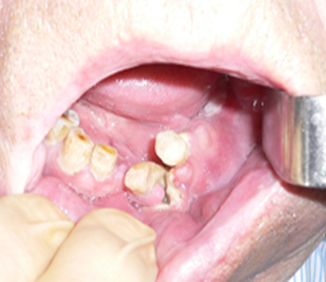
Рис. 1. Клинические проявления бисфосфонатных остеонекрозов в челюстно-лицевой области
С учётом существующих патогенетических аспектов бисфосфанатных остонекрозов определена цель исследования: обосновать необходимость планирования и изготовления аппарата, имитирующего анатомическую целостность нижней челюсти, обеспечивающего её функциональную активность при патологическом переломе, обусловленном бисфосфонатным остеонекрозом.
Материал и методы исследования. Оперативное лечение проведено 15 пациентам, обратившимся и находившимся под наблюдением в отделении челюстно-лицевой хирургии Краевой клинической больницы города Ставрополь с характерной клинической картиной патологического перелома нижней челюсти. 12 пациентам установлены стандартные бинаправленные аппараты компрессионно-дистракционного действия. В раннем послеоперационном периоде стандартные аппараты выполняли задачу иммобилизирующей конструкции, что способствовало восстановлению функциональной активности нижнечелюстной кости и мышечного аппарата. 3 пациентам установлены аппараты собственной конструкции.
Результаты исследования. Клинически отмечено улучшение общего состояние больных за счёт значительного снижения явлений болевого синдрома. Кроме этого, у пациентов в течение 12-14 дней в период функционального покоя установленных аппаратов, отмечено купирование явлений инфильтрации мягких тканей. Гноетечение практически отсутствует (в посеве на микрофлору патогенной микрофлоры не выявлено), отмечен скудный рост грануляционной ткани в устье свищевого хода.
Однако активация и динамическая нагрузка аппаратов с целью оптимизации функциональной активности поражённого органокомплекса вне зависимости от сроков начала процесса активации приводила к нестабильности фиксирующих конструкций. Положительная клиническая картина имела временный результат и была обусловлена ограниченными функциональными возможностями используемых стандартных аппаратов.
По мере снижения стабильной фиксации конструкции возникала необходимость проведения повторных оперативных вмешательств с целью стабилизации фиксирующих конструкций. Однако у трёх пациентов основной группы, с двусторонними патологическими переломами, проведение повторных оперативных вмешательств технически не представлялось возможным ввиду прогрессирования явлений остеонекроза и ограниченных функций стандартных бинаправленных аппаратов.
По результатам проведённого анализа и в соответствии с целью и задачами исследования, разработан и предложен способ профилактики патологических переломов нижней челюсти и их осложнений посредствам жёсткой иммобилизации фрагментов челюстей.
В качестве примера приводим следующий клинический случай. В марте 2013 года в отделение челюстно-лицевой хирургии краевой клинической больницы г. Ставрополь обратился пациент В. 1971 г. рождения. На момент обращения предъявлял жалобы: на диффузные боли в области нижней челюсти с иррадиацией по ходу II ветвей V пары черепно-мозговых нервов больше справа, носящих невыносимый характер, не купируемых ненаркотическими анальгетиками, на общую слабость, на наличие дефекта слизистой в преддверии полости рта и оголение кости нижней челюсти, на гноетечение через свищевой ход в подподбородочной области.
Из анамнеза установлено, что пациент в течение 1,5 лет употреблял дезоморфин, изготовленный кустарным способом из препаратов («Коделак», «Терпинкод», «Тетралгин», «Пенталгин», «Седал- М»). Дезоморфин в процессе получения подвергается обработке бензином или ацетоном, кроме того, содержит кристаллический йод, красный фосфор и ряд побочных, токсических веществ. Доказано, что химические вещества, входящие в состав дезоморфина, способны оказывать локальные токсические, так и общие тератогенные эффекты на различные органы и ткани организма.
Со слов больного, около 5 месяцев назад врачом стоматологом удален одиночно стоящий, подвижный нижний правый клык, выраженного болевого симптома указанный зуб не имел. После удаления зуба лунка зуба не закрылась, через некоторое время появилось гноетечение из лунки. В течение пяти месяцев пациенту трижды была проведена периостотомия, однако облегчения не наступало, пациент отмечает катастрофически быстрое оголение кости в полости рта после каждого хирургического вмешательства.
При поступлении в отделение пациенту проведено общеклиническое обследование, выполнена мультиспиральная компьютерная томография с трёхмерной реконструкцией, проведён курс противовоспалительной, нейротропной, общеукрепляющей терапии, пациент выписан через семь дней с улучшением под наблюдение хирурга по месту жительства с рекомендациями.
По данным контрольной ортопантомограммы, через 2 месяца, отмечено распространение патологического процесса, характеризующегося деструкцией костной ткани в проекции жевательной группы зубов нижней челюсти справа и подбородка. Деструкция костной ткани в проекции тела нижней челюсти справа, с сохранением целостности компактного слоя тела нижней челюсти на участке до 5 миллиметров.
С учётом полученного негативного результата лечения у 12 пациентов со стандартными аппаратами и представленной клинико-рентгенологической картины пациента В. с профилактической и лечебной целью по данным виртуального моделирования изготовлен индивидуальный полифункциональный аппарат (рис. 2).

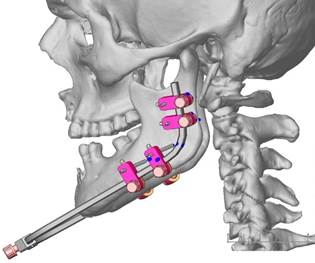
Рис. 2. Виртуальное моделирование для изготовления индивидуального полифункционального аппарата
В плановом порядке, с учётом выраженного болевого синдрома, под эндотрахеальным наркозом проведена установка и фиксация аппарата. В ходе установки аппарата проведена оценка функциональной активности отдельных его узлов (рис. 3).
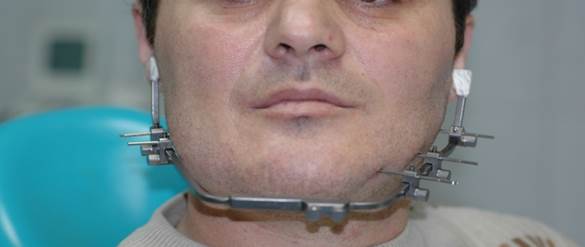
Рис. 3. Больной В. после операции
В ходе проведённого оперативного вмешательства сохранено анатомическое и окклюзионное соотношение челюстей. В раннем послеоперационном периоде пациент отмечает улучшение общего состояния, уменьшение гноетечения и значительное снижения болевого синдрома. Проведённое удаление некротизированной кости способствовало купированию локальных клинических симптомов воспаления в короткие сроки (рис. 4). Биопсия костной ткани у 5 пациентов, находившихся под наблюдением, показала наличие выраженного подавления костного обмена и существенное замедление или в некоторых случаях полное подавление процесса заживления. При этом было выявлено, что 37% пациентов получали бисфосфонаты, изготовленные кустарным способом, а 63% пациентов получали препараты, полученные промышленным способом.
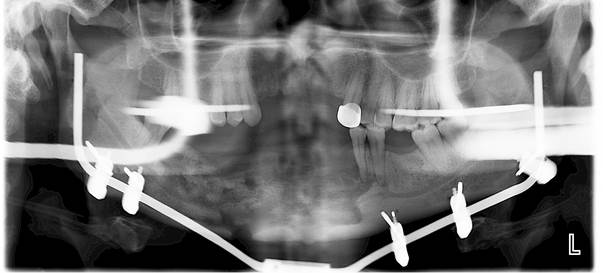
Рис. 4. Ортопантомограмма больного В.
Для пациентов, длительно принимавших бисфосфонаты (4,3±0,8 лет), являлось наличие специфических рентгенографических особенностей перелома, проявляющихся диффузным поражением кости и истончением кортикального слоя, сопровождающегося переломом и инфильтрацией окружающих тканей. Таких особенностей не наблюдалось при переломе у пациентов, принимавших бисфосфонаты на протяжении меньшего периода (1,5±0,3 лет). В группе пациентов, принимавших бисфосфонаты по показаниям, при санированной полости рта явления деструктивного и воспалительного характера были минимальными, однако у пациентов в данной группе с гигиеническим уровнем ниже 0.5 ед. отмечены явления, характерные для распространённого воспалительного процесса.
В целом имеющиеся литературные данные и полученные клинико-рентгенологические данные подтверждают тесную взаимосвязь между длительным приемом препаратов, содержащих фосфор, и развивающимися патологическими переломами и их осложнениями. Очевидно, что развивающимся осложнениям способствует химическая активность бисфосфонатов, угнетающая и подавляющая обменные процессы в костной ткани, сопровождающиеся повышением степени минерализации и как следствие хрупкости кости.
Выводы
1. Для своевременной профилактики описанных осложнений производителям необходимо расширить инструкцию по медицинскому применению бисфосфанатов, в разделы «Предостережения» внести рекомендации о регулярном, не менее одного раза в три месяца, проведении рентгенологического обследования костей лицевого скелета.
2. Среди лиц, употребляющих синтетические наркотические препараты, в обязательном порядке, кроме регламентированных обследований на опасные инфекции, проводить рентгенологическое обследование челюстных костей.
3. Раздел «Побочные реакции» дополнить информацией о риске патологических переломов с указанием возможных предшествующих перелому симптомах: беспричинная зубная боль, боль в области бедра, общей слабости или дискомфорте.
Рецензенты:
Гарус Я.Н., д.м.н., профессор кафедры пропедевтики стоматологических заболеваний ГБОУ ВПО «Ставропольский государственный медицинский университет» Минздрава России, г.Ставрополь.
Калиниченко А.А., д.м.н., главный врач стоматологической клиники «Фитодент», г.Михайловск.
Библиографическая ссылка
Мебония Т.Т., Слетов А.А., Арутюнов А.В., Шатохина А.С. ПРОФИЛАКТИКА ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ НА ФОНЕ БИСФОСФОНАТНЫХ ОСТЕОНЕКРОЗОВ // Современные проблемы науки и образования. – 2014. – № 1.;
URL: https://science-education.ru/ru/article/view?id=11845 (дата обращения: 29.05.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Дата публикации 3 декабря 2019 г.Обновлено 03 декабря 2019 г.
Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
Самая частая причина переломов — влияние травмирующих агентов [1][2][3]. На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4][5][9][10][11].
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая «легкодоступная» для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6][7][8]. Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы перелома верхней челюсти
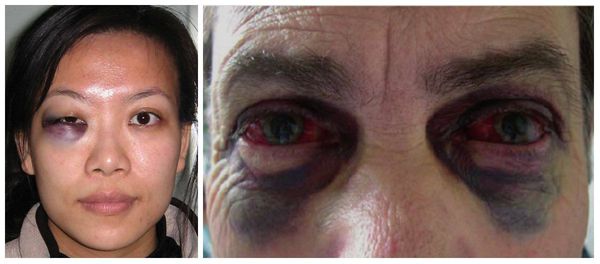
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
В более тяжёлых случаях — симптом «очков» (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3]. Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
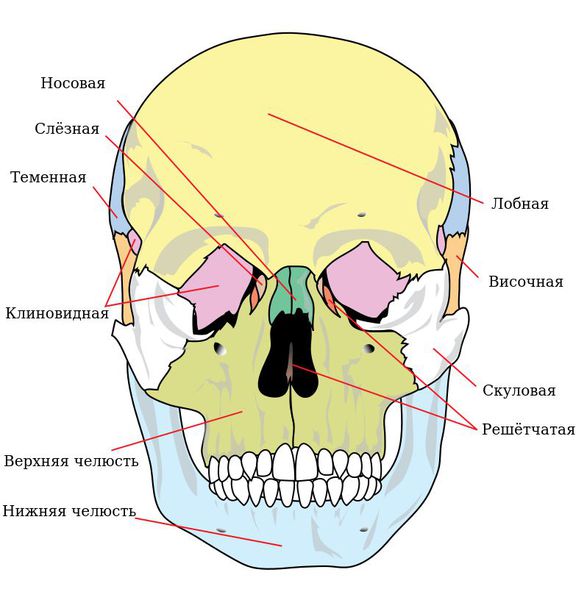
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
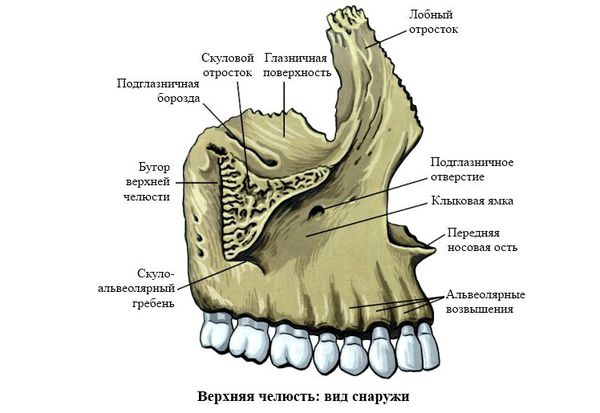
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти «линии» используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
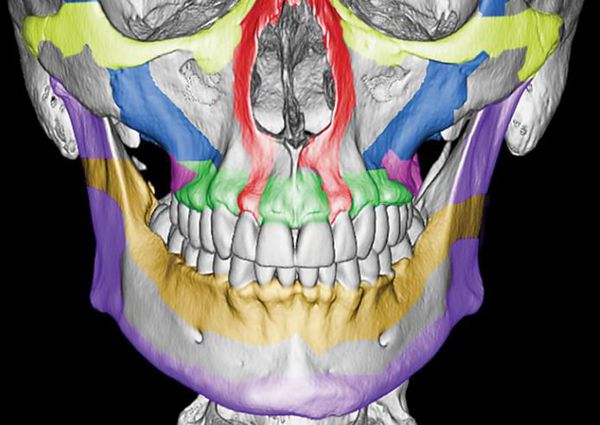
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4].
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её «выламывание» с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1]:
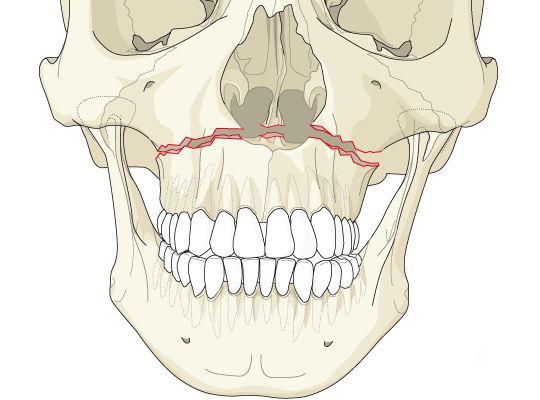
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком «отсоединяется» от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3].
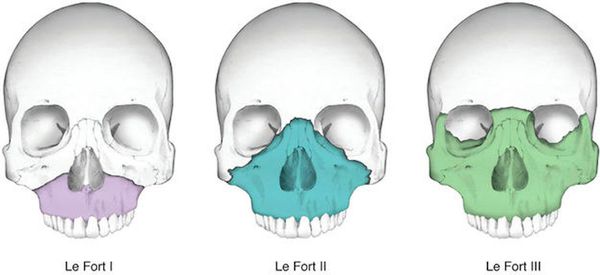
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый «конструктор» с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение цереброспинальной жидкости). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3].
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.

Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- «ступеньки» из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- «симптом верхнеглазничной щели» при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки «потрескивания» в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография. С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11].
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию (проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4].
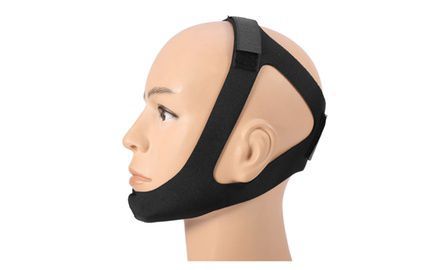
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1]. Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7].
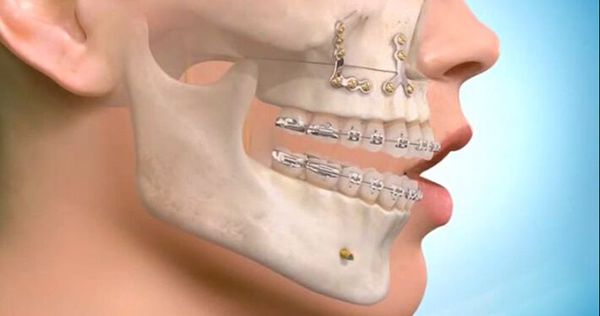
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5]. Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9]. Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Источник
