Принципы лечения открытых и закрытых переломов
Подробности
К лечению переломов относятся: первая помощь, консервативное лечение, скелетное вытяжение, остеосинтез (оперативное лечение).
Для всех видов лечения обязательны репозиция (вправление), иммобилизация, создание условий для быстрого образования костной мозоли (коррекция сопутствующих заболеваний и метаболических нарушений, восстановление кровообращения, улучшение микроциркуляции).
Консервативное лечение показано при закрытых переломах без смещения или с возможностью его устранения с помощью ручной репозиции.
1.обезболивание (в гематому по Беллеру, проводниковая анестезия, в/в наркоз)
2. репозиция, временная фиксация, проверка рентгеном
3.иммобилизация гипсовой повязкой
Скелетное вытяжение
За счет вытяжения (и расслабления мышц) достигается закрытая репозиция и иммобилизация. Применяется если оперативное лечение противопоказано, а ручная репозиция не дает результата.
Груз крепится лейкопластырем (у детей), либо спицами, проведенными через отломки костей (к спицам крепятся скобы, к ним, в свою очередь, груз).
После осуществления репозиции массу постепенно уменьшают.
Операционное лечение
Классический остеосинтез
хирургическая открытая одномоментная репозиция костных отломков, затем фиксация при помощи различных фиксирующих конструкций, обеспечивающих длительное устранение их подвижности. Цель остеосинтеза — обеспечение стабильной фиксации отломков в правильном положении с сохранением функциональной оси сегмента, стабилизация зоны перелома до полного сращения. В качестве фиксаторов обычно используются штифты, гвозди, шурупы, винты, спицы и т.д., изготавливаемые из материалов, обладающих биологической, химической и физической инертностью.
Абсолютные показания:
— переломы, не срастающиеся без оперативного вмешательства
— переломы, при которых есть риск повреждения костными отломками кожи, мышц, сосудов, нервов и т.д.
— неправильно сросшиеся переломы, формирование ложного сустава
— открытые переломы
Относительные показания:
— медленносрастающиеся переломы
— вторичное смещение отломков
— невозможность закрытой репозиции отломков
Противопоказания
— открытые переломы с обширной зоной повреждения
— резкое загрязнение мягких тканей
— занесение инфекции в зону перелома
— общее тяжелое состояние
— наличие тяжелой сопутствующей патологии внутренних органов
— выраженный остеопороз
— декомпенсированная сосудистая патология конечностей
— заболевания нервной системы, сопровождающиеся судорогами
Внеочаговый компрессионно-дистракционный остеосинтез
Наружный чрескостный компрессионно-дистракционный остеосинтез выполняется при помощи компрессионно-дистракционных аппаратов (Илизарова, Гудушаури, Ткаченко, Акулича и др.). Этот метод дает возможность не обнажать зону перелома, возможность ходить с полной нагрузкой на нижнюю конечность, без риска смещения отломков, также не нужна гипсовая иммобилизация. Используются фиксаторы в виде металлических спиц или гвоздей, проведенных через отломки костей перпендикулярно к их оси.
Показания: сложные переломы длинных костей, выраженное смещение костных отломков, раневая инфекция, ложный сустав, необходимость удлинения кости.
Травматологический шок. Виды, патогенез, клиника, лечение. Роль отечественных ученых в разработке.
Развивается при тяжелой травме и состоит из двух фаз: эректильной и торпидной. Основными факторами развития шока являются: болевая импульсация, кровопотеря, токсемия и переохлождение.
Теории:
1)акапнии. Дж. Гендерсон. Гипервентилляция легких — уменьшение СО2 в крови (акапния) – нарушение микроциркуляции и расстройство обмена веществ
2)токсическая. Отравление продуктами распада тканей (прежде всего мышц) – расширение капилляров – увеличение проницаемости – снижение ОЦК
3)сосудодвигательная. Г. Крайль. Травма – рефлекторный паралич периферических сосудов – снижение АД – скопление крови в венозной системе – снижение кровоснабжения жизненно важных органов – нарушение их функции вплоть до гибели
4)нервно-рефлекторная. Афферентный поток из поврежденной зоны –перераздражение ЦНС – истощение – развитие охранительного торможения – изменения СС и дыхательной систем
5)крово- и плазмопотери. А. Блэлок. Основная роль отводится снижению ОЦК (перелом бедра – 500-1000 мл, кости голени — 300-750 мл, плеча – 300-500 мл, костей таза – до 3000.
6)эндокринная. Была разработана отечественными учеными Миславским и Орбели и дополнена канадцем Селье. Рассматривают травматический шок как III стадию общего синдрома адаптации, возникающего после истощения передней доли гипофиза и коры надпочечников.
Эректильная фаза: короткая, наступает сразу. Активируется сипмпатика. Бледная кожа, частый пульс, АД в норме, больной возбужден
Торпидная фаза: заторможенность, снижение реакции на раздражители, вялость, апатия, снижение рефлексов, угнетение функций ЦНС. Резкое ухудшение ССС: бледность кожи, частый и малый пульс, снижение температуры тела, глухость тонов и прогрессирующее снижение АД. Олиго- или анурия. Нарастает кислородное голодание тканей.
Первая помощь. Не столько важно установить полный клинический диагноз имеющихся повреждений, сколько устранить угрожающие жизни осложнения, обеспечить сохранность основных витальных функций и уменьшить влияние неблагоприятных факторов. Мероприятия: остановка кровотечения, адекватная вентиляция легких, обезболивание (опиаты и новокаиновая блокада), введение плазмозаменяющих растворов ( в машине скорой, при низком АД используют высокомолекулярные растворы – полиглюкин), наложение асептической повязки на зоны повреждения, иммобилизация мест переломов, щадящая транспортировка.
Следующий этап начинают осуществлять в реанимацинном зале приемного покоя. 1)обеспечение адекватной циркуляции крови (диагностика, кардиореанимация, венозный доступ, поддержание ОЦК); 2)обеспечение адекватной вентилляции (диагностика, выявление показаний к интубации, вентиляция); 3) оценка неврологических повреждений; 4) диагностика и лечение других серьезных повреждений. Дальнейшая терапия: антибактериальная (т. к. шок вызвал иммунодепрессию, что приводит к нагноению и травматическому сепсису), иммуномодулятор ронколейкин, адекватное замещение крово- и лимфопотери.
Источник
Лечение переломов начинается с оказания первой медицинской помощи. Ни в коем случае не следует пытаться самостоятельно сопоставить отломки кости — устранить возникшую деформацию конечности при закрытом переломе или вправить вышедшую наружу кость при открытом переломе. Пострадавшего необходимо как можно быстрее доставить в лечебное учреждение. Предварительно необходимо обеспечить надежную транспортную иммобилизацию поврежденной конечности, а при открытом переломе — наложить на рану стерильную повязку. При необходимости раздеть пострадавшего, сначала снимают одежду со здоровой стороны, а затем на стороне повреждения; одевают в обратной последовательности.
Основной задачей при лечении переломов костей является сращение отломков и восстановление нарушенной функции конечности. Для этого необходимо сопоставить отломки и обеспечить их хорошую фиксацию до момента сращения. При этом желательно сохранить возможность движений в смежных суставах и функцию окружающих мышц.
Репозиция перелома может быть закрытой и открытой. При закрытой репозиции используют различные ручные манипуляции, а также специальные аппараты или систему скелетного вытяжения, с помощью которых устраняют смещение костных отломков. Открытая репозиция подразумевает операционный разрез в области перелома и остеосинтез костных отломков.
Различают консервативные и оперативные методы лечения переломов костей. Каждый из них имеет свои показания и противопоказания.
Консервативное лечение включает закрытую репозицию перелома (при наличии смещения) с последующей фиксацией отломков посредством гипсовых повязок, ортезов, скелетного вытяжения до формирования костной мозоли. Скелетное вытяжение чаще всего используют для лечения нестабильных (неустойчивых) переломов костей голени и бедра. Выделяют также функциональное направление консервативного лечения, имеющее ограниченные показания (например, некоторые стабильные переломы позвонков), заключающееся в раннем начале занятий лечебной физкультурой и исключающее иммобилизацию. Функциональное лечение бывает вынужденным у лиц старческого возраста, когда из-за тяжелых сопутствующих заболеваний нельзя выполнить операцию, или проводить скелетное вытяжение или гипсовую иммобилизацию в течение дилительного времени.
Гипсовая повязка и скелетное вытяжение могут быть также использованы, если из-за тяжести общего состояния пострадавшего нельзя применить оперативный метод лечения перелома, а также в качестве временной иммобилизации переломов в предоперационном периоде.
Для оперативного лечения закрытых переломов являются невозможность выполнения закрытой репозиции отломков, невозможность удержания отломков в правильном положении до наступления консолидации консервативными методами, необходимость обеспечения ранних движений в смежных суставах для их полноценного и быстрого восстановления (что не представляется возможным при применении гипсовых повязок и скелетного вытяжения). К подобным случаям относятся, например, перелом локтевого отростка и надколенника с расхождением отломков, внутрисуставные переломы со смещением, возникновение интерпозиции мягких тканей между отломками. Кроме того, показаниями для оперативного лечения перелома является состояние больного, при котором оперативный метод лечения он перенесет легче, чем консервативный. Оперативное лечение заключается в закрытой или открытой репозиции отломков и их остеосинтезе (фиксации различными, чаще металлическими, конструкциями.
При некоторых переломах шейки бедра, требующих оперативного лечения, в связи с бесперспективностью выполнения остеосинтеза, производят замену тазобедренного сустава на искусственный — эндопротезирование тазобедренного сустава.
У лиц пожилого и старческого возраста при лечении переломов необходимо учитывать их общее состояние, так как подавляющее большинство людей старших возрастных групп страдают серьезными сопутствующими заболеваниями внутренних органов. Продолжительное по времени и травматическое вмешательство может легко привести к декомпенсации и развитию грозных осложнений. С другой стороны, в этом возрасте противопоказано лечение переломов, связанное с длительным постельным режимом. Для лечения переломов у лиц пожилого и старческого возраста следует выбирать простые, малотравматичные методы лечения, позволяющие избежать длительного постельного режима и иммоблизиации массивными гипсовыми повязками.
На завершающем этапе лечения перелома, после прекращения иммобилизации или выполнения остеосинтеза необходимы реабилитационные мероприятия, заключающиеся в проведении курса лечебной физкультуры и физиотерапии.
Источник
Тактика при открытых переломах конечности. Принципы лечения
При открытых переломах показано срочное оперативное вмешательство с целью снижения риска нагноения, удаления поврежденных тканей и остановки кровотечения. В отделении неотложной помощи рану защищают стерильным материалом, накладывают тяжесть для уменьшения кровоточивости и иммобилизируют конечность с помощью шины. Проводится профилактика столбняка и воспаления.
Профилактическое назначение антибиотиков показано в первые 24-48 часов после зашивания раны. Используются препараты широкого спектра действия, обычно цефало-спорины первого поколения. При выраженных повреждениях и загрязнении раны добавляются антибактериальные препараты другого спектра действия, например, аминогликозиды.
При III степени тяжести открытых переломов назначаются цефалоспорины третьего поколения, а при повреждениях, угрожаемых по клостридиальной колонизации, так называемых «травмах скотного двора», применяют большие дозы пенициллина.
Как только состояние пациента стабилизируется, выполняется рентгенография поврежденной конечности. Оперативное лечение перелома должно быть гармонично включено в общую схему лечения с учетом всех сопутствующих обстоятельств. Помощь должна оказываться в операционной под общим наркозом или местной анестезией.
Механическое очищение раны предпочтительно выполнить в первые шесть часов после травмы, если реанимация пострадавшего и вмешательства в отношении угрожающих жизни конечности повреждений не занимают большего времени. Длительная задержка первичной хирургической обработки может увеличить риск нагноения. После тщательного удаления всех инородных тел и нежизнеспособных тканей (мышц, фасции, подкожно-жировой клетчатки и костных фрагментов), и обильного промывания раны растворами антисептиков, переходят к следующему этапу оказания помощи — выбору соответствующего способа фиксации перелома.
При внутрисуставных переломах обычно проводят накостный остеосинтез, а при переломах в области диафиза используют интрамедуллярные стержни или наружные фиксаторы. Для плотного прилегания стержней производится рассверливание костномозгового канала большеберцовой и бедренной кости, даже при открытых переломах. При многооскольчатых переломах, когда увеличивается риск выхода мозговой ткани с последующим развитием синдрома системного ответа на воспаление, используются стержни небольшого диаметра без рассверливания, временное применение наружных фиксаторов или развертки с ирригационно-аспирационной системой (RIA), что способствует профилактике жировой эмболии.
После фиксации перелома рану мягких тканей не зашивают, а оставляют под стерильным сохраняющим влагу материалом, так как она требует повторной обработки. Последние рандомизированные исследования показали, что зашивание раны после первичной хирургической обработки может сыграть положительную роль только при условии полноценно выполненного хирургического вмешательства.
Значительно снизить риск воспаления помогает нанесение на обширные и загрязненные раны антибактериального покрытия на основе метилметакрилата. Выраженность повреждений мягких тканей диктует необходимость повторной ревизии в условиях операционной, что должно быть сделано в течение первых 24-48 часов с целью оценки адекватности первичного хирургического вмешательства и дополнительного удаления пораженных тканей, потенциально опасных по бактериальному загрязнению.
Отложенное на 3-4 дня первичное ушивание раны способствует профилактике инфекционных осложнений. Когда состояние раны не вызывает сомнений в том, что ее можно ушить наглухо путем наложения швов или пересадки расщепленных кожных лоскутов, часто возникает необходимость закрытия дефекта мышечными лоскутами, что достигается за счет их локального перемещения или свободной пересадки из отдаленных участков с созданием капиллярных микроанастомозов. При тяжелых открытых переломах для соединения костных фрагментов нередко требуется трансплантация кости.
Остеопластика может быть выполнена только после надежного заживления раны, так как пересадка костной ткани во время первичной хирургической обработки или при отсроченном первичном закрытии дефекта увеличивает риск инфицирования.
— Также рекомендуем «Значение ранней диагностики переломов конечности. Комбинированные переломы»
Оглавление темы «Травмы нижней конечности»:
- Показания к ампутации конечности при травме. Невозможность сохранения конечности
- Реплантация конечности после травмы. Показания, особенности
- Тактика при открытых переломах конечности. Принципы лечения
- Значение ранней диагностики переломов конечности. Комбинированные переломы
- Патофизиология переломов конечности. Биомеханика
- Диагностика перелома нижней конечности. Сбор анамнеза, обследование
- Тактика при переломах таза и вертлужной впадины. Диагностика
- Тактика при повреждениях тазового кольца. Диагностика, лечение
- Тактика при переломах вертлужной впадины. Диагностика, лечение
- Тактика при вывихе бедра. Диагностика, лечение
Источник
а) Первый этап лечения открытых переломов. Пациенты с открытыми переломами могут иметь множественные травмы. Необходима быстрая оценка общего состояния и первым этапом будет определение нарушения функции жизненно важных органов.
Открытый перелом может занять все ваше внимание и отвлечь от других более важных состояний. Необходим пошаговый подход к оценке состояния, чтобы не забыть о поддержании жизни при серьезных травмах.
Только после этого необходимо приступить к работе с местом перелома. В первую очередь проводят тщательное изучение раны, удаляются частицы, загрязняющие рану, выполняется ее фотография на цифровую камеру для фиксации повреждения до укрытия, смоченной физиологическим раствором салфеткой и непроницаемым покрытием для предотвращения высыхания. В таком состоянии рану оставляют до ее обработки в условиях операционной.
Пациенту назначают антибиотики, обычно амоксиклав или цефуроксим, при наличии аллергической реакции на пенициллиновый ряд — клиндамицин. Выполняется профилактика столбняка: анатоксином при наличии прививки и введением сыворотки при отсутствии вакцинации. Затем конечность фиксируется до хирургического этапа.
Необходимо постоянно контролировать конечность на предмет развития нейроциркуляторных расстройств, особенно после попыток репозиции перелома. Синдром сдавления (компартмент-синдром) не предотвращен по причине того, что перелом открытый. Нельзя терять бдительность.
б) Классификация открытых переломов. Лечение зависит от типа перелома, состояния мягких тканей (включая размеры раны) и степени контаминации. Широко используется классификация открытых переломов по Gustilo (Gustilo).
Тип 1 — обычно небольшая рана, через которую визуализируется острие отломка кости. Характерно малое повреждение мягких тканей без размозжения, перелом не оскольчатый (травма вследствие незначительного воздействия).
Тип 2 — рана не лоскутная и более одного сантиметра в длину. Характерно не большое повреждение мягких тканей с умеренным размозжением, перелом не оскольчатый (травма вследствие незначительного или умеренного воздействия).
Тип 3 — значительное осаднение, повреждение кожных покровов и подлежащих слоев и в большинстве случаев с риском повреждения сосудов. Травма вследствии воздействия серьезной степени на кость и мягкие ткани. Возможно значительное загрязнение.
Различают три степени тяжести. Тип 3А — перелом можно укрыть без натяжения мягких тканей, несмотря на осаднение. Тип 3В — определяется интенсивное периостальное размозжение тканей, а перелом невозможно закрыть без применения пластики местными тканями или перемещенным лоскутом. При повреждении типа 3С — имеется травма артерии, которая требует восстановления, не считая повреждения других мягких тканей.
Случаи инфицирования увеличиваются пропорционально степени травмирования мягких тканей: отдвух процентов при повреждении типа 1, до более, чем 10% при переломах типа 3.

в) Принципы лечения открытых переломов. се открытые переломы, какими бы простыми они не показались, необходимо рассматривать как загрязненные, так как важно предотвратить их от возможного инфицирования. Выделяют пять необходимых мероприятий:
— Антибиотикопрофилактика
— Ранняя ПХО
— Стабилизация перелома
— Ранее начало лечения раны
1. Стерильность и применение антибиотиков. Рану необходимо укрыть до того как пациент окажется в условиях операционной. В большинстве случаев назначается амоксиклав или цефуроксим как можно скорее, часто на этапе скорой медицинской помощи или травмпункта (или клиндамицин при наличии аллергии на пенициллиновый ряд). Во время проведения ПХО дополнительно вводят гентамицин.
Оба антибиотика обеспечивают профилактику распространения большинства грам-отрицательной и грамположительной флоры, которая попадает в рану при травмировании. Дальнейшая профилактика продолжатся введением только одного антибиотика: амоксиклава или цефуроксима (или клиндамицина). Раны при повреждении типа 1 по классификации Gustilo могут быть ушиты на этапе ПХО, антибиотикопрофилактика может быть продолжена не более 24 часов.
При повреждении типа 2 и 3 по Gustilo некоторые хирурги предпочитают отложить закрытие раны. Откладывание ушивания ран практикуется также в большинстве случаев типа 3В и 3С повреждений. В в условиях стационара назначаются гентамицин и ванкомицин до признаков закрытия раны, так как после непродолжительного пребывания в стационаре имеются данные о наличии в ране госпитальной флоры. Эти антибиотики эффективны против метициллин-устойчивых штаммов Staphylococcus aureus и Pseudomonas, каждый из которых занимает ведущее место в развитии госпитальных инфекций. Общий период лечения антибиотиками не должен составлять более 72 часов.

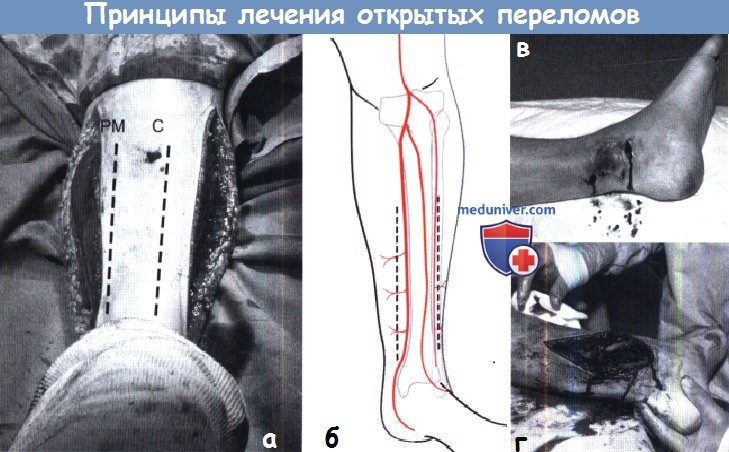
Расширение ран для открытой репозиции при переломах костей голени.
Разрезы для расширения ран при открытой репозиции необходимо выполнять по линиям фасциотомии:
один сантиметр между задним медиальным краем большеберцовой кости и 2-3 см латеральнее переднего края, как показано на примере (а),
где С передний край большеберцовой кости, а РМ — ее задний край.
(б) Эти разрезы позволяют избегать повреждения перфорирующих артерий которые питают кожу необходимую для пластики.
(в,г) Клинический пример того, как необходимо выполнять разрезы при наличии перелома с некротическим участком кожи вокруг.
2. ПХО. Цель операции очистить рану от чужеродных элементов и мертвых тканей, оставляя чистое поле раны с хорошо кровоснабжаемыми тканями. Под общим обезболиванием с пациента удаляется одежда, пока ассистент сохраняет тракцию поврежденной конечности. Повязка, предварительно наложенная на рану, заменяется на стерильную, а окружающая рану кожа очищается. После удаления стерильного перевязочного материала рана обильно промывается большим количеством физиологического раствора. Рану снова укрывают, а конечность подготавливают к операции.
Большинство хирургов предпочитают использовать турникет для остановки кровотечения. Однако это может привести к ишемии в уже поврежденной конечности и может вызвать трудности для диагностики нежизнеспособных тканей. Компромиссным считается решение при использовании турникета не стягивать его слишком сильно во время ПХО, кроме случаев крайней необходимости.
Так как открытые переломы часто происходят по причине значительного травмирующего воздействия с сильным разрушением тканей, то оперативное вмешательство должно проводиться специалистом по скелетной травме, владеющим навыками пластической хирургии, или, что идеально, ортопедом и пластическим хирургом одновременно. Необходимо соблюдать следующие принципы:
Диссекция. Края раны необходимо иссечь в пределах здоровых тканей.
Расширение раны. Во время обработки раны, к ней необходим хороший доступ. Небольшой обзор для удаления инородных частиц может оказаться небезопасным. При необходимости расширить рану эта манипуляция производится без затрагивания участков кожи, которые необходимы в дальнейшем для формирования лоскута. Безопасный вариант расширения раны предполагает соответствие линиям разрезов при фасциотомии. Это помогает избежать повреждения важных кровеносных сосудов, которые будут необходимы для питания кожного лоскута при закрытии раны.
Выведение в рану отломков.
Адекватная ПХО возможна только при условии выведения в рану отломков.
Доступ к линии перелома. Осмотр концов отломков не может быть адекватно выполнен без выведения их в рану. Самый простой способ (и одновременно самый щадящий) сделать это — согнуть сегмент в месте перелома по направлению вектора силы в момент травмы. Концы отломков окажутся в ране без каких-либо дополнительных повреждений сегмента, при этом нет необходимости пользоваться специальными костными леваторами и расширителями.
Удаление омертвевших тканей. Омертвевшие ткани являются питательной средой для бактерий. Денатурированную мышечную ткань можно определить по багровому цвету и кашеобразной консистенции, а также по отсутствию кровотечения при разрезе и сокращению при стимуляции. Все сомнительные ткани, будь то кость или мягкие ткани необходимо удалять. Края отломков необходимо обработать кусачками до появления кровотечения.
Промывание раны. Все инородные тела и ткани необходимо удалять, резецируя омертвевшую ткань или промывая рану большим количеством физиологического раствора. Частая ошибка: введение раствора с помощью шприца через небольшое отверстие. Это может привести к распространению инфекции. Необходимо от шести до двенадцати литров жидкости для промывания при открытом переломе длинных трубчатых костей. Добавление к раствору антибиотиков или антисептиков не дает преимуществ.
Оценка нервных стволов и сухожилий. Общим принципом считается оставлять поврежденные сухожилия и нервы нетронутыми, хотя если рана абсолютно чистая и нет необходимости иссечения — необходимые тесты проведены — они могут быть ушиты.
Закрытие перелома:
(а-д) Лучшим вариантом закрытия раны остается кожный или мышечный трансплантат.
(г, д) Если возможности закрыть рану нет, необходимо выполнить ложе для заполнения его гентамицином, для отсроченного лечения.
3. Закрытие раны. Небольшие незагрязненные раны при переломах типа Grade 1 или 2 могут быть ушиты (после ПХО), при условии, что закрытие раны будет без натяжения. В более тяжелых случаях немедленная фиксация перелома и закрытие раны с использованием кожного лоскута, обеспечивается совместно ортопедом и пластическим хирургом, что гарантирует чистоту раны и жизнеспособность тканей, достигнутой после ПХО. При отсутствии такого подхода при выполнении ПХО перелом стабилизируют, а рану не ушивают и укрывают непроницаемой повязкой.
Добавление бусинок гентамицина под повязку, также как и использование вакуум-повязки вносит определенную помощь. Повторный осмотр должен гарантировать закрытие раны. Это должно быть выполнено через 48-72 часа, но не позднее пятых суток. Если отсроченная хирургическая обработка раны затруднена, то от открытого перелома не ждут «ничего хорошего».
4. Стабилизация перелома. Стабилизация перелома играет большую роль в профилактике инфекции и восстановлении мягких тканей. Способ фиксации зависит от степени контаминации, давности травмы до операции и степени поражения мягких тканей. При отсутствии очевидного загрязнения и окончательного закрытия раны при ПХО, открытые переломы всех типов можно рассматривать как закрытые повреждения и выбор погружного или наружного фиксатора зависит от особенностей перелома и раны. Такой идеальный подход возможен при правильно проведенной ПХО мягкотканного и костного компонентов, промывании раны, срочной фиксации и закрытии раны с участием в лечении на первичном этапе одновременно ортопеда и пластического хирурга.
Если рана закрыта отсрочено, то удобно пользоваться наружной фиксацией, однако хирург должен помнить о бережном обращении с участками кожи необходимыми для пластики и не использовать их при проведении спиц!
Наружная фиксация может быть заменена на внутреннюю во время закрытия раны при условии (1) рану удалось закрыть менее чем за семь дней, (2) отсутствует визуальная контаминация раны, (3) погружной остеосинтез обладает той же степенью надежности, что и наружный фиксатор. Такой подход наименее рискованный, чем использование погружного остеосинтеза во время первичного осмотра раны и оставление фиксатора до полного закрытия в течение нескольких дней.
5. Послеоперационный уход. Уже в палате конечности придают возвышенное положение и тщательно наблюдают за циркуляторными изменениями. Продолжают антибиотикотерапию максимум в течение трех дней. Раневая инфекция редко вызывает остеомиелит, если это случилось, то причиной может оказаться госпитальная инфекция, что заставляет делать акцент на качественном выполнении ПХО и раннем закрытии раны.
Стабилизация конечности при открытых переломах.
(а,б) Наружный остеосинтез прекрасный способ удержать отломки на первых этапах.
После этого можно перейти на погружной вид остеосинтеза.
— Читать далее «Осложнения открытых переломов кости»
Оглавление темы «Лечение переломов»:
- Репозиция закрытых переломов кости
- Постоянное вытяжение при переломе кости
- Иммобилизация гипсом перелома кости
- Функциональная иммобилизация перелома кости
- Погружной остеосинтез перелома кости
- Наружная фиксация перелома кости
- Борьба с отеком, гимнастика и движения при лечении перелома кости
- Принципы лечения открытых переломов кости
- Осложнения открытых переломов кости
- Неотложная помощь и лечение огнестрельного ранения конечности
Источник
