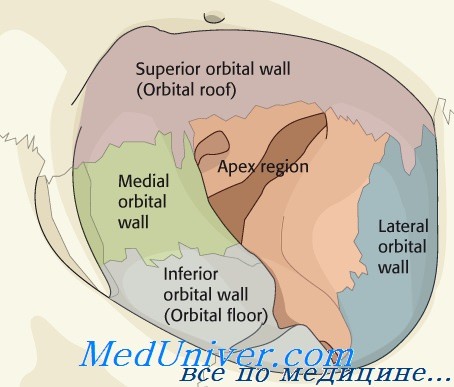
При переломе нижней стенки орбиты репозиция
Перелом нижней стенки орбиты: причины, диагностика, лечениеПерелом нижней стенки орбиты — самая частая локализация. Он возникает в результате удара по глазному яблоку или по краю орбиты. При многих повреждениях развиваются лишь отёк и экхимоз тканей орбиты. При переломах с ущемлением мягких тканей и сохранением диплопии или при обширных переломах с развитием энофтальма требуется проведение оперативной коррекции. Эпидемиология и этиология: Анамнез. Травма, нанесённая кулаком, пальцами, локтем, удар мячом и др. Часто после неё пациент жалуется на двоение, реже — на отёк орбиты вследствие развития её эмфиземы. Внешний вид перелома нижней стенки орбиты. Отёк и экхимоз орбиты различной степени выраженности. Наиболее частые симптомы — инфраорбитальная гипестезия и ограничение подвижности глазного яблока с развитием двоения. При обширных переломах после исчезновения отёка тканей орбиты развивается энофтальм. Кроме того, признаком перелома считают крепитацию.
Визуализация перелома нижней стенки орбиты. При КТ обнаруживают перелом нижней стенки орбиты, часто с наличием крови в синусе. При небольших переломах часто происходит ущемление мягких тканей (например, тканей, окружающих нижнюю прямую мышцу; сама мышца ущемляется очень редко). МРТ недостаточно информативна. Особые случаи. У детей при переломе нижней стенки орбиты экхимоз иногда отсутствует, но возможно тяжёлое ущемление нижней прямой мышцы, возникновение тошноты и рвоты. Таких пациентов очень сложно обследовать. Следует провести освобождение ущемлённой мышцы в течение 24-48 ч, поскольку позже развивается её ишемия. Лечение перелома нижней стенки орбиты. При развитии функциональной диплопии, не разрешающейся после исчезновения отёка, требуется проведение реконструкции открытым доступом. При переломах, охватывающих более половины нижней стенки орбиты, развивается выраженный энофтальм, в связи с чем также рекомендуют выполнение реконструктивной операции в течение 2 нед после травмы. При восстановлении стенок орбиты в большинстве случаев устанавливают различные имплантаты. Прогноз. Хороший, если восстановление проведено в течение 2 нед. У некоторых пациентов обнаруживают прямое повреждение нерва или мышцы, при этом улучшение наступает в течение нескольких месяцев или отсутствует. — Также рекомендуем «Перелом медиальной стенки орбиты: причины, диагностика, лечение» Оглавление темы «Патология орбиты»:
|
Источник
В последние годы в результате увеличения числа техногенных катастроф, криминальных разборок и дорожно-транспортных происшествий (ДТП) количество пострадавших с повреждениями челюстно-лицевой области остается высоким (около 40%) и продолжает расти, в среднем на 2% в год [1]. По данным статистики, на долю переломов скуловой кости приходится от 20 до 37,5% всех повреждений костей лица [3, 4]. При переломах скуловой кости в 39% случаев имеется повреждение нижней стенки орбиты, в 6,6% случаев переломы сочетаются с повреждением глазного яблока, в 25,5% — век и в 72,2% — мягких тканей лица [1].
Травматические повреждения скулоглазничного комплекса и стенок орбиты характеризуются смещением костных фрагментов, формированием мелкооскольчатых переломов нижней стенки орбиты, приводящих к деформации формы орбиты, пролапсу всего ее содержимого, включая глазное яблоко, в верхнечелюстную пазуху, что ведет к ущемлению нижней косой мышцы глаза и развитию ограничения подвижности глазных яблок, диплопии, гипо- и энофтальма [3, 5]. Результатом тяжелых травм средней зоны лица становятся не только анатомо-функциональные нарушения, но и значительное обезображивание пациента, способствующее развитию тяжелых психических нарушений, социальной дезадаптации и инвалидизации.
Единый подход к лечению травматических переломов скулоглазничного комплекса и нижней стенки орбиты, к применению того или иного способа пластики дна орбиты отсутствует. Для реконструкции орбиты существует множество различных ауто- и аллогенных трансплантатов и имплантатов. Каждый из них имеет преимущества и недостатки, описанные в литературе [3—6, 8]. Перспективный способ восстановления скулоорбитальной зоны — изготовление индивидуализированного прецизионного имплантата после компьютерного моделирования и стереолитографии. Этот способ — идеальный, но достаточно дорогостоящий, для изготовления такого имплантата требуется время, которого нет при лечении пациентов с острой травмой.
Существующие методы лечения зачастую технически сложны или сопряжены с необходимостью применения дорогостоящих расходных материалов [3, 4, 6, 8]. Отсутствие единого подхода к лечению травматических переломов скулоглазничного комплекса и дна глазницы, к применению того или иного способа пластики нижней стенки орбиты, который отвечал бы оптимальным условиям функционирования глазного яблока, привело нас к разработке нового способа и новых полимерных имплантатов для лечения переломов скулоглазничного комплекса, сочетающихся с повреждением нижней стенки орбиты.
Цель работы — оптимизация методов хирургической реабилитации пациентов с переломами скулоглазничного комплекса и нижней стенки орбиты.
Нами проведены обследование и хирургические вмешательства у 65 пострадавших с переломами скулоглазничного комплекса, находившихся на лечении на клинических базах кафедры хирургической стоматологии и челюстно-лицевой хирургии Нижегородской государственной медицинской академии — в отделениях челюстно-лицевой хирургии Нижегородской областной клинической больницы им. Н.А. Семашко и Клинической больницы №3 Приволжского окружного медицинского центра ФМБА России — в 2009—2013 гг. Средний возраст пациентов 34,6 года (от 20 до 60 лет); распределение по полу: 52 (80%) мужчины и 13 (20%) женщин. Причинами травмы средней зоны лица в 37 (56,9%) случаях было ДТП, в 28 (43,1%) — бытовая травма. Переломы стенок глазницы, при которых требовалось реконструктивно-восстановительное лечение, диагностированы у 48 (73,8%) больных. В 5 (10,35%) случаях имелись повреждения верхней стенки орбиты, травма головного мозга и носо-этмоидального комплекса, лечение этих пациентов проводилось совместно с нейрохирургом. У 8 (16,7%) больных наблюдались повреждения латеральной, медиальной и нижней стенок орбиты, сопровождающиеся выраженной деформацией орбиты, дислокацией жировой клетчатки и глазодвигательных мышц в щели перелома, развитием косоглазия; в их лечении участвовал офтальмолог. Изолированные повреждения нижней стенки орбиты (blow-out) диагностировались в 3 (6,25%) наблюдениях. Наиболее частыми (32 (66,7%) случая) являлись переломы скулоглазничного комплекса и нижней стенки орбиты. У всех пациентов в предоперационном периоде отмечались деформация орбиты и разная степень энофтальма и гипофтальма, а также диплопия разного характера. Ограничение подвижности глазного яблока в дооперационном периоде наблюдалось у 43 (89,6%) человек.
При поступлении всем больным выполнялись классическое комплексное обследование, включая диагностику у смежных специалистов (нейрохирурга, офтальмолога, оториноларинголога и др.), спиральная компьютерная томография с 3D-реконструкцией в 3 проекциях (фронтальной, сагиттальной и аксиальной), магнитно-резонансная томография орбит (рис. 1, 2). Рисунок 1. Аксиальная томограмма орбит больного Л. с переломом нижней стенки орбиты, виден энофтальм и смещение ствола зрительного нерва.
Рисунок 1. Аксиальная томограмма орбит больного Л. с переломом нижней стенки орбиты, виден энофтальм и смещение ствола зрительного нерва. Рисунок 2. Пациент с переломом правого скулоглазничного комплекса и нижней стенки орбиты до лечения. Обследование позволило: уточнить локализацию и характер повреждения; оценить состояние глазодвигательных мышц, зрительного нерва, положение глазного яблока; обнаружить пролапс орбитальной клетчатки и уточнить размер дефекта стенок орбиты, что особенно важно для выбора эндопротеза орбиты и планирования оперативного вмешательства. Фотодокументирование являлось обязательным до и после хирургического лечения для оценки характера деформации и движения глазного яблока, степени гипофтальма и энофтальма (рис. 4, 5).
Рисунок 2. Пациент с переломом правого скулоглазничного комплекса и нижней стенки орбиты до лечения. Обследование позволило: уточнить локализацию и характер повреждения; оценить состояние глазодвигательных мышц, зрительного нерва, положение глазного яблока; обнаружить пролапс орбитальной клетчатки и уточнить размер дефекта стенок орбиты, что особенно важно для выбора эндопротеза орбиты и планирования оперативного вмешательства. Фотодокументирование являлось обязательным до и после хирургического лечения для оценки характера деформации и движения глазного яблока, степени гипофтальма и энофтальма (рис. 4, 5). Рисунок 4. Эндопротезирование нижней стенки орбиты имплантатом Реперен.
Рисунок 4. Эндопротезирование нижней стенки орбиты имплантатом Реперен. Рисунок 5. Пациент с переломом левого скулоглазничного комплекса и нижней стенки орбиты, рубцовой деформации левого верхнего века до лечения. Выраженный гипо- и энофтальм.
Рисунок 5. Пациент с переломом левого скулоглазничного комплекса и нижней стенки орбиты, рубцовой деформации левого верхнего века до лечения. Выраженный гипо- и энофтальм.
Всем пациентам выполнялось в условиях общего обезболивания оперативное вмешательство, включавшее в себя этап остеосинтеза скуловой кости и пластику нижней стенки орбиты. Сроки хирургического лечения были следующими: в 1-е сутки после травмы прооперированы 6 (9,2%) пациентов, с 5-х по 14-е сутки — 51 (78,5%) и через 1—2 мес — 8 (12,3%). Хирургическое лечение повреждений скулоглазничного комплекса и нижней стенки орбиты выполнялось по разработанной нами методике [2]. Проводился классический остеосинтез по линиям перелома скуловой кости в области лобно-скулового перелома по нижнему краю орбиты и скуловой дуги. Для репозиции и фиксации перелома по нижнему краю орбиты применялся наш способ: выполнялся трансконъюнктивальный разрез с латеральной кантотомией, обнажалась линия перелома по нижнеглазничному краю и нижней стенке орбиты. Следующим, наиболее важным, этапом операции являлись осторожное поднятие глазного яблока и ревизия нижней стенки орбиты в сторону вершины орбиты; освобождали нижнюю прямую мышцу, затем проводили остеосинтез по нижнеглазничному краю. Пролапс орбитальной клетчатки устранялся путем закрытия дефекта кости имплантатом. Синтетический имплантат Реперен укладывали на мелкие костные отломки дна орбиты (рис. 3). Рисунок 3. Пациент с переломом правого скулоглазничного комплекса и нижней стенки орбиты на 7-е сутки после операции. Перед использованием имплантат нагревали до необходимой температуры (60—80 °С) для его моделирования. Благодаря своему строению эндопротез оптимально изменял объем орбиты, перекрывал дефект кости, изолировал верхнечелюстную пазуху, надежно удерживал глаз в правильном положении и легко фиксировался к кости микровинтами. Послойное ушивание раны завершало операцию. В послеоперационном периоде всем пациентам назначалась стандартная противовоспалительная терапия, а также проводилась реабилитация совместно с офтальмологом для восстановления функции глаза. Через 14 дней после операции диплопия сохранялась у 6 (12,5%) пациентов. Восстановление бинокулярного зрения у них длилось до 2—3 мес, что было связано с характером травмы глазного яблока и поздними сроками хирургического лечения (см. рис. 4, 5,а такжерис. 6).
Рисунок 3. Пациент с переломом правого скулоглазничного комплекса и нижней стенки орбиты на 7-е сутки после операции. Перед использованием имплантат нагревали до необходимой температуры (60—80 °С) для его моделирования. Благодаря своему строению эндопротез оптимально изменял объем орбиты, перекрывал дефект кости, изолировал верхнечелюстную пазуху, надежно удерживал глаз в правильном положении и легко фиксировался к кости микровинтами. Послойное ушивание раны завершало операцию. В послеоперационном периоде всем пациентам назначалась стандартная противовоспалительная терапия, а также проводилась реабилитация совместно с офтальмологом для восстановления функции глаза. Через 14 дней после операции диплопия сохранялась у 6 (12,5%) пациентов. Восстановление бинокулярного зрения у них длилось до 2—3 мес, что было связано с характером травмы глазного яблока и поздними сроками хирургического лечения (см. рис. 4, 5,а такжерис. 6). Рисунок 6. Пациент с переломом левого скулоглазничного комплекса и нижней стенки орбиты, рубцовой деформации левого верхнего века после лечения. Устранены гипо- и энофтальм.
Рисунок 6. Пациент с переломом левого скулоглазничного комплекса и нижней стенки орбиты, рубцовой деформации левого верхнего века после лечения. Устранены гипо- и энофтальм.
Проведенные ранее клинико-экспериментальные исследования позволили нам разработать способ лечения переломов скулоглазничного комплекса и нижней стенки орбиты. 1-м этапом исследования явилась разработка разных типов и видов имплантатов для пластики нижней стенки орбиты. Имплантат Реперен изготовляется из пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда. Затем проведена экспериментальная работа на животных. Разрабатывалась методика операции, оценивалось влияние полимерного имплантата на окружающие ткани. Исследования в эксперименте позволили еще раз доказать биостабильность и биосовместимость эндопротезов Реперен, хорошее их прорастание соединительной тканью без создания капсулы, отсутствие воспалительных реакций на имплантат. Преимуществом имплантата является одностадийность синтеза полимерного изделия с оптической точностью, что позволяет расценивать имплантат как наиболее близкий по структуре к биологическим тканям [7].
Несмотря на многообразие способов хирургического лечения и видов имплантатов для пластики нижней стенки орбиты, разработка новых методов и эндопротезов весьма актуальна. Способ пластики нижней стенки орбиты с применением имплантатов Реперен представляет собой конкурентное направление в реконструктивной челюстно-лицевой хирургии. Преимуществами предложенного метода являются косметические доступы, одноэтапность и высокотехнологичность, что позволяет получить оптимальный функциональный и эстетический результат в более короткие сроки и дает большой социально-экономический эффект (сокращение сроков и этапов лечения в стационаре, исключение повторных операций по поводу осложнений, быстрая психологическая реабилитация пациента). Применение моделируемого имплантата позволяет быстро изготовить индивидуальный эндопротез с низкой теплопроводностью, нетоксичный, с нулевой электропроводностью, хорошо фиксирующийся в орбите. Благодаря сетчатой структуре эндопротез не препятствует регенерации тканей, хорошо прорастает соединительной тканью и способствует профилактике вторичного энофтальма. Стоимость такого эндопротеза значительно ниже стоимости других орбитальных имплантатов, что делает доступным реконструкцию нижней стенки орбиты в обычных хирургических стационарах.
Разработанный нами способ лечения обусловил в 99,9% случаев отсутствие послеоперационных осложнений, связанных с инфицированием и нагноением имплантата, изменением его позиции как в ближайшем, так и в отдаленном периоде. Больные наблюдались нами в сроки 1—3, 6 мес (ближайшие сроки наблюдения) и в срок от 6 мес до 2 лет (отдаленные сроки). 1 (0,1%) пациенту спустя 6 мес после операции потребовалось повторное хирургическое вмешательство в связи с развитием прогрессирующей диплопии и энофтальма. Данное осложнение было обусловлено наличием обширного мелкооскольчатого перелома нижней стенки орбиты, рубцовыми изменениями орбитальной клетчатки и нижней прямой мышцы, смещением имплантата вследствие рубцевания в верхнечелюстной пазухе. Повторная операция, выполненная с целью восстановления нижней стенки орбиты и ее объема с применением имплантата Реперен, позволила получить хороший эстетический и функциональный результат.
Таким образом, предложенный способ хирургической реабилитации пациентов с переломами скулоглазничного комплекса и нижней стенки орбиты с применением полимерных имплантатов Реперен дает хорошие эстетические и функциональные результаты, способствует снижению частоты посттравматических и послеоперационных осложнений и улучшению качества жизни пациентов.
Источник
Признаки переломов стенок орбиты. Принципы лечения. Прогноз и последствия для зрения.

Трещины и переломы костных стенок орбиты, как правило, образуются в результате сильных ударов крупным предметом по области глаз, голове, в результате дорожно-транспортных происшествий или падения с высоты.
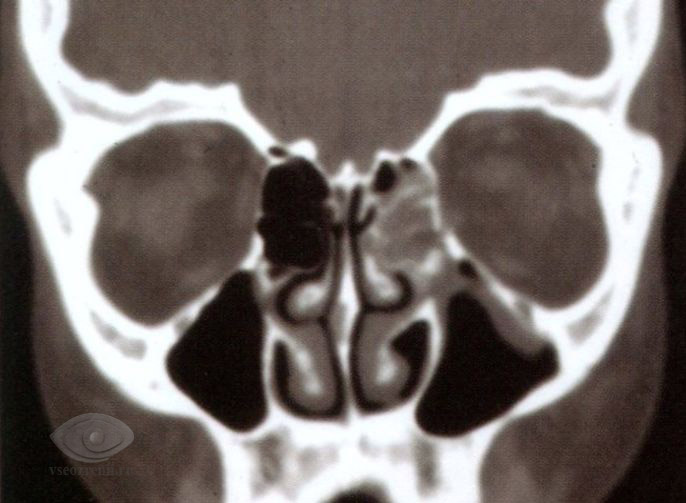
Виды переломов
По целостности кожных покровов:
- открытые (т.е. имеющие контракт с внешней средой, в том числе с придаточными пазухами носа);
- закрытые (изолированные от внешней среды).
По тяжести поражения:
- со смещением костных отломков;
- без смещения костных отломков;
- неполные (трещины).
По месту удара:
- прямые (перелом в месте приложения силы);
- непрямые (перелом удален от места приложения силы, происходит за счет общей деформации).
В зависимости от силы воздействия может быть перелом одной или нескольких стенок орбиты, нередко сопутствуют переломы костей черепа разной степени тяжести.
Признаки переломов стенок орбиты
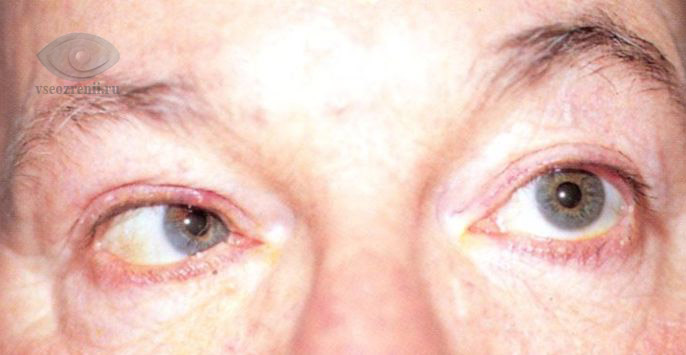
Клиническая картина и дальнейший прогноз в большинстве случаев зависят от силы удара и повреждения соседних структур. Например, перелом верхней стенки орбиты нередко связан с повреждением головного мозга. Переломы нижней и внутренней стенок осложняются возможностью попадания инфицированного слизистого отделяемого из придаточных пазух носа в орбиту.
Основные признаки переломов:
- Кровотечение из носа, кровоизлияние под кожу век.
- Наличие воздуха под кожей в области глаза (особенно часто при чихании или шмыгании носом после травмы). При этом, при надавливании на кожу, под пальцами ощущаются едва заметные щелчки — лопанье пузырьков воздуха в тканях.
- Ограничение подвижности глаза, двоение.
- Невозможность широко открыть рот.
- Смещение глазного яблока вглубь орбиты (энофтальм), вниз (гипофтальм), редко — выпирание глаза наружу (экзофтальм).
- Снижение чувствительности кожи в области скулы, щеки, верхней губы, нижнего века, верхнего века, лба (на стороне повреждения).
Перелом канала зрительного нерва
При переломе канала зрительного нерва велика вероятность повреждения самого нерва, что ведет к необратимой слепоте.
Канал зрительного нерва — костная структура длиной 5-6 мм, внутри которого от глаза к головному мозгу идет зрительный нерв. При переломе канала зрительного нерва велика вероятность повреждения самого нерва как костными отломками, так и отеком или кровоизлиянием внутри канала. В подобных случаях требуется срочное хирургическое вмешательство, снимающее избыточное давление на нерв (гибель нерва ведет к необратимой слепоте).
Диагностика переломов стенок орбиты
Диагностика проводится с помощью обычной рентгенографии в нескольких проекциях, а также компьютерной томографии.
Принципы лечения
При удовлетворительном состоянии пациента хирургическое восстановление анатомических структур возможно в течение первых 72 часов после травмы. Однако, если состояние пациента тяжелое, на первый план выходит спасение жизни и реконструктивные операции откладываются.
В зависимости от места перелома может потребоваться консультация или даже совместное хирургическое вмешательство с нейрохирургом, оторинолярингологом или челюстно-лицевым хирургом.
При переломах стенок орбиты (особенно внутренней) от резкого втягивания воздуха, чихания и т.д. следует воздержаться на пару недель.

Прогноз и последствия
В каждом конкретном случае прогноз, необходимость и сроки вмешательства, также как и последствия, определяются степенью повреждения. При своевременном лечении прогноз в большинстве случаев благоприятный. Косметические дефекты могут потребовать проведения пластической хирургии в отдаленном периоде.
Источник