При переломе нижней орбиты

Перелом глазницы представляет собой нарушение целостности глазничных стенок, возникающее в результате чрезмерной нагрузки. Данная травма считается крайне тяжелой и грозит утратой трудоспособности, инвалидностью пациента. Это связано с тем, что повреждения орбиты глаза часто сопровождаются травмами околоносовых пазух, головного мозга. Важно знать, как помочь пострадавшему и предотвратить развитие нежелательных, опасных последствий.
Характеристика и причины травмы
 Перелом нижней стенки глазницы — одна из широко распространенных травм. Сама глазница представляет собой углубление в черепе, в котором локализуется глазное яблоко. Согласно статистическим данным, в наибольшей степени глазничным переломам подвержены мужчины в возрастной категории от 20 до 40 лет.
Перелом нижней стенки глазницы — одна из широко распространенных травм. Сама глазница представляет собой углубление в черепе, в котором локализуется глазное яблоко. Согласно статистическим данным, в наибольшей степени глазничным переломам подвержены мужчины в возрастной категории от 20 до 40 лет.
В большинстве случаев, перелом нижней стенки возникает в результате травмирования, удара, падения с высоты, дорожно-транспортных происшествий, воздействия огнестрельного оружия, бытовых и производственных травм. Сам перелом возникает в результате резкого увеличения показателей давления в области глазной орбиты. Глазничные переломы, как правило, сопровождаются травмами скул, носа, лобной кости и т.д.
Клинические проявления
Перелом нижней стенки глазницы обычно сопровождается следующими характерными клиническими признаками:
- Гипестезия;
- Нарушения подвижности глазного яблока;
- Крепитация (появления специфического хрустящего звука);
- Отечность, припухлость века;
- Сужение глазной щели;
- Гематомы, подкожные кровоизлияния, локализованные в области поврежденного века;
- Сильные болевые ощущения в районе глазницы;
- Энофтальм (внутреннее смещение глазного яблока);
- Птоз (опущение внешнего уголка глаза);
- Деформация глазничного края;
- Носовые кровотечения.
При переломах нижней стенки пациенты жалуются на нарушения зрительной функции, ощущение двоения предметов в глазах. Поскольку поражается нижняя прямая мышца, пострадавший не может смотреть вверх. Зрачки у человека расширены и не реагируют на воздействие света. Часто пострадавший лишен возможности широко раскрыть рот.
При тяжелых, обширных травмах в раневом отверстии наблюдаются фрагменты жировой клетчатки, офтальмоплегия, поврежденные мышцы. Кроме того, у пациентов может отмечаться ригидность затылочных мышечных групп, рефлексивная асимметрия.
При обнаружении хотя бы нескольких их перечисленных выше симптомов, указывающих на перелом кости глазницы, необходимо как можно скорее доставить пострадавшего в лечебное учреждение для оказания грамотной медицинской помощи, проведения диагностики и лечения.
В чем опасность?
Перелом орбиты — тяжелая травма, которая требует своевременного оказания пострадавшему грамотной, квалифицированной медицинской помощи. В противном случае, возникает очень высокая вероятность развития целого ряда опасных, крайне нежелательных осложнений и последствий. Глазничные травмы и переломы часто приводят к серьезным нарушениям зрительной функции, вплоть до абсолютной и необратимой утраты зрения.

Среди наиболее распространенных последствий можно выделить также косоглазие, диплопию. Кроме того, такие повреждения часто сопровождаются сотрясением мозга, болевым шоком, сопутствующими травмами. Осложнения инфекционного характера могут возникнуть в результате проникновения слизистых носовых выделений в область глазницы. При попадании большого количества инородных тел возможны острые гнойно-воспалительные процессы, локализованные в области глазной орбиты.
При отсутствии своевременного лечения через несколько месяцев в области травмы формируются фиброзные, костные срастания. Костные обломки глазничной стенки разрушаются, замещаясь рубцовыми структурами, не способными к выполнению функций костной ткани, в результате развиваются необратимые патологические процессы.
Достижения современной медицины дают возможность предотвратить развитие перечисленных выше нежелательных последствий после перелома глазницы и полностью восстановить зрительную функцию пострадавшего. Однако, залогом успеха в данном случае является грамотное, профессиональное, и, что особенно важно, своевременное лечение!
Методы диагностики
Диагностика перелома глазной орбиты начинается с офтальмологического осмотра пострадавшего, изучения присущей симптоматики, общей клинической картины. Помимо этого, для постановки точного диагноза, определения характера и степени тяжести перелома пациентам назначаются следующие виды исследований:
- Рентгенографическое исследование (орбиты и околоносовых пазух);
- Компьютерная томография;
- Магнитно-резонансная томография;
- Ультразвуковое исследование поврежденной глазной орбиты.

Пациенту с диагностированным переломом нижней стенки глазницы в обязательном порядке требуется консультация таких профильных медицинских специалистов, как нейрохирург, отоларинголог и стоматолог!
Медицинская помощь и лечебные мероприятия
Первая помощь пострадавшему при глазничном переломе начинается с обработки раневой поверхности с использованием дезинфицирующего раствора, врач аккуратно удаляет инородные тела, иссекает загрязненные края. После этого на поврежденный глаз накладывается специальная антисептическая повязка.
Основная цель лечебных мероприятий — это восстановление целостности костной ткани, возобновление двигательных функция глазного аппарата, предупреждение развития осложнений инфекционного, воспалительного характера, нормализация зрения. Лечение переломов орбиты проводится как консервативным, так хирургическим путем.
При относительно легких травмах, например, не осложненных линейных переломах, преимущество отдается методам консервативной терапии. Продолжительность лечебного курса, включающего в себя медикаментозную терапию, физиопроцедуры, как правило, составляет около двух недель.
В процессе лечения и реабилитации необходимо максимально снизить нагрузку на дыхательные пути. Рекомендуется воздерживаться даже от чрезмерно интенсивного сморкания, поскольку это может привести к образованию обширного отека и полному закрытию глазной щели.
Методика хирургического вмешательства, вид анестезии (общая или местная) определяется врачом индивидуально, с учетом особенностей конкретного клинического случая, возможных нарушений глазных функций, степени тяжести повреждения, наличия определенных сопутствующих осложнений.
 В ходе операции, при хирургическом лечении переломов нижней стенки глазной орбиты, специалист иссекает некрозные, не поддающиеся восстановлению ткани, удаляет костные обломки глазницы. На следующем этапе осуществляется фиксация костных фрагментов области неповрежденной надкостницы. Затем восстанавливаются просветы слезных путей и сшиваются поврежденные наружные глазные мышцы.
В ходе операции, при хирургическом лечении переломов нижней стенки глазной орбиты, специалист иссекает некрозные, не поддающиеся восстановлению ткани, удаляет костные обломки глазницы. На следующем этапе осуществляется фиксация костных фрагментов области неповрежденной надкостницы. Затем восстанавливаются просветы слезных путей и сшиваются поврежденные наружные глазные мышцы.
В случае необходимости проводится также пластика возможных костных дефектов. С целью восстановления орбитальных стенок современные специалисты практикуют установку имплантов, что позволяет достигать отличных терапевтических и эстетических результатов.
Современные хирурги используют малоинвазивные методы коррекции глазничной кости. Такие операции выполняются через небольшие надрезы, не оставляют шрамов и рубцовых образований на лице, характеризуются минимальной травматичностью, безболезненностью и ускоренным восстановительным периодом.
Реабилитация
В среднем, продолжительность восстановительного периода при переломах глазницы составляет от 2-х недель до 1,5 месяцев. Первые несколько суток пациент находится в клинике под наблюдением специалистов. В период реабилитации для скорейшего восстановления и предупреждения развития возможных осложнений применяются следующие методики:

- Медикаментозная терапия, включающая в себя прием обезболивающих, противовоспалительных, антибиотических препаратов.
- Физиотерапевтические процедуры.
- Витаминотерапия (прием специальных витаминно-минеральных комплексов, иммуномодулирующих препаратов, повышающих общую сопротивляемость организма больного).
Важно также, чтобы пациент строго соблюдал все врачебные рекомендации, полноценно отдыхал, правильно питался, максимально ограничивал нагрузку на зрительный аппарат.
Глазничный перелом — опасная травма, которая может привести к серьезным осложнениям, вплоть до полной потери зрения. Избежать столь неблагоприятных последствий можно благодаря грамотному и своевременному лечению, которое пострадавшему предоставят в квалифицированном лечебном учреждении. При качественной профессиональной медицинской помощи общий медицинский прогноз в случае глазничных переломов считается вполне благоприятным!
Источник
Перелом нижней стенки орбиты: причины, диагностика, лечениеПерелом нижней стенки орбиты — самая частая локализация. Он возникает в результате удара по глазному яблоку или по краю орбиты. При многих повреждениях развиваются лишь отёк и экхимоз тканей орбиты. При переломах с ущемлением мягких тканей и сохранением диплопии или при обширных переломах с развитием энофтальма требуется проведение оперативной коррекции. Эпидемиология и этиология: Анамнез. Травма, нанесённая кулаком, пальцами, локтем, удар мячом и др. Часто после неё пациент жалуется на двоение, реже — на отёк орбиты вследствие развития её эмфиземы. Внешний вид перелома нижней стенки орбиты. Отёк и экхимоз орбиты различной степени выраженности. Наиболее частые симптомы — инфраорбитальная гипестезия и ограничение подвижности глазного яблока с развитием двоения. При обширных переломах после исчезновения отёка тканей орбиты развивается энофтальм. Кроме того, признаком перелома считают крепитацию.
Визуализация перелома нижней стенки орбиты. При КТ обнаруживают перелом нижней стенки орбиты, часто с наличием крови в синусе. При небольших переломах часто происходит ущемление мягких тканей (например, тканей, окружающих нижнюю прямую мышцу; сама мышца ущемляется очень редко). МРТ недостаточно информативна. Особые случаи. У детей при переломе нижней стенки орбиты экхимоз иногда отсутствует, но возможно тяжёлое ущемление нижней прямой мышцы, возникновение тошноты и рвоты. Таких пациентов очень сложно обследовать. Следует провести освобождение ущемлённой мышцы в течение 24-48 ч, поскольку позже развивается её ишемия. Лечение перелома нижней стенки орбиты. При развитии функциональной диплопии, не разрешающейся после исчезновения отёка, требуется проведение реконструкции открытым доступом. При переломах, охватывающих более половины нижней стенки орбиты, развивается выраженный энофтальм, в связи с чем также рекомендуют выполнение реконструктивной операции в течение 2 нед после травмы. При восстановлении стенок орбиты в большинстве случаев устанавливают различные имплантаты. Прогноз. Хороший, если восстановление проведено в течение 2 нед. У некоторых пациентов обнаруживают прямое повреждение нерва или мышцы, при этом улучшение наступает в течение нескольких месяцев или отсутствует. — Также рекомендуем «Перелом медиальной стенки орбиты: причины, диагностика, лечение» Оглавление темы «Патология орбиты»:
|
Источник
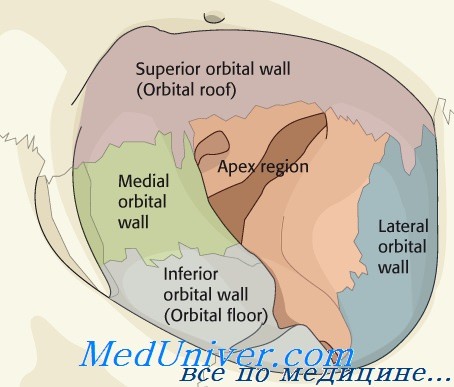
… отличается особой тяжестью, высоким риском слепоты, возможностью развития гнойно-воспалительных осложнений, функциональных и косметических дефектов. Травма орбиты при контузии (ушибе) среди всех травм лицевого скелета с вовлечением органа зрения и его вспомогательных органов составляют от 36 до 64% (Гундорова Р. А. и соавт., 2009; Гундорова Р.А., Капелюшникова Н.И., 2007). Из всех травм орбиты, требующих стационарного лечения, около 85% составляют нарушения целостности костных стенок (Николаенко В.П., Астахов В.П., 2009). Клиника. Сложность клинического обследования пациента с травмой орбиты обусловлена, с одной стороны, однотипностью клинической симптоматики при различных повреждениях орбиты и зрительного нерва, с другой стороны, недоступностью орбиты для осмотра и ограниченностью известных методов исследования, а также сложностью дифференциальной диагностики с внутричерепными повреждениями и повреждениями зрительного пути. Клиническое обследование пациента с повреждением костных структур орбиты позволяет составить ориентировочное представление о характере и объеме повреждения орбиты. Клиника травмы орбиты при контузии в остром периоде определяется локализацией перелома костной стенки орбиты:
2. Симптомы перелома внутренней стенки орбиты не так отчетливы, как при переломе нижней стенки: эмфизема век, конъюнктивы, одностороннее носовое кровотечение. При переломе внутренней стенки орбиты может формироваться энофтальм с ущемлением внутренней прямой мышцы в зоне перелома. При данном виде перелома также могут быть повреждены медиальная связка век, слезные канальцы и слезный мешок. 3. При переломе верхней стенки орбиты наряду с тяжелым общим состоянием больного часто встречаются нарушения движения глазных яблок, синдром верхней глазничной щели, пульсирующий экзофтальм, анизокория из-за нарушения зрачковой иннервации, повреждение зрительного нерва в костном канале, зрительно-нервного пути, ликворея, «симптом очков». 4. Симптомы перелома наружной стенки орбиты, куда входит скуловой комплекс, — асимметрия лица, нарушение контура скуловой кости, ограничение объема движений нижней челюсти в стороны и вниз при открывании рта, также смещение глазного яблока, ограничение объема активных и пассивных движений, повреждение наружной спайки век. Диагностика травмы орбиты при контузии представляет сложности в связи с необходимостью использовать различные инструментальные методы обследования орбиты. Ведущим методом исследования состояния орбиты является лучевая диагностика.
При положительном заключении традиционного рентгенологического обследования и когда рентгенолог дает отрицательное заключение, а подозрения клинициста остаются пациента направляют на компьютерную томографию (КТ) для детальной диагностики особенностей повреждения орбиты при контузи. Реальностью нашего времени становится экстренное проведение КТ в качестве метода выбора. Хотя оптимальным сроком для проведения КТ считают отсроченный период после травмы орбиты (уменьшение отека мягких тканей). !!! Существенным недостатком метода КТ, особенно многократного, является лучевая нагрузка на хрусталик. Для полноценного анализа повреждений костной орбиты и ее содержимого исследование выполняют в двух плоскостях (коронарной, т.е. фронтальной и аксиальной) с шагом 1,25 мм. Получению коронарных изображений может препятствовать тяжелое общее состояние пациента, наличие в трахее интубационной трубки (изображение ее наслаивается на контуры орбиты) или травма шеи, препятствующая ее гиперэкстензии. В этих случаях незаменим метод спиральной компьютерной томографии (СКТ) или мультидетекторной спиральной компьютерной томографии (МСКТ), однако применение данных методов в диагностике контузионной травмы орбиты в литературе представлено единичными авторами. МРТ играет вспомогательную роль в диагностике травмы орбиты при контузии, что объясняется плохой визуализацией костных отломков, длительным временем сканирования, высокой стоимостью. В то же время несомненные достоинства МРТ отсутствие лучевой нагрузки и хорошая визуализация мягких тканей, что позволяет выявить остаточное ущемление экстраокулярных прямых мышц или орбитальной клетчатки в зоне перелома, каротидно-кавернозное соустье, скопление экссудата в орбите и поднадкостничном пространстве, и позволяет оценить динамику трансформации метгемоглобина в гемосидерин (эволюция орбитальной гематомы). В последние годы активно внедряется ультразвуковая диагностика орбитальных переломов при контузинной травме орбиты. Ультразвуковое исследование (УЗИ; система двухмерного изображения) структур орбиты и глазных яблок при контузии орбиты, позволяет увидеть сечение глаза в заданной плоскости сканирования с его структурными изменениями. При помощи УЗИ возможно оценить форму, размеры, четкость контуров, структурность, эхогенность глазных яблок, также расположение и размеры основных внутриглазных структур: роговица, передняя камера, радужка, цилиарное тело, хрусталик, стекловидное тело, сетчатка, сосудистая оболочка; состояние области зрительного нерва, ретробульбарного пространства, экстраокулярных мышц. Лечение перелома орбиты. Холод на область орбиты в течение первых 24 — 48 часов. Инстилляции в носовые ходы сосудосуживающих капель, антибиотики широкого действия — системно. Хирургическое вмешательство проводят на 7 — 14 день: если сохроняется диплопия, если имеется энофтальм со значительным косметическим дефектом, если имеется массивный перелом костей орбиты. Ранняя хирургия (в течение первых 10 дней после травмы) предпочтительнее, нежели хирургическое вмешательство в позднем периоде. Только по витальным или локальным, со стороны орбиты и глазного яблока, противопоказаниям операция может быть отложена. При переломе верхней стенки орбиты больные госпитализируются в нейрохирургическое отделение. Перед оперативным лечением необходимо выделить все переломы таким образом, чтобы возможно было произвести их адекватное вправление и фиксацию всех костных фрагментов. Фиксация может выполняться наложением межкостных проволочных швов или, что предпочтительнее, при помощи мини- или микропластин и винтов. Целостность стенок орбиты, прежде всего её дна, восстанавливается с применением либо костных трансплантатов, либо неорганических имплантатов. Для этого используют: костные аутотрансплантаты (расщеплённые кости свода черепа, ребра, гребня подвздошной кости, бугристости большеберцовой кости); костные или хрящевые гомотрансплантаты, неорганические аллотрансплантаты (титано¬вые конструкции, силикон, тефлон и др.). |
Источник