После перелома бедра вставили штифт
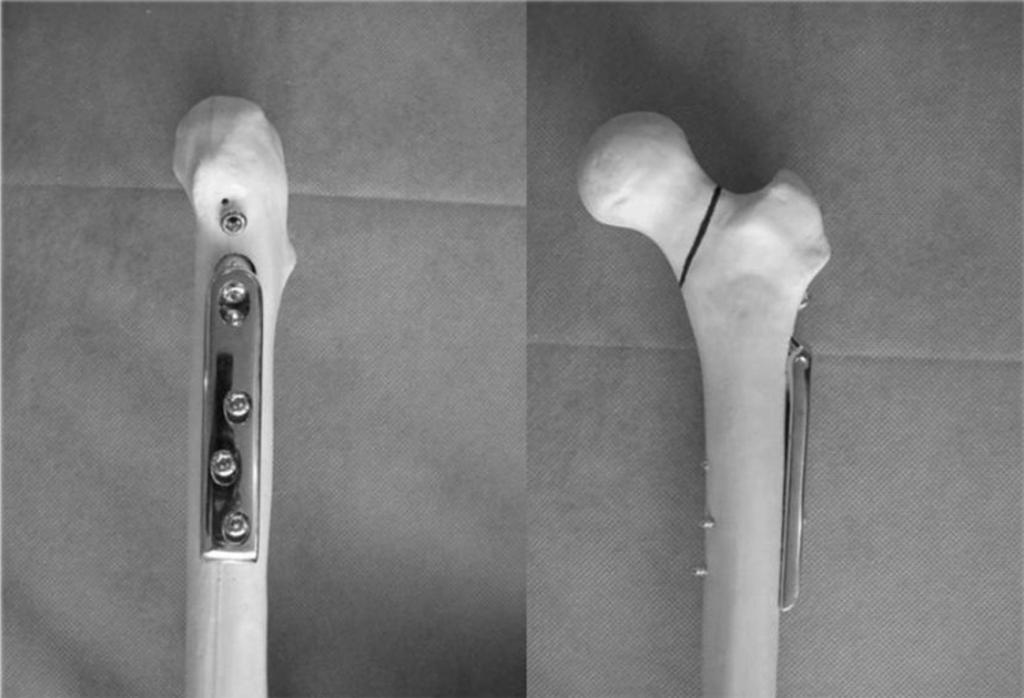
Остеосинтез – это хирургическая процедура, помогающая сращивать костные отломки. Для этого используются специальные фиксирующие конструкции. С их помощью кости на длительное время делают неподвижными. Это обеспечивает необходимые условия для правильного их сращивания.
Определение лечебной процедуры
Остеосинтез представляет собой операцию, цель которой заключается в фиксации кости. Это хирургическая процедура проводится при лечении переломов костей. В ходе ее выполнения фрагменты кости соединяются с помощью винтов, стержней, пластин. Сломанная кость фиксируется при помощи этих приспособлений, которые могут стабильно закрепить ее в правильном положении. Используемые в настоящее время материалы выполняются в основном из титана.
Чаще всего диагностируется перелом бедренной кости. Остеосинтез является предпочтительной формой лечения переломов костей с множественными фрагментами у пациентов с остеопорозом.
Переломы бедра
Бедренная кость состоит из головки, большого и малого вертела, вертельной ямки, а также латерального и медиального мыщелков. Голова бедренной кости сочленяется с вертлужной впадиной в тазовой кости, образующей тазобедренный сустав, в то время как дистальная часть бедренной кости соединяется с большеберцовой костью и коленной чашечкой, образующей коленный сустав.
Бедро является самой большой и самой прочной костью в организме и имеет хорошее кровоснабжение, поэтому для его разрушения требуется большая или значительная ударная сила. Существует 4 типа перелома:
- усталостный (стрессовый) перелом;
- частичный перелом;
- полный перелом без смещения;
- полный перелом со смещением;
Переломы различаются по степени и сложности. Они могут быть: поперечными, наклонными, спиральными (из-за скручивающей силы), оскольчатыми, открытыми или закрытыми.
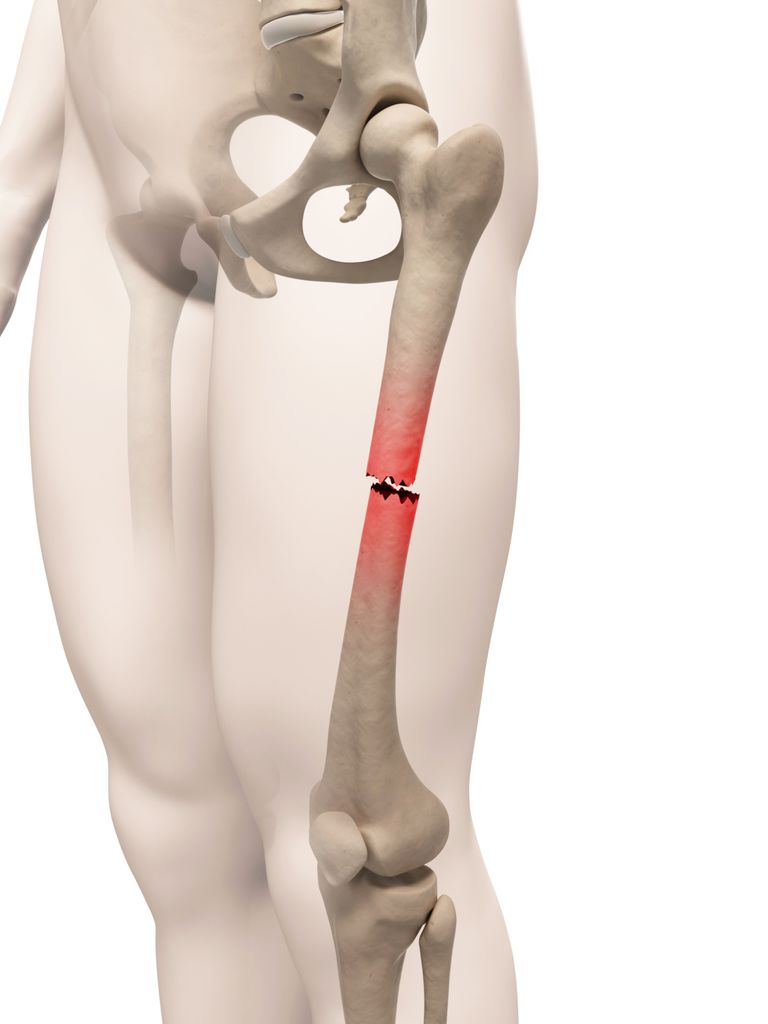
Факторы риска
Существует несколько факторов, обуславливающих повышенный риск перелома бедренной кости. Пожилые люди (старше 70 лет) имеют более высокий уровень риска.
Риск этих переломов возрастает экспоненциально с увеличением возраста и чаще всего встречается у женщин.
Признаки перелома включают сильную боль, неспособность переместить ногу или встать на нее, ограничение движений бедра, локализованную опухоль. Типичным для переломов шейки бедра является ограничение внешнего вращения и укороченная нижняя конечность. Также может наблюдаться гематома в окружающих мягких тканях.
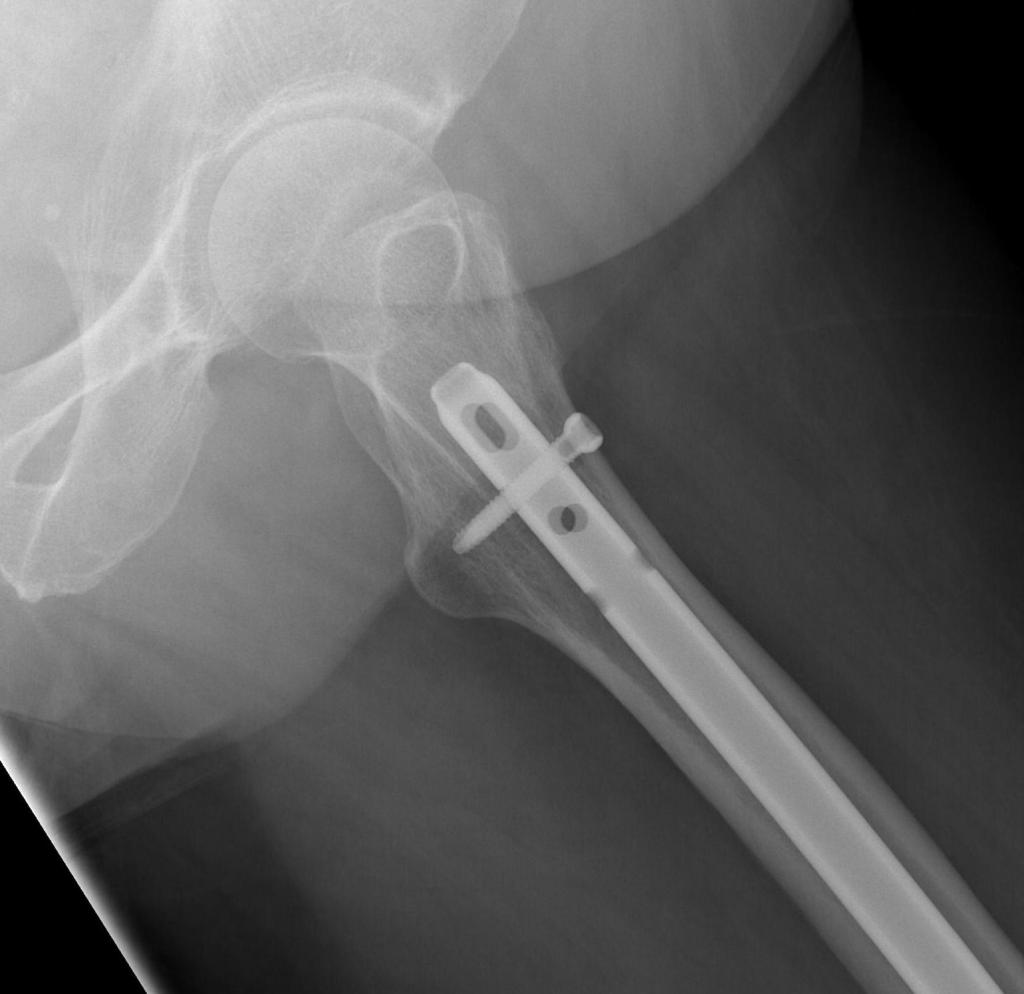
Достоинства и недостатки остеосинтеза бедренной кости
Достоинства:
- Операция позволяет пациенту быстро вернуться к физической активности, предотвращает развитие заболеваний сердечно-сосудистой системы, снижения мышечного тонуса, появления пролежней.
- Остеосинтез создает условия, способствующие прямому срастанию отломков, исключая появление костных мозолей.
- Велика вероятность полного восстановления нормальной работы суставов.
Недостатки:
- Отсутствие гарантии окончательного сращения перелома. При этом большое значение имеет возрастной фактор, увеличивающий вероятность того, что по истечении четырех месяцев перелом не срастется. Поэтому для пожилых пациентов этот метод считается малоэффективным.
- В отдельных случаях существует возможность, что образуется ложный сустав шейки бедра.
- Есть небольшая вероятность развития инфекционного процесса с гнойными выделениями.
Показания для проведения операции
Проведение остеосинтеза бедренной кости зависит от степени тяжести и характера травмы. Операцию могут провести:
- При травмах верхнего конца бедренной кости. Исключение составляют вколоченные повреждения шейки бедра. Операцию проводят на 2-4 сутки после получения перелома. При проведении остеосинтеза используют Г-образные пластины, канюлированные винты, трехлопастный гвоздь.
- При переломе тела бедра. Остеосинтез проводят на 5-7 сутки.
- При переломе нижней части бедра. В этом случае данный метод используют при наличии изолированного перелома бедренных мыщелков, фрагменты которых фиксируются винтами.
К абсолютным показаниям проведения остеосинтеза относят:
- несрастающиеся переломы при отсутствии эффекта от консервативного лечения (перелом шейки бедра или бедренных мыщелков);
- возможность трансформации открытого перелома в закрытый;
- внедрение мягких тканей между осколками и осложненные травмы с повреждением магистральных кровеносных сосудов.
К относительным показаниям относят:
- вторичное смещение костных отломков при проведении консервативного лечения;
- отсутствие возможности для проведения закрытого сопоставления обломков;
- наличие ложных суставов или медленно заживающих переломов.
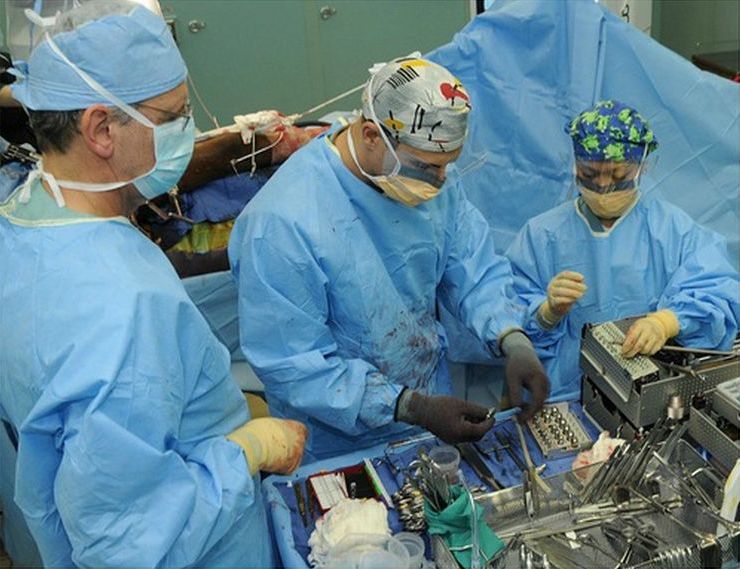
Виды лечебной процедуры
Все операции остеосинтеза делятся на две группы. Также в качестве оснований для классификации могут служить время проведения процедуры с момента получения травмы, доступ, место наложения конструкции.
Внутренний
Внутрикостный остеосинтез иначе называется интрамедуллярным. Чтобы зафиксировать правильное положение костных фрагментов в косых, боковых и подобных повреждениях в верхней части бедренной кости, проводят остеосинтез бедренной кости стержнем. Длина периферийного отломанного сегмента должна составлять не менее 15 см. В этих условиях может быть обеспечена надежная фиксация фрагментов.
Есть два вида введения гвоздя: открытый и закрытый. При использовании закрытого метода гвоздь вставляется через разрез над главным вертелом в периферийный и центральный фрагменты. Этот метод считается малотравматичным, так как место перелома не открывается.
При открытом методе остеосинтеза бедренной кости штифтом процедуру проводят после того как было открыто место перелома. При прямом введении используют перфоратор, с его помощью проникают в мозговую полость проксимального типа обломков. При этом перфоратор используют близко от вертельной ямки. Затем штифт вставляют в центральный фрагмент. После совмещения фрагментов его вводят в периферийный отломок.
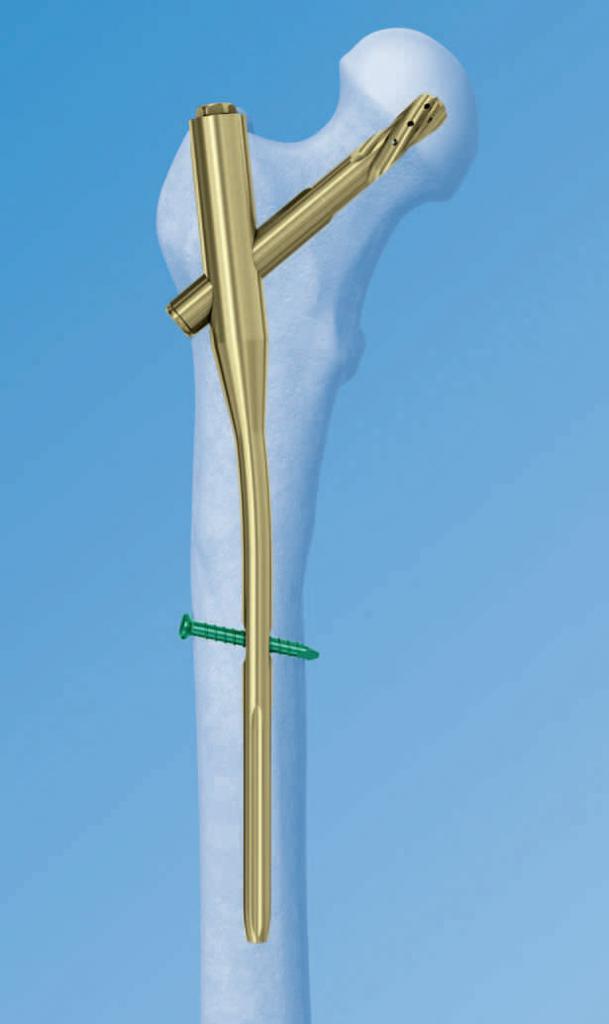
При использовании ретроградного способа начинают с введения штифта в мозговую полость центрального фрагмента до соприкосновения с кожей. Затем ткани разрезаются, штифт забивают до конца отломка, а после этого, сопоставив отломанные части, забивают в периферический фрагмент.
По мере расширения показаний к применению интрамедуллярный остеосинтез бедренной кости стал применяться чаще. Причиной этого стало использование блокируемых стержней, закрепляющихся в обломках костей винтами поперечного типа. Это обеспечивает надежную фиксацию костных фрагментов с переломом, простирающимся в дистальном и проксимальном направлениях за пределы обычной средней трети кости.
Блокированный остеосинтез обеспечивает динамическую и статическую блокаду. При статическом типе винты вставляются через отверстия стрежня в дистальном и проксимальном отделах. В этом случае смещение обломков становится невозможным, как и укорочение конечности.
При динамическом блокировании винты вводятся дистально или проксимально по отношению к линии перелома. В этом случае вращательная сила может быть нейтрализована, но при оскольчатом переломе возможно телескопическое смещение.
Остеосинтез бедренной кости при проксимальном переломе проводится при помощи трехлопастного гвоздя или углообразной пластины.
Остеосинтез винтами
В этом случае костные фрагменты фиксируются при помощи винтов. С этой целью в отломанном фрагменте просверливают отверстие. В противоположном фрагменте просверливается резьба для винта или используется непосредственно винт с резьбой на конце. В обоих случаях обломки соединяются вместе путем затягивания винтов.
Пластинами
При проведении остеосинтеза бедренной кости пластиной фрагменты сломанной кости фиксируются именно этим приспособлением. Хирург обнажает сломанную кость и прикручивает подходящую пластину по линии разлома. Она фиксируется на всех фрагментах с помощью винтов. При этом отломанные фрагменты прочно соединяются друг с другом.
Динамический винт
Динамический бедренный винт используется при остеосинтезе шейки бедренной кости. При этом динамический винт вкручивается в саму головку. К бедренной кости прикручивается пластина. Пластина, через которую может скользить свободный конец винта, привинчивается к бедренной кости. Масса тела пациента оказывает воздействие таким образом, что в месте перелома кости сжимаются.

Внешний
При проведении внешнего остеосинтеза бедренной кости возможно развитие специфических осложнений: контрактуры, дополнительные точки фиксации и повреждение сосудистого пучка. Данный метод можно использовать только при наличии показаний. Как правило, это повреждения, которые могут привести к появлению тяжелых осложнений в результате внутреннего остеосинтеза. К ним относят комбинированные, осложненные, открытые, огнестрельные, многооскольчатые, закрытые оскольчатые и сегментарные переломы.
Каковы возможные осложнения и риски
Остеосинтез является одной из стандартных процедур, используемых для лечения переломов, и обычно протекает без осложнений. Эта операция, как и любая другая, может иногда приводить к инфекциям, повреждению нервов, послеоперационным кровоизлияниям или появлениям сгустков крови. Анкилоз, остеонекроз или спайки сухожилия могут возникать в редких случаях.
Что происходит после операции
После операции во время фазы восстановления пациент находится под контролем врача. Физиотерапевтические упражнения проводят спустя некоторое время для предотвращения анкилоза и минимальной потери тонуса мышц.
Выбранная процедура остеосинтеза и индивидуальный процесс заживления определят, может ли впоследствии кость использоваться как обычно. Для полного заживления требуется не менее шести недель, однако этот процесс может занять несколько месяцев. Тем не менее частичная подвижность пациента может наступить до этого момента: допускается использование костылей или иных вспомогательных средств для ходьбы.
На основании различных факторов определяют, можно ли после полного сращения проводить операцию по удалению скрепляющих элементов. Используемый материал (титан) может в основном оставаться в теле на протяжении всей жизни. Как правило, винты и пластины не удаляются, если нет особых причин для этого.
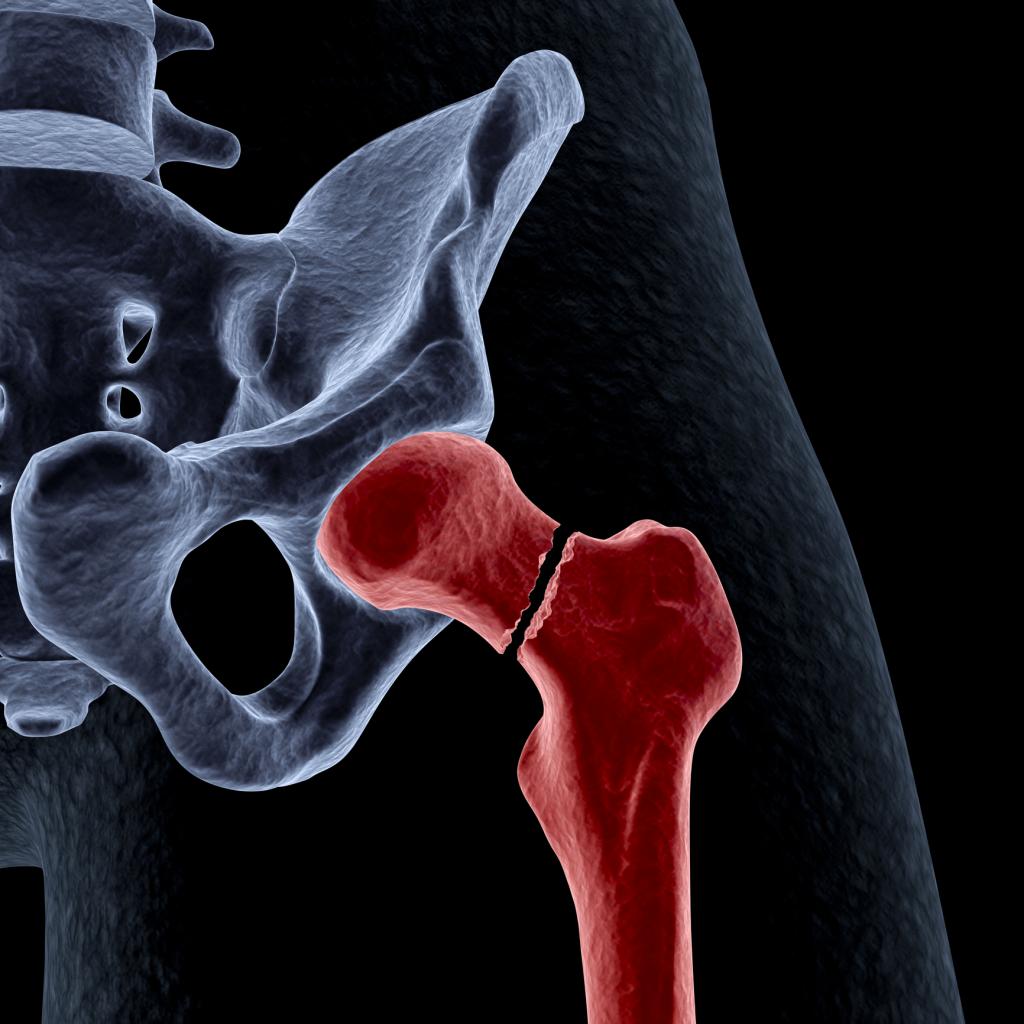
Период восстановления
В случае необходимости врач рекомендует такие методы восстановления, как лечебная физкультура, массаж, трудотерапия и физиотерапия. Все эти меры призваны быстро восстанавливать пациента, функции кости и ее анатомическое строение.
Основная задача реабилитации при остеосинтезе бедренной кости заключается в адаптации больного к прежнему образу жизни. Необходимо снижение физической нагрузки, но допускается ее приближение к прежнему уровню. В случае необходимости больной должен пройти переквалификацию по другой специальности.
После остеосинтеза бедренной кости пластиной реабилитация должна начинаться как можно раньше. Все назначения должны выполнятся в комплексе и без перерывов. После остеосинтеза бедренной кости показания к реабилитации зависят от различных факторов, включая возраст, тип хирургической процедуры, общее состояние больного. После сращения костей рекомендуется ортопедическая терапия.
Во время периода иммобилизации пациенты должны активно двигать ногой. Использование изометрических упражнений также важно для тренировки мышц. После периода иммобилизации необходимо фиксировать ногу вручную или с помощью скобки. Фиксация необходима для тренировки тазобедренного и коленного суставов и обеспечения постепенной вертикализации ног и обеспечения независимости пациента во время ходьбы или во время других видов деятельности. Также рекомендуются стабилизационные упражнения с односторонней поддержкой и бальнеотерапия. После укрепления необходимо сосредоточиться на постепенном увеличении давления, повторной проверке способности ходить, увеличении интенсивности движений, использовании силовых тренировок для избавления от атрофии мышц, являющейся следствием периода иммобилизации, и увеличения выносливости.
Реабилитация после остеосинтеза бедренной кости включает выполнение приведенных ниже упражнений.
Перед сном выполнять массаж предсуставных структур и совершать движения бедром. При это можно использовать все движения, кроме вращений! Также рекомендуется использовать пассивные движения для увеличения подвижности коленной чашечки. После остеосинтеза на состояние пациента положительно влияет использование изометрических упражнений для подколенных сухожилий, четырехглавой и ягодичной мышц, а также использование активных упражнений с низкой устойчивостью для тренировки мышц бедра и колена. Применение методов массажа квадрицепса рекомендуется сразу после вертикализации без поддержки. На состояние кости также положительно влияют односторонние упражнения по стабилизации.
Источник
Íà÷àëî: Âîò êàê áûâàåò. «À íó, âäîõíè ïîãëóáæå!»
×àñòü 2. «À ìîæåò, ìíå íå òó òðóáó óäàëèëè?»
Ïîñëå âûïèñêè ÿ ÷óâñòâîâàëà ñåáÿ îòëè÷íî. Ïðàâäà, îùóùàëà ë¸ãêóþ íåïîëíîöåííîñòü ïîñëå ïîòåðè îðãàíà (òðóáû-òî îäíîé ëèøèëàñü), íî â öåëîì áûëà ðàäà, ÷òî æèâà è ïî÷òè íè÷åãî íå áîëèò. Ïîáåðåãëàñü, ïîñèäåëà íà áîëüíè÷íîì ïîëîæåííûå 2 íåäåëè è âûøëà íà ðàáîòó. Äåí¸ê îòðàáîòàëà, âå÷åðîì âñòðåòèëàñü ñ ïîäðóæêàìè çà ÷àøå÷êîé ïèâà, ðàññêàçàëà, ãäå áûëà. Ïîîõàëè, ïîñî÷óâñòâîâàëè, äà è ðàçáðåëèñü ïî äîìàì.
Âå÷åðîì ÷óâñòâóþ ÷òî-òî íå òî îïÿòü æèâîò áîëèò. Äà ñêîëüêî æå ìîæíî! «Ýòî íåðâíîå», ïîäóìàëà ÿ. Îäíàêî áîëè íå ñäàâàëèñü. Ïîøëà â òóàëåò, è âîò îí çíàêîìûé ñèìïòîì! Íå ìîãó ïîìî÷èòüñÿ! Òîëüêî íå êàê ïðè öèñòèòå, à ðàññëàáèòüñÿ îò áîëè íå ìîãó ñîâñåì. Ïîçâîíèëà ïîäðóãå âðà÷ó, ñïðîñèòü ñîâåòà. Îíà ñêàçàëà, êîíå÷íî, íàäî åõàòü â áîëüíèöó, ïîåõàëè, îòâåçó òåáÿ â äðóãîé ðîääîì ê çíàêîìûì.
Ïîåõàëè ìû âñåé áðèãàäîé ÿ, ìóæ, ïîäðóãà.  ïðèåìíîì îòäåëåíèè âðà÷ ñäåëàë ìíå ÓÇÈ â ìàëîì òàçó îïÿòü ñâîáîäíàÿ æèäêîñòü. Íàäî, ãîâîðèò, äåëàòü ïóíêöèþ. ß êàê ñëîâî «ïóíêöèÿ» óñëûøàëà, âïàëà â èñòåðèêó. «Åù¸ îäíîé ïóíêöèè ÿ íå ïåðåæèâó!!» êðè÷àëà. Âðà÷ õîòü è ìîëîäîé, íî ìóäðûé îêàçàëñÿ, ñ íåðâíûìè áàáàìè óìååò îáùàòüñÿ, îñòàâèë ìåíÿ îäíó ìèíóò íà 10, è ÿ òåì âðåìåíåì â ñåáÿ ïðèøëà. Âåðíóëñÿ è ãîâîðèò: «Âîò, ÿ ìàëåíüêóþ èãîëî÷êó âîçüìó. Èëè åñëè õî÷åøü, àíåñòåçèîëîãà ïîçîâó». À ìíå óæå êàê-òî ñòûäíî ñòàëî çà òó èñòåðèêó, ëàäíî, ãîâîðþ, íå íàäî àíåñòåçèîëîãà. Îäíèì ñëîâîì, ýòó ïóíêöèþ ÿ ïåðåíåñëà îäíîçíà÷íî ëó÷øå, ÷åì ïðåäûäóùóþ, õîòü è áûëî áîëüíî.  ðåçóëüòàòå ïóíêöèè ïîëó÷èëè êðîâü! «Íàäî, ãîâîðèò, ñìîòðåòü, ÷òî òàì êðîâîòî÷èò». «Îïÿòü îïåðàöèÿ??». «Äà, èíà÷å íåëüçÿ». Òóò ìåíÿ âòîðîé âîëíîé èñòåðèêè íàêðûëî. «Êàê æå òàê! Ðîâíî äâå íåäåëè ïðîøëî! Äà ÿ òîëüêî øâû ñíÿëà! Åù¸ äàæå ïëàñòûðü íå îòêëåèëà!». Òóò ìóäðûé âðà÷ âûøåë âî âòîðîé ðàç, à ÿ ïîêà îôîðìëÿëàñü, îïÿòü óñïîêîèëàñü. Ìåäñåñòðà, ÷òî çàïîëíÿëà ìîè äîêóìåíòû, ïîñìîòðåëà íà ìåñòî ðàáîòû è ãîâîðèò: «Î, òàê âû ìåäèê! À ÷òî æ âû õîòåëè? Ó ìåäèêîâ âñ¸ íå êàê ó ëþäåé!». Ýòî òî÷íî.
Îôîðìèëèñü, íà÷àë ìåíÿ âðà÷ ñïðàøèâàòü ïîïîäðîáíåå, ÷òî äà êàê. Íå áîëåëà, íåò, áåðåìåííîñòåé äî òîãî íå áûëî. «Ïîñìîòðèì, âîçìîæíî, àïîïëåêñèÿ». (ïðèì.: ðàçðûâ ÿè÷íèêà ïðè îâóëÿöèè ñ êðîâîòå÷åíèåì â áðþøíóþ ïîëîñòü) «À ìîæåò, ìíå íå òó òðóáó óäàëèëè? È òà êðîâèòü ïðîäîëæàåò?» «Äà âñÿêîå áûâàåò ». Âîò òóò-òî ÿ îáàëäåëà. Ëàäíî, äóìàþ, ïîñìîòðÿò, ðàçáåðóòñÿ, ñàìîé èíòåðåñíî.
Íà îïåðàöèîííîì ñòîëå ÿ ëåæàëà ñíîâà â íî÷ü ñ ïÿòíèöû íà ñóááîòó, êàê è äâå íåäåëè íàçàä. «Òàê, çäåñü óæå áûëà ëàïàðîñêîïèÿ!» âîçìóòèëàñü ìåäñåñòðà, ïîäãîòàâëèâàÿ îïåðàöèîííîå ïîëå. «Áûëà, ãîâîðþ, à òåïåðü âîò åù¸ îäíà áóäåò». Äàëüøå íè÷åãî íå ïîìíþ.
Î÷íóëàñü â ïàëàòå. Ïðèøåë âðà÷, ðàññêàçàòü, ÷òî æå òàì òâîðèëîñü: «Êðîâîòå÷åíèå áûëî èç ñàëüíèêà (ïðèì.: ñêëàäêà ñ æèðîì òàêàÿ â æèâîòå). Åãî ïðèæãëè, êðîâü îñòàíîâèëè, âñ¸ ïðîìûëè». «À ÷åãî æ îí êðîâèë?» «Òàì ñïàéêà ðÿäîì øëà, íàòÿíóëàñü ðÿäîì ñ ñîñóäîì, âîò è çàêðîâèë. È âîîáùå ñïàåê ìíîãî, òàêàÿ êàðòèíêà òîëüêî ïîñëå õëàìèäèé áûâàåò». «Ïîìèëóéòå, äîêòîð, íå áîëåëà ÿ, è êîãäà ïëàíèðîâàëà áåðåìåíåòü, íà âñ¸-ïðåâñ¸ ñäàâàëà, íè÷åãî íå áûëî!». «Íó, êàðòèíêà òèïè÷íàÿ. Îòäûõàéòå». È óø¸ë. Âîçìóùåíèþ ìîåìó, êîíå÷íî, íå áûëî ïðåäåëà. Âîò ÷åãî óäóìàë, â ÷¸ì ìåíÿ îáâèíÿòü!  õëàìèäèÿõ! Áåçîáðàçèå. Äóìàþ ÿ, äóìàþ, ïðîâîæó ÿçûêîì ïî çóáàì ñëîìàí çóá, âåðõíèé ðåçåö! Âîîáùå îòëè÷íî. Ðåøèëà ÿ, ÷òî àíåñòåçèîëîã ïðè èíòóáàöèè ïîâðåäèë, áîëüøå íåêîìó. Ðóãàòüñÿ íå ñòàëà, æèçíü âåäü ñïàñàëè.
Ïîñëå îïåðàöèè ñíîâà ÷óâñòâîâàëà ñåáÿ õîðîøî, èç áîëüíèöû îòïóñòèëè äàæå ïîðàíüøå. Ãðûçëà ìåíÿ ìûñëü, êàê æå òàê, ïî÷åìó ñàëüíèê êðîâèë? Íèêîãäà î òàêîì íå ñëûøàëà. Îí íàîáîðîò ñëóæèò â òîì ÷èñëå äëÿ òîãî, ÷òîáû ýòè ñàìûå êðîâîòå÷åíèÿ îñòàíàâëèâàòü. Íå çðÿ òåðçàëè ìåíÿ ñîìíåíèÿ, îé íå çðÿ. Îäíàêî æèçíü øëà ñâîèì ÷åðåäîì, ñàìî÷óâñòâèå áûëî õîðîøèì, è âñ¸ ïëîõîå ñòàëî ïîñòåïåííî çàáûâàòüñÿ.
×àñòü 3. Õâîðü íåâåäîìàÿ.
ß âûøëà íà ðàáîòó. Î áóäóùåì ïîêà íå äóìàëà, ïûòàëàñü ïåðåâàðèòü ïðîèçîøåäøåå. Ïðîø¸ë ìåñÿö.  îäèí çàìå÷àòåëüíûé ñóááîòíèé äåíü ïîøëà ÿ íà êîíôåðåíöèþ. ×óâñòâîâàëà ñåáÿ ÷åëîâåêîì ïðèâåëà ñåáÿ â ïîðÿäîê, êàáëóêè íàöåïèëà, ñèäåëà, ñëóøàëà ëåêöèþ. È âäðóã îïÿòü ðåçêèå áîëè â æèâîòå! Ñèëüíûå, àæ ïîêðûëàñü âñÿ õîëîäíûì ëèïêèì ïîòîì, ïîøåâåëèòüñÿ íå ìîãó. Ñèæó. Áîëè íå ïðîõîäÿò. Íàäî âûäâèãàòüñÿ ñ ëåêöèè. Ïîëçêîì, ÷òî ëè?  ïîëóñîãíóòîì ñîñòîÿíèè äîêîâûëÿëà äî îðãàíèçàòîðîâ. «Äåâ÷îíêè, íå ìîãó, ãîâîðþ, äî ãàðäåðîáà íå äîéäó». Ïðèíåñëè îíè ìíå ïàëüòî, ÿ íà÷àëà âûçûâàòü ñåáå òàêñè. Ñêîðóþ âûçûâàòü íå õîòåëà, î÷åíü õîòåëîñü äîìîé. Îäíà èç îðãàíèçàòîðîâ, ãëÿäÿ íà ìåíÿ, ïðåäëîæèëà îòâåçòè ìåíÿ. ß îòêàçûâàòüñÿ íå ñòàëà, ñïàñèáî åé. Äîåõàëè äî äîìà, ÿ ëåãëà, ëåæó. Áîëè íå ïðîõîäÿò. Åù¸ ëåæó, íå ïîìîãàåò. È ñíîâà íå ìîãó ïîìî÷èòüñÿ. Ýòî ñòàëî èçâåñòíûì äëÿ ìåíÿ ñèìïòîìîì êðîâè â áðþøíîé ïîëîñòè. ×óâñòâóþ çëîñòü è îò÷àÿíèå. Çâîíþ ïîäðóæêå, è ïî íàêàòàííîé ñõåìå îíà âåç¸ò ìåíÿ â òó æå ãèíåêîëîãèþ.
Òàì ìåíÿ âñòðåòèëà íîâûé âðà÷, êîñâåííî óæå ñî ìíîé çíàêîìàÿ. Ñíîâà ÓÇÈ æèäêîñòü â ìàëîì òàçó íàäî ïóíêöèþ. «ß ñ÷èòàþ, ÷òî äåëàòü ïóíêöèþ ïîä íàðêîçîì ýòî áëàæü», áåçàïåëëÿöèîííî çàÿâèëà îíà. Êàê ñêàæåòå, õîçÿèí áàðèí. Äåëàåì ïóíêöèþ, îæèäàåìî â øïðèöå ïîëó÷àåì êðîâü. «Ïî èäåå, êîíå÷íî, íàäî îïÿòü èäòè íà îïåðàöèþ. Íî ñêîëüêî ìîæíî? Äàâàé ïîïðîáóåì êîíñåðâàòèâíî». ß òîëüêî çà! Òàêîå ðåøåíèå áûëî ïðèíÿòî â èíäèâèäóàëüíîì ïîðÿäêå, ñ ó÷¸òîì âñåõ ôàêòîðîâ. «Êðîâü ÿ ñåé÷àñ óáåðó ÷åðåç Äóãëàñîâî ïðîñòðàíñòâî». Òî åñòü ïîñðåäñòâîì ïóíêöèé. Ñîïðîòèâëÿòüñÿ ñèë ó ìåíÿ íå áûëî. Çàòî êàê ÿ êðè÷àëà! Âñå ðîæåíèöû â ðîääîìå îáçàâèäîâàëèñü. Áûëî íåñêîëüêî ïðîêîëîâ, íå áóäó âðàòü, ñêîëüêî. Ïîñëå òîãî, êàê ñëåçëà ñ êðåñëà, èçâèíèëàñü ïåðåä âðà÷îì è ìåäñåñòðîé çà ñâî¸ ïîâåäåíèå. Ïîçäíåå, â ïðîöåäóðíîì êàáèíåòå, äðóãàÿ ìåäñåñòðà, ïåðåä çàáîðîì êðîâè èç âåíû ñêàçàëà ìíå: «Ñåé÷àñ áóäåò íåìíîãî áîëüíî». ß ðàçðàçèëàñü íåðâíûì ñìåõîì. Ìåäñåñòðà ïîñìîòðåëà íà ìåíÿ ïîäîçðèòåëüíî. «Êîëèòå, ãîâîðþ, áîëüíåå, ÷åì äî ýòîãî, óæå íå áóäåò».
Ïîòîì áûëî òùàòåëüíîå íàáëþäåíèå, àíàëèç êðîâè íåñêîëüêî ðàç â ñóòêè, êàïåëüíèöû ñ êðîâîîñòàíàâëèâàþùèì ïðåïàðàòîì, îáåçáîëèâàþùèå óêîëû è ñòðîãèé ïîñòåëüíûé ðåæèì. Äâèãàòüñÿ áûëî áîëüíî, òàê ÷òî ÿ è íå ïðåòåíäîâàëà. Ïîìî÷èòüñÿ ïîëó÷èëîñü ñ áîëüøèì òðóäîì, òîëüêî êîãäà íàäî ìíîé íàâèñëà óãðîçà â âèäå ïðàêòèêàíòêè ñ êàòåòåðîì.
Ãåìîãëîáèí äåðæàëñÿ íà óðîâíå, ò.å. êðîâîòå÷åíèå îñòàíîâèëîñü, ïî ÓÇÈ íîâîé æèäêîñòè íå íàáëþäàëîñü, áîëè ìåäëåííî óìåíüøàëèñü. Áåñïîêîèëî òîëüêî òî, ÷òî â ýòîò ðàç â æèâîò íèêòî íå ïîñìîòðåë, è ïðè÷èíà êðîâîòå÷åíèÿ îñòàâàëàñü íåâûÿñíåííîé. Íà÷àëè íåðâíè÷àòü ðîäñòâåííèêè è çíàêîìûå, òðåáîâàòü îò ìåíÿ äèàãíîçà. È ýòî ëîãè÷íî, òðåòèé ðàç çà ïîëòîðà ìåñÿöà âíóòðåííåå êðîâîòå÷åíèå, è òîëüêî îäèí ðàç èç òð¸õ åìó áûëî ðàöèîíàëüíîå îáúÿñíåíèå. Îäíàêî, ïî ìíåíèþ çàâåäóþùåé îòäåëåíèåì, íè÷åãî îñîáåííîãî ñî ìíîé íå ïðîèñõîäèëî.
Ñàìà æå ÿ ñòàâèëà ñåáå êó÷ó íåîáû÷àéíûõ äèàãíîçîâ: áîëåçíü Ðàíäþ-Îñëåðà (àíîìàëèÿ ñîñóäîâ), ðàçëè÷íûå êîàãóëîïàòèè (íàðóøåíèÿ ñâåðòûâàåìîñòè êðîâè), äà ÷åãî ÿ òîëüêî íå ïðèäóìûâàëà. Âñ¸-òàêè íåïîíÿòíî, êàê äàëüøå æèòü, åñëè â ëþáîé ìîìåíò ó òåáÿ ìîæåò çàêðîâèòü âíóòðè æèâîòà. Ìóæ òîæå ïåðåæèâàë, íî øóòèë, ÷òî ïîðà ïðîñòî ìîëíèþ â æèâîò âøèòü, ðàññòåãíóë ïîñìîòðåë, ðàçîáðàëñÿ çàñòåãíóë.
 îäèí ìîìåíò íà ÓÇÈ íàøëè ìíîãîêàìåðíóþ êèñòó ÿè÷íèêà. Ìî¸ ñîñòîÿíèå áûëî ðàñöåíåíî êàê ïåðåíåñåííàÿ àïîïëåêñèÿ (ïðèì.: ðàçðûâ ÿè÷íèêà ïðè îâóëÿöèè ñ êðîâîòå÷åíèåì â áðþøíóþ ïîëîñòü), à êèñòà áûëà ïðîñòî ñëåäñòâèåì.
Ìåñÿö ïîñòåëüíîãî ðåæèìà, è ÿ âûïèñàíà íà ðàáîòó. Óìåðåííûå áîëè â æèâîòå ñîõðàíÿëèñü è íåðâèðîâàëè ìåíÿ. Äåëî â òîì, ÷òî êðîâü èç ìàëîãî òàçà áûëà óäàëåíà íå ïîëíîñòüþ, è ñãóñòêó îñòàâøåéñÿ òàì êðîâè ïðåäñòîÿëî åù¸ ðàññàñûâàòüñÿ êàêîå-òî âðåìÿ. Îäíàêî ïîñëå âñåõ ïðèêëþ÷åíèé, âèäåòü ãèíåêîëîãîâ ìíå ñîâåðøåííî íå õîòåëîñü. Õîäèëà ÿ òîëüêî ïåðèîäè÷åñêè íà ÓÇÈ, ÷òîáû îòñëåæèâàòü ñèòóàöèþ. Êèñòà èñ÷åçëà, êðîâü ðàññîñàëàñü, à âîò íà îñòàâøåéñÿ òðóáå âðà÷ çàïîäîçðèë ãèäðîñàëüïèíêñ. Ýòî êîãäà èç òðóáû ïîëó÷àåòñÿ êàê áû ìåøî÷åê, à âíóòðè êîïèòñÿ æèäêîñòü. È îí òîæå ìîæåò áîëåòü. À òðóáà ïðè ýòîì âðÿä ëè áóäåò ïðîõîäèìîé.
Ïàðàëëåëüíî ïîñåòèëà ãåìàòîëîãà, ÷òîáû èñêëþ÷èòü íàðóøåíèÿ ñâåðòûâàåìîñòè êðîâè. Îí ìåíÿ îáñëåäîâàë è äàë çàêëþ÷åíèå, ÷òî ñî ñòîðîíû êðîâè ïàòîëîãèè íåò, ïðè÷èíà êðîâîòå÷åíèé ãèíåêîëîãè÷åñêàÿ.
Òåì âðåìåíåì ïðîøëî ïîëãîäà ñ ìîìåíòà ïîñëåäíåé ãîñïèòàëèçàöèè. Àëëåðãèÿ íà ãèíåêîëîãîâ ïîóòèõëà, à âîò áîëè â æèâîòå ñîõðàíÿëèñü.  ñâÿçè ñ ýòèì áûëî ïðèíÿòî ðåøåíèå ïðîäîëæàòü ýïîïåþ. Íîâàÿ ãèíåêîëîã íàïðàâèëà ìåíÿ ãèñòåðîñàëüïèíãîãðàôèþ (ÃÑÃ) ïðîâåðêà ïðîõîäèìîñòè ìàòî÷íûõ òðóá (îäíîé òðóáû â ìî¸ì ñëó÷àå). Îäíàêî äîêòîð, âûïîëíÿþùèé ÃÑÃ, âçâåñèâ âñå çà è ïðîòèâ, îòêàçàëàñü áðàòü ìåíÿ íà îáñëåäîâàíèå èç-çà âûñîêîãî ðèñêà îñëîæíåíèé. Òàêèì îáðàçîì, ìíå áûëà îäíà äîðîãà ñíîâà íà ëàïàðîñêîïè÷åñêóþ îïåðàöèþ. ×òîáû âíîâü ðåøèòüñÿ íà ýòî, ìíå ïîòðåáîâàëîñü âðåìÿ.
Источник
