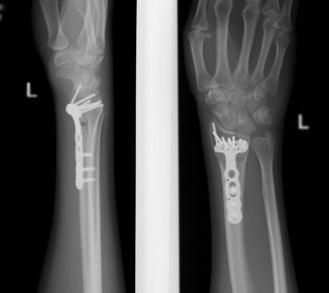
Пластина при переломе лучевой кости
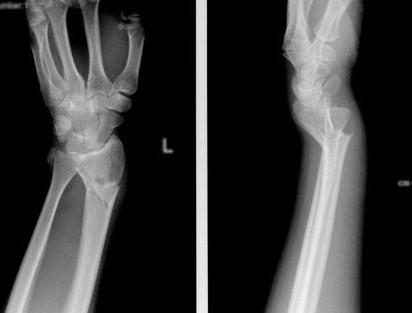
Перелом лучевой кости в нижней трети
Лучевая кость – одна из наиболее подверженных переломам костей в человеческом теле. Порядка 20-35% всех переломов конечностей приходится именно на эту часть. Перелом лучевой кости в нижней трети – актуальная проблема современной травматологии, которая требует особого профессионализма специалистов, занимающихся проблемами такого типа, и, что очень важно, особого подхода. В преобладающем большинстве случаев, перелом лучевой кости без смещения и со смещением появляется вследствие прямого падения на вытянутую руку.
Не только резкая боль является симптомом, указывающим на наличие перелома, но и появление штыкообразной деформации, а также изменение положения кисти. При этом нельзя не учитывать, что лучевая кость руки имеет такую анатомию, что при появлении сложных травм возможны нарушения нервов и сосудов запястья, которые могут быть придавлены отломками, что выражается онемениями в пальцах и общим снижением температуры кисти.
Чтобы понять, какой характер имеет травма, а значит, определить, сколько будет заживать перелом лучевой кости в данном конкретном случае, и выбрать наиболее эффективный способ лечения, применяется рентгенография, компьютерная томография, а также УЗИ. В связи с тем, что лучевая кость присоединяется к кисти, крайне важно осуществить ее полноценное восстановление, иначе невозможно вернуть полный объем подвижности в суставе, а значит, возможно возникновение и других проблем. Еще относительно недавно подобные травмы лечились только консервативным путем с помощью гипсовой фиксации, но в таком случае отломки имеют свойство смещаться, кость срастается неправильно, что отрицательно отражается на функциональности руки: после перелома лучевой кости рука кривая, заметна слабая подвижность (контрактура) сустава, не исчезают болевые ощущения и прочий дискомфорт. Также нередко у больного не сгибаются пальцы руки после перелома лучевой кости.
Но сколько заживает перелом лучевой кости? При переломе лучевой кости реабилитация и ее продолжительность напрямую зависит от рода деятельности больного. Например, больничный лист обычного офисного работника может составлять, в среднем, 6 недель, а для людей, чья профессия связана с физическими нагрузками – еще дольше.
Перелом лучевой кости руки со смещением: лечение и срок срастания
Если во время перелома произошло изменение положения одной части костного материала относительно другой, то такая травма является переломом со смещением. Медицине известны несколько типов переломов лучевой кости руки со смещением, каждый из которых требует особого подхода к лечению и сроку срастания. Различают следующие виды:
- Закрытые. При таком типе перелома все фрагменты, подвергшиеся смещению, остаются под кожей. Это одно из самых благоприятных развитий событий для больного, ведь такие травмы хорошо заживают и практически не имеют осложнений.
- Открытые. При таком виде перелома фрагменты лучевой кости поражают кожный покров и выходят за пределы руки. Если сравнивать закрытый и открытый перелом лучевой кости в нижней трети, то второй вариант не стерилен, так как происходит взаимодействие с внешней средой, где могут находиться вредоносные микроорганизмы. Такой травме может сопутствовать формирование инфекционных осложнений.
- Внутрисуставные. Таким видам перелома лучевой кости со смещением сопутствует полное или частичное перемещение линии разлома внутрь сустава. Из-за попадания крови в линию перелома формируется гемартроз. Поэтому высока вероятность появления нарушений в работе поврежденного сустава, а также это отрицательно отражается на том, сколько будет срастаться перелом лучевой кости со смещением.
Перелом лучевой кости без смещения
Примерно у половины всех переломов лучевой кости отсутствует смещение. Это возможно благодаря тому, что мышцы предплечья не такие массивные, как в ногах или плечевом поясе. Соответственно, если перелом не особо сильный, то, попросту, не хватает силы мышц предплечья для перемещения фрагментов кости. Нередко и полный перелом происходит без смещений. В большинстве случаев перелом лучевой кости без смещения – это трещина (или несколько) в костных тканях. Если выразиться предельно просто, то пациент получает повреждение лишь определенной части кости, а сама линия перелома ограничена. Как правило, такие травмы происходят из-за бытовых или спортивных ситуаций.
Переломы лучевой кости без смещения https://www.khirurgiya-kisti.org/2018/07/perelom-luchevoy-kosti-v-nizhney-treti.html проявляются отечностью и болевыми ощущениями в области поражения. Также возможно появление гематомы.
У Вас или у кого-то из Ваших близких произошел перелом лучевой кости в типичном месте, и Вы хотите разобраться, сколько носить гипс и каковы последствия? Или Вы хотите понять, сколько срастается перелом лучевой кости без смещения и со смещением? Просто свяжитесь с нами с помощью следующих номеров телефонов:
- +38 066 413 5155
- +38 050 323 1390
Лечение при переломе лучевой кости руки
Вне зависимости от того, необходимо пациенту лечение перелома лучевой кости со смещением или без, подбор методов решения задач такого плана должен осуществлять высококвалифицированный специалист. Также возможно подключение к процессу и других врачей, если обнаружены те или иные повреждения и заболевания, выходящие за рамки деятельности хирурга. Важно понимать, что при подобных травмах категорически запрещено медлить, так как может сформироваться хроническая болезненность, суставные деформации, ограниченная подвижность и другие осложнения после перелома лучевой кости. Если же перелом был давно и сросся неправильно, то, как правило, требуется операция на лучевую кривую кость.
План действия и выбор иммобилизации при переломе лучевой кости зависят от сложности и типа поражения. Специалисты центра хирургии кисти при Харьковской городской клинической больнице №31 всегда принимают решения по назначению лечения исключительно исходя из индивидуальных характеристик каждого отдельного случая. Подбираются самые эффективные методики, позволяющие в предельно короткие сроки восстановить утерянные функции и нормализовать самочувствие пациента, чья лучевая кость была травмирована. Кроме того, для людей, переживших перелом лучевой кости со смещением (или без), подбирается специальная реабилитация, а также предоставляются подробные советы, как спать при переломе лучевой кости, как должна проводиться разработка руки после перелома лучевой кости в типичном месте и т.д. и т.п.
Лечение при переломе лучевой кости руки может проводиться либо консервативным путем, либо оперативным. И если с первым вариантом все и так понятно, то на втором мы остановимся несколько более подробно.
Лечение лучевой кости пластиной
Если консервативное лечение не дало ожидаемых результатов или не имеет смысла из-за сложности повреждения, то специалистами применяются хирургические методики оздоровления перелома. Одним из самых распространенных является репозиция или остеосинтез, который может осуществляться как открытым способом, так и закрытым. Закрытый вариант применяется тогда, когда возможно совмещение отломков без проникновения через мягкие ткани. Однако если такой подход не способен решить имеющуюся проблему, то врачи прибегают к открытой репозиции с использованием особых пластин или винтов.
Лечение лучевой кости пластиной проводится через сделанный хирургом небольшой разрез тканей, чтобы иметь полный доступ к пораженной кости. Когда же смещение устранено, то все составные части фиксируются в соответствии с их анатомическим положением. Для проведения столь серьезных хирургических мероприятий применяют специальные титановые пластины, которые имеют высокую биологическую совместимость с тканями и позволяют в предельно короткие сроки приступить к разработке руки после перелома лучевой кости в типичном месте для предупреждения появления контрактуры. Элементы, используемые для фиксации, позволяют надежно скреплять отломки в необходимой позиции, что положительно отражается на переломе лучевой кости руки со смещением или без, лечении и сроке срастания.
Почему пластина для лучевой кости – это лучший метод лечения?
Как известно, перелом лучевой кости со смещением может иметь серьезные последствия, если своевременно не оказать грамотную помощь. И операция – единственный вариант избежать осложнения после перелома лучевой кости. Поэтому когда человек колеблется, не зная, что ему выбрать, гипс или пластину, то важно понимать, что грамотно проведенный остеосинтез с применением пластины для лучевой кости способен очень быстро привести к выздоровлению пациента. И произойдет это быстрее, чем если будет использоваться гипсовая иммобилизация при аналогичном переломе лучевой кости!
Если операция проведена качественно, аккуратно и с соблюдением всех технологических процедур, а также правильно реализовано параллельное лечение, то срок срастания перелома лучевой кости руки со смещением значительно снизится! Уже через неделю-полторы человек сможет не только перестать носить элемент иммобилизации, но и мыться, а также применять руку! Для сравнения, гипсовая иммобилизация при переломе лучевой кости длится месяц-полтора!
Осложнения после перелома лучевой кости: как этого избежать?
Когда лечение проведено без применения специальной пластины для лучевой кости, то высоки шансы, что через время после вправления человеку будет необходима повторная репозиция лучевой кости, так как кости, нередко, вновь смещаются и срастаются с этим дефектом. Это очень важно учитывать перед тем, как интересоваться про цены за операцию на лучевой кости и гипсовую иммобилизацию.
Отделение хирургии кисти при Харьковской городской клинической больнице №31
Позвонив к нам по телефону, указанному на сайте, на котором Вы в данный момент находитесь, или придя к нам лично на проспект Любови Малой, 4 в городе Харькове, Вы сможете получить ответы на все интересующие Вас вопросы. Мы проводим широчайший спектр лечения кистей рук, в том числи и устраняем переломы нижнего конца лучевой кости. Мы Вам поможем вновь ощущать всю полноту функциональных возможностей Ваших рук!
Источник
Перелом лучевой кости — это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
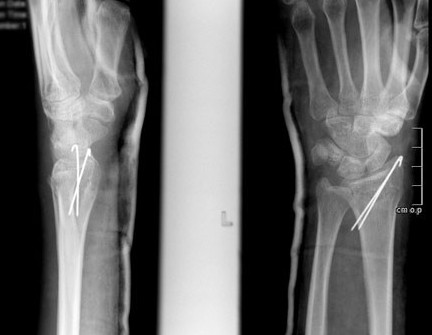
Фиксация спицами или винтами

При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Источник
Техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
а) Показания для операции остеосинтеза пластиной при дистальном переломе лучевой кости:
— Плановые: переломы при сгибании, переломы тыльного или ладонного суставного края.
— Противопоказания: открытые переломы с повреждением мягких тканей.
— Альтернативные процедуры: внешняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: исключите повреждение сосудов и нервов (особенно срединного нерва!).
в) Специфические риски, информированное согласие пациента:
— Инфекция
— Повреждение сосудов и нервов
— Возможен забор и использование губчатой кости
— Нарушение репозиции (менее 10% случаев)
— Сниженная амплитуда движений
— Удаление фиксатора
г) Обезболивание. Блокада плечевого сплетения, общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, турникет, электронно-оптический усилитель изображения.
е) Оперативный доступ. Ладонный разрез, в локтевую сторону от сухожилия лучевого сгибателя запястья.
ж) Этапы операции:
— Место перелома
— Разрез кожи
— Доступ
— Пересечение квадратного пронатора
— Идентификация места перелома
— Контурирование Т-образной пластины
— Восстановление мышцы
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
— Отведите лучевую артерию и сопровождающие ее вены радиально, оставляя срединный нерв и сухожилия сгибателя на локтевой стороне.
— Полностью отделите квадратный пронатор от места его прикрепления на лучевой кости.
— Если срединный нерв сдавлен, возможно пересечение поперечной запястной связки.
и) Меры при специфических осложнениях. Заполните дефекты в области раздробления метафиза губчатой костью.
к) Послеоперационный уход после операции при дистальном переломе лучевой кости:
— Медицинский уход: удалите активный дренаж на 2-й день; удалите пластину через 6-9 месяцев.
— Физиотерапия: ранние упражнения на амплитуду движений, если фиксация перелома устойчива.
— Период нетрудоспособности: 2-8 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости:
1. Место перелома
2. Разрез кожи
3. Доступ
4. Пересечение квадратного пронатора
5. Идентификация места перелома
6. Контурирование Т-образной пластины
7. Восстановление мышцы
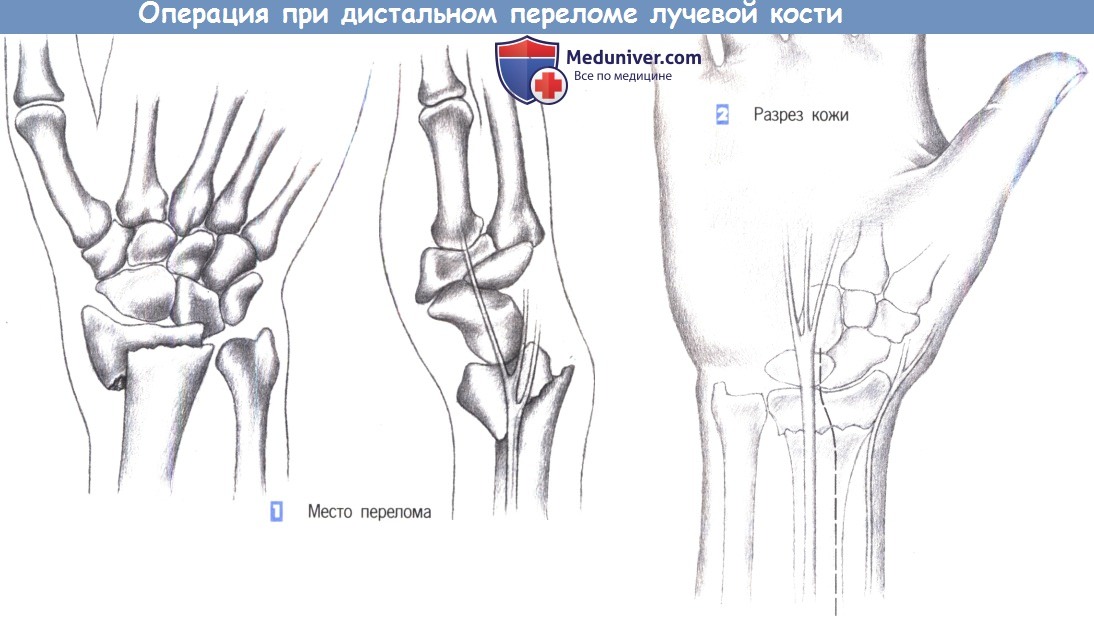
1. Место перелома. Показаниями к операции являются нестабильные переломы лучевой кости, возникающие обычно при избыточным сгибании. Близкое расположение поверхностной ветви лучевого нерва нередко приводит к нарушению чувствительности. Ладонный краевой перелом не поддается консервативному лечению. Эта ситуация — основное показание для фиксации перелома лучевой кости пластиной.
2. Разрез кожи. Разрез кожи для ладонного доступа должен быть ориентирован на ход срединного нерва, который находится в непосредственной близости от длинной ладонной мышцы, являющейся лучшей структурой для ориентации. Нерв проходит между длинной ладонной мышцей и лучевым сгибателем запястья. Разрез кожи немного отклоняется в лучевую сторону от пальпируемого сухожилия длинной ладонной мышцы и продолжается через более глубокие слои. Здесь необходимо избежать повреждения поверхностной ветви лучевого нерва.
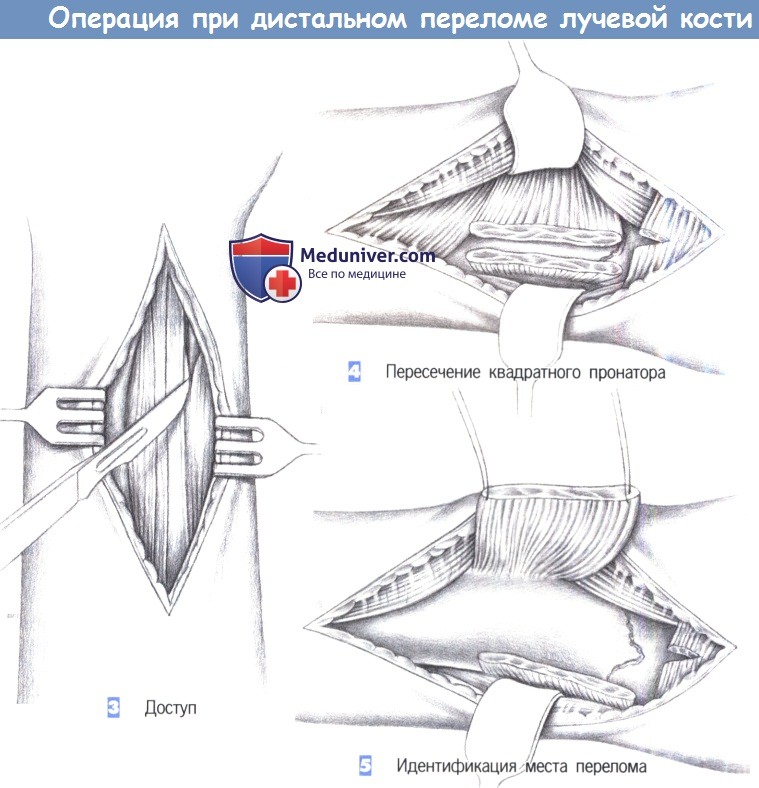
3. Доступ. Как только обнажается межмышечный промежуток, рекомендуется разработать слой между легко пальпируемым сухожилием лучевого сгибателя запястья с одной стороны и сухожилием длинной ладонной мышцы вместе со срединным нервом -другой. В зависимости от протяженности перелома разработка слоя может быть расширена до сухожильного растяжения сгибателя, чтобы полностью обнажить шиловидный отросток лучевой кости.
4. Пересечение квадратного пронатора. После обнаружения квадратный пронатор пересекается по лучевой кости. Срединный нерв и сгибатели пальцев отводятся тупым крючком в локтевую сторону, в то время как лучевая артерия и лучевой сгибатель запястья отводятся в лучевом направлении.
5. Идентификация места перелома. После полного отведения мышцы квадратного пронатора в глубине обнаруживается место перелома. С этой целью сухожильное растяжение сгибателя отделяется настолько дистально, насколько это возможно.
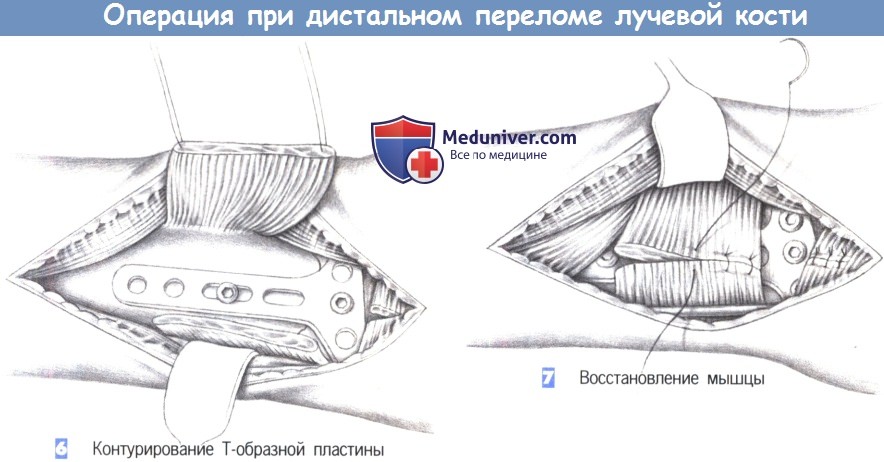
6. Контурирование Т-образной пластины. После обнажения перелома подгоняется Т-образная пластина небольшого размера. Пластина накладывается и устанавливается таким образом, чтобы удержать все фрагменты. После фиксации к шиловидному отростку лучевой кости положение пластины можно подправить с помощью овального отверстия и фиксировать ее в правильном положении остальными винтами.
7. Восстановление мышцы. После рентгенологического подтверждения положения пластины в двух плоскостях, квадратный пронатор восстанавливается отдельными швами (3-0 PGA). Затем устанавливается активный дренаж, и сухожилия возвращаются в их первоначальное положение. Это сопровождается восстановлением сухожильного растяжения сгибателя отдельными швами. Операция заканчивается подкожными и кожными швами, и наложением дорсальной шиной ниже локтя.
Видео урок нормальной анатомии лучевой кости
Другие видео уроки по данной теме находятся: Здесь
— Также рекомендуем «Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости»
Оглавление темы «Техника операций»:
- Техника операции при чрез- и надмыщелковом переломе плечевой кости
- Этапы и техника операции при переломе локтевого отростка локтевой кости
- Этапы и техника операции при переломе диафиза лучевой кости
- Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
- Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости
- Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)
- Этапы и техника восстановления сухожилия сгибателей кисти
- Этапы и техника восстановления сухожилия разгибателей кисти
- Этапы и техника декомпрессии запястного канала при туннельном синдроме
- Этапы и техника наружной фиксации таза
Источник