Пяточная шпора после перелома
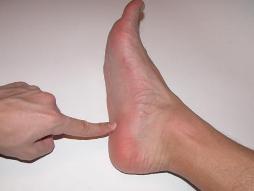

Пяточная шпора (плантарный фасциит) – это костное разрастание в виде клина, клюва или шипа, которое располагается с подошвенной стороны в районе бугра пяточной кости и в месте прикрепления ахиллова сухожилия. Данное заболевание является чрезвычайно распространенным и чаще всего развивается у женщин после 40 лет. Развитие пяточных шпор составляет примерно 10% от всех случаев заболеваний костно-мышечной системы.
Пяточная шпора: причины
Если говорить о предрасполагающих факторах возникновения такого заболевания, как пяточная шпора, причины его могут быть следующими:
— продольное плоскостопие (в 90% случаев);
— острая или хроническая травма;
— артриты и заболевания позвоночника;
— ревматизм;
— сосудистые и нейродистрофические расстройства;
— избыточный вес;
— постоянная перегрузка стопы (в частности, у спортсменов).
Достаточно часто пяточные шпоры являются следствием возрастных изменений в обменных процессах. Данные рентгенологических исследований говорят, что пяточные шпоры обнаруживаются у каждого четвертого пациента пожилого возраста.
Пяточная шпора: симптомы
Что касается признаков такого заболевания, как пяточная шпора, симптомы костного разрастания до определенного времени могут не проявляться. Обычно характерные симптомы возникают только при присоединении других расстройств: воспаления надкостницы (периостита), воспаления синовиальной сумки (бурсита). Кроме того, проявление признаков заболевания связано с дегенеративно-дистрофическими изменениями в тканях, которые прилегают к пяточной шпоре. Стоит отметить, что на выраженность симптомов заболевания не влияет размер пяточной шпоры. Клинические признаки могут полностью отсутствовать даже при разрастании кости до больших размеров, и наоборот, даже небольшая пяточная шпора, которая может быть выявлена только с помощью рентгенографии, может стать причиной полной потери трудоспособности. При образовании пяточной шпоры сначала появляются болевые ощущения при ходьбе. Через некоторое время боль становится более яркой и приобретает характерные черты. Человек начинает жаловаться на острые и жгучие боли, которые похожи на ощущение гвоздя в пятке. Эти боли возникают после длительного перерыва или сна («стартовые» боли), уменьшаются в процессе ходьбы и снова усиливаются к вечеру. Болевые ощущения могут быть достаточно стойкими и провоцировать продолжительную нетрудоспособность. Иногда, чтобы уменьшить боль и разгрузить ногу, больным с пяточной шпорой приходится передвигаться на костылях. При простом осмотре области пятки какие-либо патологические изменения выявить невозможно. Иногда наблюдается незначительный отек области пятки и омозолелость. Давление на область бугра пяточной кости, на место прикрепления ахиллова сухожилия и на пятку с боков вызывает болезненные ощущения.
Пяточная шпора: лечение
Как вылечить пяточную шпору? Лечение данного заболевания является преимущественно консервативным. Если говорить о методах решения такой проблемы, как пяточная шпора, как лечить патологию должен определять специалист. Часто для лечения пяточной шпоры применяются нестероидные противовоспалительные средства, различные мази и гели с рассасывающим и противовоспалительным эффектом, криотерапия, фонофорез с гидрокортизоном. Лечение также может включать в себя лечебную физкультуру, массаж, физиотерапевтическое лечение (электрофорез, ультразвук, УФО, лазерная терапия и магнитотерапия). Все это позволяет ликвидировать воспалительные явления. Чтобы разгрузить пораженную область, больному рекомендуется ношение ортопедических стелек. Что касается других способов лечения такой патологии, как пяточная шпора, лечение может проводиться с помощью ударно-волновой терапии. Ударно-волновая терапия пяточной шпоры все чаще используется ортопедами и травматологами в последнее время. Однако эта методика имеет определенные противопоказания (онкологические заболевания, беременность, нарушение свертываемости крови и др.). В случае если консервативное лечение не дает ощутимого эффекта, проводятся лекарственные блокады. Больному вводятся препараты, которые оказывают сильное противовоспалительное действие, устраняют местное воспаление и купируют болевой синдром. Ощутимый и стойкий результат дает однократное местное введение дипроспана. Однако для проведения блокады чрезвычайно важно грамотно определить место и глубину введения лекарственного препарата, иначе возможны серьезные осложнения в виде некроза тканей, воспаления ахиллова сухожилия, остеопороза и т.д. Поэтому данная процедура должна проводиться исключительно квалифицированным специалистом. Хирургические методы для удаления пяточных шпор используются крайне редко, только в случае неэффективности остальных способов лечения.
Источник
Под кожей подошвенной части стопы от пятки до основания пальцев располагается плотное образование – подошвенная (плантарная) фасция. Она помогает удерживать дугообразную форму свода стопы подобно тому, как натянутая тетива удерживает дугообразную форму лука. На протяжении многих лет во время стояния, бега, ходьбы, подошвенная фасция трудится, принимая на себя вес тела. Однако, если нагрузка становится слишком интенсивной, даже такое плотное образование может не выдержать и начать разрушаться. Слабым местом подошвенной фасции является зона крепления её к пяточной кости. В этой зоне при большой нагрузке образуются надрывы и воспаление.
Во время отдыха надрывы немного заживают, но при вставании на ноги фасция натягивается, и надрывы образуются снова. Именно поэтому первые шаги после пробуждения утром или длительного сидения днем особенно болезненны. Подобная ситуация систематически повторяется. Это состояние называется плантарный фасциит, что в переводе с медицинского означает воспаление подошвенной фасции. Если лечение не начато, то организм сам пытается укрепить подошвенную фасцию, насыщая её кальцием. Фасция начинает постепенно превращаться в кость. Первой окостеневает зона возле пятки и на рентгеновском снимке стопы становится заметным характерный выступ, похожий на шип – пяточная шпора. Именно её врачи ошибочно чаще всего и считают причиной боли. Хотя, справедливости ради, надо отметить, что иногда пяточная шпора достигает очень серьёзных размеров и действительно может сама вызывать дискомфорт.
Появлению плантарного фасциита способствуют лишний вес, плоскостопие, болезни соединительной ткани, обувь без каблука или на высоком каблуке (5 и более сантиметров).
Заболевание может протекать волнообразно, с периодическими обострениями. Вне обострений кажется, что всё прошло, но процесс просто переходит в хроническую стадию. Человек подсознательно начинает беречь пятку, разворачивает ногу при ходьбе. Меняется походка, осанка. Через какое-то время добавляются боли в спине, потом в коленном, голеностопном и тазобедренном суставах. Поэтому лечение откладывать не следует.
ЛЕЧЕНИЕ ПЛАНТАРНОГО ФАСЦИИТА
Лечением плантарного фасциита занимаются травматологи-ортопеды. Самым эффективным способом в настоящее время является ударно-волновая терапия (УВТ). Этот метод появился всего несколько лет назад, но уже завоевал популярность. По сути, аппарат УВТ — это маленький отбойный молоток. Лечебный эффект заметен уже после первого сеанса. При этом достигается он не за счёт «разбивания пяточной шпоры», а за счёт растяжения фасции и увеличения кровотока в зоне воздействия. Растяжение происходит небольшими участками, поэтому усиления разрывов не происходит. Курс УВТ включает в среднем 4-6 сеансов. При сильных болях или в случае, когда нет возможности провести полноценный курс УВТ, в болевую зону дополнительно выполняется инъекция препарата Дипроспан (Бетаметазон). Укол быстро снимает боль и уменьшает воспаление, но ослабляет подошвенную фасцию.
К сожалению, даже в крупных городах далеко не каждый медицинский центр оснащён аппаратом УВТ. К тому же, в подавляющем большинстве случаев процедура эта платная и совсем не дешёвая. Что же делать, если УВТ не доступен? Нужно просто имитировать его действие: растягивать фасцию и усиливать кровоток. В условиях поликлиник и больниц для этого используют другие физиотерапевтические аппараты, осуществляющие вибрацию или прогревание.
В домашних условиях растяжение фасции допустимо только после разогрева стопы. Оптимальный способ разогрева – горячая вода. Стопа погружается в тазик с теплой (по ощущениям должно быть немного горячо) водой на 10-15 минут. После этого стопу можно помассировать руками или любым твердым предметом, например, скалкой. Сила воздействия – до легких болевых ощущений. Прорабатываем 5-7 минут подошвенную часть от основания пальцев до пятки, область пятки по бокам. Поскольку в зоне пятки кожа максимально плотная, то массаж её будет слабо эффективным. Саму пятку лучше прорабатывать постукиванием. Подойдет любой предмет из прочного материала, не имеющего острых граней: скалка, гантель до 1 кг, небольшая бутылочка с водой и т.д. Сила постукивания: до легких болевых ощущений. Частота примерно раз в секунду. На одной точке долго задерживаться не целесообразно. Время постукивания 5-7 минут. Завершается процедура короткой гимнастикой, направленной на растяжение подошвенной фасции: перекатывание с носка на пятку, катание стопой мячика, бутылки (лучше с тёплой водой), сминание стопами листа бумаги и последующим расправлением, сбор стопой с пола мелких предметов, ходьбу босиком по неровной поверхности и т.д.
Иногда встречаются рекомендации постукивать самой пяткой по ступени или полу. Этот вариант не очень хороший, поскольку, во-первых, после нескольких ударов чувствительность к боли снизится и можно довести себя до травмы, а во-вторых, идёт воздействие сразу на большой участок фасции, что снижает эффективность и может приводить к появлению её надрывов.
Указанные процедуры проводятся минимум раз в день. Лечение в домашних условиях обычно занимает от двух недель до двух-трёх месяцев.
В дальнейшем для профилактики рецидивов плантарного фасциита необходимо отказаться от ношения обуви без каблука или на высоком каблуке. Оптимальная высота каблука 3-4 см. При наличии плоскостопия желательно использовать ортопедические стельки или специальную ортопедическую обувь, а также не забывать регулярно уделять время лечебной гимнастике.
На фото: лечение плантарного фасциита методом ударно-волновой терапии
Источник
Перелом пяточной кости — не такой частый вид травмы, как перелом берцовых костей или лучевой кости в типичном месте. Медицинская статистика утверждает, что на долю этого вида повреждения костей приходится 3% всех переломов.
Наши предки передвигались в основном на четырех конечностях. Однако в процессе эволюции, человек стал ходить на двух ногах, что привело к смещению центра тяжести. В результате стопы стали испытывать большую нагрузку, ведь теперь им приходится выдерживать на себе вес всего тела. В случае, если человек страдает ожирением, это давление становится еще больше. С нагрузкой при простой ходьбе или беге у здорового человека они справляются легко. Однако проблемы могут возникнуть в случае резких прыжков или падения с высоты. Одной из костей, которая может не выдержать таких нагрузок, является пяточная кость.
Восстановление в этом случае будет играть существенную роль, ведь рецидив может сильно осложнить жизнь и к нормальной жизни возвращаться придется очень долго. Здесь большое значение будут играть физиотерапевтические процедуры и специальная ортопедическая обувь.
Причины разлома кости
1. Разлом кости конечности чаще всего случается вследствие падения на ноги с большой высоты. Причем степень тяжести повреждения не всегда будет зависеть лишь от высоты падения. К примеру, от положения стопы при приземлении будет зависеть, в каком направлении будут смещаться отломки.
2. Причиной травмы кроме падения с высоты может послужить очень мощный удар или сильное сдавливание.
Как определит перелом?
Для переломов пяточной кости характерны боли в области повреждения и невозможность нагрузки стопы. Обращают на себя внимание вальгусная и варусная деформация пятки, расширение пяточной области, отечность стопы, наличие характерных кровоподтеков в пяточной области и на подошвенной поверхности стопы. Своды стопы уплощены. Активные движения в голеностопном суставе вследствие отека мягких тканей и натяжения пяточного сухожилия резко ограничены, а в подтаранном суставе невозможны.
В случае падения с высоты с приземлением на пяточные бугры возможны сочетанные повреждения пяточных костей и позвоночника. Поэтому рекомендуется проводить рентгенологическое обследование даже при отсутствии жалоб в первые дни после травмы. Сочетанные переломы составляют от 9,9 до12% от всех переломов пяточных костей.
Наиболее частые травмы:
1. без смещения;
2. со смещением;
3. многооскольчатые переломы;
4. разлом медиального или латерального отростка.
Лечение
Переломы пяточной кости без смещения лечатся травматологом консервативно. Проводится иммобилизация гипсовой лонгеткой от колена до пальцев стопы сроком на 3-8 недель. Вне зависимости от отсутствия или наличия смещения фрагментов при поступлении пациенту строго запрещают наступать на ногу, поскольку ранняя нагрузка может вызывать вторичное смещение отломков. В последующем назначают ЛФК, физиолечение, массаж. Больному рекомендуют носить ортопедическую обувь с супинаторами, как минимум, в течение 6 месяцев.
При переломе пяточной кости со смещением выполняют репозицию под местной анестезией. Особую трудность представляет лечение многооскольчатых компрессионных переломов тела пяточной кости, сопровождающихся большим смещением костных фрагментов, повреждением суставных поверхностей таранной и пяточной костей. При неэффективности закрытой репозиции выполняют остеосинтез с использованием аппарата Илизарова. Применять накостные и внутрикостные металлоконструкции следует с осторожностью из-за большой опасности осложнений.
В отдаленном периоде после переломов пяточной кости часто развивается посттравматическое плоскостопие, деформации стопы, артрозы сустава Шопара и подтаранного сустава. Возможно образование костных выступов, нарушающих опорную функцию конечности.
В зависимости от того, какого типа был перелом пяточной кости, реабилитация может затянуться от трёх месяцев до двух лет. Начало реабилитационного периода тоже может начинаться в разное время. Обычно первые движения стопой разрешаются с того момента, когда они не вызывают сильной боли.
Проблема лечения переломов всегда являлась значимой, как для отдельного индивида, так и для социума. Во всех человеческих цивилизациях есть аналог профессии «костоправа» — человека, который профессионально занимается восстановлением сломанных конечностей людей и животных. Так, при анализе 36 скелетов неандертальцев, имеющих переломы, только у 11 результаты лечения перелома признаны неудовлетворительными. Это показывает, что уже на таком уровне развития эффективность медицинской помощи при переломах превышала 70 %, первобытные люди знали о переломах и умели их лечить
1. Массаж. Его можно делать еще до того, как врач снимет гипсовую повязку: массажист разрабатывает места около гипса. Главная задача метода — усилить кровообращение. Первое время пациент может испытывать дискомфорт. Это нормальная реакция, но о ней лучше сообщить специалисту.
2. Лечебная физкультура. Особое внимание методу уделяют, если перелом был со смещением. Первые несложные упражнения можно выполнять после того, как срастется кость: пациент сгибает и разгибает пальцы, вращает, сгибает и разгибает стопу, тянет носок на себя и от себя, ходит на носках и пятках, катает стопой мяч и др. Сильной боли после перелома пятки быть не должно: если пациент чувствует дискомфорт, то следует прервать тренировку и сообщить о своем состоянии врачу.
3. Физиопроцедуры. Они улучшают кровообращение, лимфообращение, снимают болевой синдром, воспаление, нормализуют обмен веществ, запускают процессы регенерации и способствуют более быстрому восстановлению кости и мягких тканей. Врач может назначить электро- и фонофорез, лечение лазером, УВЧ и др.
4. Водолечение. Обычно врач назначает согревающие ванночки, которые восстанавливают тонус мышц и нормализуют кровообращение.
5. Правильное питание. В рационе должны присутствовать продукты с большим содержанием кальция, кремния и магния.
6. Ношение ортезов и ортопедической обуви. Мягкие, жесткие и полужесткие ортезы снижают отеки, позволяют избежать атрофии мышц. А специальные стельки позволяют правильно распределить нагрузку на стопу, благодаря чему она меньше устает. Носят ортопедическую обувь не менее полугода, точные рекомендации дает врач.
Пациент считается здоровым, если он может вставать на поврежденную ногу, ходить и двигаться без боли и каких-либо ограничений.
Специальные изделия для восстановления
Современные ортезы, бандажи и другие ортопедические изделия для стопы и голеностопного сустава, способны значительно облегчить жизнь в период восстановления. Реабилитация будет проходить более эффективно, а осложнения будут сведены к минимуму.
К тому же современные специальные изделия отличаются современным дизайном, высокой функциональностью, а также обеспечивают максимальный комфорт и высокий эффект восстановления при их использовании. Нужно не забывать и об использовании качественной ортопедической обуви в период восстановления.
Жизнь у человека одна, поэтому стоит беречьсвое здоровье и не пренебрегать рекомендациями специалистов.
ВНИМАНИЕ! Вся информация, размещенная на данном сайте, носит рекомендательный характер. В каждом отдельном случае необходима консультация со специалистом.
9 Января 2019
Интервью
Обувь Birkenstock: история легендарного бренда.
Красота
Косолапие у детей: причины, признаки, лечение
Здоровье
Упражнения для укрепления мышц спины и коррекции осанки
Источник
