Периоды болезни при переломах


Перелом – это полное или частичное нарушение целостности кости, возникшее в результате воздействия, превышающего прочностные характеристики костной ткани. Признаками перелома являются патологическая подвижность, крепитация (костный хруст), внешняя деформация, отек, ограничение функции и резкая болезненность, при этом один или несколько симптомов могут отсутствовать. Диагноз выставляется на основании анамнеза, жалоб, данных осмотра и результатов рентгенографии. Лечение может быть консервативным или оперативным, предполагает иммобилизацию с использованием гипсовых повязок или скелетного вытяжения либо фиксацию путем установки металлоконструкций.
Общие сведения
Перелом – нарушение целостности кости в результате травмирующего воздействия. Является широко распространенным повреждением. На протяжении жизни большинству людей приходится переносить один или несколько переломов. Около 80% от общего числа повреждений составляют переломы трубчатых костей. Наряду с костью во время травмы страдают и окружающие ткани. Чаще наблюдается нарушение целостности близлежащих мышц, реже возникает сдавление или разрыв нервов и сосудов.
Переломы могут быть одиночными или множественными, осложняться или не осложняться повреждением различных анатомических структур и внутренних органов. Существуют определенные часто встречающиеся в клинической травматологии сочетания травм. Так, при переломах ребер нередко наблюдается повреждение плевры и легких с развитием гемоторакса или пневмоторакса, при нарушении целостности костей черепа возможно образование внутримозговой гематомы, повреждение мозговых оболочек и вещества мозга и т. д. Лечение переломов осуществляют травматологи-ортопеды.
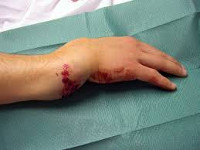
Перелом
Причины перелома
Нарушение целостности кости возникает при интенсивном прямом или непрямом воздействии. Непосредственной причиной перелома может стать прямой удар, падение, автомобильная авария, несчастный случай на производстве, криминальный инцидент и пр. Существуют типичные механизмы переломов различных костей, обуславливающие возникновение тех или иных травм.
Классификация
В зависимости от исходной структуры кости все переломы делят на две большие группы: травматические и патологические. Травматические переломы возникают на здоровой неизмененной кости, патологические – на кости, пораженной каким-то патологическим процессом и вследствие этого частично утратившей свою прочность. Для образования травматического перелома необходимо значительное воздействие: сильный удар, падение с достаточно большой высоты и т. д. Патологические переломы развиваются при незначительных воздействиях: небольшом ударе, падении с высоты собственного роста, напряжении мышц или даже перевороте в постели.
С учетом наличия или отсутствия сообщения между областью повреждения и внешней средой все переломы подразделяются на закрытые (без повреждения кожных покровов и слизистых оболочек) и открытые (с нарушением целостности кожи или слизистых). Проще говоря, при открытых переломах на коже или слизистой оболочке есть рана, а при закрытых рана отсутствует. Открытые переломы, в свою очередь, делят на первично открытые, при которых рана возникает в момент травматического воздействия и вторично открытые, при которых рана образуется через некоторое время после травмы в результате вторичного смещения и повреждения кожи одним из отломков.
В зависимости от уровня повреждения выделяют следующие переломы:
- Эпифизарные (внутрисуставные) – сопровождаются повреждением суставных поверхностей, разрывом капсулы и связок сустава. Иногда сочетаются с вывихом или подвывихом – в этом случае говорят о переломовывихе.
- Метафизарные (околосуставные) – возникают в зоне между эпифизом и диафизом. Часто бывают вколоченными (дистальный отломок внедряется в проксимальный). Смещение фрагментов, как правило, отсутствует.
- Диафизарные – образуются в средней части кости. Самые распространенные. Отличаются наибольшим многообразием – от относительно несложных до тяжелых многооскольчатых повреждений. Обычно сопровождаются смещением отломков. Направление и степень смещения определяются вектором травмирующего воздействия, тягой прикрепленных к отломкам мышц, весом периферической части конечности и некоторыми другими факторами.
С учетом характера излома различают поперечные, косые, продольные, винтообразные, оскольчатые, полифокальные, раздробленные, компрессионные, вколоченные и отрывные переломы. В метафизарной и эпифизарной зоне чаще возникают V- и Т-образные повреждения. При нарушении целостности губчатой кости обычно наблюдается внедрение одного фрагмента в другой и компрессия костной ткани, при которой вещество кости разрушается и сминается. При простых переломах кость разделяется на два фрагмента: дистальный (периферический) и проксимальный (центральный). При полифокальных (двойных, тройных и т. д.) повреждениях на протяжении кости образуется два или более крупных отломка.
Для оскольчатых переломов также характерно образование нескольких отломков, но расположенных «более тесно», в одной зоне кости (различие между полифокальными и оскольчатыми повреждениями достаточно условно, поэтому в клинической практике для их обозначения обычно используют общий термин «оскольчатые» переломы). В случае, когда кость разрушается и превращается в массу отломков на значительном протяжении, переломы называют раздробленными.
С учетом механизма травмы выделяют переломы от сжатия или сдавления, скручивания и сгибания, повреждения в результате сдвига и отрывные переломы. Повреждения от сжатия или сдавления образуются в области метафизов трубчатых костей и тел позвонков. Переломы от сгибания могут возникать под действием непрямой или прямой сил; для таких повреждений характерно образование поперечного разрыва кости с одной стороны и треугольного фрагмента с другой.
Повреждения от скручивания образуются при попытке форсированного поворота кости вокруг ее продольной оси (характерный пример – «полицейский перелом» плеча при выкручивании руки); линия излома проходит спирально или винтообразно. Причиной отрывных переломов является сильное мышечное напряжение, вследствие которого от кости отрывается небольшой отломок в области прикрепления мышц; такие травмы могут возникать в области лодыжек, надколенника и надмыщелков плеча. Повреждения от сдвига наблюдаются при воздействии прямой силы; для них характерна поперечная плоскость излома.
В зависимости от степени повреждения кости выделяют полные и неполные переломы. К неполным относят нарушения целостности кости по типу надлома (излом распространяется менее чем на половину диаметра кости), трещины (излом занимает более половины диаметра), растрескивания или вдавления. При неполных повреждениях кости смещения отломков не наблюдается. При полных переломах возможно смещение (перелом со смещением) по длине, под углом, по периферии, по ширине и по оси (ротационное).
Различают также множественные и изолированные переломы. При изолированных наблюдается нарушение целостности одного анатомо-функционального образования (перелом диафиза бедра, перелом лодыжек), при множественных – повреждение нескольких костей или одной кости в нескольких местах (одновременный перелом диафиза и шейки бедра; перелом обеих голеней; перелом плеча и предплечья). Если отломок кости наносит повреждение внутренним органам, говорят об осложненном переломе (например, перелом позвоночника с повреждением спинного мозга).
Все переломы сопровождаются более или менее выраженным разрушением мягких тканей, что обусловлено как непосредственно травмирующим воздействием, так и смещением костных фрагментов. Обычно в зоне травмы возникают кровоизлияния, ушиб мягких тканей, локальные разрывы мышц и разрывы мелких сосудов. Все перечисленное в сочетании с кровотечением из отломков кости становится причиной формирования гематомы. В отдельных случаях сместившиеся костные фрагменты повреждают нервы и магистральные сосуды. Возможно также сдавление нервов, сосудов и мышц между отломками.
Симптомы перелома
Выделяют абсолютные и относительные признаки нарушения целостности кости. Абсолютными признаками являются деформация конечности, крепитация (костный хруст, который может различаться ухом или определяться под пальцами врача при пальпации), патологическая подвижность, а при открытых повреждениях – видимые в ране костные отломки. К числу относительных признаков относится боль, отек, гематома, нарушение функции и гемартроз (только при внутрисуставных переломах). Боль усиливается при попытке движений и осевой нагрузке. Отек и гематома обычно возникают через некоторое время после травмы и постепенно нарастают. Нарушение функции выражается в ограничении подвижности, невозможности или затруднении опоры. В зависимости от локализации и вида повреждения некоторые из абсолютных или относительных признаков могут отсутствовать.
Наряду с местными симптомами, для крупных и множественных переломов, характерны общие проявления, обусловленные травматическим шоком и кровопотерей вследствие кровотечения из отломков кости и поврежденных близлежащих сосудов. На начальном этапе наблюдается возбуждение, недооценка тяжести собственного состояния, тахикардия, тахипноэ, бледность, холодный липкий пот. В зависимости от преобладания тех или иных факторов АД может быть снижено, реже – незначительно повышено. В последующем пациент становится вялым, заторможенным, АД снижается, количество выделяемой мочи уменьшается, наблюдается жажда и сухость во рту, в тяжелых случаях возможна потеря сознания и дыхательные нарушения.
Осложнения
К ранним осложнениям относят некроз кожи из-за прямого повреждения или давления костных фрагментов изнутри. При скоплении крови в субфасциальном пространстве возникает субфасциальный гипертензионный синдром, обусловленный сдавлением сосудисто-нервного пучка и сопровождающийся нарушением кровоснабжения и иннервации периферических отделов конечности. В отдельных случаях вследствие этого синдрома или сопутствующего повреждения магистральной артерии может развиваться недостаточность кровоснабжения конечности, гангрена конечности, тромбоз артерий и вен. Повреждение или сдавление нерва чревато развитием пареза или паралича. Очень редко закрытые повреждения костей осложняются нагноением гематомы. Наиболее распространенными ранними осложнениями открытых переломов является нагноение раны и остеомиелит. При множественных и сочетанных травмах возможна жировая эмболия.
Поздними осложнениями переломов являются неправильное и замедленное сращение отломков, отсутствие сращения и ложные суставы. При внутрисуставных и околосуставных повреждениях часто образуются гетеротопические параартикулярные оссификаты, развивается посттравматический артроз. Посттравматические контрактуры могут формироваться при всех видах переломов, как внутри- так и внесуставных. Их причиной является продолжительная иммобилизация конечности либо неконгруэнтность суставных поверхностей вследствие неправильного сращения отломков.
Диагностика
Поскольку клиника при таких травмах весьма разнообразна, а некоторые признаки в ряде случаев отсутствуют, при постановке диагноза большое внимание уделяется не только клинической картине, но и выяснению обстоятельств травмирующего воздействия. Для большинства переломов характерен типичный механизм, так, при падении с упором на ладонь часто возникает перелом луча в типичном месте, при подворачивании ноги – перелом лодыжек, при падении на ноги или ягодицы с высоты – компрессионный перелом позвонков.
Обследование пациента включает в себя тщательный осмотр на предмет возможных осложнений. При повреждении костей конечностей обязательно проверяют пульс и чувствительность в дистальных отделах, при переломах позвоночника и черепа оценивают рефлексы и кожную чувствительность, при повреждении ребер выполняют аускультацию легких и т. д. Особое внимание уделяют пациентам, находящимся в бессознательном состоянии либо в состоянии выраженного алкогольного опьянения. При подозрении на осложненный перелом назначают консультации соответствующих специалистов (нейрохирурга, сосудистого хирурга) и дополнительные исследования (например, ангиографию или ЭхоЭГ).
Окончательный диагноз устанавливают на основании рентгенографии. К числу рентгенологических признаков перелома относят линию просветления в области повреждения, смещение отломков, перерыв коркового слоя, деформации кости и изменение костной структуры (просветление при смещении фрагментов плоских костей, уплотнение при компрессионных и вколоченных переломах). У детей, кроме перечисленных рентгенологических симптомов, при эпифизеолизах может наблюдаться деформация хрящевой пластинки ростковой зоны, а при переломах по типу зеленой ветки – ограниченное выстояние коркового слоя.
Лечение перелома
Лечение может осуществляться в травмпункте или в условиях травматологического отделения, быть консервативным или оперативным. Целью лечения является максимально точное сопоставление отломков для последующего адекватного сращения и восстановления функции поврежденного сегмента. Наряду с этим, при шоке проводятся мероприятия по нормализации деятельности всех органов и систем, при повреждениях внутренних органов или важных анатомических образований – операции или манипуляции по восстановлению их целостности и нормальной функции.
На этапе первой помощи осуществляют обезболивание и временную иммобилизацию с использованием специальных шин или подручных предметов (например, досок). При открытых переломах по возможности удаляют загрязнения вокруг раны, рану закрывают стерильной повязкой. При интенсивном кровотечении накладывают жгут. Проводят мероприятия по борьбе с шоком и кровопотерей. При поступлении в стационар выполняют блокаду места повреждения, осуществляют репозицию под местной анестезией или общим наркозом. Репозиция может быть закрытой или открытой, то есть, через операционный разрез. Затем отломки фиксируют, используя гипсовые повязки, скелетное вытяжение, а также наружные или внутренние металлоконструкции: пластины, штифты, винты, спицы, скобы и компрессионно-дистракционные аппараты.
Консервативные методы лечения подразделяются на иммобилизационные, функциональные и тракционные. Иммобилизационные методики (гипсовые повязки) обычно применяют при переломах без смещения или с небольшим смещением. В ряде случаев гипс также используют при сложных повреждениях на заключительном этапе, после снятия скелетного вытяжения или оперативного лечения. Функциональные методики показаны, в основном, при компрессионных переломах позвонков. Скелетное вытяжение обычно используют при лечении нестабильных переломов: оскольчатых, винтообразных, косых и т. д.
Наряду с консервативными методиками, существует огромное количество хирургических методов лечения переломов. Абсолютными показаниями к операции являются значительное расхождение между отломками, исключающее возможность сращения (например, перелом надколенника или локтевого отростка); повреждение нервов и магистральных сосудов; интерпозиция отломка в полость сустава при внутрисуставных переломах; угроза возникновения вторичного открытого перелома при закрытых повреждениях. К числу относительных показаний относится интерпозиция мягких тканей, вторичное смещение фрагментов кости, возможность ранней активизации больного, сокращение сроков лечения и облегчение ухода за пациентом.
В качестве дополнительных методов лечения широко используют ЛФК и физиотерапию. На начальном этапе для борьбы с болью, улучшения кровообращения и уменьшения отека назначают УВЧ, индуктотермию и ультразвук. В дальнейшем применяют электростимуляцию мышц, УФ-облучение, электрофорез или фонофорез. Для стимуляции сращения используют лазеротерапию, дистанционную и аппликационную магнитотерапию, переменные и постоянные токи.
Лечебная физкультура является одним из важнейших компонентов лечения и реабилитации при переломах. На начальном этапе используют упражнения для предупреждения гипостатических осложнений, в последующем основной задачей ЛФК становится стимуляция репаративных обменных процессов, а также профилактика контрактур. Программу упражнений врачи ЛФК или реабилитологи составляют индивидуально, с учетом характера и периода травмы, возраста и общего состояния больного. На ранних стадиях применяют дыхательные упражнения, упражнения на изометрическое напряжение мышц и активные движения в здоровых сегментах конечности. Затем больного обучают ходить на костылях (без нагрузки или с нагрузкой на поврежденную конечность), в последующем нагрузку постепенно увеличивают. После снятия гипсовой повязки проводят мероприятия по восстановлению сложнокоординированных движений, силы мышц и подвижности суставов.
При использовании функциональных методов (например, при компрессионных переломах позвоночника) ЛФК является ведущей лечебной методикой. Пациента обучают специальным упражнениям, направленным на укрепление мышечного корсета, декомпрессию позвоночника и выработку двигательных стереотипов, исключающих усугубление травмы. Вначале упражнения выполняют лежа, затем – стоя на коленях, а потом – и в положении стоя.
Кроме того, при всех видах переломов применяют массаж, позволяющий улучшить кровообращение и активизировать обменные процессы в области повреждения. На заключительном этапе пациентов направляют на санаторно-курортное лечение, назначают йодобромные, радоновые, хлоридно-натриевые, хвойно-соляные и хвойные лечебные ванны, а также осуществляют восстановительные мероприятия в условиях специализированных реабилитационных центров.
Источник
В зависимости от интенсивности силы, действующей на кость, возникают полные и неполные переломы. При неполных переломах образуются преимущественно продольные трещины кости, реже — поперечные, поднадкостничные у детей.
Причины и виды смещения костных отломков
Особенности переломов костей у детей
Особенности переломов костей у пожилых людей
Травматическая болезнь как реакция организма на травму
При прямой травме непосредственно на участке приложения силы возникают тяжелые повреждения, чем при косвенной. Травмируются мягкие ткани, сосуды, а кость ломается поперек, иногда с образованием нескольких отломков. При непрямой травме характерны меньшее повреждение мягких тканей и коса или спиральная линия перелома кости (от скручивания), а иногда — с возникновением небольшого среднего костного фрагмента треугольной формы.
Чаще механогенез перелома длинной трубчатой кости состоит в ее изгибе, когда сила механического фактора действует по принципу рычага. При несчастном случае сила может действовать в одном направлении, на фиксированную в определенной степени конечность или в двух противоположных направлениях на различные точки приложения.
Переломы от скручивания возникают тогда, когда один конец костного сегмента фиксированный, а во втором происходит скручуванння, которое выходит за пределы функциональных возможностей и прочности кости.
Отрывные переломы случаются в результате сильного неожиданного сокращения мышцы. При сокращении мышцы в месте прикрепления его сухожилия отрывается кусочек кости (тыльной края дистальной фаланги пальца кисти, локтевого отростка, основы V кости плюсны и др.). В подростковом возрасте встречается отрывной эпифизеолиз — перелом в зоне росткового хряща.
Механические повреждения аппарата опоры и движения и органов могут быть изолированными (монотравма), то есть повреждения в пределах одного анатомического сегмента кости, сустава или внутреннего органа. К тому же эта травма является моно-или полифокальною. При полифокальний травме возникают многочисленные повреждения сегмента (двойной или осколочный перелом кости).
Различают такие понятия, как множественные повреждения (раны, переломы костей), то есть однотипные травмы различной локализации одной системы; сочетанная травма — повреждение различных систем организма, то есть скелета и органов черепной полости, грудной клетки или головного мозга (например, перелом бедра и разрыв печени, перелом голени и сотрясение мозга); комбинированная травма — повреждение тела, вызванные одновременно разными этиологическими факторами — механическим, термическим или ионизирующим (перелом кости и ожог, перелом кости и лучевая болезнь).
При этих травмах, которые взаимно себя утруждают, возникают системные нарушения в организме — травматическая болезнь (истощение), которая в зависимости от возраста и защитных сил больного может иметь различный клиника, а при повреждении жизненно важных органов даже может закончиться смертью.
Причины и виды смещения костных отломков
При переломе костей смещение отломков обусловлено:
1) первичным действием силы механического фактора — чем больше сила, тем больше смещение отломков;
2) анталгической контракцией мышц — защитной реакцией организма на боль, вызывает их сокращение;
3) массой периферического сегмента (земным тяготением). Смещение зависит от места прикрепления отдельных мышц или их групп в центральный и периферического отломков, их функционального назначения.
Итак, различают следующие виды смещения отломков:
1) в ширину;
2) в длину;
3) по оси;
4) ротацию периферического сегмента.
Особенности переломов костей у детей
Организм детей характеризуется особыми анатомо-физиологическими свойствами. У ребенка эластичность всех тканей, в том числе и костей, грубое и сочное надкостницы обусловливают возникновение переломов, характерных для детского возраста. Это неполные переломы по типу «зеленой ветки», поднадкостничные переломы без смещения или с незначительным смещением, эпифизеолиз и остеоэпифизеолиз (частичный перелом в зоне росткового хряща с отломом прилегающего кусочка метафиза треугольной формы). Эпифизарный хрящ не задерживает рентгеновского излучения и на рентгенограммах имеет вид щели, поэтому диагностика эпифизеолиза даже для рентгенолога является затрудненной, когда отсутствует смещение отломков. Переломы костей у детей срастаются быстро; чем младше ребенок — тем быстрее.
Чтобы избежать осложнений (ишемической контрактуры) при свежих переломах, особенно в области локтя, детей следует на несколько дней госпитализировать для наблюдения или предупредить родителей о первых признаках осложнения и оказать неотложную помощь.

Особенности переломов костей у пожилых людей
У пожилых людей значительно легче возникают переломы костей, иногда — без труда за анамнезом. Это потому, что возникает старческая атрофия не только мышц, но и костей — костные балки истончаются, становятся хрупкими, надкостницы — тонким. Снижаются тонус мышц и нервно-мышечная защитная реакция на ситуации в момент несчастного случая, особенно при падении. У пожилых людей наиболее распространенными являются переломы шейки и вертлужной участка бедренной кости, лучевой кости в типичном месте, компрессионные переломы тел позвонков и т.д.
Процессы остеорепарации снижены, и поэтому переломы костей срастаются медленно. Сосудистые расстройства и возрастные изменения во внутренних органах несколько изменяют лечебную тактику. Длительное пребывание больного извлечении грозит осложнениями — гипостатическая пневмонией, пролежнями. Поэтому в таких случаях расширяют показания к оперативному лечению.
Травматическая болезнь как реакция организма на травму
Вследствие травмы в организме человека возникают как местные, так и общие патологические изменения. Степень этих изменений зависит от тяжести травматических повреждений и общего состояния организма — его реактивности и резистентности. Совокупность вызванных тяжелой травмой патологических и адаптивных процессов в организме прояв-ляется сложным симптомокомплексом, который называется травматической болезнью. Указанные процессы сопровождают любую травму, но при легких травматических повреждениях патологические изменения незначительны, и поэтому травматическая болезнь клинически проявляется в легкой форме или вообще не проявляется.
Есть разные классификации травматической болезни — по тяжести, характеру, клиническими формами и последствиями. С клинической точки зрения целесообразно различать четыре периода травматической болезни: острый, ранних проявлений последствий травмы, поздних проявлений и реабилитации.
Острый период. Продолжительность его зависит от локализации и тяжести травматических повреждений, возраста, общего состояния человека, степени нарушения гомеостаза. При легких травмах этот период может быть кратковременным или продолжаться в течение нескольких часов, при тяжелых — может длиться даже несколько дней.
Как правило, тяжелая травма в остром периоде клинически проявляется шоком. Травматический шок — это не отдельная нозологическая форма, а лишь этап тяжелой формы травматической болезни. Термин «шок» указывает на тяжелое, иногда критическое состояние, которое угрожает жизни больного.
В зависимости от уровня артериального давления, степени достоверности кровопотери, частоты пульса и тяжести общего состояния больного различают три степени травматического шока.
Первая ступень — артериальное давление снижается до 13,3 / 12 кПа (100/90 мм рт. Ст.), Пульс — до 120 в 1 мин, кровопотеря — до 1 л, общее состояние больного относительно удовлетворительное или средней тяжести при полностью сохраненном сознании .
Вторая ступень — общее состояние больного тяжелое, уровень артериального давления составляет около 12 / 9,3 кПа (90/70 мм рт. Ст.), Пульс — 120-140 в 1 мин, дыхание несколько учащенное, сознание сохранено. Кровопотеря может достигать 1,5 л.
Третья ступень (тяжелая) — артериальное давление еще больше снижается — 9,3 / 6,7 кПа (70/50 мм рт. Ст.), Пульс очень частый и его трудно подсчитать, потому что он слабого наполнения, дыхание поверхностное и учащенное, общее состояние больного очень тяжелое, сознание может еще сохраняться, но в большинстве случаев омрачена.
При тяжелом травматическом повреждении и несвоевременной полноценной терапии шок третьей степени переходит в терминальное состояние, который некоторые считают четвертым степенью шока. Артериальное давление тогда не определяется, пульс нитевидный, не подсчитывается или отсутствует, дыхание поверхностное и очень частое, иногда типа Чейна — Стокса или Биота, сознание отсутствует.
По мере угасания жизненно важных функций организма терминальное состояние делят на преагонию и агонию, после чего наступает клиническая смерть. Этиопатогенетические факторы шока: болевой синдром, значительная кровопотеря, острая дыхательная недостаточность, отравление организма продуктами распада поврежденных тканей и нарушенного метаболизма, нарушение функций жизненно важных органов и т.д..
В зависимости от локализации и тяжести повреждения патогенез и клиническая симптоматика шока могут формироваться по-разному, однако кардинальными его признаками следует считать гиповолемию, гипотензию, расстройства микроциркуляции и гипоксическая нарушения клеточного метаболизма.
Гипоксия может быть вызвана расстройствами внешнего дыхания после травмы (травма грудной клетки), нарушением кровообращения и микроциркуляции. Артериальная гипоксия обусловлена кровопотерей, уменьшением объема циркулирующей крови, внутрилегочного шунтированием венозной крови, гиповентиляцией и нарушением утилизации кислорода тканями.
Артериальная гипотензия во время травмы может быть первичной результате острой массивной кровопотери. Давление падает преимущественно при потере 20-30% объема циркулирующей крови. Уменьшение объема и гиповолемия приводят к снижению венозного давления, уменьшает приток крови к сердцу, а это, в свою очередь, уменьшает его разовый и минутный выброс крови.
Во время травмы болевые импульсы поступают в центральную нервную систему, которая является непосредственным регулятором реакции организма на травму, реакцией защиты. Организм человека обладает стандартным набором неспецифических реакций — ответов на агрессию. Прежде реакция организма направляется на коррекцию кислородного режима.
Резкое повышение функций лимбико-ретикулярного комплекса, симпатико-адреналовой и гипоталамо-гипофизарно-надпочечниковой систем приводит к соответствующим эффектам на периферии. Возникают централизация кровообращения и перераспределение крови в пользу жизненно важных органов, экономия натрия хлорида и воды, увеличиваются частота и минутный объем дыхания, повышается активyисть системы свертывания крови.
Спазм сосудов кожи, замедление кровотока в мышцах и органах брюшной полости почти на одну треть уменьшают использование организмом кислорода. Один из способов естественной защиты организма по поддержанию достаточного кровоснабжения сердца и головного мозга клинически проявляется сохранением при шока в течение длительного времени сознания. Кислородное голодание мозга и сердца возникает при падении систолического артериального давления ниже 7,9 кПа (60 мм рт. ст.). Тогда же прекращается и фильтрационная функция почек.
Длительная гипоксия органов и тканей приводит к нарушению обмена веществ и ацидоза вследствие накоплен ния в них недоокисленных продуктов. В свою очередь, это вызывает парез капилляров, что еще больше нарушает микроциркуляцию и их проницаемость.
В остром периоде нарушается белковый обмен. Характерны гипопротеинемия и гипоальбуминемия. Причиной гипопротеинемии может быть кровопотеря, выход в ткани низкодисперсного фракций протеина при парезе капилляров через раневую поверхность, а также вследствие гемодилюции инфузионными растворами, резкой активности протеолиза. Вследствие преобладания в белковом обмене катаболических процессов над анаболическими развивается посттравматическая метаболическая азотемия, которая наиболее выражена на третий день после травмы. Азотурия характерна для тяжелых травм, особенно при переломах костей. К-бовать потеря азота может достигать 25-30 г.
Во время травмы нарушается функция эндокринной системы. Уже в первые часы снижается функция щитовидной железы под влиянием уменьшения секреции тиротропина в гипофизе и резкого выброса в кровь кортизона и кортикотропина. Подавляется также секреция гонадотропных гормонов и инсулина; появляется резистентная гипергликемия, которая не поддается инсулинотерапии.
После травмы изменяется обмен липидов, количество их увеличивается, ускоряется липолиз в жировой ткани и крови. Свободные жирные кислоты создают комплексы с альбуминами плазмы, поступающими в кровоток как источник энергии. Содержание холестерина в крови, из которого синтезируются гликокортикоиды, уменьшается.
Если уровень холестерина, несмотря на интенсивную терапию, продолжает снижаться, то это плохой прогностический признак.
В шоковом периоде нарушается водно-осмотический гомеостаз вследствие неравномерного распределения жидкости и осмотически активных веществ (калия, натрия, глюкозы, мочевины). Показатель осмолярности плазмы крови является интегральным показателем активности катаболических процессов в организме.
Если в шоковом периоде травмы резко возрастает гиперкалиемия, то это также плохой прогностический признак.
После массивной кровопотери появляются гипохромная анемия, низкое содержание железа, уменьшается количество других микроэлементов (цинка, меди и т.д.). Изменяется также клеточный состав крови, обусловленный как кровопотерей, так и метаболическими нарушениями, выбросом неполноценных молодых клеток, никак эффективностью гемопоэза т.д. Возникает переключение клеточного звена иммунитета с лимфоцитного на моноцитний, изменяющий иммунологическую реактивность – резко уменьшается количество Т-лимфоцитов.
В остром периоде резко нарушается кислотно-основное равновесие организма в сторону ацидоза. Определение рН крови, который является интегральным показателем кислотно-основного равновесия, отражает не только патологические нарушения обмена веществ, но и неспособность компенсаторных механизмов их предупредить.
Таким образом, острый период травматической болезни характеризуется развитием адаптивных реакций и усилением катаболических процессов, интенсивность и продолжительность которых зависят от тяжести повреждения, реактивности организма, возраста больного, а также от качества корректирующей терапии.
С развитием реаниматологии значительно улучшилась интенсивная терапия больных в остром периоде травматической болезни, соответственно повлияло на снижение летальности.
Период ранних проявлений последствий травмы — второй период травматической болезни.
В раннем послешоковом периоде при благоприятном течении травматической болезни степень гипоксии и интенсивность катаболизма уменьшаются. Начинают преобладать анаболические процессы.
При тяжелых травмах еще остается слабая работа сердца, гемодинамика еще несколько дней лабильная, возможны повторная гипотензия, увеличение токсемии т.д. Транспорт кислорода и насыщение им крови и тканей остаются заниженными в течение 5-10 дней, особенно на 3-4-й день травматической болезни. Все это требует патогенетической терапии, а иногда — плановых хирургических вмешательств.
Если течение травматической болезни неосложненное и быстро наступает выздоровление, общее количество протеина и его фракций в крови приближается к норме после 7-10 дней, а вполне нормализуется – через 2-3 недели. Количественная и качественная нормализация содержимого протеинов может задерживаться в случаях осложнений, особенно некротическо-гнойных, сниженного синтеза протеина, плохого питания и т.д. Если продолжаются катаболические процессы, то посттравматическая азотемия хотя и снижается, но не исчезает.
Содержание липидов в крови, как правило, до 7-го дня нормализуется, а при гнойно-воспалительных процессах уровень свободных жирных кислот остается высоким как защитная реакция организма (пополнение энергии). Нормализуются углеводный и водно-электролитный обмены, ферментативная активность, кислотно-основное равновесие и т.д. Подавляющее большинство биохимических показателей нормализуется в течение 2-3 недель. Если возникают осложнения, процессы нормализации и выздоровления затягиваются.
Период поздних проявлений последствий травмы называют еще периодом клинического выздоровления. Этот период также зависит от тяжести повреждения и может продолжаться долго (несколько недель и месяцев). Начинается он после стабилизации гомеостаза, а также времени, когда функция поврежденных участков начинает восстанавливаться.
Комплексное лечение в этом периоде направляют на устранение патологических последствий травмы. Заканчивается третий период, когда больному уже не нужно специальное лечение. Период реабилитации – четвертый период. Вследствие перенесенной травмы и страданий больные часто бывают физически ослабленные, в состоянии депрессии и еще не адаптированы к физической и умственной работе. В этом периоде они еще нуждаются в медицинской и особенно социальной реабилитации.
