Переломы шейки бедра клинические рекомендации
Содержание
- Описание
- Дополнительные факты
- Анатомия и патанатомия
- Классификация
- Симптомы
- Возможные осложнения
- Лечение
Названия
Название: S72,0 Перелом шейки бедра.
Перелом шейки бедра
Описание
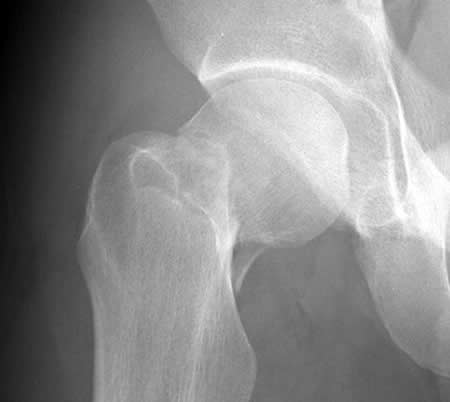
Перелом шейки бедра. Нарушение целостности верхней части бедренной кости в зоне чуть ниже тазобедренного сустава, между головкой бедра и большим вертелом. Является достаточно распространенной травмой, чаще возникает в быту и выявляется у пожилых людей, страдающих остеопорозом. Проявляется умеренной болью, ограничением опоры и движений, а также нерезко выраженным укорочением конечности. Диагноз выставляется на основании симптомов и результатов рентгенографии. При таких травмах очень высок риск несращения, для восстановления функции конечности обычно требуется операция.
Дополнительные факты
Перелом шейки бедра – повреждение верхней части бедренной кости. Составляет около 6% от общего количества переломов, при этом в 90% случаев страдают люди преклонного возраста. У женщин переломы шейки бедра выявляются вдвое чаще, чем у мужчин. В 20% случаев такие травмы становятся причиной летального исхода. У пожилых пациентов с остеопорозом данное повреждение может возникать даже при незначительном травматическом воздействии, например, падении на бок, толчке или даже обычном наклоне туловища.
Поскольку явная травма в анамнезе отсутствует, а клинические проявления выражены слабо или умеренно, часть пациентов даже не предполагают у себя серьезных повреждений и не сразу обращаются к врачам. Иногда больные с переломами шейки бедра (особенно вколоченными) долго самостоятельно лечатся от остеохондроза, ишиалгии или артроза тазобедренного сустава. Между тем, отсутствие квалифицированной помощи может негативно влиять как на состояние проксимального отломка, так и на общее состояние пациента, поэтому при возникновении характерных симптомов следует сразу обращаться к травматологу.

Перелом шейки бедра на рентгенограмме
Анатомия и патанатомия
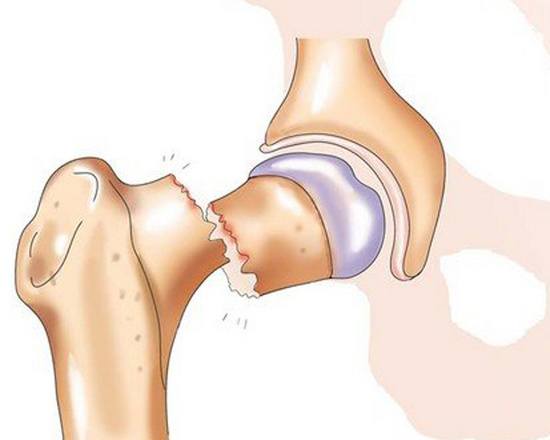
Тазобедренный сустав – один из самых крупных суставов. Он выполняет опорную функцию и несет значительную нагрузку при беге и ходьбе. Сустав состоит из шаровидной головки бедра и глубокой округлой вертлужной впадины, окруженных капсулой и мощными связками. Еще одна крупная связка располагается прямо в центре сустава и соединяет дно вертлужной впадины с головкой бедра. В своей периферической части головка переходит в шейку, а шейка – в тело бедренной кости. Шейка расположена под углом к основной части кости, в области угла располагаются большой и малый вертелы.
Кровоснабжение головки осуществляется тремя путями. Первый – через сосуды, расположенные в капсуле сустава, второй – через артерии, проходящие внутри кости, и третий – через сосуд, расположенный внутри связки между головкой бедра и вертлужной впадиной. С возрастом кровоснабжение головки бедра ухудшается, сосуды сужаются, а артерия внутри связки полностью закрывается и перестает «работать». При переломах шейки проксимальный отломок лишается питания из внутрикостных сосудов. Артерий в капсуле оказывается недостаточно для адекватного снабжения кости кровью, поэтому проксимальный костный фрагмент не прирастает к дистальному, а в некоторых случаях и вовсе рассасывается. Такое состояние называется аваскулярным некрозом или остеонекрозом шейки и головки бедра.
Классификация
Все принятые в травматологии классификации данных переломов носят клинический характер, отражают особенности течения заболевания и помогают подобрать оптимальный метод лечения с учетом конкретных обстоятельств. Одним из существенных критериев является расположение излома по отношению к головке бедра. Чем выше эта линия, тем хуже кровоснабжение проксимального отломка и тем больше вероятность развития аваскулярного некроза или несращения перелома. С учетом этого критерия переломы шейки бедра делятся на:
• Базисцервикальные. Линия излома проходит у основания шейки, чуть выше вертелов.
• Трансцервикальные. Линия излома располагается в центре или близко к центру шейки бедра.
• Субкапитальные. Линия излома проходит недалеко от головки бедра.
Еще одним важным показателем является угол, под которым располагается линия перелома. Чем более вертикально она проходит, тем выше вероятность смещения и меньше шансы на нормальное сращение. Для описания данного признака используют классификацию Пауэлса:
• 1 степень. Угол менее 30 градусов.
• 2 степень. Угол 30 — 50 градусов.
• 3 степень. Угол более 50 градусов.
И, наконец, ряд травматологов для примерной оценки жизнеспособности шейки бедра и выбора тактики лечения используют классификацию Гардена (в рамках данной классификации рассматриваются только субкапитальные повреждения):
• 1 стадия (1 тип). Неполный или незавершенный перелом. Нижняя часть кости ломается по типу «зеленой ветки», верхняя немного поворачивается, что на рентгеновских снимках создает иллюзию образования вколоченного перелома. Без лечения может перейти в полный перелом.
• 2 стадия (2 тип). Полный или завершенный перелом без смещения. Целостность кости полностью нарушается, однако связки удерживают проксимальный отломок в нормальном или практически нормальном положении.
• 3 стадия (3 тип). Завершенный перелом с частичным смещением. Фрагменты частично удерживаются задним связочным креплением, головка «уходит» в положение абдукции и разворачивается кнутри.
• 4 стадия (4 тип). Завершенный перелом с полным смещением. Отломки полностью разобщены.
Симптомы
В анамнезе у пожилых пациентов выявляется ушиб области тазобедренного сустава либо случайное падение. У молодых больных перелому бедра, как правило, предшествует более тяжелая высокоэнергетическая травма – автомобильная авария или падение с высоты. Пострадавшие жалуются на нерезко выраженную боль, усиливающуюся при движениях. Кровоподтеки в области повреждения обычно отсутствуют, отек незначительный. При смещении отломков возможно укорочение конечности (не превышает 4 см, больше заметно в положении лежа на спине с выпрямленными ногами).
В большинстве случаев выявляется симптом «прилипшей пятки» — пациент не может самостоятельно поднять пятку над поверхностью. Стопа развернута и своим наружным краем опирается о постель. При поколачивании по пятке возникает боль в области тазобедренного сустава и иногда в паху. Пальпация зоны повреждения болезненна. Для подтверждения диагноза выполняют рентгенографию тазобедренного сустава. В сомнительных случаях назначают КТ тазобедренного сустава, МРТ тазобедренного сустава или сцинтиграфию.
Возможные осложнения
Большинство осложнений при данной травме обусловлено длительной вынужденной неподвижностью больных в сочетании с их преклонным возрастом. Пожилые пациенты, долгое время находящиеся на постельном режиме, часто страдают от застойной пневмонии, которая может стать причиной развития дыхательной недостаточности и последующего летального исхода. При продолжительном пребывании в постели у больных часто развиваются пролежни в области ягодиц и крестца.
Еще одним тяжелым осложнением данной травмы является тромбоз глубоких вен, также обусловленный продолжительной неподвижностью пациентов. Осложнением такого тромбоза может стать отрыв тромба с последующей тромбоэмболией легочной артерии. Кроме того, у пожилых больных с переломами шейки бедра достаточно часто развиваются психоэмоциональные расстройства – депрессии или психозы. Все это, а также высокая вероятность несращения перелома является серьезнейшим аргументом в пользу оперативного лечения.
Таким образом, в настоящее время хирургическое вмешательство при нарушениях целостности шейки бедра у пожилых пациентов рассматривается как основной метод лечения, применяемый по жизненным показаниям. Молодые больные тоже тяжело переносят длительную неподвижность. Вероятность развития перечисленных выше осложнений у молодых людей ниже, чем у пожилых, однако, продолжительный постельный режим у них способствует развитию атрофии мышц и формированию посттравматических контрактур коленного и тазобедренного сустава. Поэтому современные травматологи рассматривают операцию в качестве основного метода лечения переломов шейки бедра как у пожилых, так и у молодых пациентов.
Лечение
Лечение данной патологии осуществляется в условиях травматологического отделения. Консервативную терапию проводят только в особых обстоятельствах – при наличии серьезных противопоказаний к хирургическому вмешательству (например, при недавно перенесенном инфаркте миокарда). В сомнительных случаях применяют индивидуальный подход, сравнивают риски длительного пребывания на постельном режиме (при консервативном лечении) и наркоза в сочетании с масштабной операцией (при оперативном лечении). Для точной оценки состояния пациента приглашают различных специалистов: реаниматологов, кардиологов, пульмонологов, неврологов.
Если оперативное вмешательство противопоказано, используют скелетное вытяжение или деротационный сапожок. Скелетное вытяжение накладывают достаточно активным больным молодого, среднего и пожилого возраста. Деротационный сапожок является оптимальным вариантом при лечении пациентов старческого возраста (80-85 лет и старше), особенно при наличии старческого слабоумия и других психических отклонений. Эта методика, как правило, не обеспечивает сращения шейки бедра, но позволяет упростить уход за пациентом и дает возможность сохранить хотя бы минимальный уровень физической активности на тот период, пока в области перелома образуется соединительнотканная мозоль.
В остальных случаях применяют хирургическое вмешательство. Выбор метода оперативного лечения осуществляют с учетом возраста пациента и уровня его физической активности до перелома. Активным больным младше 65 лет проводят репозицию и выполняют остеосинтез перелома с использованием различных металлоконструкций. Людям старше 65 лет, при условии, что они до травмы свободно передвигались и выходили на улицу, устанавливают двухполюсные эндопротезы. Пациентам старше 75 лет, которые до перелома ограниченно передвигались в пределах дома или квартиры, проводят однополюсное эндопротезирование цементным эндопротезом.
Для остеосинтеза шейки бедра чаще используют три больших канюлированных (полых) винта. Вначале выполняют открытую репозицию, затем вводят в отломки несколько спиц, делают контрольную рентгенографию, выбирают наиболее удачно проведенные спицы и «надевают» на них винты, используя спицу как направитель. Реже для фиксации фрагментов применяют более массивные компрессионные винты, специальные пластины или трехлопастные гвозди.
В пожилом возрасте, когда увеличивается риск остеонекроза и несращения перелома, а также при значительном смещении отломков оптимальным вариантом становится эндопротезирование тазобедренного сустава. Двухполюсное эндопротезирование подразумевает замену не только шейки и головки бедренной кости, но и вертлужной впадины. Используются бесцементные протезы – специальные пористые конструкции, в которые в последующем прорастает кость. Иногда чашу, замещающую вертлужную впадину, дополнительно фиксируют винтами. Этот метод лучше подходит достаточно молодым пациентам – он обеспечивает надежную фиксацию и более удобен при последующей замене эндопротеза.
Оптимальным вариантом при переломе шейки бедра у пожилых, как правило, становится установка цементного эндопротеза – конструкции, которая не предполагает врастания костной ткани, а фиксируется к кости при помощи специального полимерного цемента. Использование данной методики позволяет обеспечить надежную быструю фиксацию эндопротеза даже при выраженном остеопорозе. Вместе с тем, вид эндопротеза определяется не только возрастом – всем пожилым больным протезы подбирают индивидуально, и при хорошем состоянии костей в преклонном возрасте в ряде случаев устанавливают бесцементные конструкции.
В послеоперационном периоде назначают анальгетики, проводят антибиотикотерапию. При необходимости для профилактики развития тромбоэмболических осложнений применяют антикоагулянты (фондапаринукс, варфарин, далтепарин натрия, эноксапарин натрия ). После нормализации состояния пациента назначают ЛФК и физиотерапию. В восстановительном периоде осуществляют реабилитационные мероприятия. Прогноз при переломах шейки бедра зависит от общего состояния здоровья больного, правильного выбора метода лечения, адекватной подготовки к хирургическому вмешательству, качества восстановительных мероприятий и ряда других параметров.
Источник
Клинические рекомендации, утвержденные до 01.01.2019, применяются до их пересмотра в соответствии с Федеральным законом от 25.12.2018 N 489-ФЗ не позднее 31.12.2021.
«Клинические рекомендации «Патологические переломы, осложняющие остеопороз» (утв. Минздравом России)
У лиц старше 60 лет на его долю приходится почти 30% всех переломов, а именно этот перелом чаще всего приводит к инвалидности и даже летальному исходу. Эта локализация переломов требует госпитализации и оказания хирургической помощи в первые 48 — 72 часов после травмы. Консервативные методы применяются только при наличии серьезных противопоказаний к операции, например, инфаркт миокарда. Они являются своего рода «методами отчаяния».
При переломе шейки бедра выполняется 2 вида операций: остеосинтез или эндопротезирование тазобедренного сустава.
Остеосинтез — самая популярная операция, выполняющаяся при переломе шейки бедра. Она проводится под общим наркозом и контролем рентгенологического аппарата. Хирург восстанавливает нормальное положение костей и скрепляет их металлоконструкцией (винты, штифты и др.). Консолидация (сращение) перелома на фоне остеопороза происходит очень медленно и требуется назначение препаратов, которые нормализуют процессы, протекающие в костной ткани.
Реабилитация после перелома шейки бедра
После операции зону перелома необходимо контролировать для оценки темпов срастания перелома. После полной консолидации перелома металлоконструкции удаляют. В случае операции эндопротезирования пациенту рекомендуют специальные программы реабилитации. В послеоперационном периоде необходимо обучиться навыкам ухода за собой и выполнению повседневных задач с использованием специальных приспособлений.
ВНИМАНИЕ.
После операции на бедренной кости необходимо избегать сгибания в тазобедренном суставе более 90 градусов.
Нельзя поднимать колено выше, чем тазобедренный сустав (даже когда вы сидите), скрещивать ноги, чрезмерно разводить их в стороны, избегать падений.
В большинстве случаев после операции эндопротезирования тазобедренного сустава первые два месяца рекомендована ходьба на костылях с умеренной нагрузкой на оперированную конечность, далее до шести месяцев — ходьба с тростью в противоположной руке.
Восстановление после операции зависит не только от того, как вы будете выполнять рекомендации врача, но и от вашего общего состояния здоровья до перелома. В период реабилитации пациентов с переломом шейки бедра двигательная активность занимает очень важное место. Чем больше человек двигается, тем больше вероятность восстановления его способности к передвижению без опоры и меньше риск развития тяжелых заболеваний.
Лечебная физкультура улучшает кровообращение, способствует сращению перелома и восстановлению функций суставов, предупреждает появление контрактур. В первые дни реабилитации активность определяется состоянием пациента — обычно это изменение положения рук и ног, переход из положения «лежа» в положение «сидя» (при помощи медсестры и специальных приспособлений). Затем под контролем врача-реабилитолога постепенно увеличивается нагрузка на травмированную конечность.
Открыть полный текст документа
Источник
МКБ-10
S72Перелом бедренной кости
1. 2017 NICE «Hip fracture: management» https://www.nice.org.uk/guidance/cg124.
Статья подготовлена д.м.н., проф. Самородской И.В.
Определение
Диагностика
Лечение
Сроки хирургического лечения
Рекомендуется выполнять операцию в день перелома, на следующий день, или в день госпитализациии. Если имеются сопутствующие заболевания, рекомендуется провести обследование и немедленно компенсировать состояние, так чтобы не откладывать операцию.
Решение вопроса о неотложной коррекции сопутствующей патологии может быть необходимо при:
- анемии
- приеме антикоагулянтов
- нарушениях водно-электролитного баланса
- декомпенсированном сахарном диабете и/или сердечной недостаточности
- гемодинамически значимых нарушениях ритма и/или ишемии миокарда,
- острой или обострение хронической инфекции нижних дыхательных путей
Обезболивание
Оценка боли по шкале проводится сразу после поступления в больницу, через 30 минут после начального обезболивания и ежечасно после размещения пациента в палате; затем регулярно в рамках рутинного осмотра. Анальгетическая терапия рекомендуется всем пациентам с подозрением на перелом бедра, включая пациентов с когнитивными нарушениями. Обезболивание может считаться достаточным, если позволяет провести без значительного усиления боли необходимые исследования, которые сопровождаются изменением положения тела/конечности (способность пациента удовлетворительно переносить пассивное внешнее вращение ноги во время исследования), а также уход и реабилитацию. Если нет противопоказаний, рекомендуется назначить парацетамол каждые 6 часов в дооперационный период. Если парацетамол не обеспечивает достаточного дооперационного обезболивания, рекомендуется назначить дополнительно опиоиды.
Если парацетамол и опиоиды не обеспечивают достаточного обезболивания на фоне оптимальной/возможной для данного пациента дозой опиоидов, рекомендуется провести блокаду нервных стволов. Блокада должны выполняться специалистом с соответствующими знаниями и опытом. Не рекомендуется выполнять блокаду нерва в качестве замены ранней операции. После операции рекомендуется назначение парацетамола каждый 6 часов (при отсутствии противопоказаний). Если парацетамол не обеспечивает обезболивания, рекомендуется назначить дополнительно опиоиды. НПВС назначать не рекомендуется.
Операцию рекомендуется выполнять под общим обезболиванием или спинальной анестезией, обсудив с пациентом риски и пользу. Всем пациентам рекомендуется интраоперационная блокада нервов.
Операция
Цель операции дать пациенту возможность вернуться к движениям в ближайший послеоперационный период. При смещенном внутрисуставном переломе бедра рекомендуется обсудить с пациентом пользу и риски артропластики (возможно выполнение полной замены тазобедренного сустава или гемиартропластика). Полная замена тазобедренного сустава предпочтительнее гемиартропластики при смещенном внутрисуставном переломе, если пациент до перелома мог самостоятельно передвигаться(прогуливаться), у него нет когнитивных нарушений и нет противопоказаний для анестезии и операции. У пациентов, которым показана артропластика, рекомендуется использовать цементированные имплантаты. Переднезадний доступ предпочтительнее заднего при проведении гемиартропластики.
Рекомендуется применять экстрамедуллярные имплантаты, скользящий винт предпочтительнее интрамедуллярного штифа у пациентов с переломами выше большого и малого вертела (по классификации AO тип A1 и A2); интрамедуллярный штифт рекомендуется при субтрахетерных переломах.
Тактика ведения после операции
На следующий день после операции предложите пациентам ЛФК и физиотерапевтические процедуры (не реже одного раза в день с регулярной оценкой состояния).
Мультидисциплинарная программа «Hip Fracture Programme»
Рекомендуется включение пациентов в мультидисциплинарную программу «Hip Fracture Programme», которая включает в себя оценку состояния пациента геронтологом (если пациент пожилого возраста), быструю оценку состояния и подготовку пациента к операции (при отсутствии противопоказаний), ранняя оценка индивидуальных целей для реабилитации, восстановления мобильности и независимости, возвращению к обычной жизни пациента, которую он вел до перелома; последующая координация и наблюдение пациента, интеграция с социальными и другими службами (в частности оценка состояния психического здоровья, предотвращение последующих падений, оценка костной ткани, первичная медико-санитарная помощь и социальные услуги).
Если перелом осложняет или ухудшает терминальную стадию тяжелого имеющегося заболевания, мультидисциплинарная команда должна рассмотреть вопрос показаний к хирургическому лечению как части паллиативной помощи в результате которой возможно уменьшить боль и другие симптомы с учетом приоритетов пациентов.
Специалисты на любом этапе оказания медицинской помощи должны думать о том, как минимизировать риск развития делирия у пациента и максимизировать их независимость (самостоятельность, возможность самообслуживания) путем своевременного выявления когнитивных нарушений и предоставления индивидуального ухода в том случае, если у пациента развился делирий.
Ранняя выписка из стационара в рамках программы «Hip Fracture Programme» рекомендуется, при условии, что есть возможность организации помощи на основе мультидисциплинарной команды специалистов и состояние пациента является стабильным с медицинской точки зрения, его умственные способности позволяют активно участвовать в программе реабилитации, нет противопоказаний к транспортировке на короткие расстояния и пациент нуждается в такой программе, что подлежит обсуждению с пациентом, опекуном и семьей
«Промежуточное» оказание помощи (продолжение реабилитации в неспециализированной, местной больнице или отделении ухода) показано, если такой вид помощи:
- предусмотрен программой «Hip Fracture Programme»,
- не является заменой помощи, предусмотренной программой оказания помощи для острых ситуаций
- пациент согласен на такой вид помощи
Пациенты, поступившие в больницу из домов престарелых, не должны исключаться из программ реабилитации.
Источник
