Переломы по типу зеленой ветки диагностика
Травматические ситуации у детей могут происходить довольно часто, ввиду того, что детская активность значительно выше, чем у взрослых. И если синяки, ссадины и ушибы легко лечатся в домашних условиях, то когда речь заходит о переломах, без медицинской помощи не обойтись. Опасность переломов может подстерегать малыша при прыжках с высоты, беге, и даже ходьбе, ведь детские кости легко поддаются механическому воздействию за счет своей структуры. По этой же причине, большая часть этих травм – это специфические переломы костей и суставов, характерные для детского возраста.
Специфика перелома.
Перелом, о котором пойдет речь далее, носит название «зеленая веточка» из-за внешнего сходства с надломленной веткой молодого деревца. По сути, это закрытый перелом, образующийся под надкостницей, поэтому его еще называют «поднадкостничный». Его причиной служит силовое воздействие, проходящее вдоль оси надкостницы. Целостность кости, в этом случае, нарушается только с внешней стороны. Так происходит из-за особого строения надкостницы у детей, которая толще, чем у взрослых, и к тому же, активно снабжается кровью. Кость, находящаяся под ней, при механическом воздействии извне может лишь надломиться, а не сломаться полностью.
Повреждения кости по типу «зеленой веточки» обычно возникают в области голени или предплечья. Клиническая картина перелома проясняется только после рентгеновского снимка, на котором поврежденный участок обозначен небольшой трещиной.
Диагностика и первая помощь ребенку.
Самостоятельно определить перелом у ребенка удается не сразу, но чтобы избежать неправильных действий, которые могут навредить ребенку, следует знать о следующих отличительных признаках:
Боли при движении, в случае поднадкостничного перелома, может и не возникать, ребенок может шевелить поврежденной конечностью, но ощущать острую боль при задевании непосредственно места перелома;
Через несколько часов после получения травмы, на месте перелома появляется припухлость наподобие гематомы, затем отек становится более очевидным. Ребенок и сам начинает ограничивать свои движения, протестует против пальпации болезненного участка.
Повышение температуры, словно при ОРВИ, является отличительным признаком перелома, в сочетании с предыдущими признаками служит поводом для немедленного обращения в поликлинику;
Важно, чтобы ребенок не совершал резких действий до приезда скорой помощи, поэтому первым делом нужно его успокоить, затем придать поврежденной конечности спокойное положение. Желательно зафиксировать место повреждения хотя бы бинтом, чтобы избежать дополнительной деформации кости и возможных осложнений.
Лечение и реабилитация.
При подтверждении диагноза «поднадкостничный перелом», стационарное лечение обычно не является обязательным, при надежной фиксации и соблюдении осторожности в движениях, лечиться можно и дома. Если не возникнет осложнений, гипс можно снимать уже через 1-1,5 месяцев. В период реабилитации может чувствоваться некоторая напряженность мышц, ее можно снять с помощью специальных гелей и мазей от боли в мышцах и суставах. Также, для восстановления двигательных функций помогает массаж стоп или ладоней. А во избежание повторных переломов, нужно разнообразить питание кисломолочными продуктами, а также продуктами, содержащими витамин Д и магний для наилучшего усвоения кальция.
Источник
10.3.1. Повреждения
костей лица
К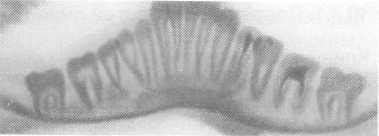 линическая
линическая
картина.
Ушибы кости и надкостницы чаще бывают
в детском и подростковом возрасте.
Они протекают по типу закрытой травмы
(без ссадин, царапин, ран на коже) и
приводят к развитию асептического
воспаления с последующим формированием
гиперостоза. Этот вид повреждения в
ранние сроки не диагностируется. Даже
при рентгенологическом исследовании,
проводимом с целью исключения перелома
челюсти, ушибы кости и надкостницы
не выявляются, а утолщение надкостницы
верифицируют как ее воспалительную
инфильтрацию, обусловленную
кровоизлиянием или гематомой мягких
тканей. Ушибы надкостницы у детей
способствуют усиленному пери-остальному
построению кости в месте травмы, что
проявляется ее утолщением, имитирующим
новообразование. Утолщение кости
возникает через 3—4 нед после
повреждения и рентгенологически
выглядит как напластование костных
разрастаний на поверхности кости. В
первые недели костные разрастания имеют
нежный трабекулярный рисунок, позже
переходят в плотную, слоистую кость.
Ушибы, завершающиеся формированием
травматического гиперостоза, чаще
развиваются на нижней челюсти, очень
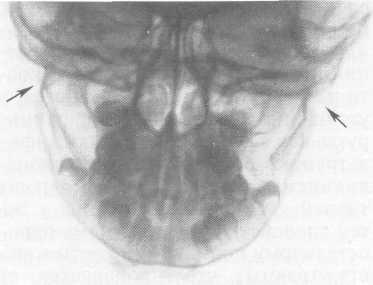
редко на верхней (рис. 10.16).
Рис. 10.16.
Травматический гиперостоз через 6 мес
после травмы (рентгенограмма).
П ереломы
ереломы
по типу «зеленой ветки» или «ивового
прута». Этот
вид перелома объясняется гибкостью
костей у детей. По этому типу наиболее
часто развиваются переломы мыщелковых
отростков. На рентгенограммах,
выполненных в прямой носолобной проекции,
отчетливо выявляется изгиб мыщелкового
отростка кнаружи. При этом наблюдается
разрыв компактной пластинки и
губчатого вещества только по наружной
поверхности отростка, а с внутренней
поверхности компактная пластинка
непрерывна. Надкостница внутренней
поверхности сохраняет целость и
препятствует дальнейшему смещению
фрагментов (рис. 10.17).
Рис. 10.17. Перелом
мыщелковых отростков и тела нижней
челюсти.
Если такие переломы
своевременно не диагностируются,
через некоторое время (5—7 дней) они
могут стать полными переломами с типичным
смещением фрагментов, что обусловливается
развитием воспалительных изменений
в области перелома и под влиянием функции
челюсти. Подвижность незакрепленных
фрагментов в ранний период после
травмы препятствует образованию
морфогенетического белка кости —
основного индуктора репаративной
регенерации и задерживает образование
костной мозоли.
Поднадкостничные
переломы характеризуются
тем, что сломанная кость остается
покрытой надкостницей. Чаще всего
поднадкостничные переломы наблюдаются
в боковом отделе нижней челюсти,
скуловой кости. Смещение отломков в
таких случаях не отмечается или
незначительное. Поднадкостничные
переломы в детском возрасте диагностируются
трудно. У этой группы костных повреждений
отсутствуют классические клинические
признаки (нарушения прикуса и функции,
крепитация).
Эти переломы костей
сопровождаются болью в месте приложения
силы и изменениями мягких тканей (ушиб,
гематома, рана). Таким образом, истинные
признаки повреждения нивелируются.
Диагностика всех
видов переломов костей лица требует
обязательного рентгенологического
исследования не менее чем в двух
проекциях, но выбор вариантов
исследования диктуется локализацией
перелома и возрастом ребенка.
Травматический
остеолиз наблюдается
при отрыве головки нижней челюсти.
Механизм процесса неясен, условно
его можно сравнить с травматическим
эпифизеолизом трубчатых костей.
Рентгенологически обнаруживают
полное рассасывание костного вещества
головки. Исчезновение контуров головки
нижней челюсти выявляется через 2—3 мес
после травмы. В более поздние сроки
развиваются дефект и деформация
дистального конца ветви нижней челюсти,
выполняющего функцию ложного сустава.
Формируется неоартроз. Движения нижней
челюсти сохраняются в полном объеме.
Если травма произошла в первые годы
жизни ребенка, к 7—12 годам можно
видеть отставание роста одной половины
нижней челюсти.
П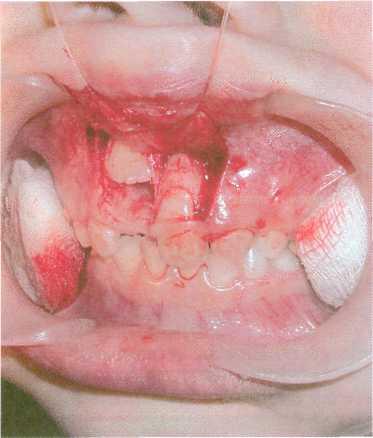 ереломы
ереломы
переднего отдела альвеолярной части
верхней и нижней челюстей занимают
одно из первых мест среди других
повреждений лицевых костей. Они
сопровождаются разрывами слизистой
оболочки и подлежащих мягких тканей, а
также вывихом или переломом зубов.
Иногда вместе с травмированным
альвеолярным отростком смещаются
фолликулы постоянных зубов. Они нередко
погибают. Смещение отломанного
альвеолярного отростка приводит к
нарушению прикуса (рис. 10.18).
Рис. 10.18. Перелом
альвеолярного отростка верхней
челюсти соответственно фронтальной
группе зубов.
Такие переломы
чаще бывают у детей 8— 11 лет. При переломах
альвеолярного отростка сила
воздействия распространяется на
участок небольшой протяженности, как
правило в переднем отделе. Этот вид
травмы участился вследствие агрессивных
игр на улице (катание на роликах, качелях).
Анатомическое положение альвеолярного
отростка, неполный зубной ряд у детей
этого возраста часто способствуют
открытому повреждению. Травмированный
фрагмент может быть очень подвижен, что
наблюдается при полных переломах,
ограниченно подвижен, иметь различное
положение (что придано направлением
удара) внутрь полости рта, в сторону,
кпереди. Всегда отмечается дизокклюзия
зубов.
При диагностике
требуется тщательный выбор варианта
рентгенологического исследования
(линия перелома не всегда видна).
Одновременно с переломом альвеолярного
отростка верхней челюсти возможен
перелом альвеолярного отростка
нижней челюсти (при падениях с велосипеда,
травмах на качелях и др.). Вывихи и
переломы зубов затрудняют диагностику
переломов альвеолярного отростка.
Травмы боковых отделов альвеолярного
отростка у детей крайне редки.
Переломы верхней
челюсти. У
детей переломы верхней челюсти
второго и третьего уровня сочетаются,
как правило, с черепно-мозговой травмой.
Такие повреждения бывают в результате
падения с высоты, при транспортной
травме. Этот вид травмы у детей стал
встречаться значительно чаще. Повреждения
средней зоны лица могут сочетаться не
только с черепно-мозговой травмой,
переломами основания черепа, но и с
переломами нижней челюсти, наружного
носа, глазницы, скуловой кости и дуги.
Ранняя диагностика
и своевременная репозиция отломков
являются важными факторами профилактики
бронхолегочной недостаточности,
предупреждают усугубление течения
черепно-мозговой травмы, шока, способствуют
остановке кровотечения и распространению
инфекции.
Переломы нижней
челюсти преобладают
у мальчиков старше 7 лет и обусловлены
в основном бытовой травмой и неорганизованным
спортивным досугом. Перелому
способствуют положение и анатомическая
форма нижней челюсти. По локализации
на первом месте стоят одинарные
переломы тела нижней челюсти, на
втором — переломы мыщелкового или
мыщелковых отростков (отраженные),
далее двойные и множественные. Продольные
переломы ветви челюсти и переломы
Если переломы происходят по типу «зеленой
ветки» (рис. 10.19), поднадкостнично или
бывают неполными, типичные признаки
перелома отсутствуют. Интенсивно
нарастающий отек, гематомы, особенно
в области дна рта, нарушают артикуляцию,
вызывают слюнотечение, боль. Установить
же типичные признаки перелома нижней
челюсти (нарушения прикуса, функции,
подвижность отломков) сложно. При
осмотре ребенка требуются очень
бережное отношение, тщательные выбор
и проведение обезболивания.
При одинарных
полных переломах тела нижней челюсти
смещение отломков обусловлено его
направлением, функцией жевательных
мышц и размером фрагментов (рис. 10.20).
Выраженность смещения увеличивается
по мере удаления линии перелома от
центральных резцов. Нарушение целости
слизистой оболочки, подвижность или
полный вывих зубов в линии перелома
наблюдаются почти во всех случаях.
Переломы в области
угла челюсти встречаются реже, при
них может не быть нарушений целости
слизистой оболочки и смещения отломков.
Гематома и коллатеральные отеки у
таких детей выражены слабее, но функция
нижней челюсти нарушена. Наблюдается
дизокклюзия в области моляров на стороне
повреждения. Смещение отломков
возможно при расположении линии
перелома позади жевательной мышцы.
Двойной перелом
нижней челюсти сопровождается
смещением отломков. Это может создавать
условия для нарушения внешнего
дыхания, вести к дислокационной
асфиксии (западает корень языка), что
опасно особенно у детей младшего
возраста, когда беспокойное поведение,
крик, плач способствуют одновременно
ларингоспазму или усиленной экссудации
слизи и обтурации ею трахеи. Прикус
нарушен, слизистая оболочка
травмирована на значительном
протяжении, массивное кровотечение.
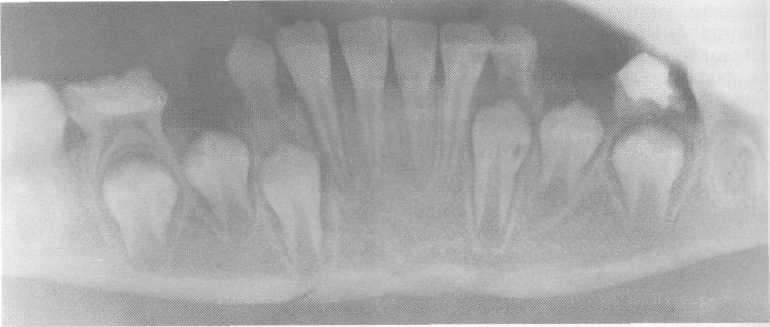
Рис. 10.19.
Поднадкостничный перелом тела нижней
челюсти без смещения фрагментов.
Линия перелома проходит через зачатки
клыков.
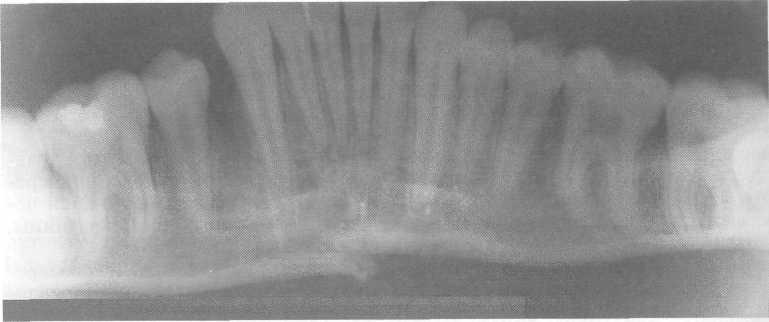
Рис. 10.20.
Перелом тела нижней челюсти со смещением
фрагментов.
венечного отростка
бывают редко (см. рис. 10.17).
Переломы нижней
челюсти более чем у половины детей
сопровождаются черепно-мозговой
травмой разной степени выраженности.
Именно при переломах нижней челюсти
черепно-мозговая травма остается
недиагностированной, а ее последствия
проявляются в пубертатном возрасте
и причина их остается неустановленной.
В последние годы
с увеличивающейся безнадзорностью
детей, урбанизацией жизни, учащением
транспортных и огнестрельных травм
переломы нижней челюсти часто сочетаются
с тяжелыми травмами верхней челюсти II
и III
зоны и черепно-мозговыми повреждениями.
К травмам мыщелкового
отростка, которые нередко встречаются
у детей, относится одинарный перелом
мыщелкового отростка, когда сила
воздействия приложена с противоположной
стороны или травма происходит в области
подбородка.
Поднадкостничные
переломы этой локализации встречаются
очень часто, не имеют выраженной
клинической картины и если своевременно
не диагностированы, то в конце первой
недели у ребенка появляются резкая
боль и отек в области кожных покровов
ниже козелка уха, иногда инфильтрат,
ограничение движения нижней челюсти,
девиация.
При двустороннем
полном переломе этой локализации
отмечается дизокклюзия в результате
смещения нижней челюсти кзади, и
контакт зубов верхней и нижней
челюстей имеется только на последних
зубах; клинически выражена сагиттальная
щель (открытый прикус). У детей при этом
виде перелома может произойти вывих
головки нижней челюсти и сместиться
кпереди, кзади, внутрь и кнаружи.
Варианты переломов мыщелкового
отростка многообразны. Переломы
мыщелкового отростка нередко сочетаются
с повреждением мягкотканных структур
ВНЧС.
Клиническая
картина
травмы одного мыщелкового отростка
характеризуется болью, ограничением
открывания рта, нарушением окклюзии;
латеральным сдвигом нижней челюсти,
отсутствием движения ВНЧС. Пальпаторно
четко выражены ограничение и боль
при боковых движениях челюсти в
сторону, противоположную травмированной.
Двустороннее повреждение характеризуется
дизокклюзией по типу открытого прикуса
со смещением челюсти кзади и
ограничением ее движения. Возможна
деформация заднего края ветви
(определяется при пальпации).
Подвижность головок (пальпаторно)
не выражена.
Вывих ВНЧС.
Непосредственной
причиной такого вывиха может быть травма
или чрезмерно широкое раскрывание
рта при крике, рвоте, удалении зуба или
других врачебных манипуляциях.
Врожденное или приобретенное
несовершенство связок и суставной
капсулы способствует вывиху.
Различают
травматические и привычные вывихи, хотя
строгое их разграничение не всегда
возможно. Вывих может быть полным и
неполным (подвывих), односторонним
или двусторонним. В зависимости от
направления, в котором сместилась
головка нижней челюсти, различают
передний, боковой и задний вывихи, У
детей чаще всего наблюдается передний
вывих. Наиболее тяжело протекает задний
вывих, который у детей может быть при
переломе основания черепа.
При переднем вывихе
рот широко открыт, ребенок не может
самостоятельно его закрыть. При
пальпации обнаруживаются выход
головок нижней челюсти из ямок и
смещение их вперед.
Вывих нижней
челюсти проявляется смещением головки
из суставной ямки без самостоятельной
экскурсии в нее.
При вывихах
наблюдаются растяжение связочного
аппарата и смещение диска. Это бывает
при астеничном общем развитии ребенка
и рассматривается как дисфункция ВНЧС;
наблюдается также при диспропорциях
роста элементов сустава (мягкотканных
и костных).
При двусторонних
вывихах больные предъявляют жалобы
на невозможность закрыть рот, жевать,
глотать, разговаривать. Внешне нижняя
челюсть смещена книзу, щеки натянуты,
отмечается слюнотечение; в области
суставных ямок — западение.
Для вывихов ВНЧС
наиболее характерны дизокклюзия по
типу открытого прикуса, смещение
нижней челюсти вперед без размаха
движений; боль выражена слабо.
Патологические
переломы. В
отличие от травматического перелома
это нарушение целости кости, измененной
каким-нибудь предшествовавшим
патологическим процессом. Наиболее
частой причиной таких переломов
челюстей являются новообразования
костей, реже хронические остеомиелиты.
Переломы
скуловой кости не
бывают изолированными. Мощная скуловая
кость, как правило, не ломается, а
внедряется в верхнечелюстную пазуху,
разрушая ее переднюю стенку. Этот
вид повреждения рассматривают как
сочетанный или множественный скулочелюстной
перелом. Перелом расценивается как
открытый, так как костные фрагменты
свободно сообщаются с внешней средой
через верхнечелюстную пазуху. Переломы
скуловой дуги чаще всего бывают
закрытыми. Абсолютным признаком
такого повреждения является нарушение
движений нижней челюсти вследствие
механического препятствия, созданного
отломками дуги для движений венечного
отростка.
Источник
