Переломы лодыжек литература

Причины: непрямая травма при подвертывании стопы кнаружи или кнутри с одновременной внезапной нагрузкой по оси конечности (чаще собственным весом тела пострадавшего). Прямой механизм травмы встречается значительно реже и наблюдается при ударе движущимся транспортом, при спортивных играх или при падении на ногу тяжелых предметов.
По механизму возникновения переломы лодыжек делятся на пронационные (абдукционные) и супинационные (аддукци-онные) (рис. 133).
Признаки. Пронационный перелом характеризуется значительным увеличением окружности голеностопного сустава.
Стопа принимает характерное положение пронации с отклонением кнаружи от оси ^голени. Пальпаторно определяется болезненность в области медиальной лодыжки и малоберцовой кости. Нередко при этом прощупываются острые края костных отломков и характерная крепитация.
При двухлодыжечных супинационных переломах наряду с припухлостью в области голеностопного сустава отмечается отчетливая болезненность при легком надавливании на уровне латеральной, медиальной лодыжки, иногда прощупываются неровные края в области перелома. Окончательный диагноз ставят после рентгенографии области голеностопного сустава в двух проекциях. При переднезадней рентгенографии важным условием, помогающим выявлению всех повреждений в суставе при пронационном переломе, является укладка голени с внутренней ротацией стопы на 20°.


133. Варианты переломов лодыжек .
Лечение. Основной метод лечения переломов лодыжек — консервативный. После обезболивания области переломов новокаином производят одномоментную ручную репозицию и иммобилизацию циркулярной гипсовой повязкой до середины бедра. Для последующей ходьбы с опорой на ногу к повязке пригипсовывается «каблучок». Через 4 нед с момента перелома повязку укорачивают ниже колена.
Полное вправление отломков и устранение диастаза в области межберцового синдесмоза (расширения «вилки») являются обязательным условием для восстановления функции голеностопного сустава и предупреждения посттравматического деформирующего артроза. Для репозиции больного укладывают на спину, ногу сгибают в коленном суставе. Ассистент создает противовытяжение за бедро, а хирург захватывает одной рукой пятку, а другой -тыл стопы и осуществляет медленную, но сильную тягу голени по оси. Не прекращая тяги, пятке и таранной кости придают положение супинации и всю стопу смещают кнутри, тем самым устраняют наружный подвывих стопы. Супинированная таранная кость приближает к месту перелома сломанную и сместившуюся медиальную лодыжку. При наличии отрыва и смещения заднего отдела суставного края большеберцовой кости стопе придают положение разгибания, а при переломе переднего отдела большеберцовой кости — сгибания. Эти приемы путем натяжения связок и капсулы сустава способствуют репозиции сместившихся отломков. Дополнительно производят давление на область сломанных фрагментов. В заключение производят сдавливание обеих костей голени на уровне голеностопного сустава во фронтальной плоскости для устранения диастаза в межберцовом синдесмозе и восстановления «вилки» голеностопного сустава (рис. 134). Достигнутое положение фиксируют гипсовой повязкой: вначале накладывают боковые гипсовые лонгеты и закрепляют их циркулярными ходами мягкого бинта, после рентгенологического контроля накладывают циркулярную гипсовую повязку от кончиков пальцев до середины бедра, придавая голени сгибание в коленном суставе на 5-10° и фиксируя стопу под углом 90-95°. Длительность иммобилизации — 8 — 1 0 нед, через 7-10 дней после наложения повязки обязательно назначают контрольную рентгенографию. Если репозиция не удается или наступает вторичное смещение под гипсовой повязкой, то рекомендуется оперативное лечение в возможно ранние сроки.
Наиболее частыми причинами безуспешности закрытой репозиции являются неустранение диастаза в межберцовом синдесмозе, недостаточная репозиция медиальной лодыжки и неустранение смещения заднего или переднего суставных фрагментов болыпеберцовой кости.
Остеосинтез лодыжек осуществляют стержнем, спицами, винтом и другими конструкциями (рис. 1 3 5), конечность фиксируют U-образной гипсовой лонгетой на 10-12 дней. После снятия швов накладывают циркулярную гипсовую повязку до верхней трети голени на срок до 8 нед. Показаниями к наружному остеосинтезу аппаратом Илизарова являются множественные переломы дистальных отделов берцовых костей, сочетание переломов лодыжек с диафизарными переломами большеберцовой кости, переломовывихи (подвывихи) голеностопного сустава, особенно несвежие и застарелые, открытые переломы с дефектами мягких тканей (рис. 136).
Независимо от способов фиксации отломков после снятия гипсовой повязки назначают восстановительное лечение с проведением механотерапии, массажа, суховоздушных ванн, озокеритовых и грязевых аппликаций. Для ходьбы рекомендуют ношение ортопедических стелек-супинаторов в течение года. Сроки нетрудоспособности составляют от 3 до 4 мес, а при несвоевременном и неполном устранении смещения отломков и расширения «вилки» голеностопного сустава они могут значительно увеличиваться, особенно у лиц физического труда.



135. Варианты остеосинтеза при переломах лодыжек .

Источник
АТЛАС
ШАБАН
И.Ю.КАЕМ
переломовВ А С А Р Т А Н
лодыжек
uux лечение

Атлас
переломов
лодыжек uux лечение
А.Н. ШАБАНОВ,
И.Ю. КАЕМ,
В.А. САРТАН
ИЗ Д А Т Е Л Ь С Т В О « М Е Д И Ц И Н А »
МО С К В А — 1972
616.728.48-001.513(084.4)
РЕФЕРАТ | ||||
Атлас переломов | лодыжек | содержит 145 фотографий, | фоторентгенограмм | |
и пояснения к ним. | ||||
Авторы приводят данные анатомического строения нижнего | конца костей голе- | |||
ни и | голеностопного | сустава, | некоторые биомеханические особенности голеностоп- | |
ного | сустава, клиническую и | рентгенологическую диагностику | переломов лодыжек | |
и нижнего конца костей голени. Иллюстрирован механизм возникновения различных типов переломов в области голеностопного сустава и приведены способы лечения их.
Авторы подробно останавливаются на диагностике переломов лодыжек, осложненных смещением стопы, которые нередко представляют трудности с точки зрения распознавания, оценки тяжести повреждения и лечения. Неправильно проведенное лечение таких повреждений нередко приводит к несращению или к неправильному сращению отломков, что обусловливает возникновение деформаций голеностопного сустава, нарушение статики и выраженный болевой синдром, являющиеся нередко причиной инвалидности.
Авторы подробно иллюстрируют этапы репозиции «сложных» переломов лоды-
жек и их оперативное лечение. | |||
В | разделе | «Последующее лечение больных» авторы останавливаются | на мето- |
дике | проведения лечебной физкультуры, массажа, механотерапии и физиотерапии. | ||
В | атласе | представлена сводная таблица ориентировочных сроков иммобилиза- | |
ции при различных видах переломов в области голеностопного сустава | и продол | ||
жительности | нетрудоспособности больных. | ||
5-3-6
2-71
Предисловие
Переломы лодыжек и дистального конца берцовых костей встречаются весьма часто и составляют от 20 до 22% по отношению ко всем повреждениям костей скелета.
Многообразие этих переломов не всегда позволяет правильно диагностировать их, просматриваются, казалось бы, «незначительные» повреждения в этой области и лечение нередко проводится неправильно.
Это приводит к возникновению болевого синдрома вследствие нарушения биомеханики голеностопного сустава и деформации его. Особенно часто приводят к тяжелым последствиям так называемые сложные переломо-вывихи в голеностопном суставе с разрывом межберцового синдесмоза, которым хирурги подчас уделяют незаслуженно мало внимания.
При подобных повреждениях вилка голеностопного сустава не всегда восстанавливается полностью, в результате этого нарушается статика и развивается так называемая травматическая вальгусная стопа. Такие больные страдают от постоянных болей, теряют трудоспособность, что вынуждает их соглашаться на сложные оперативные вмешательства. Между тем своевременное распознавание переломов в области голеностопного сустава, ранняя и полная репозиция, хорошая фиксация и правильно проводимое последующее лечение приводят к хорошим анатомическим и функциональным результатам.
В тех случаях, когда не удается восстановить полную конгруэнтность суставных поверхностей консервативными способами, требуется открытая репозиция с применением различных фиксирующих средств для удержания отломков. В травматологических институтах, клиниках и специализированных травматологических отделениях производят такие оперативные вмешательства, и результаты операции бывают вполне удовлетворительными. Однако оперативный способ лечения переломов лодыжек и нижнего суставного конца большеберцовой кости нашел применение еще не во всех травматологических и хирургических отделениях. Нередко наблюдаются больные молодого и среднего возраста с неправильно сросшимися переломами лодыжек, подвывихами стопы, ложными суставами лодыжек, артрозами и т. д. вследствие того, что они выписаны из лечебных учреждений с неустраненными подвывихами или с недостаточно сопоставленными отломками. Между тем оперативная репозиция при этих переломах технически настолько хорошо разработана, что ее вполне могут выполнить хирурги, имеющие травматологическую подготовку.
В классических руководствах по травматологии разделы о лечении переломов лодыжек и маргинальных переломов большеберцовой ко-
сти представлены довольно подробно. Однако наглядность их с точки зрения диагностики, техники консервативного лечения представлена далеко не достаточно. Хирургу, редко занимающемуся этим вопросом, не всегда бывает легко ориентироваться в характере перелома, в выборе способа репозиции, а в необходимых случаях в способе оператив-
ного вмешательства.
В настоящем атласе мы поставили своей целью наглядно представить анатомо-физиологическую особенность голеностопного сустава, механизм повреждения его, виды переломов, диагностику, клинику, а также консервативное и оперативное лечение «свежих» переломов лодыжек и маргинальных переломов болыпеберцовой кости. Мы также считаем весьма полезным для практических врачей включить в атлас небольшой раздел ориентировочных сроков иммобилизации при различных видах переломов в области голеностопного сустава. вопросы последующего лечения после снятия гипсовой повязки и сроки нетрудоспособности для лиц разных профессий.
Мы придерживаемся общепринятой классификации переломов лодыжек, построенной на принципе механизма травмы. Однако при расположении материала мы сочли целесообразным изложить его в порядке возрастающей сложности повреждений. Такое изложение материала, с нашей точки зрения, отвечает задачам атласа, поскольку оно позволяет практическому врачу быстро ориентироваться в характере перелома, смещении отломков и в соответствии с этим правильно оказать квалифицированную помощь больному, а также проводить
дальнейшее лечение.
Все замечания по настоящему атласу мы примем с благодар-
ностью.
А в т о р ы
Анатомическое строение нижнего отдела костей голени
и голеностопного сустава
Нижний отдел костей голени образован эпиметафизом большеберцовой кости с внутренней лодыжкой и малоберцовой костью, которые образуют «вилку», плотно охватывающую тело таранной кости с боков.
Голеностопный сустав образован суставными поверхностями всех этих трех костей. При движениях суставная поверхность таранной кости, имеющая форму блока, перемещается в вилке голени в переднезаднем направлении. При подошвенном сгибании стопа несколько супинируется, а при тыльном — пронируется. Это отклонение стопы от сагиттальной плоскости при движении в передне-заднем направлении обусловлено особенностью анатомического строения блока таранной кости. Скользящая поверхность блока ее имеет некоторый скос, напоминающий небольшую спираль.
Наружная лодыжка (рис. 1) расположена кзади, а внутренняя— кпереди от фронтальной плоскости, так что межлодыжечная ось составляет с последней угол около 50°.
Капсула голеностопного сустава укреплена рядом связок. Боковые
связки | начинаются от | вершин лодыжек и расходятся веером, впле- |
таясь в | надкостницу | нижележащих костей стопы. Особое значение |
имеют связки, укрепляющие дистальное межберцовое сочленение: передняя и задняя (наиболее прочная) межберцовые связки и межкостная мембрана (рис. 2, 3, 4). Эти связки очень прочные и на разрыв выдерживают нагрузку до 450 кг. Вследствие этого нередко при насилии и большом напряжении связок наблюдается не разрыв их, а отрыв фрагментов от костей, к которым они прикрепляются. При этом возникают так называемые отрывные переломы.
Кровоснабжение голеностопного сустава осуществляется из системы большеберцовой и глубокой малоберцовой артерий.
Иннервация голеностопного сустава происходит за счет большеберцового и глубокого малоберцового нервов (рис. 5, 6).
Объем движений в голеностопном суставе в передне-заднем направлении подвержен некоторым индивидуальным колебаниям и возможен в пределах 60—70° (от 75—80 до 135—140°) (рис. 7).
Дистальный конец костей голени, а также таранная кость состоят из губчатой субстанции, покрытой тонким слоем компактного вещества. Направление хода костных балочек соответствует «линиям нагрузки» («напряжения»), которую испытывает голеностопный сустав при вертикальном положении тела. Эти «линии нагрузки» помогают выдерживать значительные механические усилия (рис. 8).
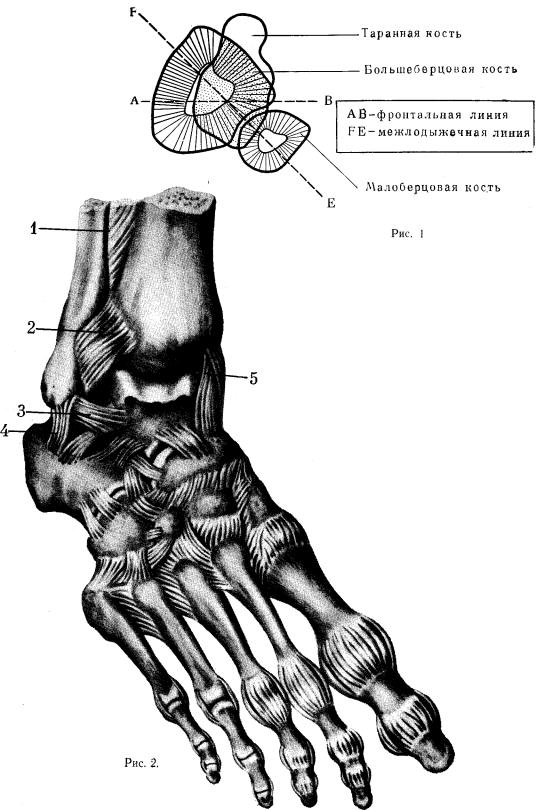
Рис. 1. Соотношение на горизонтальной плоско-
сти фронтальной и межлодыжечной линии голеностопного сустава.
Рис. 2. Связки голеностопного сустава (тыльная поверхность).
1-membrana interossea cruris; 2—lig. malleoli lateralls anterlus; 3—lig. talofibuhre anterius; 4 — lig. calcaneoflbulare; 5 —lig. mediale (pars tibionavicularis).
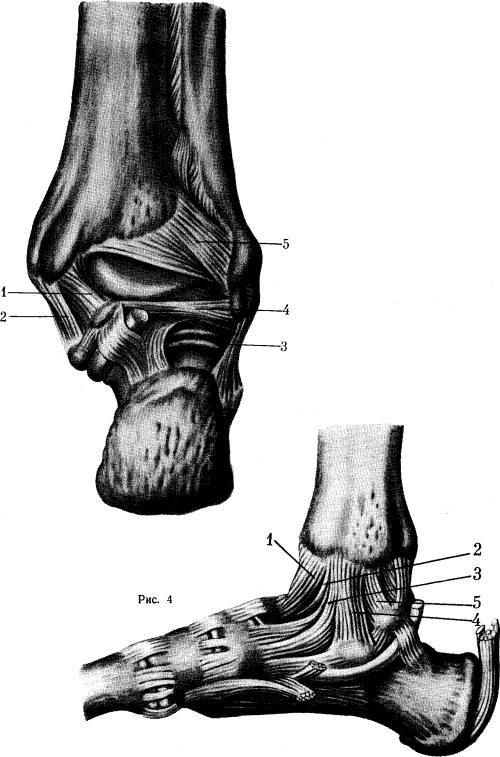
Рис. 3. Связки голеностопного сустава (задняя поверхность).
1—lig. tibiotalaris posterior; 2—lig. mediale (pars tibiocalcanearis); 3—jig. calcaneoflbulare; 4—lig. talofibulare posterlus; 5 —lig. malleoli lateralis rosterius.
Рис. 4. Связки области голеностопного сустава (внутренняя поверхность).
1—capsula articulationis talocruralis; ‘2—lig. talotibiale anterius; 3-lig. tibionaviculare; 4—lig. calcaneotibiale; 5— lig. talotibiale posterius.
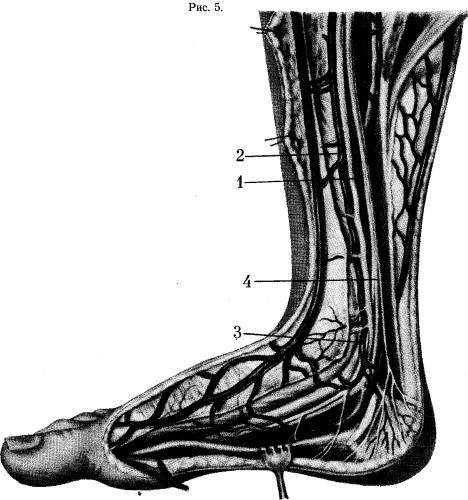
Рис. 5. Сосуды и нервы в области голеностопного сустава (внутренняя поверхность) .
1—a. tibialis posterior; 2—v. tibialis posterior; 3-a. malleolaris posterior medialis; 4-n. tibialis.
Рис. 6. Сосуды и нервы области голеностопного сустава (тыльная поверхность) .
1—a. tibialis anterior; 2—a. malleolaris anterior lateralis; 3 — rete malleolare laterale; 4— n. peronaeus profundus; 5—rete mslleolare mediale.
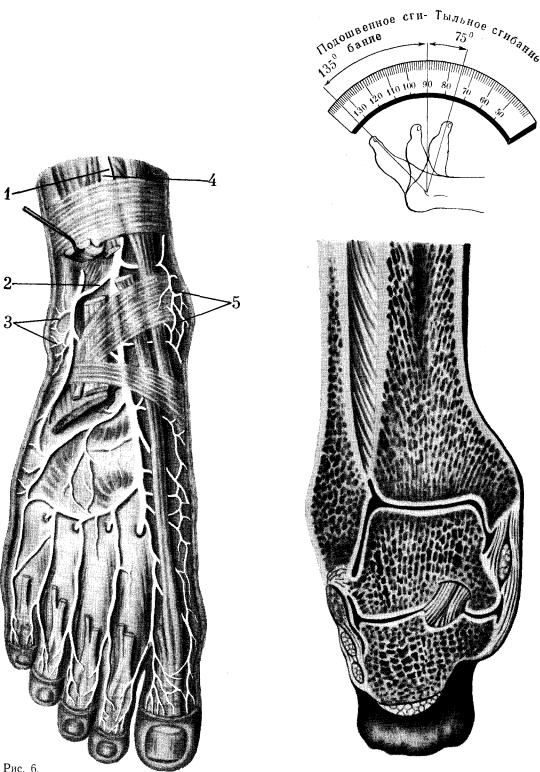
Рис. 7. Объем движений в голеностопном суставе.
Рис. 8. Расположение костных балочек на
фронтальном распиле костей, составляющих голеностопный сустав.
Источник
Министерство здравоохранения РФ
ЗМУ
Реферат по хирургии,
на тему: «Переломы нижних конечностей».
Выполнила студентка
Группы 3 м/с:
Тимергалеева И.
Проверила:
Шарыпова А. Г.
2006 г.
Содержание:
1.
Переломы бедра
· Переломы шейки бедра
· Переломы диафиза бедра
· Переломы дистального отдела бедренной кости
2.
Переломы голени
· Перелом диафиза малоберцовой кости.
· Перелом диафиза большеберцовой кости
· Диафизарный перелом обеих костей голени.
3.
Переломы лодыжек
4.
Перелом костей стопы.
· Перелом таранной кости
· Перелом пяточной кости
· Перелом костей предплюсны.
· Перелом плюсневых костей и фаланг пальцев.
5.
Список литературы.
Переломы бедра.
Переломы бедра составляют 6,4% всех переломов.
Классификация:
1.
Перелом проксимального отдела бедра .
2.
Медиальный (шеечный) перелом бывает вальгусным и варусным .
3.
Капитальный перелом (перелом головки)
4.
Субкапитальный перелом (у основания головки)
5.
Трансцервикальный (чресшеечный) или базальный перелом
6.
Латеральный (вертельный) перелом
7.
Межвертельный перелом
8.
Чрезвертельный перелом
9.
Изолированный перелом малого вертела и изолированный перелом большого вертела
10.
Перелом диафиза бедренной кости (верхней, средней, нижней трети)
11.
Переломы дистального отдела бедренной кости.
Переломы шейки бедра
Частота — 25% от общего числа переломов бедренной кости. Переломы шейки бедра и вертельные переломы отмечают преимущественно у женщин старше 60 лет.
1.
Причины:
непрямая травма — падение на область большого вертела.
2.
Клиническая картина
: Боль в паховой области, усиливающаяся при движениях ногой. Наружная ротация конечности, невозможность внутренней ротации. Укорочение конечности. Болезненность при осевой нагрузке (поколачивание по пятке или в область большого вертела). Симптом прилипшей пятки — больной не может ни поднять, ни удержать поднятую и выпрямленную ногу, но сгибает её в коленном и тазобедренном суставах так, что пятка скользит по опоре.
3.
Диагноз подтверждают:
рентгенологическим исследованием в двух проекциях. Выявляют нарушение целостности кости, а также дополнительные признаки: при варусных переломах большой вертел расположен выше линии Розера-Нелатона, при переломах со смещением линия Шумахера, соединяющая вершину большого вертела с передней верхней остью подвздошной кости, проходит ниже пупка.
4.
Осложнения:
ложный сустав шейки бедра, аваскулярный некроз головки бедра
5.
Лечение:
переломов шейки бедра преимущественно оперативное — остеосинтез металлическим штифтом, пучком спиц. По показаниям производят аллопластику головки бедренной кости. При лечении межвертельных и чрезвертельных переломов применяют скелетное вытяжение, гипсовую повязку и остеосинтез.
Переломы диафиза бедра
1.
Причины:
прямая травма
2.
Патоморфология.
При переломе верхней трети диафиза проксимальный отломок смещается вперёд и кнаружи, дистальный — кнутри и кзади; для перелома в средней трети характерно смещение по длине. Клиническая картина: боль, нарушение функций, укорочение конечности, деформация, ротация стопы кнаружи, патологическая подвижность.
3.
Осложнения:
травматический шок, жировая эмболия, значительная кровопотеря.
4.
Лечение.
Иммобилизацию применяют при родовых травмах у детей; вытяжение по Шеде. Скелетное вытяжение за бугристость большеберцовой кости или мыщелки бедра -основной метод лечения. Чрескостный компрессионно-дистракционный остеосинтез. Оперативное лечение применяют при открытых, осложнённых переломах, при безуспешном консервативном лечении (интерпозиция мягких тканей).
Переломы дистального отдела бедренной кости
1.
Причины:
прямая травма по боковой поверхности коленного сустава, падение на коленный сустав, падение с высоты на выпрямленные ноги.
2.
Патоморфология.
Переломы мыщелков -внутрисуставные повреждения, сопровождающиеся гемартрозом. При надмыщелковых переломах короткий дистальный фрагмент вследствие тяги икроножной мышцы смещается кзади, что создаёт угрозу сдавления или повреждения подколенной артерии.
3.
Клиническая картина:
припухлость, деформация, болезненность, патологическая подвижность отломков. Рентгенография подтверждает диагноз.
4.
Лечение:
При гемартрозе — пункция коленного сустава. Переломы без смещения — гипсовая лангетная повязка. При смещениях отломков — одномоментная репозиция на скелетном вытяжении, по показаниям — чрескостный компрессионно-дистракционный остеосинтез. Оперативное лечение при неэффективности консервативных методов. Раннее назначение физиотерапии (УВЧ, магнитотерапии), ЛФК.
Переломы костей голени.
Перелом диафиза малоберцовой кости.
1.
Причины:
удар по наружной поверхности голени.
2.
Клиническая картина:
боль в месте перелома, усиливающаяся при пальпации. Других характерных симптомов перелома не отмечают из-за анатомических особенностей малоберцовой кости (отсутствие нагрузки, фиксация верхнего и нижнего концов к большеберцовой кости, развитые мышцы). Отличие от ушиба — появление боли в месте травмы при боковом сжатии вдали от него.
3.
Осложнения:
перелом малоберцовой кости в области шейки может сочетаться с повреждением малоберцового нерва или капсулы коленного сустава.
4.
Лечение —
гипсовая лонгета на 3-4 нед.
Перелом диафиза большеберцовой кости
1.
Причины:
прямая или непрямая травма
2.
Патоморфология:
при переломах без повреждения межкостных мембран смещения по длине не бывает, характерны смещения по ширине и угловое смещение.
3.
Клиническая картина:
деформация и искривление оси голени, боль, усиливающаяся при осевой нагрузке, невозможность опоры на ногу.
4.
Диагностика
— рентгенография в двух проекциях.
5.
Лечение:
репозиция, гипсовая повязка на 2 мес, при интерпозиции мягких тканей — остеосинтез.
Диафизарный перелом обеих костей голени
.
1.
Причины:
прямая (например, бамперный перелом} и непрямая (сгибание или скручивание) травма
2.
Патоморфология.
Бамперный перелом — многооскольчатый перелом верхней или средней трети диафизов. При сгибательном действии травмирующей силы — перелом с треугольным осколком на внутренней стороне искривления. При скручивающем действии травмирующей силы возникает винтообразный перелом — переломы костей расположены на противоположных концах (большеберцовая кость ломается в нижней трети, малоберцовая — в верхней). Смещение отломков зависит не от тяги мышц, а от направления и силы травмирующего воздействия.
3.
Клиническая картина:
резкая боль, деформация и изменение кожных покровов, ротация стопы наружу, деформация оси голени, усиление боли при осевой нагрузке.
4.
Дополнительные исследования — рентгенография в двух проекциях.
5.
Лечение:
При переломах без смещения, репонируемых и легко удерживаемых переломах — скелетное вытяжение на 4 нед, затем гипсовая повязка протяжённостью от пальцев стопы до середины бедра (переломы средней или нижней трети) или до ягодичной складки (переломы верхней трети) • При поперечных переломах со смещением — одномоментная репозиция с последующим наложением гипсовой повязки на 3-4 мес. Скелетное вытяжение применяют при неудерживаемых без дополнительной трак-ции переломах (винтообразные, оскольчатые, косые), обширных повреждениях мягких тканей, заболеваниях кожи. Чрескостный компрессионно-дистракционный остеосинтез. Хирургическое лечение показано при открытых переломах, невозможности репозиции.
Переломы лодыжек
Частота — 60% всех переломов голени
1.
Причины:
прямая и непрямая (форсированный поворот, приведение, отведение стопы) травмы.
2.
Классификация:
· Пронационный перелом
· Классический завершённый перелом Дюпюшпрена
· Перелом типа Дюпюитрена (незавершённый пронационный перелом)
· Супинационный перелом(завершённый или незавершённый)
Перелом Потта-Дес-то
— сочетание пронационного или супинационного перелома с переломом заднего или переднего края большеберцовой кости. Возникает при сочетании пронации или супинации с дополнительным сгибанием (тыльным или подошвенным).
Переломовывихи
— сочетание перелома лодыжек с вывихом стопы
3.
Патоморфология.
Завершённый пронационный перелом содержит следующие компоненты (незавершённый перелом содержит не все компоненты завершенного перелома): Перелом внутренней лодыжки или разрыв дельтовидной связкию Перелом наружной лодыжки или малоберцовой кости в нижней трети. Разрыв дистального межберцового синдесмоза. Подвывих или вывих стопы, кнаружи. Завершённый супина-ционный перелом содержит следующие компоненты: Отрывной перелом латеральной лодыжки или разрыв наружных боковых связок голеностопного сустава. Косой перелом внутренней лодыжки или внутреннего края большеберцовой кости
Подвывих или вывих стопы кнутри
1.
Клиническая картина:
боль и отёчность в области голеностопного сустава, нарушение опоры при переломовывихах; при пронационном переломовывихе стопа отклонена кнаружи, над дистальным отделом большеберцовой кости пальпируется отломок кости; при супинационном переломе стопа смещена кнутри; при переломе Потта-Десто стопа находится в положении подошвенного сгибания; для переломов без вывихов характерна болезненность проксимальнее верхушек лодыжек, при разрыве межберцового синдесмоза — спереди над берцовыми костями, болезненность усиливается в большей степени при боковых движениях, чем при осевых.
2.
Дополнительные исследования
— рентгенография в двух проекциях, при разрыве дистального межкостного синдесмоза в дополнительной полукосой проекции.
3.
Лечение.
Одномоментная репозиция с последующим наложением циркулярной гипсовой повязки протяжённостью до коленного сустава. Скелетное вытяжение проводят при невозможности репозиции. Остеосинтез применяют при интерпозиции мягких тканей, повороте вокруг оси сломанной лодыжки.
Перелом костей стопы.
Перелом таранной кости
1.
Причины:
непрямая травма -падение с высоты на ноги, резкое торможение автомобиля при упоре ступнями в его пол — происходит раздавливание таранной кости между большеберцовой и пяточной костями, резкое разгибание стопы.
2.
Клиническая картина:
увеличение голеностопного сустава в объёме, невозможность движений в нём, усиление боли при перкуссии пятки.
3.
Дополнительное исследование
— рентгенография в двух проекциях.
4.
Лечение:
гипсовая повязка от пальцев стопы до коленного сустава.
Перелом пяточной кости
1.
Причина:
падение с высоты на пятки.
2.
Клиническая картина:
боль, невозможность ходьбы, увеличение пятки в объёме, уплощение продольного свода стопы.
3.
Дополнительное исследование
— рентгенография в двух (переднезадней и боковой) проекциях.
4.
Лечение:
репозиция, чрескостный компрессионно-дистракционный остеосинтез, гипсовая повязка на 10 нед, скелетное вытяжение.
Перелом костей предплюсны.
1.
Причина:
прямая травма — падение тяжёлого предмета на тыл стопы.
2.
Клиническая картина:
пациенты ходят, опираясь только на пятку, припухлость на тыле стопы, болезненность ротационных и боковых движений стопы.
3.
Дополнительное исследование
— рентгенография в двух (переднезадней и полукосой) проекциях.
4.
Лечение:
лонгетная гипсовая повязка протяжённостью до коленного сустава.
Перелом плюсневых костей и фаланг пальцев
.
1.
Причина:
прямая травма
2.
Клиническая картина: боль, усиливающаяся при осевой нагрузке, патологическая подвижность, симптом Якобсона — усиление боли при надавливании на головку плюсневой кости
3.
Дополнительное исследование — рентгенография в двух (переднезадней и полукосой) проекциях.
4.
Лечение: гипсовая повязка вплоть до коленного сустава на 4-6 нед, при смещении — ручная репозиция или скелетное вытяжение, оперативное лечение при неэффективности консервативного.
Список литературы:
1.
Клиническая хирургия: Справочное пособие по анестезиологии, хирургии, травматологии-ортопедии, онкологии, нейрохирургии (под ред. Усенко Л.В., Березницкого Я.С.),Усенко Л. В., Березницкий Я. С., Белый И. С.: Изд. «Нева», 2001.-496 стр.
2.
А. Ф. Краснов, В. М. Аршин, В. В. Аршин. Травматология. Справочник. Изд.: Феникс, 1998 г.
3.
Гостищев В.К. Общая хирургия: Учеб- М., ГЭОТАР-МЕД, 2001.- 608 с.
4.
Общая хирургия. Под ред. П. Н. Зубарева, М. И. Лыткина, М. В. Епифанова Учебник для мед. Вузов Изд – во «Спецлит» С-Пб, 2002 480
