Переломы костей по авторам
Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
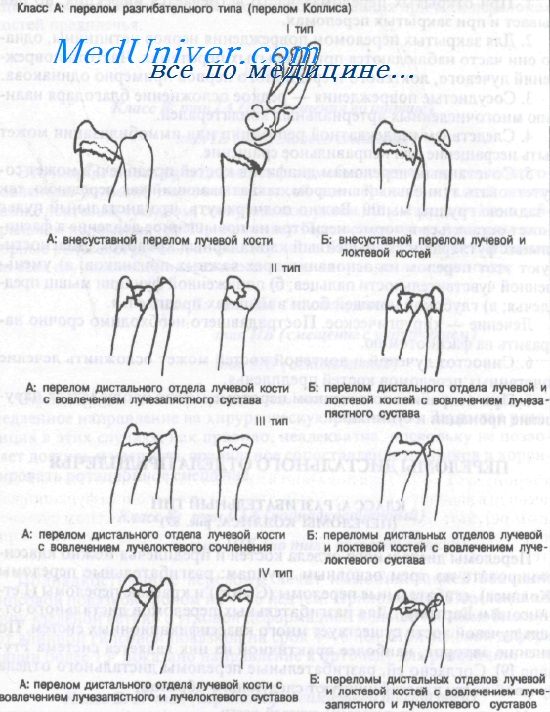
Переломы дистального отдела костей и предплечья можно классифицировать по трем основным группам: разгибательные переломы (Коллиса), сгибательные переломы (Смита) и краевые переломы (Гетчинсона и Бартона). Для разгибательных переломов дистального отдела лучевой кости существует много классификационных систем. По мнению авторов, наиболее практичной из них является система Frynann. Согласно ей, разгибательные переломы дистального отдела лучевой кости классифицируют следующим образом:
тип IA: внесуставные переломы лучевой кости
тип IБ: внесуставные переломы лучевой и локтевой костей
тип IIА: перелом дистального отдела лучевой кости с вовлечением лучезапястно-го сустава
тип IIБ: переломы дистального отдела обеих костей предплечья с вовлечением лучезапястного сустава
тип IIIA: перелом дистального отдела лучевой кости с вовлечением лучелоктево-го сустава
тип IIIБ: переломы дистального отдела обеих костей предплечья с вовлечением лучелоктевого сустава
тип IVA: перелом дистального отдела лучевой кости с вовлечением лучезапястного и лучелоктевого суставов
тип IVB: переломы дистального отдела обеих костей предплечья с вовлечением лучезапястного сустава и лучелоктевого суставов
Приблизительно 60% разгибательных переломов дистального отдела лучевой кости сопутствуют переломы шиловидного отростка локтевой кости (тип Б), и 60% переломов шиловидного отростка локтевой кости связано с переломами шейки локтевой кости.
Лучезапястный сустав в норме имеет угол, открытый в ладонную сторону, от 1 до 23°. Переломы с угловым смещением в ладонную сторону обычно заживают с хорошим функциональным результатом, в то время как перелому в лучезапястном суставе с образованием угла в дорсальную сторону будут иметь неудовлетворительный функциональный результат, если не была выполнена адекватная репозиция. На рис. 89 показан нормальный угол локтевой кости, который составляет в области лучезапястного сустава 15—30°. Оценка этого угла важна при лечении переломов дистального отдела предплечья, поскольку неудачная или неполная репозиция с потерей этого угла приведет к нарушению движений кисти в локтевую сторону.
Обследование обычно выявляет боль, припухлость и болезненность при пальпации в области дистального отдела предплечья. В типичных случаях смещенный под углом перелом напоминает вилку, как показано на рисунке. Следует подчеркнуть важность документирования неврологического состояния с особым акцентом на срединный нерв. Боль в локтевом суставе может указывать на вывих или подвывих проксимального лучелоктевого сочленения.
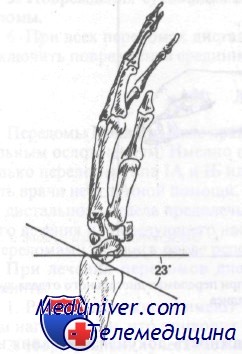
В норме лучезапястный сустав расположен под углом 23 градуса в ладонном направлении, как показано на рисунке (боковая проекция)
Для определения стояния костных фрагментов обычно достаточно прямой и боковой проекций. Оценивая эти переломы, врач должен ответить на следующие вопросы:
1. Имеется ли сопутствующий перелом шиловидного отростка локтевой кости (встречается в 60% случаев) или перелом шейки локтевой кости?
2. Вовлечен ли в перелом лучелоктевой сустав?
3. Вовлечен ли в перелом лучезапястный сустав?
Следует провести оценку боковой рентгенограммы, чтобы исключить подвывих в дистальном лучелоктевом суставе. Кроме того, надлежит оценить лучезапястный и лучелоктевой углы перед репозицией, чтобы убедиться в полном восстановлении функции.

Деформация по типу вилки, описанная при переломах дистального отдела лучевой кости Коллиса
Сопутствующие повреждения разгибательным переломам костей предплечья Коллиса
Разгибательным переломам дистального отдела лучевой кости часто сопутствуют несколько значительных повреждений.
1. Переломами шиловидного отростка локтевой кости сопровождаются 60% разгибательных переломов дистального отдела лучевой кости.
2. Иногда разгибательному перелому лучевой кости сопутствует перелом шейки локтевой кости.
3. Этим переломам часто сопутствуют переломы костей запястья.
4. Разгибательному перелому дистального отдела лучевой кости может сопутствовать подвывих в дистальном лучелоктевом суставе.
5. Повреждения сухожилия сгибателя могут сопровождать эти переломы.
6. При всех переломах дистального отдела предплечья необходимо исключить повреждения срединного или локтевого нерва.
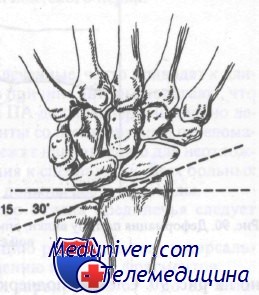
В норме угол, образованный локтевой костью и лучезапястным суставом, равен 15—30 градусам
Лечение разгибательных переломов костей предплечья Коллиса
Переломы Коллиса, даже правильно леченные, часто приводят к длительным осложнениям. Именно по этой причине авторы полагают, что только переломы типа IA и IБ или типа IIА должны первоначально лечить врачи неотложной помощи. Пациенты со всеми другими переломами дистального отдела предплечья подлежат направлению для неотложного лечения и последующего наблюдения к специалисту. Всех больных с переломами Коллиса после репозиции должны вести ортопеды.
При лечении переломов дистального отдела предплечья следует помнить:
1. Разгибатели кисти имеют тенденцию развивать тягу в дорсальном направлении, что приводит к смещению костных фрагментов.
2. Нормальный лучезапястный угол варьируется от 1 до 23° в ладонном направлении. Угол в дорсальную сторону приемлем.
3. Нормальный лучелоктевой угол равен 15—30°. Этот угол легко достичь при репозиции, но нелегко удержать в фазе консолидации, если только он не сопоставлен должным образом.
Если больного невозможно срочно направить к ортопеду, можно выполнить репозицию следующим способом:
1. Оптимальный метод анестезии — регионарная блокада. Менее эффективно, но приемлемо, отсасывание гематомы из области перелома с инъекцией 5—10 мл лидокаина (ксилокаин).
2. Рекомендуемый метод репозиции — тракция с последующей манипуляцией. Пальцы больного должны быть помещены в аппарат для вытяжения, локоть поднят в положении сгибания под углом 90°. Затем к плечу возле локтевого сустава подвешивают груз весом 3,5—4,5 кг на 5—10 мин или до расклинивания фрагментов.
3. После расклинивания и при продолжающейся тракции к дистальному фрагменту врач большими пальцами прилагает давление в ладонном направлении, а к проксимальному сегменту остальными пальцами в тыльном направлении. По достижении правильного положения отломков груз удаляют.
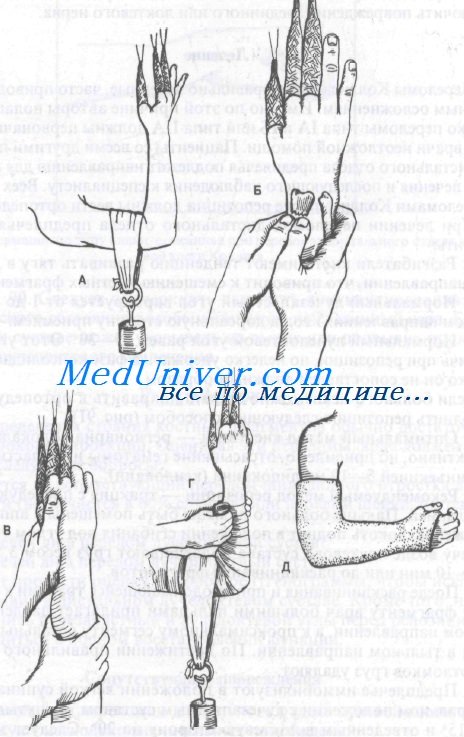
Репозиция перелома Коллиса
4. Предплечье иммобилизуют в положении легкой супинации или нейтральном положении с лучезапястным суставом, согнутым под углом 15° и отведенным в локтевую сторону на 20°. Следует заметить, что многие хирурги-ортопеды предпочитают проводить иммобилизацию в положении пронации. О положении предплечья в гипсовой повязке единого мнения нет; перед лечением рекомендуется консультация ортопеда, который будет вести больного.
5. Предплечье следует обернуть одним слоем мягкой ткани, поверх которой накладывают большие переднюю и заднюю лонгеты. Укороченные лонгеты можно использовать при вколоченных переломах, где репозиции не требуется, или при переломе у пожилого больного, который не будет заниматься физическими упражнениями для конечности.
6. Для контроля правильности положения отломков после репозиции делают снимки и документируют функцию срединного нерва.
7. После репозиции руку следует оставить поднятой на 72 ч, чтобы не допустить развития отека. Немедленно нужно начинать движения пальцами и плечевого сустава. Для документирования правильности стояния отломков на третий день и через 2 нед после травмы необходимо сделать снимки. Переломы без смещения должны быть иммобилизованы в течение 4—6 нед, в то время как переломы со смещением требуют 6—12 нед иммобилизации.
Осложнения разгибательных переломов костей предплечья Коллиса
Ранняя адекватная репозиция перелома является наиболее важной мерой предупреждения осложнений. Помимо этого, следует подчеркнуть важность принципа раннего начала (активных) упражнений для профилактики вторичной скованности суставов. Возможно два вида часто встречающихся осложнений — ранние и поздние.
Ранние осложнения разгибательных переломов костей предплечья Коллиса:
1. Больной со сдавлением срединного нерва обычно жалуется на боль и парестезии по ходу срединного нерва. Если конечность в гипсовой повязке, последнюю нужно рассечь (так же как и мягкую ткань) и руку поднять на 48—72 ч. Если симптомы сохраняются, следует заподозрить туннельный запястный синдром, в этом случае показана фасциотомия. Предостережение: функцию срединного нерва в дистальном отделе предплечья всегда нужно документировать. Постоянные боли должны рассматриваться как вторичные, обусловленные сдавлением срединного нерва, если не доказано обратное.
2. Вторичное повреждение сухожилия может осложнить лечение этих переломов.
3. Ушиб или сдавление локтевого нерва следует диагностировать как можно раньше.
4. После репозиции переломы дистального отдела предплечья могут осложняться отеком с развитием вторичного синдрома сдавления.
5. При последующей рентгенографии может быть выявлено смещение фрагментов кости с нарушением репозиции.
Поздние осложнения разгибательных переломов костей предплечья Коллиса:
1. Переломы дистального отдела предплечья могут привести к тугоподвижности суставов пальцев, плечевого или лучезапястного суставов.
2. Переломы дистального отдела предплечья могут привести к развитию синдрома Зудека.
3. Переломы дистального отдела предплечья со смещением могут оставлять косметические дефекты.
4. После переломов дистального отдела лучевой кости возможен разрыв длинного разгибателя большого пальца.
5. Сращение в порочном положении или несращение обычно является следствием неадекватной иммобилизации или репозиции.
6. Рубцово-спаечный процесс сухожилия сгибателя может сопровождаться нарушением его функции.
7. Последствием этих переломов может быть хроническая боль в лучезапястном суставе при супинации.
— Также рекомендуем «Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Переломы костей предплечья.
Эти переломы являются довольно распространенным повреждением верхней конечности и составляют 20-25% от всех переломов.
Различают следующие виды переломов предплечья:
1. Переломы диафиза костей предплечья со смещением и без смещения отломков, которые в свою очередь подразделяются на:
· Переломы обеих костей в верхней, средней и нижней трети диафиза;
· Изолированные переломы лучевой кости;
· Изолированные переломы локтевой кости;
2. Переломо-вывихи костей предплечья:
· Повреждения Монтеджи (изолированный перелом верхней трети локтевой кости и вывих головки луча):
· Повреждения Галеацци (перелом лучевой кости в нижней трети и вывих головки локтевой кости).
3. Переломы дистальной части лучевой кости:
· Переломы луча в типичном месте типа Колеса;
· Переломы луча в типичном месте типа Смита
Перелом Коллеса (разгибательный). Смещение отломка происходит к тылу и в лучевую сторону. Это наиболее частый вариант.
Перелом Смита (сгибательный). Происходит при согнутой кисти. Отломок смещается в ладонную сторону.
Переломы лучевой кости в типичном месте встречаются значительно чаще, чем все остальные локализации переломов костей предплечья. Зона перелома локализуется в месте перехода нижней трети диафиза луча с более прочным кортикальным слоем в эпиметафиз, в основном состоящий из губчатой кости и тонким кортикальным слоем. Возникают они во всех возрастных группах, но наиболее часто — у женщин пожилого возраста.
В зависимости от механизма травмы и вида смещения отломков различают 2 типа переломов луча в классическом месте :
Тип I (экстензионный, разгибательный, Колеса). Возникает при падении на разогнутую в лучезапястном суставе кисть. При этом дистальный отломок смещается в тыльную сторону. Линия перелома имеет косое направление. Нередко такой перелом сопровождается отрывом шиловидного отростка локтевой кости .
Тип П (флексионный, сгибательный, Смита). Встречается значительно реже, чем переломы I типа. Возникает при падении на согнутую в лучезапястном суставе кисть. Дистальный отломок при этом смещается в ладонную сторону. Направление линии перелома обратное перелому Колеса. Не всегда на рентгенограмме удается выявить направление плоскости излома или выяснить у больного механизм травмы. В этих случаях ведущим при установлении типа перелома луча является направление смещения периферического отломка.
Клиника. Больные жалуются на умеренные боли в месте поврежденья, ограничение двигательной активности кисти и пальцев из-за боли. При осмотре выявляется характерная штыкообраэная или «вилкообразная» деформация с отклонением кисти в лучевую сторону. Деформация выше лучезапястного сустава обусловлена смещением отломков. Пальпация перелома вызывает усиление боли. Крепитация отломков выявляется редко. Ограничение активных движений в лучезапястном суставе выражено из-за наличия болевого синдрома.
У детей в этом месте чаще возникают разгибательные неполные поднадкостничные переломы по типу «зеленой ветки». У подростков и детей старшего возраста — нередки эпифизеолизы дистального эпифиза лучевой кости. Механизм травмы и механогенез смещения отломков таков же, как и при переломах луча I или П типа. Диагноз устанавливается клинически с дополнительным рентгенологическим исследованием.
Вид перелома
Смещение периферического отломкаСмещение под углом, открытымНаправление линии перелома (кисть на негатоскопе обращена кверху)
Колеса
В тыльную сторонуВ тыльную сторонуС ладонной поверхности снизу, в тыльную сторону кверху
Смита
В ладонную сторонуВ ладонную сторонуС тыльной поверхности сверху в ладонную сторону книзу
Источник
Среди повреждений аппарата опоры и движения, переломы костей – одна из самых тяжелых травм, сопровождающихся длительной потерей трудоспособности, и являющаяся причиной высокого процента инвалидности.
Человек всю свою жизнь находится под угрозой возникновения переломов. Что же подразумевает понятие «перелом кости»?
Под переломом понимают полное нарушение целости кости с потерей статической и динамической функций.
Но бывают случаи, когда целостность кости не полностью нарушается и функция частично сохраняется. Такие переломы называют трещинами, надломами.
Переломы, трещины, надломы кости возникают чаще всего вследствие внезапного сильного действия внешних физических факторов. Они могут действовать непосредственно и опосредованно. Если перелом возникает на месте действия физического фактора, то такой механизм перелома называют прямым, если травматичный фактор действует на расстоянии от места перелома или как пара сил, то такой механизм перелома называют косвенным (чрезмерное сгибание, разгибание или действие силы на скручивание кости).
Кроме переломов травматического происхождения нередко возникают переломы вследствие поражения кости различными патологическими процессами: остеомиелитом, доброкачественными, злокачественными опухолями, метастазами, дисплазиями и др.. Патологический процесс постепенно разрушает кость и при малейшем напряжении, движении, даже во сне, возникает перелом. Такие переломы называются патологическими.
Травматические и патологические переломы в большинстве случаев бывают монофокальными, т.е. такими, которые возникают в одном месте. При политравмах, метастазах опухолей переломы возникают в двух местах (бифокальные) или трех и более – полифокальные. Переломы наблюдают в разных местах и на разных уровнях кости.
Учитывая анатомическое строение кости, выделяют переломы:
- диафизарные;
- метафизарные;
- эпифизарные.
Наиболее уязвимой зоной длинной кости является метафиз.
Это обусловлено следующими причинами:
Во-первых, метафиз является переходной зоной между диафизом и эпифизом, костная структура его образована спонгиозной тканью, нет такого крепкого кортикальной слоя, как диафиз.
Во-вторых, хотя эпифизы имеют подобную метафизам костную структуру, но они прочнее вследствие большей массы и большего количества костных трабекул. Кроме того, дополнительным укрепляющим фактором является капсула сустава, связки и сухожилия мышц.
Что касается диафиза, то он кроме естественной своей прочности, наличии кортикального слоя, тоже имеет дополнительный защитный фактор – мышцы. Мышцы смягчают, амортизируют удар, а при сокращении становятся еще и значительной преградой травмирующей силе.
В детском возрасте метафиз – это место ростковой зоны, которая легко разрывается при травмах и возникает частичное или полное смещение эпифиза. Такие травматические повреждения называют эпифизеолизами (полными или частичными). Когда при разрыве зоны роста одновременно отламывается фрагмент кости, такие повреждения называют остеоэпифизеолизами.
Эпифизарные переломы бывают преимущественно внутрисуставными. В детском возрасте костная ткань более эластична, упруга, надкостницы значительно толще, прочнее, поэтому переломы со смещением отломков встречаются реже, а чаще наблюдаются переломы по типу зеленой ветки.
Переломы костей могут быть:
- без смещения;
- с незначительным смещением отломков;
- с полным смещением отломков.
Смещение отломков может быть:
- в одной плоскости – фронтальной, сагиттальной или вертикальной;
- в двух плоскостях – фронтальной и сагиттальной;
- в трех плоскостях – фронтальной, сагиттальной и вертикальной.
В зависимости от характера смещения выделяют смещение отломков по:
- ширине;
- по длине;
- под углом;
- по периферии.
Смещение отломков и направление смещения их в первую очередь зависит от силы и направления действия травмирующего фактора, а также от биомеханики мышц. При прямом механизме перелома, когда травмирующий фактор действует спереди назад, дистальный отломок смещается в сагиттальной плоскости назад, когда сила действует сзади наперед, дистальный отломок смещается вперед.
Если удар приходится под углом извне заранее, то дистальный отломок смещается внутрь и вперед. Если на сегмент конечности действует пара сил с элементом скручивание внутрь (непрямой механизм), то дистальный отломок смещается по длине, ширине и ротируется внутрь. Такие смещения отломков считают первичными. После прекращения действия травмирующего фактора на смещение отломков действуют мышцы, прикрепляющиеся к отломкам.
Вследствие первичного смещения отломков теряется физиологическое равновесие мышц и происходит их сокращение, эластичная ретракция и эволюционно сильнейшая группа мышц приводит к вторичному смещению отломков.
Таким образом, смещение отломков зависит от направления действия травмирующей силы и сокращения мышц. Эластичная ретракция и рефлекторный травматический гипертонус мышц становится устойчивым и возникает, так сказать, мышечная контрактура отломков.
Учитывая, что смещение отломков чаще всего бывает многоплоскостным, рентгеновское исследование необходимо всегда проводить в двух проекциях, что позволяет объективно изучить соотношение отломков. В зависимости от места перелома и прикрепления к отломкам мышц возникают типичные смещения.
Так, при переломах локтевого отростка сокращения трехглавой мышцы плеча ведет к смещению проксимального отломка кверху; проксимальный отломок надколенника при переломе смещается под действием четырехглавой мышцы проксимально.
При переломах бедра в верхней трети возникает смещение проксимального отломка наружу (ретракция ягодичных мышц) и заранее (ретракция подвздошно-поясничной мышцы), а дистального – внутрь и вверх (ретракция приводящих мышц). В таких случаях типична деформация «галифе».
Для перелома бедренной кости в нижней трети характерно смещение дистального отломка назад вследствие ретракции икроножной мышцы, берет начало с задней поверхности мыщелков бедренной кости, а проксимальный отломок смещается вперед, образуя деформацию с углом, открытым вперед.
При таких переломах часто повреждается подколенная артерия. Для выбора правильной тактики и метода лечения необходимо знать не только механизм перелома, вид смещения отломков, но и характер перелома, то есть особенности направления и поверхности плоскости перелома.
В соответствии с характером плоскостей перелома, диафизарные, метафизарные и эпифизарные переломы разделяют на:
- поперечные;
- поперечно-косые;
- косые;
- винтообразные;
- многооскольчатые;
- разбитые;
- двойные.
Поперечные переломы возникают при прямом внезапном действии (толчок, удар) механического фактора перпендикулярно продольной оси кости. Если травмирующая сила действует под небольшим углом, возникают поперечно-косые переломы. Когда же значительная прямая травмирующая сила действует более продолжительно, то возникают многооскольчатые или осколочные переломы.
В случаях, когда травмирующая сила действует наружу (чрезмерное сгибание, разгибание) при фиксированном одном из концов сегмента конечности или в случае действия пары сил возникают косые переломы. Если же к этому присоединяется еще элемент скручивание сегмента, то возникает винтообразный перелом.
Если травмирующая сила действует по оси сегмента конечности или позвоночника, возникают компрессионные, осколочные переломы.
Таким образом, характер перелома при прямом или косвенном механизме действия травмирующей силы может быть самым разнообразным и зависит он от силы, формы, времени действия травмирующего фактора, анатомических особенностей места перелома, биомеханики мышц и суставов травмированной конечности.
Источник
