Переломы костей лучевая диагностика
Методы исследования – рентгенография костей и суставов, КТ, МРТ, остеосцинтиграфия, сонография (подозрение на повреждение мягких тканей), радионуклидные методы (для определения плотности кости и наличия метастазов).
Рентгенография костей и суставов. Используются стандартные проекции (две взаимно перпендикулярные проекции), прицельные и тангенциальные (интересующий участок выводится в краеобразующий отдел) снимки.
Искусственное контрастирование – пневмоартрография, лимфография, ангиография.
Анализ рентгенограмм – общая оценка рентгенограммы, правильность соотношения костей в суставе, оценка формы, размеров и контуров костей, анализ структуры костей, оценка состояния окружающих мягких тканей.
Схема изучения рентгенограмм костей и суставов конечностей:
1. Общий осмотр рентгенограммы – определение методики исследования, определение проекции и вида съемки, оценка качества снимка, общая рентгенанатомическая ориентировка.
2. Детальное исследование изучаемой кости – положение кости среди соседних тканей и её соотношение с другими костями, величина, форма, контуры, структура.
3. Изучение сустава и суставных поверхностей костей – величина и форма суставных концов, их соотношение; величина и форма рентгеновской суставной щели, контуры и толщина замыкательных пластинок, состояние подхрящевого слоя костной ткани, костная структура эпифизов, ростковые зоны и ядра окостенения.
4. Изучение мягких тканей, окружающих кость – положение, объём, конфигурация, структура, состояние пери- и параартикулярных тканей.
Изменение формы костей по длине:
1. Удлинение – перелом с расхождение отломков по длине, усиление роста кости в длину.
2. Укорочение – перелом с захождением отломков по длине, оперативное вмешательство.
3. Деформация – угловая (перелом со смещением отломков под углом) и дугообразная (утрата механической прочности).
Изменение объёма кости:
1. Утолщение – раздражение надкостницы → периостальная реакция → образование нового костного вещества (рабочая гипертрофия, воспалительные процессы).
2. Вздутие – замещение костной ткани патологическим субстратом (увеличение объёма кости, уменьшение количества костного вещества). Бывает при гигантоклеточной опухоли, костных кистах и хондромах.
Изменения контуров кости. В норме контуры кости гладкие, чёткие, в местах прикрепления мышц связок и сухожилий шероховатые. Изменения контуров кости связаны с развитием периостозов. Периостозы (периостальные наслоения) – ответная реакция надкостницы на раздражение, по распространённости бывают местные, генерализованные и множественные. Периост, как и эндост, на рентгенограммах не выявляются. Мы видим его реакцию в достаточно поздней стадии, когда наступает оссификация периостальных наслоений. Характер периостита (воспалительные изменения) или периостоза (не воспалительные изменения) зависит от характера основного процесса, его клинического течения и длительности заболевания.
По форме различают:
1. Линейный (однослойный) периостит – представляет тонкую полоску костной ткани, располагающуюся под отделённой надкостницей на незначительном расстоянии от поверхности кости. Постепенно она утолщается до полного слияния с поверхностью кости и наступает деформация кости за счёт утолщения. Данный вид наслоений встречается при остром остеомиелите.
2. Многослойный (луковичный) периостит – возникает при периодически обостряющихся процессах (хронический остеомиелит, опухоль Юинга).
3. Бахромчатый периостит – при постоянно протекающем патологическом процессе. В местах разрывов надкостницы выявляются участки окостенения, контур нечёткий, смазанный, что создаёт картину бахромы.
4. Кружевной периостит – его рисунок обусловлен наличием множества периостальных и субпериостальных гумм, которые дают участки просветления на фоне плотных периостальных наслоений. Данный вид наслоений встречается при сифилитическом поражении костей.
5. Игольчатый периостит – периостальная реакция в виде игл (спикул) возникает по ходу регенерирующих сосудов от периоста к поверхности кости, когда появляются тонкие костные балки, воспринимаемые как иглы. Данный вид наслоений встречается при остеогенной саркоме.
6. По типу козырька – возникает при прорыве опухоли кости в мягкие ткани. Данный вид периостальной реакции встречается при остеогенной саркоме.
Периостальные реакции – гладкий и чёткий контур характерен для спокойного течения и стихания патологического процесса. Неровные, волнистые, бугристые контуры свидетельствуют о неравномерном, неодновременном развитии заболевания. Нечёткость, смазанность и перерыв контуров свидетельствуют о прогрессирующем течении патологического процесса.
Изменения структуры кости. Перестройка костной ткани бывает физиологической (функциональная, профессиональная и инволютивная) и патологической (разрушение – остеопороз, деструкция, атрофия; созидание – остеосклероз, периостоз).
Остеопороз – уменьшение количества костных структур в единице объёма, что рентгенологически проявляется в уменьшении плотности костной ткани. По характеру рисунка различают диффузный и пятнистый остеопороз. Диффузный остеопороз – дает равномерное снижение плотности костной ткани на значительном протяжении. Длительно существующий процесс сопровождается атрофией кости, что выражается в истончении кортикальных слоёв и расширении костномозгового канала. Подразделяют на системный и регионарный. Пятнистый остеопороз – проявляется в виде локальных (0.5-1 см) участков просветления костной ткани с нечёткими контурами. Возникает при остро протекающих процессах (при воспалении) или после травмы и последующей гипсовой иммобилизации конечности. Существует непродолжительное время. Если повреждающий фактор продолжает действовать, то он превращается в диффузный остеопороз. При восстановлении полноценной функции пятнистый остеопороз исчезает и структура костной ткани постепенно нормализуется.
Остеосклероз – процесс обратный остеопорозу; вид костной перестройки, при которой увеличивается количество костных структур в единице объёма. Соответственно увеличивается количество извести, сужаются сосуды. Корковый слой утолщается, костномозговой канал суживается вплоть до полного закрытия. Губчатая кость превращается в однородную костную массу.
Виды остеосклероза:
1. Физиологический остеосклероз – это уплотнение костной ткани в зоне роста кости, в суставных впадинах, в местах концентрации основных силовых линий.
2. Остеосклероз при аномалиях скелета.
3. Патологический остеосклероз – защитная реакция костной ткани на патологические процессы воспалительного характера, травмы и др.
Рентгенологически остеосклероз проявляет себя утолщением коркового слоя изнутри, контур становится неровным и волнистым, костномозговой канал суживается (иногда закрывается полностью), появляется мелкопетлистая или грубо-трабекулярная структура губчатого костного вещества, вплоть до полного исчезновения нормального костного рисунка.
Остеонекроз – омертвение участка кости вследствие нарушения питания. Минеральный состав кости не изменяется, а уменьшается количество жидких элементов.
Остеонекроз подразделяют на:
1. Септический – встречается при воспалительных процессах в виде разнообразных секвестров.
2. Асептический – при травмах, дегенеративно-дистрофических процессах, тромбозах и эмболиях.
Рентгенологические признаки – повышенная интенсивность тени поражённого участка, на границе этого участка с нормальной костной тканью имеется перерыв костных балок с наличием зоны остеолиза в виде просветления. Затем происходит восстановление нормальной костной структуры, однако во многих случаях наступает деформация поражённого участка кости.
Остеолиз – полное рассасывание кости без её замещения с образованием на месте исчезнувшей кости фиброзной ткани. Процесс встречается при нейротрофических заболеваниях, болезни Рейно, в редких случаях при травмах.
Типы локальных структурных изменений костной ткани:
1. Литический тип – очаг патологических изменений костной ткани без какой-либо костной структуры – участок просветления. Литический тип характерен для очагов деструкции при гематогенном остеомиелите, гигантоклеточной опухоли, остеогенной саркоме, метастазах и др.
2. Бластический тип – это участок уплощённой костной структуры, однородно или не однородно плотный. Характерно для остеогенной саркомы, хронического остеомиелита.
3. Смешанный тип – комбинируются участки литического (очаги просветления) и участки бластического типов. Характерно для остеогенной саркомы, хронического остеомиелита.
4. Ячеисто-трабекулярный тип – не полностью разрушается костная структура, остаются отдельные костные балки. Последние воспринимаются как трабекулы, а участки просветления между ними – как ячейки. Характерно для гигантоклеточной опухоли, определённых вариантов хондром, едином очаге миеломной болезни, некоторых метастазов.
Изменения в суставе в рентгеновском изображении:
1. Состояние суставной щели. Суставная щель на снимке – это расстояние между костными суставными поверхностями (субхондральными пластинками). В норме суставная щель – параллельная полоса просветления разной величины в зависимости от того, какой сустав снят; чаще всего она составляет 1-5 мм. При патологических процессах происходит разрушение суставного хряща, суставная щель сужается (артриты и артрозы). Расширение суставной щели наблюдается при дефектах суставных концов (травма или воспаление), их деформациях (асептический некроз). Суставная щель может исчезнуть и наступит костный анкилоз, который определяется по переходу костных балок с одной суставной поверхности на другую.
2. Состояние субхондральных пластинок. В норме субхондральные пластинки чёткие и ровные, поверхности их конгруэнтны. Субхондральные пластинки могут быть неровными (деформирующий артроз, артрит) и нечёткими (воспалительные процессы). Также может быть наличие или отсутствие краевых костных разрастаний (артрозы).
3. Деформация и структура суставных поверхностей. Структура костной ткани суставных поверхностей может иметь литические или бластические очаги деструкции, склероз, пороз костной ткани. Далеко зашедшие патологические процессы приводят к деформациям суставных концов в целом (варусной и вальгусной, грибовидной и др.).
4. Нарушение нормальных соотношений в суставе. Нормальные соотношения в суставе характеризуются термином конгруэнтности. Вывих – полное смещение суставных концов. Подвывих – неполное смещение суставных концов, суставная щель имеет вид клина.
5. Состояние окружающих мягких тканей. При воспалительных процессах изменения в мягких тканях можно выявить на рентгенограммах в течение первой недели. Это может выражаться в увеличении их объёма и изменении структуры (стёртости контуров мышц, сухожилий и других образований). После тяжёлых травм в мягких тканях возможно образование оссификатов, имеющих структуру губчатой костной ткани и чёткий контур.
6. Дополнительные тени в проекции сустава. В проекции сустава возможно выявление дополнительных теней, как биологического (кость, хрящ) происхождения, так и инородных тел (дробь, стекло и др.). При динамическом наблюдении они могут менять своё положение.
Источник
Переломы костей предплечья.
Эти переломы являются довольно распространенным повреждением верхней конечности и составляют 20-25% от всех переломов.
Различают следующие виды переломов предплечья:
1. Переломы диафиза костей предплечья со смещением и без смещения отломков, которые в свою очередь подразделяются на:
· Переломы обеих костей в верхней, средней и нижней трети диафиза;
· Изолированные переломы лучевой кости;
· Изолированные переломы локтевой кости;
2. Переломо-вывихи костей предплечья:
· Повреждения Монтеджи (изолированный перелом верхней трети локтевой кости и вывих головки луча):
· Повреждения Галеацци (перелом лучевой кости в нижней трети и вывих головки локтевой кости).
3. Переломы дистальной части лучевой кости:
· Переломы луча в типичном месте типа Колеса;
· Переломы луча в типичном месте типа Смита
Перелом Коллеса (разгибательный). Смещение отломка происходит к тылу и в лучевую сторону. Это наиболее частый вариант.
Перелом Смита (сгибательный). Происходит при согнутой кисти. Отломок смещается в ладонную сторону.
Переломы лучевой кости в типичном месте встречаются значительно чаще, чем все остальные локализации переломов костей предплечья. Зона перелома локализуется в месте перехода нижней трети диафиза луча с более прочным кортикальным слоем в эпиметафиз, в основном состоящий из губчатой кости и тонким кортикальным слоем. Возникают они во всех возрастных группах, но наиболее часто — у женщин пожилого возраста.
В зависимости от механизма травмы и вида смещения отломков различают 2 типа переломов луча в классическом месте :
Тип I (экстензионный, разгибательный, Колеса). Возникает при падении на разогнутую в лучезапястном суставе кисть. При этом дистальный отломок смещается в тыльную сторону. Линия перелома имеет косое направление. Нередко такой перелом сопровождается отрывом шиловидного отростка локтевой кости .
Тип П (флексионный, сгибательный, Смита). Встречается значительно реже, чем переломы I типа. Возникает при падении на согнутую в лучезапястном суставе кисть. Дистальный отломок при этом смещается в ладонную сторону. Направление линии перелома обратное перелому Колеса. Не всегда на рентгенограмме удается выявить направление плоскости излома или выяснить у больного механизм травмы. В этих случаях ведущим при установлении типа перелома луча является направление смещения периферического отломка.
Клиника. Больные жалуются на умеренные боли в месте поврежденья, ограничение двигательной активности кисти и пальцев из-за боли. При осмотре выявляется характерная штыкообраэная или «вилкообразная» деформация с отклонением кисти в лучевую сторону. Деформация выше лучезапястного сустава обусловлена смещением отломков. Пальпация перелома вызывает усиление боли. Крепитация отломков выявляется редко. Ограничение активных движений в лучезапястном суставе выражено из-за наличия болевого синдрома.
У детей в этом месте чаще возникают разгибательные неполные поднадкостничные переломы по типу «зеленой ветки». У подростков и детей старшего возраста — нередки эпифизеолизы дистального эпифиза лучевой кости. Механизм травмы и механогенез смещения отломков таков же, как и при переломах луча I или П типа. Диагноз устанавливается клинически с дополнительным рентгенологическим исследованием.
Вид перелома
Смещение периферического отломкаСмещение под углом, открытымНаправление линии перелома (кисть на негатоскопе обращена кверху)
Колеса
В тыльную сторонуВ тыльную сторонуС ладонной поверхности снизу, в тыльную сторону кверху
Смита
В ладонную сторонуВ ладонную сторонуС тыльной поверхности сверху в ладонную сторону книзу
Источник
ЛУЧЕВАЯ ДИАГНОСТИКА
НЕОТЛОЖНЫХ СОСТОЯНИЙ
Лекция основана
по материалам:
1. Радиология. Т.1.
Лучевая диагностика /М.С.Каменецкий,
М.Б.Первак, Л.И.Косарева, А.А.Удод,
О.В.Губенко, Е.В.Котлубей, А.Л.Оборнев
2.
Маринчек Б., Донделинджер Р.Ф. Неотложная
радиология. В 2 частях.- М., 2008.
Лучевая диагностика
и, лежащая в ее основе, тактика ведения
пациентов в настоящее время играют
ключевую роль в обеспечении высочайших
стандартов оказания медицинской помощи
больным с остро возникшими тяжелыми
заболеваниями или множественной травмой,
поступающим в отделения неотложной
медицинской помощи. Необходимо, чтобы
врачи лучевой диагностики и врачи всех
других специальностей обладали
достаточным багажом знаний и были
знакомы с новейшими тенденциями и
достижениями в такой быстрорастущей
области, как неотложная радиология.
Цель
(общая): уметь
диагностировать неотложные состояния
по данным лучевого обследования
пациентов.
Конкретные
цели
Выбрать
метод лучевого обследования для
выявления лучевых признаков неотложных
состояний.Выявить
лучевые признаки неотложных состояний.Диагностировать
неотложные состояния.
Необходимо отметить,
что семиотика всех нижеперечисленных
неотложных состояний уже упоминалась
в предыдущих лекциях. Представленный
ниже текст – напоминание уже выученного.
была
подробно описана в предыдущей лекции
(№6).
Первым (и основным)
методом диагностики при этих состояниях
является рентгенография в двух взаимно
перпендикулярных проекциях.
Напомним,
что основными рентгеновскими признаками
нарушения целостности кости являются
смещение
отломков
и линия
перелома.
Особенно большое диагностическое
значение имеет первый признак. Если на
рентгенограммах определяется смещение
отломков, то наличие перелома следует
считать окончательно установленным.
Переломы без
существенного смещения отломков могут
быть порой настолько слабо выражены,
что видеть их на рентгенограммах удается
только с помощью лупы (или при увеличении
при цифровой рентгенографии).
Различают следующие
разновидности смещения: угловое, боковое
(по ширине), продольное (по длине) и
смещение с поворотом по окружности.
ВАЖНО!
При некоторых смещениях на снимках в
определенных проекциях происходит
наложение рентгеновского изображения
концов отломков друг на друга – так
называемая суперпозиция теней. В этих
случаях точное определение смещения
отломков возможно только при помощи
снимка во второй проекции. Суперпозиция
тени отломков является иногда единственно
достоверным признаком нарушения целости,
как, например, при переломах лопатки,
таза и других костей, которые по
техническим причинам не всегда удается
исследовать во второй проекции.
При
наличии более двух отломков говорят об
оскольчатом
переломе. Если линия перелома не достигает
противоположного края кости, то такой
перелом называют неполным.
Линия перелома может достигать суставного
конца кости. В таком случае имеет место
внутрисуставной
перелом, который всегда сопровождается
кровоизлиянием в полость сустава.
Особый
вид перелома у детей, у которых зона
роста представлена хрящевой тканью –
эпифизеолиз. Признак – смещение эпифиза
по отношению к диафизу. Происходит
отделение эпифиза от метафиза. В
действительности же линия перелома
проходит не через ростковый хрящ, а на
границе зоны предварительного
обызвествления хряща и примыкающей к
ней костной ткани метафиза.
Рентгеновским
признаком вывиха является полное
несоответствие суставных поверхностей,
частичное несоответствие — признак
подвывиха.
Обязательным
является проведение повторного
исследования после сопоставления
отломков.
Остальные
методы исследования (КТ, МРТ, сонография)
являются дополнительными и их назначает
врач-травматолог. КТ назначается для
исключения суммации теней при сложных
и многооскольчатых переломах. Сонография
– для определения состояния мышц и
сухожилий, если они расположены
поверхностно. МРТ позволяет визуализировать
все мягкотканные образования.
Сама линия перелома
выглядит на КТ как гиподенсивная полоса.
При МРТ она может быть как гипо, так и
гиперинтенсивной.
Кроме того,
сонография и МРТ позволяет визуализировать
жидкость в полости сустава.

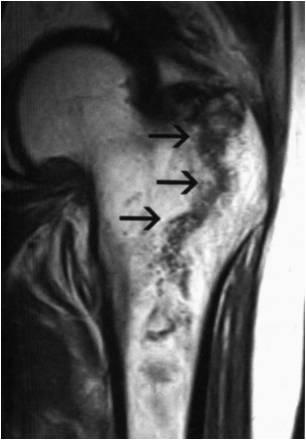
Рис.
1. МРТ верхней трети бедренной кости.
Фронтальный срез. В области большого
вертела определяется гипоинтенсивная
зигзагообразная линия – перелом
бедренной кости.
Решите
тестовые задания
Тест
1
Пациент К., 32 лет,
травмировал левый коленный сустав.
Проведенная рентгенография нарушения
целостности костной ткани не выявила.
Врач-травматолог заподозрил скопление
жидкости в суставной сумке.
Какой
метод лучевого исследования позволит
это подтвердить?
А. Рентгенография
со сгибанием и разгибанием.
В. Рентгентомография.
С. Сцинтиграфия.
D. Ультразвуковое
сканирование.
Е. Ангиография.
Тест
2
Спортсмен Р., 25
лет, неудачно приземлившись, почувствовал
резкую болезненность в области левого
тазобедренного сустава. При осмотре
определяются ссадины, припухлость.
Рентгенография нарушения целостности
костной ткани не выявила. Заподозрено
повреждение мягкотканных структур
сустава.
Какой
метод лучевого исследования позволит
это подтвердить?
А. Рентгентомография.
В. Ангиография.
С. МРТ.
D. Рентгенография
со сгибанием и разгибанием.
Е. Сцинтиграфия.
Е. Ангиография.
Тест
3
У
пациента с травмой области правого
коленного сустава на рентгенограмме
определяется внутрисуставной перелом
большеберцовой кости. Суставная щель
равномерно расширена. Каков морфологический
субстрат описанной картины?
А. Остеопороз
эпифизов костей, образующих сустав.
В. Накопление
жидкости в полости сустава.
С. Остеодеструкция
эпифизов костей, образующих сустав.
D. Разрушение
внутрисуставного хряща.
Тест
4
Больная М., 43 лет,
поскользнувшись, упала на спину. Жалуется
на резкую болезненность в области 11-12
грудных позвонков. При осмотре отмечаются
ссадины, припухлость. При рентгенографии
получены сомнительные данные о переломах
поперечных отростков и дужек вышеуказанных
позвонков.
Какой
метод лучевого исследования позволит
это подтвердить?
А. КТ.
В. Рентгенография
со сгибанием и разгибанием.
С. Ангиография.
D. Сонография.
Е. Сцинтиграфия.
Соседние файлы в папке луч
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
