Переломы костей атлас
Переломы костей кисти.
При переломе Бенетта наблюдается внутрисуставной переломо-вывих основания пясти, при котором треугольный фрагмент с локтевой стороны остается в суставе, в то время как лучевой базисный фрагмент диафиза под действием тяги m.abductor policis longus смешается к тылу, в лучевую сторону и проксимально.
E. Aldlyami , N. Taha , R. Jose



Перелом Беннета и Роландо
Беннета перелом (f. Bennett)
Переломовывих основания I пястной кости, боксерский перелом. Впервые описан английским хирургом Bennett E. в 1882г. Механизм повреждения — чаще всего сильный удар по оси I пястной кости при положении большого пальца в приведении, сгибании и противопоставлении, реже непрямая травма. В результате травмы происходит отлом треугольной формы фрагмента локтевого края основания I пястной кости. Удерживаемый прочными связками отломок остается на месте, а I пястная кость соскальзывает с суставной поверхности трапециевидной кости и вывихивается в тыльно-лучевом направлении. Для переломовывиха основания I пястной кости характерна припухлость, деформация области I запястно-пястного сустава. При ощупывании этой области и давлении по оси I пястной кости выявляется резкая боль, иногда крепитация отломков. I палец приведен, активное отведение невозможно. Вид повреждения уточняется с помощью рентгенографии, произведенной в двух проекциях.
Роланда перелом
Под этим термином подразумевается оскольчатый перелом основания I пястной кости. Механизм повреждения — сильный удар по оси I пястной кости, фиксированной в положении приведения и сгибания. В результате травмы возникает многооскольчатый перелом основания I пястной кости, линия перелома принимает форму перевернутой буквы У. Характеризуется припухлостью, деформацией, резкой болью в области I запястно-пястного сустава, ограничением отведения I пальца.
Повреждения запястья, кисти, пальцев
І. Перелом ладьевидной кости
Классификация переломов ладьевидной и других костей запястья:
А — отрывной перелом;
В — косой, поперечный перелом (по отношению к оси предплечья);
С — оскольчатый перелом.
Обычно производят остеосинтез винтом.
ІІ. Вывих запястья
Виды вывихов кисти (вывихнутая кость обозначена темным цветом):
а) вывих полулунной кости;
б)перилунарный вывих;
в)чрезладьевидно-перилунарный вывих (де Кервена);
г)чрезтрехгранно-перилунарный вывих;
д)чрезладьевидно-чрезтрехгранный перилунарный вывих;
е)полный (истинный) вывих.
Все вывихи, а также переломо-вывихи запястья требуют неотложного лечения. Закрытая репозиция проводится под общим наркозом. Если закрытая репозиция безуспешна, показана открытая репозиция. При несвежих и застарелых вывихах — открытая репозиция.
ІІІ. Перелом пястных костей, фаланг пальцев
В соответствии с классификацией АО различают следующие виды переломов трубчатых костей кисти:
А — диафизарный перелом:
А1 — простой;
А2 — с промежуточным фрагментом;
А3 — оскольчатый.
В — метафизарный перелом:
В1 — простой;
В2 — с промежуточным фрагментом;
В3 — оскольчатый.
С — внутрисуставной перелом:
С1 — неполный внутрисуставной;
С2 — полный внутрисуставной простой;
С3 — полный внутрисуставной оскольчатый с вдавлением.
Основным принципом лечение является по возможности максимально точное восстановление анатомических пропорций пястных костей, что достигается, как правило, только оперативным путем (применяются микропластины). Альтернативным методом является закрытая репозиция и фиксация отломков спицами Киршнера (ситуационный остеосинтез) с последующей иммобилизацией.
Рентгеновская анатомия костей запястья.



Рис.1. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Многоугольная кость. 6. Первая пястная кость. 7. Трапециевидная кость. 8. Головчатая кость. 9. Крючковидная кость. 10. Трёхгранная кость. 11. Гороховидная кость.
Рис. 2. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Кость-трапеция. 6. Трапециевидная кость. 7. Головчатая кость. 8. 5 пястная кость. 9. Крючковидная кость.
Рис. 3. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. ладьевидная кость. 5. Кость-трапеция. 6. Головчатая кость.. 7. 5 пястная кость. 8. Гороховидная кость. 9. Трёхгранная кость.
Рентгеновская анатомия костей кисти.

1, фаланга дистальная. 2, межфаланговый сустав дистальный. 3, фаланга средняя. 4, межфаланговый сустав проксимальный. 5, фаланга проксимальная. 6, пястно-фаланговый сустав. 7, шейки пястной кости. 8, сесамовидная кость.
К анатомии костей запястья.
Normal anatomy of the carpal bones. Diagram of the wrist (frontal view) shows the eight carpal bones and the three carpal arcs (Gilula arcs), which are shown as pink (arc I), blue (arc II), and red (arc III) lines. C = capitate, H = hamate, L = lunate, P = pisiform, S = scaphoid, Tm = trapezium, Td = trapezoid, Tr = triquetrum.









Источник
Нижний отдел костей голени образован эпиметафизом большеберцовой кости с внутренней лодыжкой и малоберцовой костью, которые образуют «вилку», плотно охватывающую тело таранной кости с боков.
Голеностопный сустав образован суставными поверхностями всех этих трех костей. При движениях суставная поверхность таранной кости, имеющая форму блока, перемещается в вилке голени в передне-заднем направлении. При подошвенном сгибании стопа несколько супинируется, а при тыльном — пронируется. Это отклонение стопы от сагиттальной плоскости при движении в передне-заднем направлении обусловлено особенностью анатомического строения блока таранной кости. Скользящая поверхность блока ее имеет некоторый скос, напоминающий небольшую спираль.
Наружная лодыжка (рис. 1) расположена кзади, а внутренняя — кпереди от фронтальной плоскости, так что межлодыжечная ось составляет с последней угол около 50°.
Капсула голеностопного сустава укреплена рядом связок. Боковые связки начинаются от вершин лодыжек и расходятся веером, вплетаясь в надкостницу нижележащих костей стопы. Особое значение имеют связки, укрепляющие дистальное межберцовое сочленение: передняя и задняя (наиболее прочная) межберцовые связки и межкостная мембрана (рис. 2, 3, 4). Эти связки очень прочные и на разрыв выдерживают нагрузку до 450 кг. Вследствие этого нередко при насилии и большом напряжении связок наблюдается не разрыв их, а отрыв фрагментов от костей, к которым они прикрепляются. При этом возникают так называемые отрывные переломы.
Кровоснабжение голеностопного сустава осуществляется из системы большеберцовой и глубокой малоберцовой артерий.
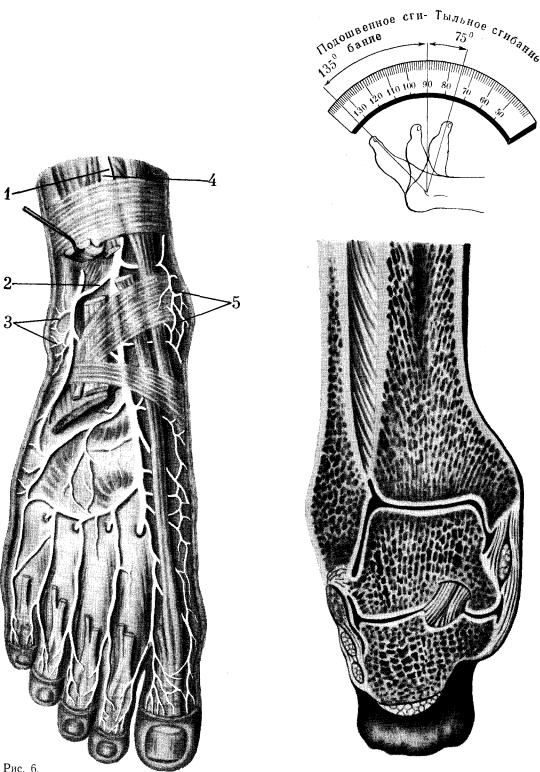
Иннервация голеностопного сустава происходит за счет большеберцового и глубокого малоберцового нервов (рис. 5, 6).
Объем движений в голеностопном суставе в передне-заднем направлении подвержен некоторым индивидуальным колебаниям и возможен в пределах 60—70° (от 75—80 до 135—140°) (рис. 7).
Дистальный конец костей голени, а также таранная кость состоят из губчатой субстанции, покрытой тонким слоем компактного вещества. Направление хода костных балочек соответствует «линиям нагрузки» («напряжения»), которую испытывает голеностопный сустав при вертикальном положении тела. Эти «линии нагрузки» помогают выдерживать значительные механические усилия (рис. 8).
.png)
Рис. 1. Соотношение на горизонтальной плоскости фронтальной и межлодыжечной линии голеностопного сустава.
.png)
Рис. 2. Связки голеностопного сустава (тыльная поверхность).
1 — membrana interossea cruris; 2 — lig. malleoli lateralis anterlus; 3 — lig. talofibuhre anterius; 4 — lig. calcaneofibulare; 5 — lig. mediate (pars tibionavicularis)

Рис. 3. Связки голеностопного сустава (задняя поверхность).
1—lig. tibiotalaris posterior; 2—lig. mediale (pars tibiocal-canearis); 3—jig. calcaneoflbulare; 4—lig. talofibulare posterlus; 5 —lig. malleoli lateralis rosterius.

Рис. 4. Связки области голеностопного сустава (внутренняя поверхность).
1—capsula articulationis talocruralis; 2—lig. talotibiale an-terius; 3-lig. tibionaviculare; 4—lig. calcaneotibiale; 5 — lig. talotibiale posterius.

Рис. 5. Сосуды и нервы в области голеностопного сустава (внутренняя поверхность) .
1—a. tibialis posterior; 2—v. tibialis posterior; 3-a. malleolaris posterior medialis; 4-n. tibialis.

Рис. 6. Сосуды и нервы области голеностопного сустава (тыльная поверхность) .
1—a. tibialis anterior; 2—a. malleolaris anterior lateralis; 3 — rete malleolare laterale; 4— n. peronaeus profundus; 5—rete mslleolare mediale.

Рис. 7. Объем движений в голеностопном суставе.

Рис. 8. Расположение костных балочек на фронтальном распиле костей, составляющих голеностопный сустав.
Источник
АТЛАС
ШАБАН
И.Ю.КАЕМ
переломовВ А С А Р Т А Н
лодыжек
uux лечение

Атлас
переломов
лодыжек uux лечение
А.Н. ШАБАНОВ,
И.Ю. КАЕМ,
В.А. САРТАН
ИЗ Д А Т Е Л Ь С Т В О « М Е Д И Ц И Н А »
МО С К В А — 1972
616.728.48-001.513(084.4)
РЕФЕРАТ | ||||
Атлас переломов | лодыжек | содержит 145 фотографий, | фоторентгенограмм | |
и пояснения к ним. | ||||
Авторы приводят данные анатомического строения нижнего | конца костей голе- | |||
ни и | голеностопного | сустава, | некоторые биомеханические особенности голеностоп- | |
ного | сустава, клиническую и | рентгенологическую диагностику | переломов лодыжек | |
и нижнего конца костей голени. Иллюстрирован механизм возникновения различных типов переломов в области голеностопного сустава и приведены способы лечения их.
Авторы подробно останавливаются на диагностике переломов лодыжек, осложненных смещением стопы, которые нередко представляют трудности с точки зрения распознавания, оценки тяжести повреждения и лечения. Неправильно проведенное лечение таких повреждений нередко приводит к несращению или к неправильному сращению отломков, что обусловливает возникновение деформаций голеностопного сустава, нарушение статики и выраженный болевой синдром, являющиеся нередко причиной инвалидности.
Авторы подробно иллюстрируют этапы репозиции «сложных» переломов лоды-
жек и их оперативное лечение. | |||
В | разделе | «Последующее лечение больных» авторы останавливаются | на мето- |
дике | проведения лечебной физкультуры, массажа, механотерапии и физиотерапии. | ||
В | атласе | представлена сводная таблица ориентировочных сроков иммобилиза- | |
ции при различных видах переломов в области голеностопного сустава | и продол | ||
жительности | нетрудоспособности больных. | ||
5-3-6
2-71
Предисловие
Переломы лодыжек и дистального конца берцовых костей встречаются весьма часто и составляют от 20 до 22% по отношению ко всем повреждениям костей скелета.
Многообразие этих переломов не всегда позволяет правильно диагностировать их, просматриваются, казалось бы, «незначительные» повреждения в этой области и лечение нередко проводится неправильно.
Это приводит к возникновению болевого синдрома вследствие нарушения биомеханики голеностопного сустава и деформации его. Особенно часто приводят к тяжелым последствиям так называемые сложные переломо-вывихи в голеностопном суставе с разрывом межберцового синдесмоза, которым хирурги подчас уделяют незаслуженно мало внимания.
При подобных повреждениях вилка голеностопного сустава не всегда восстанавливается полностью, в результате этого нарушается статика и развивается так называемая травматическая вальгусная стопа. Такие больные страдают от постоянных болей, теряют трудоспособность, что вынуждает их соглашаться на сложные оперативные вмешательства. Между тем своевременное распознавание переломов в области голеностопного сустава, ранняя и полная репозиция, хорошая фиксация и правильно проводимое последующее лечение приводят к хорошим анатомическим и функциональным результатам.
В тех случаях, когда не удается восстановить полную конгруэнтность суставных поверхностей консервативными способами, требуется открытая репозиция с применением различных фиксирующих средств для удержания отломков. В травматологических институтах, клиниках и специализированных травматологических отделениях производят такие оперативные вмешательства, и результаты операции бывают вполне удовлетворительными. Однако оперативный способ лечения переломов лодыжек и нижнего суставного конца большеберцовой кости нашел применение еще не во всех травматологических и хирургических отделениях. Нередко наблюдаются больные молодого и среднего возраста с неправильно сросшимися переломами лодыжек, подвывихами стопы, ложными суставами лодыжек, артрозами и т. д. вследствие того, что они выписаны из лечебных учреждений с неустраненными подвывихами или с недостаточно сопоставленными отломками. Между тем оперативная репозиция при этих переломах технически настолько хорошо разработана, что ее вполне могут выполнить хирурги, имеющие травматологическую подготовку.
В классических руководствах по травматологии разделы о лечении переломов лодыжек и маргинальных переломов большеберцовой ко-
сти представлены довольно подробно. Однако наглядность их с точки зрения диагностики, техники консервативного лечения представлена далеко не достаточно. Хирургу, редко занимающемуся этим вопросом, не всегда бывает легко ориентироваться в характере перелома, в выборе способа репозиции, а в необходимых случаях в способе оператив-
ного вмешательства.
В настоящем атласе мы поставили своей целью наглядно представить анатомо-физиологическую особенность голеностопного сустава, механизм повреждения его, виды переломов, диагностику, клинику, а также консервативное и оперативное лечение «свежих» переломов лодыжек и маргинальных переломов болыпеберцовой кости. Мы также считаем весьма полезным для практических врачей включить в атлас небольшой раздел ориентировочных сроков иммобилизации при различных видах переломов в области голеностопного сустава. вопросы последующего лечения после снятия гипсовой повязки и сроки нетрудоспособности для лиц разных профессий.
Мы придерживаемся общепринятой классификации переломов лодыжек, построенной на принципе механизма травмы. Однако при расположении материала мы сочли целесообразным изложить его в порядке возрастающей сложности повреждений. Такое изложение материала, с нашей точки зрения, отвечает задачам атласа, поскольку оно позволяет практическому врачу быстро ориентироваться в характере перелома, смещении отломков и в соответствии с этим правильно оказать квалифицированную помощь больному, а также проводить
дальнейшее лечение.
Все замечания по настоящему атласу мы примем с благодар-
ностью.
А в т о р ы
Анатомическое строение нижнего отдела костей голени
и голеностопного сустава
Нижний отдел костей голени образован эпиметафизом большеберцовой кости с внутренней лодыжкой и малоберцовой костью, которые образуют «вилку», плотно охватывающую тело таранной кости с боков.
Голеностопный сустав образован суставными поверхностями всех этих трех костей. При движениях суставная поверхность таранной кости, имеющая форму блока, перемещается в вилке голени в переднезаднем направлении. При подошвенном сгибании стопа несколько супинируется, а при тыльном — пронируется. Это отклонение стопы от сагиттальной плоскости при движении в передне-заднем направлении обусловлено особенностью анатомического строения блока таранной кости. Скользящая поверхность блока ее имеет некоторый скос, напоминающий небольшую спираль.
Наружная лодыжка (рис. 1) расположена кзади, а внутренняя— кпереди от фронтальной плоскости, так что межлодыжечная ось составляет с последней угол около 50°.
Капсула голеностопного сустава укреплена рядом связок. Боковые
связки | начинаются от | вершин лодыжек и расходятся веером, впле- |
таясь в | надкостницу | нижележащих костей стопы. Особое значение |
имеют связки, укрепляющие дистальное межберцовое сочленение: передняя и задняя (наиболее прочная) межберцовые связки и межкостная мембрана (рис. 2, 3, 4). Эти связки очень прочные и на разрыв выдерживают нагрузку до 450 кг. Вследствие этого нередко при насилии и большом напряжении связок наблюдается не разрыв их, а отрыв фрагментов от костей, к которым они прикрепляются. При этом возникают так называемые отрывные переломы.
Кровоснабжение голеностопного сустава осуществляется из системы большеберцовой и глубокой малоберцовой артерий.
Иннервация голеностопного сустава происходит за счет большеберцового и глубокого малоберцового нервов (рис. 5, 6).
Объем движений в голеностопном суставе в передне-заднем направлении подвержен некоторым индивидуальным колебаниям и возможен в пределах 60—70° (от 75—80 до 135—140°) (рис. 7).
Дистальный конец костей голени, а также таранная кость состоят из губчатой субстанции, покрытой тонким слоем компактного вещества. Направление хода костных балочек соответствует «линиям нагрузки» («напряжения»), которую испытывает голеностопный сустав при вертикальном положении тела. Эти «линии нагрузки» помогают выдерживать значительные механические усилия (рис. 8).
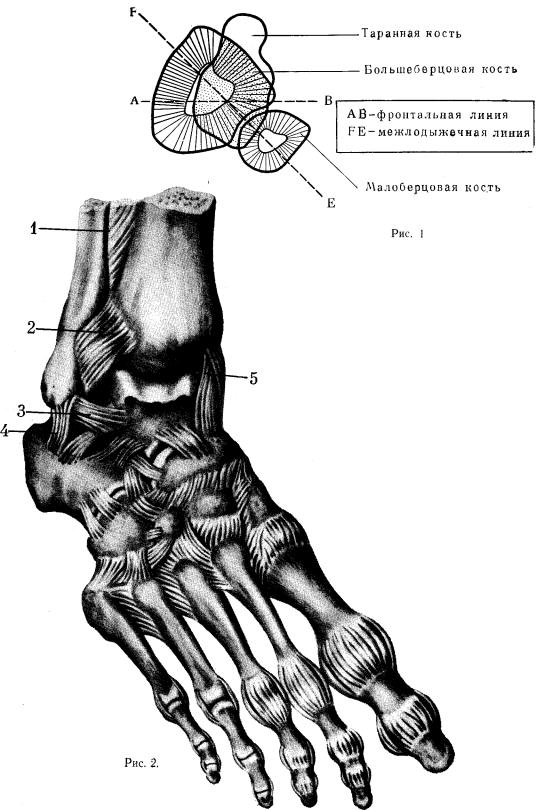
Рис. 1. Соотношение на горизонтальной плоско-
сти фронтальной и межлодыжечной линии голеностопного сустава.
Рис. 2. Связки голеностопного сустава (тыльная поверхность).
1-membrana interossea cruris; 2—lig. malleoli lateralls anterlus; 3—lig. talofibuhre anterius; 4 — lig. calcaneoflbulare; 5 —lig. mediale (pars tibionavicularis).
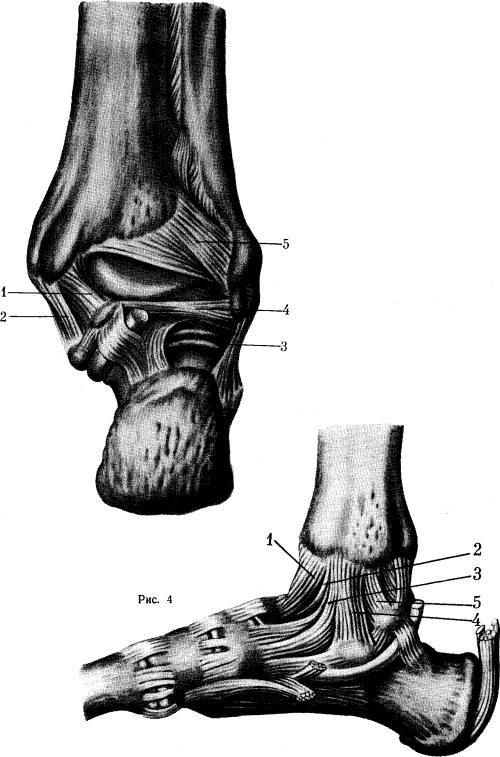
Рис. 3. Связки голеностопного сустава (задняя поверхность).
1—lig. tibiotalaris posterior; 2—lig. mediale (pars tibiocalcanearis); 3—jig. calcaneoflbulare; 4—lig. talofibulare posterlus; 5 —lig. malleoli lateralis rosterius.
Рис. 4. Связки области голеностопного сустава (внутренняя поверхность).
1—capsula articulationis talocruralis; ‘2—lig. talotibiale anterius; 3-lig. tibionaviculare; 4—lig. calcaneotibiale; 5— lig. talotibiale posterius.
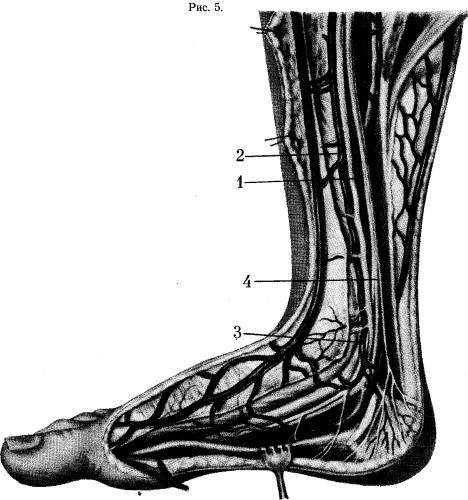
Рис. 5. Сосуды и нервы в области голеностопного сустава (внутренняя поверхность) .
1—a. tibialis posterior; 2—v. tibialis posterior; 3-a. malleolaris posterior medialis; 4-n. tibialis.
Рис. 6. Сосуды и нервы области голеностопного сустава (тыльная поверхность) .
1—a. tibialis anterior; 2—a. malleolaris anterior lateralis; 3 — rete malleolare laterale; 4— n. peronaeus profundus; 5—rete mslleolare mediale.

Рис. 7. Объем движений в голеностопном суставе.
Рис. 8. Расположение костных балочек на
фронтальном распиле костей, составляющих голеностопный сустав.
Источник
Из двух костей предплечья лучевая кость более короткая. Она сочленяется с костями запястья и прочно соединена с локтевой костью посредством межкостной мембраны,
Как и локтевая, лучевая кость имеет длинное тело и два утолщенных конца. Если локтевая кость главным образом участвует в образовании локтевого сустава, то лучевая кость играет основную роль в лучезапястном суставе.
ГОЛОВКА ЛУЧЕВОЙ КОСТИ Дисковидная головка лучевой кости имеет на своей поверхности углубление, которое сочленяется с головкой плечевой кости в локтевом суставе. Хрящ, покрывающий эту область, полностью охватывает головку, особенно на стороне, обращенной к локтевой кости. С участием этого хряща образуется сочленение между головкой лучевой кости и лучевой вырезкой локтевой кости.
ТЕЛО ЛУЧЕВОЙ КОСТИ Тело лучевой кости утолщается по направлению к запястью. Оно также имеет острый край, предназначенный для прикрепления межкостной мембраны. На нижнем конце лучевой кости, на его внутренней поверхности, обращенной к локтевой кости, имеется вогнутый участок (локтевая вырезка), где происходит сочленение с головкой локтевой кости.
На противоположной стороне определяется шиловидный отросток — округленный костный конус, который выдается дальше, чем шиловидный отросток локтевой кости. На задней поверхности нижнего конца лучевой кости находится задний бугорок, который легко прощупывается на тыльной стороне запястья.
ЭНЦИКЛОПЕДИЯ МЕДИЦИНЫ
АНАТОМИЧЕСКИМ АТЛАС
Лучевая кость
Лучевая кость, вид спереди
Лучевая кость, вид сзади
Бугристость —
лучевой кости
Место прикрепления двуглавой мышцы плеча.
Лучевая-кость
Межкостный край
Место прикрепления межкостной мембраны, соединяющей лучевую и локтевую кости.
Локтевая -вырезка
Сочленяется с локтевой костью.
Перелом Коллиса
У людей старше 50 лет, особенно у женщин, у которых часто наблюдается остеопорозное поражение костей, самым частым переломом
запястья является так называемый перелом Коллиса.
Этим термином называют перелом лучевой кости вблизи
лучезапястного сустава, который возникает, как правило, при падении на вытянутую руку. Отломок лучевой кости вместе с запястьем
и кистью смещается в дорсальном направлении (в сторону тыльной поверхности), что ведет к формированию характерной деформации по типу штыка или вилки.
В 40% случаев перелома Коллиса отмечается одновременный перелом шиловидного отростка локтевой кости — конусообразного отростка на нижнем конце кости. Благодаря богатому кровоснабжению области нижнего конца лучевой кости заживление обычно происходит быстро.
< Перелом Коллиса обычно случается при падении на вытянутую руку. Характеризуется переломом нижнего конца лучевой кости (обведен кружком) надлучезапястным суставом.
Этот участок можно легко нащупать под кожей.
Шиловидный отросток
Его можно нащупать у основания большого пальца.
Бугорок пронатора
Место прикрепления круглого пронатора.
Задний бугорок
Имеет бороздку, где проходит сухожилие разгибателя большого пальца.
Головка лучевой кости
Сочленяется с плечевой и локтевой костями.
Тело лучевой кости
Задний край
Шейка лучевой кости
Сужение под головкой; охватывается кольцевой связкой, которая обеспечивает ротационные движения лучевой кости.
-Бугристость
лучевой кости
Место прикрепления двуглавой мышцы плеча.
Источник
